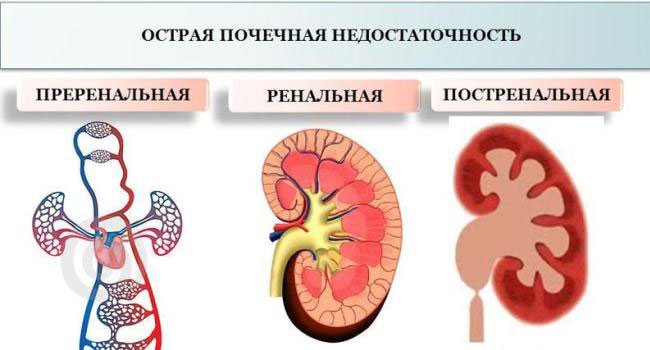
Нефротический синдром и нефритический синдром разница
Содержание:
- В чем разница между синдромами
- Виды нефритического синдрома
- Профилактические мероприятия
- Симптомы
- Симптомы нефротического синдрома
- Виды
- Проявления и диагностика нефротического синдрома
- Анатомия и физиология почек
- Диета
- Осложнения и прогноз
- Нефритический и нефротический синдром почки
- Диагностические мероприятия
- Лечение нефротического синдрома
В чем разница между синдромами
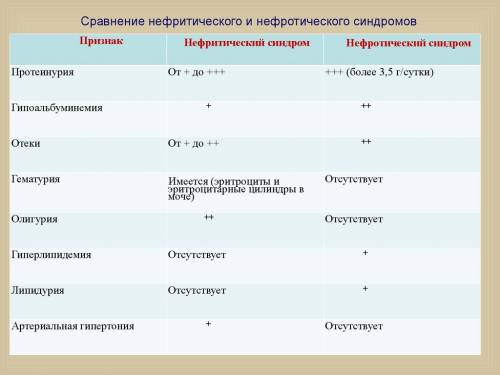
Отличия нефритического от нефритического синдрома — в клинических и в лабораторных проявлениях. Если в первом случае большинство пациентов сталкивается с анемией на фоне гематурии, головными болями и повышенным давлением, то во втором случае отмечается плохое самочувствие, сильная слабость, атрофия мышц, более выраженная анемия, протеинурия. Для удобства восприятия разницы между двумя заболеваниями, приведем таблицу:
| Фактор отличия | Нефритический синдром | Нефротический синдром |
| Анамнез | В большинстве случаев развивается на фоне острых инфекционных патологий | Чаще появляется при хронических заболеваниях, гиперпластических изменениях |
| Развитие | Характеризуется неспешным постепенным развитием | Стремительно развивается |
| УЗИ почек | Визуализируется увеличение органов, их неоднородная структура | Есть признаки ухудшения клубочковой фильтрации, но структура почек остается неизменной |
| Анализ крови | Отмечается анемия, повышение СОЭ, лейкоцитоз, снижение ЦПК | Анемия, повышается уровень содержания эозинофилов, тромбоцитов, увеличивается СОЭ |
| Анализ мочи | Наличие крови, цилиндров, признаки лейкоцитурии, увеличивается относительная плотность, появляется белок | Появление цилиндров, относительная плотность увеличивается до 1040, белок – до 3 г/л |
Разница между заболеваниями присутствует и в показателях биохимического исследования крови. При нефрите часто отмечается гипопротеинемия, а при нефрозе уровень белка поднимается до критических показателей (до 60 г/л). Также для нефроза характерно снижение содержания альбумина.
Виды нефритического синдрома
В зависимости от причины развития синдрома, врачи выделяют первичный нефритический синдром, который стал следствием наличия в почечных тканях различных инфекций, и вторичный. Основанием для вторичного поражения стало расширение воспалительного процесса внутренних органов на почки и поражение почечных клубочков.
В зависимости от стадии заболевания, нефритический синдром подразделяют на 3 основных вида:
- хроническую форму, причиной чего, в большинстве случаев, является гломерулонефрит;
- острый, который развивается в течении 1-2-х недель, после поражение организма инфекцией;
- подострый, при котором болезнь почек развивается постепенно, иногда появляются различные краткосрочные симптомы.
Профилактические мероприятия
Меры предосторожности для недопущения развития нефротического синдрома таковы:
Своевременная терапия первичных (почечных) и вторичных патологий.
Контроль рациона с ограничением количества потребляемого холестерина, жиров, белков и соли.
Осторожность в применении лекарственных препаратов, отрицательно влияющих на почки.
Нефротический синдром может свидетельствовать о развитии различных заболеваний, как связанных, так и не связанных с мочевыделительной системой. Своевременное обращение за врачебной помощью позволит провести диагностику и лечение, не допустить опасных осложнений.
Симптомы
Признаки нефротического синдрома однотипны, несмотря на различие вызывающих его причин. Ведущим проявлением служит протеинурия, достигающая 3,5-5 и более г/сутки, причем до 90% выводимого с мочой белка составляют альбумины. Массивная потеря белковых соединений вызывает снижение уровня общего сывороточного белка до 60-40 и менее г/л. Задержка жидкости может проявляться периферическими отеками, асцитом, генерализованным отеком подкожной клетчатки (анасаркой ), гидротораксом, гидроперикардом.
Прогрессирование нефротического синдрома сопровождается общей слабостью, сухостью во рту, жаждой, потерей аппетита, головной болью, тяжестью в пояснице, рвотой, вздутием живота, поносом. Характерным признаком служит олигурия с суточным диурезом менее 1 л. Возможны явления парестезии, миалгия, судороги. Развитие гидроторакса и гидроперикарда вызывает одышку при движении и в покое. Периферические отеки сковывают двигательную активность больного. Пациенты вялые, малоподвижные, бледные; отмечают повышенное шелушение и сухость кожи, ломкость волос и ногтей.
Нефротический синдром может развиваться постепенно или бурно; сопровождаться менее и более выраженной симптоматикой, что зависит от характера течения основного заболевания. По клиническому течению различаются 2 варианта патологии – чистый и смешанный. В первом случае синдром протекает без гематурии и гипертензии; во втором может принимать нефротически-гематурическую или нефротически-гипертоническую форму.
В течении нефритического синдрома выделяют три стадии: острую, подострую, хроническую. Клиническая картина патологии складывается из признаков мочевого, отечного и гипертонического синдромов.
Острая стадия развивается у больных спустя 7–14 дней после инфицирования или воздействия иного причинного фактора.
Симптомами патологии являются:
- Гематурия — кровь в моче, испражнения больных напоминают мясные помои;
- Отечность мягких тканей — по утрам отекают веки, к обеду все лицо и шея, а ближе к вечеру лодыжки и голени;
- Лунообразное и одутловатое лицо;
- Артериальная гипертензия постоянного характера с развитием брадикардии и прочих признаков сердечной недостаточности;
- Олигурия;
- Снижение иммунной защиты;
- Болевой синдром — головная боль, боль в абдоминальной и поясничной области;
- Постоянная жажда;
- Увеличение веса;
- Диспепсические признаки – тошнота, рвота, метеоризм, нарушение стула;
- Лихорадка, озноб, потливость;
- Общая слабость, недомогание, сонливость.
Хроническая стадия нефритического синдрома — вялотекущий процесс, при котором симптоматика выражена умеренно или слабо. Патология проявляется клинически спустя пару недель от начала воспалительных изменений в клубочках почек. Эту форму болезни вылечить сложно. Специалисты устраняют не только причины и симптомы синдрома, но и все имеющиеся осложнения.
Диагностика нефритического синдрома у детей основывается на симптоматике недуга и лабораторных данных. У малышей основной причиной патологии становится стрептококковая инфекция, протекающая в форме пиодермии, тонзиллита или фарингита. Спровоцировать гломерулярные нарушения могут стрессовые и конфликтные ситуации, физическое перенапряжение или переохлаждение организма.
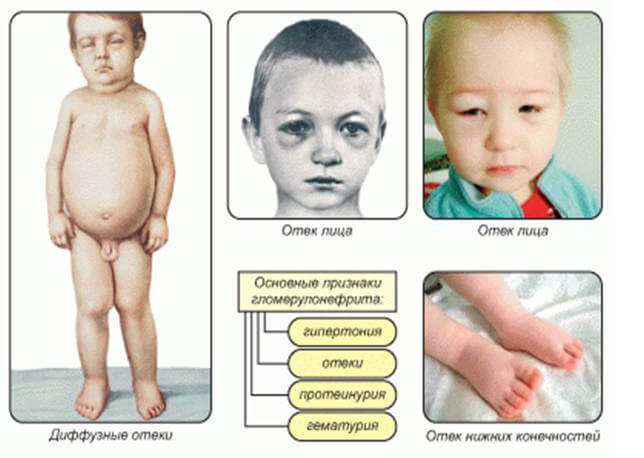
острый гломерулонефрит
Течение патологического процесса и эффективность лечения зависят от ряда факторов: возраста, причины болезни, присутствия прочих соматических недугов, длительной антибактериальной терапии. Дети намного легче переносят заболевание, чем взрослые. Это связано с хорошей восприимчивостью детского организма к кортикостероидной терапии.
У детей синдромом развивается гораздо чаще, чем у взрослых, что обусловлено высокой проницаемостью сосудов и до конца не сформировавшимся иммунитетом. У ребенка изменяется цвет мочи, в ней появляется свежая кровь или целые сгустки. Больные дети много пьют, но практически не посещают туалет. Объем выделяемой мочи с каждым разом уменьшается. Она мутнеет и неприятно пахнет. Малыши плохо едят, худеют на глазах, жалуются на боли в животе.
Осложнения синдрома:
- Прогрессирование левожелудочковой острой недостаточности,
- Острая почечная недостаточность,
- Отек легких,
- Анурия,
- Гиперволемия и электролитные нарушения,
- Почечная эклампсия,
- Уремическая интоксикация,
- Судороги,
- Потеря сознания,
- Уремическая кома.
Симптомы нефротического синдрома
У больного при нефротическом синдроме могут наблюдаться следующие клинические симптомы:
- отеки;
- анемия;
- нарушение общего состояния;
- изменение диуреза.
| Симптом | Механизм развития | Характеристика симптома |
| Отеки | Существуют следующие механизмы развития почечных отеков:
|
Являются преобладающей особенностью нефротического синдрома и характеризуются скоплением жидкости в тканях. Первоначально отек тканей развивается на лице периорбитально (вокруг глаз), на щеках, лбе и подбородке, формируя, так называемое, «лицо нефротика». Далее отечная жидкость может скапливаться в мягких тканях, чаще в поясничной области, а также распространяться на верхние и нижние конечности. При тяжелом течении жидкость начинает скапливаться в различных полостях и приводить к развитию:
Сочетание отеков асцита, гидроторакса и гидроперикарда ведет к развитию анасарки (отек всего тела). |
| Изменение кожи | Данные изменения обусловлены выделением продуктов азотистого обмена через кожу. | Кожа у больных с нефротическим синдромом бледная и сухая. Также наблюдается выраженное шелушение кожных покровов. |
| Анемия | Анемический синдром может развиться вследствие нарушения синтеза эритропоэтина, который стимулирует выработку эритроцитов в красном костном мозге. Также причиной анемии может стать негативное влияние токсических веществ на организм. При нефротическом синдроме у больных наблюдается гипохромная анемия, характеризующаяся снижением уровня цветного показателя, ниже 0,8. Цветной показатель крови — это степень концентрации гемоглобина в одном эритроците. | Анемический синдром клинически проявляется:
|
| Нарушение общего состояния | Развитие анемического синдрома, а также распространение отеков приводят к нарушению двигательной активности и общего состояния здоровья больного. | У больного могут наблюдаться одышка при ходьбе вследствие гидроперикарда и гидроторакса, а также слабость, головные боли и снижение активности. |
| Диспептические признаки | Гастралгический синдром обусловлен выделением продуктов азотистого обмена через слизистую оболочку желудочно-кишечного тракта. Также на появление диспептических симптомов может повлиять развитие асцита. | Характерны следующие диспептические признаки:
|
| Изменение диуреза | Уменьшение объема циркулирующей крови, а также нарушение кровоснабжения почек ведет к снижению объема выделяемой мочи, что в конечном итоге может привести к развитию почечной недостаточности. | У больных с нефротическим синдромом наблюдается олигурия (диурез менее 800 мл), где количество диуреза в сутки может варьировать от 300 до 500 мл. В моче при этом содержится большое количество белка. За счет содержания жиров, бактерий и белка, моча внешне выглядит мутной. В случае если причиной развития нефротического синдрома стали такие заболевания как гломерулонефрит или красная волчанка у больных также может наблюдаться микрогематурия или макрогематурия (наличие крови в моче). |
Виды
- болезнь минимальных изменений;
- мембранозная гломерулопатия;
- фокально-сегментарный гломерулосклероз;
- мембрано-пролиферативный (мезангиокапиллярный) гломерулонефрит;
- другие пролиферативные гломерулонефриты.
- Инфекций (инфекционного эндокардита, сифилиса, лепры, гепатитов В и С, мононуклеоза, цитомегаловирусной инфекции, ветряной оспы, ВИЧ, малярии, токсоплазмоза, шистосомиаза);
- Применения медикаментов и наркотических средств (препаратов золота, пеницилламина, препаратов висмута, лития, пробенецида, высоких доз каптоприла, параметадона, героина);
- Системных заболеваний (системной красной волчанки, синдрома Шарпа, ревматоидного артрита, дерматомиозита, пурпуры Шенлейн-Геноха, первичного и вторичного амилоидоза, полиартериита, синдрома Такаясу, синдрома Гудпасчера, герпетиформного дерматита, синдрома Шегрена, саркоидоза, криоглобулинемии, язвенного колита;
- Нарушений обмена веществ (сахарного диабета, гипотиреоза, семейной средиземноморской лихорадки);
- Злокачественных новообразований (болезни Ходжкина, неходжкинской лимфомы, хронического лимфолейкоза, множественной миеломы, злокачественной меланомы, карциномы легких, толстой кишки, желудка, молочных желез, шейки матки, яичников, щитовидной железы и почек);
- Аллергических реакций (укуса насекомых, поллиноза, сывороточной болезни);
- Врождённых заболеваний (синдрома Альпорта, болезни Фабри, серповидно-клеточной анемии, дефицита альфа1-антитрипсина).
- незначительные гломерулярные нарушения;
- очаговые и сегментарные гломерулярные повреждения;
- мембранозный гломерулонефрит;
- мезангиальный пролиферативный гломерулонефрит;
- диффузный эндокапиллярный пролиферативный гломерулонефрит;
- диффузный мезангиокапиллярный (мембранопролиферативный) гломерулонефрит;
- болезнь плотного осадка;
- диффузный серповидный гломерулонефрит;
- амилоидоз почек.
Проявления и диагностика нефротического синдрома
При нефротическом синдроме на первый план выходит выраженная, не менее 3 г/л, протеинурия. В тяжёлых случаях потеря белка может достигать 30–50 г в сутки. Таким образом, уровень протеинов в крови может быстро достигнуть критического значения 50 г/л. В результате выраженной гипопротеинемии — пониженного уровня белка в крови — возникают безбелковые отёки, сначала в области лица и век, в районе наружных половых органов, затем они распространяются по всему телу вплоть до возможного развития анасарки — тотального отёка подкожной жировой клетчатки. Может наблюдаться асцит (скопление определённого количества жидкости в брюшной полости), реже отмечается гидроторакс, при котором жидкость накапливается в грудной полости.
Из общих симптомов отмечаются:
- слабость;
- ощущение сухости во рту;
- чувство жажды;
- головная боль;
- тошнота и рвота на фоне выраженной интоксикации организма;
- иногда — появление судорог.
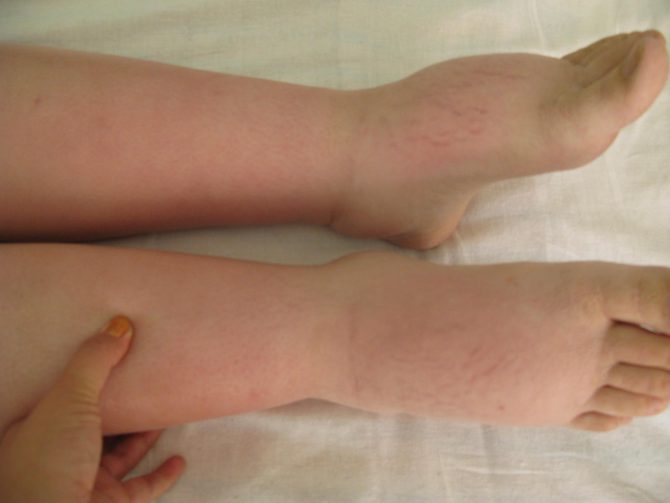
При нефротическом синдроме отёки рыхлые, склонны к быстрому увеличению в размерах, при надавливании на коже остаётся углубление
На фоне нарушения белкового обмена отмечается также сбой в метаболизме липидов — гиперлипидемия (увеличение содержания жиров). Этот признак является одним из ведущих проявлений нефротического синдрома вместе с протеинурией, снижением уровня общего белка в крови и отёками.
Диагностика проводится с учётом клинических проявлений, среди которых ведущее место занимают отёки, а также принимая во внимание данные лабораторных исследований. При проведении клинического анализа крови обращает на себя внимание резкое повышение СОЭ — до 60–70 мм/ч, может наблюдаться увеличение количества тромбоцитов и эозинофилов
При этом на фоне повышенной СОЭ не отмечается выраженного лейкоцитоза, что также косвенно свидетельствует в пользу нефротического синдрома.
Для биохимического анализа крови характерны:
- выраженная гипопротеинемия (уровень белка ниже 50 г/л);
- гипоальбуминурия (снижение альбуминовой фракции ниже 25 г/л);
- гиперхолестеринемия (повышение уровня холестерина выше 6,5 ммоль/л).
В общем анализе мочи обращает на себя внимание повышение её удельного веса до 1030–1040, выраженная протеинурия и лейкоцитурия. Моча выглядит мутной из-за наличия в ней липидов, реакция её щелочная, также отмечается олигурия — снижение общего объёма выделяемой за сутки мочи
УЗИ почек чаще всего обнаруживает снижение скорости клубочковой фильтрации при неизменённом органе.
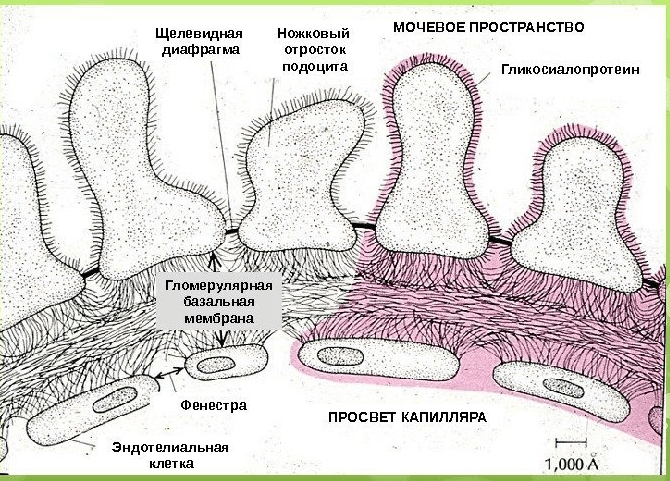
Анатомия и физиология почек
артериальное давлениепозвоночникажелудкомнадпочечникиправый и левый соответственносоединительнотканнойоболочкамимедиальные сторонылатеральныеинтерстицияпочечных пирамидгломерулыШумлянского-Боуменаразновидность соединительной тканив которую погружен клубочекэндотелиоцитыи снаружи от эндотелиоцитовспециальных эпителиальных клетокбарьерпроцеживаниепоступающей в почку по почечной артериикоторая размещена между ее наружным и внутренним листкомклубочковый ультрафильтратв основном, белковнапример, воду, минеральные соли, витамины, аминокислоты и др.обратное всасываниеи, собственно говоря, из самих нефроновконечнаяаорты
Диета
При нефритическом синдроме в обязательном порядке лечащим врачом прописывается диета №7. Она является лечебной и её также назначают при прочих заболеваниях почек и мочевыводящих путей. Её основная цель – ослабить нагрузку на почки, снизить артериальное давление до нормы, устранить образовавшиеся отеки и активизировать процесс выведения из организма продуктов обмена веществ.
При нефритическом синдроме разрешено употреблять в пищу следующие продукты:
- вегетарианские супы;
- молоко, творог, сливки;
- нежирное мясо;
- крупы: перловая, рисовая, кукурузная;
- рыба нежирных сортов. Лучше всего употреблять её в отварном виде. Можно запекать;
- яйца;
- чай, отвар шиповника, фруктовые и овощные соки;
- желе, кисель, варенье.
Продукты, которые нельзя употреблять:

При нефритическом синдроме запрещается употреблять грибы
- сыры;
- жирные сорта мяса;
- мясные супы и жирные грибные бульоны (тяжёлые для желудка и почек);
- грибы;
- бобовые;
- пряности и соусы с перцем, хреном и горчицей;
- жирные сорта рыбы. Нельзя также употреблять копчёную и солёную рыбу;
- крепкий кофе, какао;
- свиное сало.
Точное меню составляет только врач с учётом общего состояния организма пациента, а также тяжести протекания у него нефритического синдрома. Также учитывается возраст больного, вес и прочие дополнительные параметры. Диета должна быть только сбалансированной. Во время лечения организм пациента должен получать необходимое количество питательных веществ, минералов и витаминов.
Осложнения и прогноз
Несвоевременно диагностированный или оставленный без внимания симптомокомплекс может привести к развитию осложнений. Среди них:
- Инфекции. Повышенная потеря иммуноглобулина, а также протеиназы, гликопротеина приводит к росту восприимчивости организма к бактериям, вирусам. Это делает его уязвимым перед стрептококком, гемофильной палочкой, пневмококком и другими болезнетворными микроорганизмами. Среди самых распространённых последствий – воспаление лёгких, брюшины, сепсис.
- Атеросклероз. Возникает вследствие повышенной концентрации холестерина.
- Гипокальциемия. Провоцирует снижение костной плотности. При описываемом состоянии первично возникает вследствие недостаточного уровня альбумина в плазме и вторично – на фоне приёма стероидов. Снижение общего объёма крови (циркулирующей). Падение концентрации альбумина ведёт к уменьшению давления плазмы, что вызывает потерю плазменной жидкости.
- Гиперсвёртываемость. Утрата белковых антикоагулянтов может привести к венозному тромбозу и лёгочной эмболии.
https://youtube.com/watch?v=vSCzyCjL3LQ
https://youtube.com/watch?v=vSCzyCjL3LQ
https://youtube.com/watch?v=rNHCfXv9_vA
Нефритический и нефротический синдром почки
Медицина насчитывает свыше ста различных заболеваний почек. Все они проявляются по-разному, но каждое связано с преобладанием какого-либо синдрома. Часто встречаются нефротический и нефритический синдромы, которые имеют существенные клинические различия.
Стоит отметить, что эти синдромы часто ассоциируют с гломерулонефритом – заболеванием, при котором происходит изолированное воспаление клубочкового аппарата, приводящее к грубому нарушению функций почек и развитию почечной недостаточности. Это не совсем верно, так как нефротический и нефритический синдромы встречаются не только при гломерулонефрите, но и при многих других заболеваниях почек.
Диагностика нефритического и нефротического синдромов
Важно различать эти два симтомокомплекса, так как они имеют разные причины и механизмы развития. Дифференциальная диагностика важна и для определения тактики лечения
В качестве основных методов диагностики выступают правильный сбор жалоб и анамнеза, а также общий анализ мочи.
|
|
|
|
|
|
|
Таким образом, ключевые отличия нефротического синдрома – отсутствие воспалительных изменений клубочков почек и гематурии, протеинурия свыше 3 г/л. Дополнительная диагностика проводится при смазанной клинической картине и включает:
- углублённые иммунологические исследования, определяющие степень выраженности аутоиммунного процесса;
- ангиографические исследования;
- биопсия почки с дальнейшим микроскопическим исследованием биоптата.
Эти диагностические тесты помогут определить характер поражения клубочкового аппарата (воспалительный и не воспалительный), оценить степень вовлечения тканей почки в патологический процесс.
Лечение нефритического и нефритического синдромов желательно проводить в стационаре под наблюдением врача-нефролога. В обоих случаях назначается диета с ограничением соли и жидкости (стол № 7), полупостельный режим. В зависимости от причины, вызвавшей заболевание, проводится этиотропная терапия с применением антибиотиков, иммунномоделирующих и иных средств.
При нефротическом синдроме назначают внутривенные вливания альбуминов, назначают диуретики, препараты калия, гепарин, сердечные средства и витамины.
Нефритический синдром требует назначения мочегонных, гипотензивных средств (предпочтение отдаётся ингибиторам АПФ). В некоторых случаях рекомендовано ограничение белковой пищи. При развитии почечной недостаточности – регулярный гемодиализ и трансплантация почки.
Прогноз зависит от активности патологического лечения, адекватности терапевтических мер и степени поражения почечной ткани. У 1% детей и у 10% взрослых пациентов нефритический и нефротический синдромы переходят в хроническую форму, развивается быстро прогрессирующий гломерулонефрит и хроническая почечная недостаточность.
- от 0,5 до 1 литра 37%, 1778 1778 – 37% из всех
- от 1,5 до 2 литров 35%, 1656 1656 – 35% из всех
- от 2 до 3 литров 14%, 653 голоса653 голоса – 14% из всех
- от 1 до 1,5 литров 9%, 440 440 – 9% из всех
- 3 литра и больше 5%, 261 голос261 голос – 5% из всех
Калькулятор нормы потребления воды Тест на заболевания почек
Диагностические мероприятия
В чем же разница между двумя этими заболеваниями? Существенные отличия нефротического и нефритического синдромов проявляются не только в клинической картине, но и в самом механизме возникновения этих патологических процессов. Выявить подобный недуг достаточно сложно, поэтому в случае возникновения вышеуказанной симптоматики рекомендуется сразу же обратиться к доктору.
Для проведения дифференциальной диагностики доктору пригодятся не только данные анамнеза больного, но и результаты его лабораторных анализов. В подобной ситуации пациенту назначают общее обследование мочи и крови, биохимическое исследование крови. Инструментальные методы диагностики направлены на выявление степени повреждения почечной ткани, определение состояния сосудистых стенок, обнаружение нарушений работы иммунитета.

Наличие нефротического синдрома проявляется таким образом:
- повышается вязкость мочи из-за присутствия в ней белковых веществ;
- скорость оседания эритроцитов (СОЕ) увеличивается;
- появляется устойчивая гипертензия;
- повышаются показатели лейкоцитов в моче;
- в крови резко снижается уровень тромбоцитов, протеинов и гемоглобина;
- количество эозинофилов – медиаторов воспаления увеличивается;
- функциональная способность нефронов замедляется.
При нефритическом комплексе симптомов возникают другие нарушения:
- показатели протеина в моче снижены;
- скорость оседания эритроцитов увеличивается, но их количество в крови недостаточное;
- артериальное давление отличается нестабильностью, постоянными скачками;
- защитная система организма ослаблена;
- в урине присутствует большое количество эритроцитов и лейкоцитов;
- почки работают неэффективно, сами органы заметно увеличиваются в размерах, повреждается их структурное строение;
- в моче определяется присутствие цилиндрических веществ белково-жировой природы.
В отдельных случаях у больного могут обнаружить клинические проявления обоих синдромов. Такая форма болезни протекает тяжело. Чтобы установить истинную причину подобной патологии врач прибегает к использованию дополнительных методов диагностики.
Лечение нефротического синдрома
например, аллергию, сахарный диабет, инфекционную болезнь и т. п.сердца, почек, печени, кишечника и др.выделения белка с мочойфуросемид, верошпиронмочегонныереополиглюкином и реоглюманомдля коррекции общего уровня белка в плазме кровипреднизолон, метилпреднизолоназатиоприн, циклоспорин, циклофосфамид, хлорбутин, микофенолат мофетил и др.рамиприл, эналаприл, лизиноприлловастатинфенофибрат, гемфиброзилгепариндипиридамол, аспириннефротического криза, тромбозов, инфекционных заболеваний, острой почечной недостаточности, аллергии, отека мозга и сетчаткисостояния пациента, тяжести нефротического синдрома, ответа организма на проводимую этиотропную терапию, наличия у пациента заболеваний других органов и др.