Синдром Гудпасчера
Содержание:
- Информация о болезни
- Как проявляется
- Online-консультации врачей
- Медицинские новости
- Профилактика
- Причины и формы заболевания
- Острое начало: симптомы синдрома Гудпасчера
- Диагностика
- Синдром Гудпасчера – лечение
- Причины возникновения
- Клиника
- Гистология
- Методы терапии
- Что известно о причинах заболевания?
- Что вызывает синдром Гудпасчера?
- Лечение
- Симптомы
- Симптомы синдрома гудпасчера:
Информация о болезни
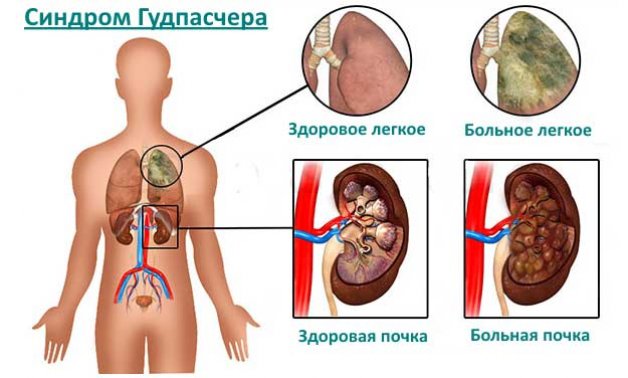
Это недуг, который сопровождается иммунно-воспалительными поражениями капилляров почечной и легочной ткани. Протекает синдром Гудпасчера с такими осложнениями, как гломерулонефрит и пневмонит. Впервые диагностировали синдром еще в далеком 1919 году.
Недуг определил патофизиолог Гудпасчер. Если говорить о медицинской классификации, то болезнь относят к системному васкулиту. Это редкое заболевание встречается лишь у 1 человека из миллиона, во многих случаях приводит к летальному исходу. Многие пациенты длительно игнорируют симптомы и обращаются к врачу только тогда, когда возникает недостаточность сердца и легких.
Болезнь может поразить как взрослого, так и ребенка, но чаще всего формируется у пациентов в возрасте 20–30 или 50–60 лет. Недуг формируется чаще всего у мужской половины населения
Диагностируют синдром Гудпасчера у детей, поэтому при ОРВИ нужно уделять должное внимание лечению. Такому ребенку нужно давать противовирусные средства и делать прочие лечебные процедуры
Как проявляется
Течение болезни прогрессирующее, неблагоприятное, но не однотипное. Характерные признаки — легочные кровотечения (кровохарканье) и анемия гипохромная железодефицитная. Вскоре к ним присоединяются следующие симптомы:
- кашель;
- боли в груди;
- одышка;
- снижение веса;
- иногда легкий цианоз и повышение температуры.
У многих больных наблюдается общая слабость и боль в суставах, однако эти признаки могут отсутствовать или слабо выражены.
В большинстве случаев начинается с легочных проявлений синдром Гудпасчера. Симптомы почечные присоединяются спустя некоторое время. Среди них:
- гематурия (кровь в моче);
- протеинурия (белок в моче);
- цилиндрурия (цилиндрические тельца из свернувшихся клеток крови, белка и других элементов в моче);
- отеки периферические;
- повышение в крови остаточного азота.
Анемия тем временем продолжает прогрессировать. Больной может умереть от первого же легочного кровотечения. Если его удалось пережить, может наступить относительная ремиссия патологического процесса в легких, хотя чаще всего геморрагические проявления с кровохарканьем рецидивируют.
Поражение почек, как правило, не тяжелое, но быстро прогрессирующее, приводящее к почечной недостаточности с олигурией (сниженным выделением мочи — менее 400 мл в сутки) и быстрой смерти — в течение нескольких месяцев. При стремительном течении за несколько недель может привести к летальному исходу синдром Гудпасчера. Симптомы патологии в процентном отношении выглядят следующим образом:
- железодефицитная анемия — у 98% больных;
- кровохарканье — у 90%;
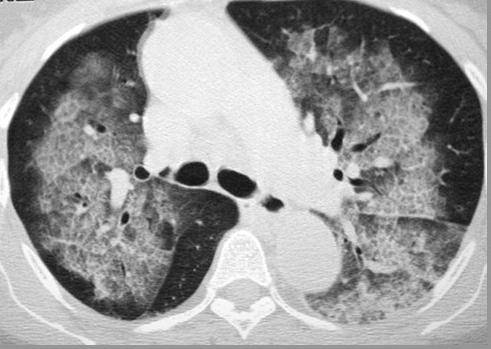
- очаговые тени на рентгеновском снимке в результате скопления крови в альвеолах — у 90%;
- протеинурия — у 88%;
- одышка (как правило, при нагрузке) — у 60%;
- кашель — у 40%;
- лихорадка — у 20%;
- цианоз слизистых, бледность кожных покровов — у 50%;
- лейкоцитоз — у 50%;
- периферические отеки — у 25%;
- влажные или сухие хрипы — у 40%.
- слабость, недомогание, повышенная утомляемость — в 50% случаев;
- у многих пациентов отмечается потеря веса.
Пока остается открытым вопрос о первичной локализации процесса. Легочные проявления чаще всего опережают нефротические на несколько месяцев. Почечные появляются первыми в 10% случаев. По имеющимся данным, 20% пациентов перед началом болезни перенесли ОРВИ.
Online-консультации врачей
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация кардиолога |
| Консультация вертебролога |
| Консультация специалиста по лазерной косметологии |
| Консультация анестезиолога |
| Консультация офтальмолога (окулиста) |
| Консультация пластического хирурга |
| Консультация гастроэнтеролога детского |
| Консультация репродуктолога (диагностика и лечение бесплодия) |
| Консультация психиатра |
| Консультация гинеколога |
| Консультация сурдолога (аудиолога) |
| Консультация эндоскописта |
| Консультация специалиста банка пуповинной крови |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Медицинские новости
На рабочем совещании в правительстве Санкт-Петербурга принято активнее развивать программу по профилактике ВИЧ-инфекции. Одним из пунктов является: тестирование на ВИЧ инфекции до 24% населения в 2020 году.
Специалисты сходятся во мнении, что необходимо привлечение внимания общественности к проблемам сердечно-сосудистых заболеваний. Некоторые из них являются редкими, прогрессирующими и трудно диагностируемыми. К таким относится, например, транстиретиновая амилоидная кардиомиопатия
12, 13 и 14 октября, в России проходит масштабная социальная акция по бесплатной проверке свертываемости крови – «День МНО». Акция приурочена к Всемирному дню борьбы с тромбозами.
Заболеваемость менингококковой инфекцией в РФ за 2018 г. (в сравнении с 2017 г.) выросла на 10 % (1). Один из распространенных способов профилактики инфекционных заболеваний – вакцинация. Современные конъюгированные вакцины направлены на предупреждение возникновения менингококковой инфекции и менингококкового менингита у детей (даже самого раннего возраста), подростков и взрослых.
Профилактика
Какой-либо особенной профилактики, разработанной специально для синдрома Гудпасчера, не существует. Среди рекомендаций отмечают отсутствие привычек, вредящих здоровью (курение, распитие спиртного), полноценное и вовремя сделанная профилактика инфекционных и простудных заболеваний после обращения к врачу
При обнаружении кровянистых выделений в моче и отхаркиваемой мокроте следует незамедлительно обратиться в лечебное учреждение (это особенно важно в случаях, когда данные симптомы появились после вирусного или бактериального заболевания и сопровождаются повышением температуры, появлением одышки и болей в грудной клетке)
Причины и формы заболевания
Выделяют несколько основных вариантов развития патологии:
- Быстро прогрессирующий гломерулонефрит и геморрагическая пневмония, склонная к рецидивам.
- Медленное прогрессирование изменений в органах мишенях.
- Первоочередное поражение почек с развитием почечной недостаточности.
Причины возникновения
Как уже говорилось ранее, причины возникновения до сих пор точно не установлены. Выделяют несколько возможных факторов развития синдрома:
- Предрасположенность на генном уровне.
- Последствия перенесенных инфекций как бактериальной, так и вирусной природы.
- Прием некоторых медикаментов (препараты пеницилламина).
- Длительное переохлаждение.
Так, согласно мнению ученых, маркером наследственной предрасположенности является наличие в системе HLA гена DRW2. Помимо этого, к повышенному риску возникновения заболевания склонны люди, подвергающиеся отрицательному экологическому воздействию, ВИЧ-инфицированные, страдающие от различных онкологических патологий.
Острое начало: симптомы синдрома Гудпасчера
Начало острое с высокой лихорадкой, кровохарканьем или легочным кровотечением, одышкой. При аускультации обилие звонких влажных хрипов в средних и нижних отделах легких, рентгенологически – множественные очаговые или сливные затемнения в обоих легочных полях. Тяжелый, прогрессирующий гломерулонефрит развивается почти одновременно, быстро приводя к почечной недостаточности. Повторные кровохарканье и гематурия ведут, как правило, к анемии, усугубляющейся при почечной недостаточности. При лабораторном исследовании: анемия, лейкоцитами и повышенная СОЭ. Характерным иммунологическим признаком болезни являются антитела к базальным мембранам почки. Прогноз обычно неблагоприятен – смерть наступает в ближайшие 6 мес – 1 год от начала болезни при явлениях легочно-сердечной или почечной недостаточности.
В клинической практике принято выделять три варианта течения синдрома Гудпасчера: злокачественный вариант, умеренный и медленный.
- Злокачественная форма синдрома Гудпасчера. При злокачественной форме отмечается рецидивирующая геморрагическая пневмония. В данном случае гломерулонефрит развивается стремительно. Начинается злокачественная форма патологии с легочных кровотечений и острой почечной недостаточности, что требует проведения интенсивной терапии.
- Умеренная форма. В данном случае легочно-почечный синдром развивается медленно и выражен достаточно умеренно.
- Медленная форма. В данном случае в клинической картине преобладают явления гломерулонефрита и хронической почечной недостаточности, а вот легочные проявления заболевания развиваются достаточно редко.
Из специфических симптомов синдрома Гудпасчера, как правило, первыми поражаются легкие; у больного отмечается кашель, прогрессирующая одышка, боли в грудной клетке, кровохарканье и легочное кровотечение. Нередко при синдроме Гудпасчера отмечается осложнение в виде сердечной астмы и отека легких.
К легочным проявления синдрома через определенное время присоединяются и почечные симптомы: олигурия, гематурия, артериальная гипертензия, периферический отек и другие. В ряде случаев синдром Гудпасчера сопровождается артралгией, миалгией, кожными геморрагиями, перикардитом и некоторыми другими симптомами.
Диагностика
Дети и взрослые люди с признаками первичного иммунодефицита проходит предварительное обследование у лечащего врача
Доктор обращает внимание на состояние здоровья кожного покрова, волос, слизистой оболочки ротовой полости и гортани, возможное наличие хрипов в лёгких, снижение общей массы тела
Затем пациенту в обязательном порядке назначается прохождение следующих видов лабораторных исследований:
- анализ капиллярной крови на определение общих показателей и клеточного состава;
- измерение количества иммуноглобулинов Ig;
- дерматологические тесты на степень гиперчувствительности кожи по отношению к основным раздражителям;
- фиксация уровня титров антител IgG, IgМ, IgА, IgЕ.
Данные виды диагностических исследований позволяют определить аномалии развития основных клеток крови, которые принимают активное участие в иммунном ответе при заражении инфекционными микроорганизмами.
Дети с пороками развития внутренних органов проходят дополнительные обследования в виде УЗИ, МРТ, КТ, рентгенографии внутренних органов. Средняя стоимость диагностических исследований составляет 10500 руб.
Синдром Гудпасчера – лечение
Лечение синдрома Гудпасчера сводится к исключению развивающихся осложнений и их профилактике
Немаловажное значение имеет оказание неотложной помощи пациентам. В остром периоде синдрома используется пульс-терапия:
- Метилпреднизолон;
- Циклофосфан вместе с Метилпреднизолоном.
Симптоматическая терапия синдрома включает в себя:
- плазмаферез;
- переливания эритроцитарной массы;
- применение препаратов железа.
Выраженные отклонения в работе почек требуют проведения сеансов гемодиализа. При терминальной почечной недостаточности может быть рекомендована нефрэктомия с последующей трансплантацией донорской почки. Однако и такой вариант лечения не исключает развития рецидива некротизирующего гломерулонефрита в трансплантированном органе.
Можно ли полностью вылечить синдром Гудпасчера?
Течение заболевания в большинстве случаев неуклонно прогрессирующее, поэтому прогноз мало обнадеживающий. Диагноз синдром Гудпасчера в большинстве случаев является приговором. Гибель пациентов происходит вследствие профузных легочных кровотечений, почечной недостаточности, нарушения процесса дыхания. При злокачественной форме болезни летальный исход происходит за несколько недель. В остальных случаях заболевания продолжительность жизни в среднем составляет 1–3 года. Случаи ремиссии заболевания синдром Гудпасчера единичны и практически не описаны.
Причины возникновения
 В крови многих больных обнаруживаются антигены гистосовместимости HLA DR2, что свидетельствует о наследственной природе синдрома Гудпасчера.
В крови многих больных обнаруживаются антигены гистосовместимости HLA DR2, что свидетельствует о наследственной природе синдрома Гудпасчера.
Этиология синдрома Гудпасчера на сегодняшний день все еще не изучена.
- Предполагается, что имеет место наследственная предрасположенность, поскольку у многих больных обнаруживаются антигены гистосовместимости HLA DR2, а также известны семейные случаи патологии.
- Вероятно, существует связь развития болезни с пандемиями гриппа А2 – именно в такие периоды она регистрируется наиболее часто.
- Некоторые бактериальные инфекции, переохлаждение, курение, непереносимость отдельных лекарственных препаратов (в частности, D-пеницилламина), контакты с производственными вредностями (органическими растворителями, бензином, лаками) также, скорее всего, играют роль в возникновении данной патологии.
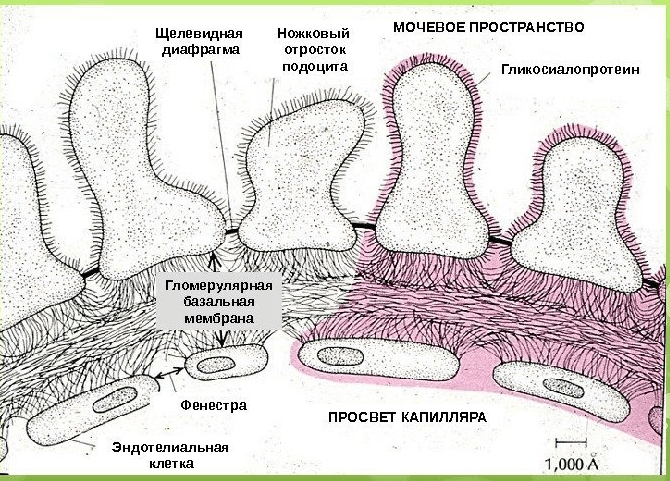
Под воздействием провоцирующих факторов нарушается работа иммунной системы – организм человека начинает вырабатывать антитела к собственным тканям – базальным мембранам почек и легких. Эти антитела связываются с антигенами, образуя иммунные комплексы, которые циркулируют в крови либо фиксируются в тканях вдоль базальных мембран, индуцируя иммуно-воспалительные процессы в клубочках почек и в альвеолах. Это приводит к повреждению капилляров и, как следствие, к появлению крови в моче и разной степени тяжести легочным кровотечениям.
Клиника
Выделяют три варианта течения синдрома Гудпасчера:
- Злокачественный вариант характеризуется рецидивирующей геморрагической пневмонией и быстро прогрессирующим гломерулонефритом.
- С более медленным развитием изменений в почках и лёгких.
- С преобладанием прогрессирующего гломерулонефрита и быстрым развитием почечной недостаточности.
Начало острое с высокой лихорадкой, кровохарканьем или лёгочным кровотечением, одышкой. При прослушивании отмечается обилие звонких влажных хрипов в средних и нижних отделах лёгких, рентгенологически — множественные очаговые или сливные затемнения в обоих лёгочных полях. Тяжёлый, прогрессирующий гломерулонефрит развивается почти одновременно, быстро приводя к почечной недостаточности. Повторные кровохарканье и потеря крови с мочой ведут, как правило, к анемии, усугубляющейся при почечной недостаточности. При лабораторном исследовании: анемия, увеличение количества лейкоцитов в крови и повышенная СОЭ. Характерным иммунологическим признаком болезни является наличие антител к базальным мембранам почки. Прогноз обычно неблагоприятен — смерть наступает в течение 12 месяцев от начала болезни при явлениях лёгочно-сердечной или почечной недостаточности.
Также имели место случаи с быстрым прогрессированием заболевания. Стадии от лихорадки до предсмертного состояния проходили в течение недели.
При замедлении или улучшении состояния пациента следует терапия Метилпреднизолоном 12мг/сут.
И дальнейшее наблюдение в нефроцентре или у врача нефролога, по месту жительства.
Гистология
При электронной микроскопии выявляются утолщения базальных мембран, отёк и пролиферация клеток эндотелия, линейные депозиты антител класса G, M, некоторые фракции системы комплемента.
Легочная патология характеризуется капилляритом перегородок между альвеолами, некротизирующийся альвеолит. Часто возникает гемосидероз лёгких, патологически изменяются бронхиолы и бронхи.
Если процесс острый, наблюдаются мелкие кровоизлияния, сливающиеся пневмонические очаги, возникают полости распада тканей. При медленном прогрессировании заболевания в лёгких в большинстве случаев обнаруживается гемосидероз и фиброз.
Методы терапии
Своевременное и адекватное лечение помогает замедлить прогрессирование синдрома Гудпасчера. Основная задача методов лечения – обеспечить максимальное удаление БМК-аутоантител. Комплекс терапевтических действий при вышеописанной патологии может включать в себя следующее:
- Глюкокортикоидные средства (Преднизолон в дозе 100 мг в сутки внутрь в сочетании с цитостатиками в дозе 1000 мг в сутки внутривенно три дня подряд, затем можно перевести пациента на табулированную форму медикамента).
- Иммуносупрессоры-цитостатики (Имупран, Азатиоприн или Циклофосфамид 150-200 мг в сутки в сочетании с Преднизолоном).
- Плазмафорез (помогает удалить из крови низкомолекулярные продукты азотистого обмена и аутоантитела).
- Переливание крови.
- Оксигенотерапия.
- Антитромбические лекарства (Курантил, Дипиридамол 150-400 мг в сутки на протяжении 3-8 месяцев).
- Вазодилататоры (Коринфар 40 мг/сутки).
- Антивоспалительные нестероидные средства (Метиндол, Индометацин 25-30 мг ежедневно 2-3 раза в сутки).
- При анемии целесообразно назначать препараты железа (Тотема, Актиферрин, Тардиферон, Гемохелпер, Ферлатум, Мальтофер).
- Гемодиализ.
- Трансплантация почки (при терминальной стадии ренальной недостаточности).
Лечение необходимо производить до полной стабилизации работоспособности почек и исчезновения БМК-антител. На фоне такой терапии опасные симптомы недуга быстро купируются.
Оперативное вмешательство
Данные о трансплантации почки у пациентов с легочно-почечным синдромом немногочисленны.
Специалисты рекомендуют проводить данную процедуру не ранее, чем через 6 месяцев после исчезновения БМК-антител в крови.
Всем больным с пересаженным органом необходимо производить тщательный мониторинг концентрации креатина в крови и титра БМК-антител в динамике.
Даже такое лечение не защищает от рецидива гломерулонефрита. Причина недуга не в самой почке, а в метаболических нарушениях.
Примечание. Рецепты народной медицины для лечения вышеописанной аномалии не эффективны. Не занимайтесь самодиагностикой и самолечением, лучше доверить свою жизнь опытным, высококвалифицированным специалистам.
Что известно о причинах заболевания?
Точной причины синдрома Гудспачера до настоящего времени не установлено. Наиболее изучены случаи, связанные с:
- вирусной инфекцией (чаще грипп, вирус гепатита А);
- лекарственными препаратами (антибиотики группы пенициллина, Карбимазол);
- вредными и ядовитыми веществами на производстве (пары бензина, растворителей, лакокрасочное и табачное производство);
- значительным переохлаждением организма;
- хроническим отравлением никотином при курении.
Выявлена генетическая предрасположенность у лиц, имеющих специфические аллели (участки) в генах (HLA-DRwl5, HLA-DR4 и HLA-DRB1). Возможность наследственной передачи подтверждена случаями синдрома Гудпасчера у лиц из одной семьи.
Что вызывает синдром Гудпасчера?
Причина заболевания точно не установлена. Предполагается генетическая предрасположенность к синдрому Гудпасчера, ее маркером считают наличие HLA-DRW2. Существует точка зрения о возможной роли перенесенной вирусной инфекции (вирус гепатита А и др. вирусные заболевания), производственных вредностей, лекарственных препаратов (прежде всего D-пеницилламина).
Основой патогенеза синдрома Гудпасчера является образование аутоантител к базальным мембранам капилляров клубочков почек и альвеол. Эти антитела относятся к классу IgG, они связываются с антителами базальных мембран в присутствии С3-компонента комплемента с последующим развитием иммунного воспаления почек и альвеол легких.
Анти-GВМ-антитела направлены против неколлагенового (NC-1) домена аЗ цепи коллагена IV типа, который в наиболее высокой концентрации находится в базальных мембранах почечных и легочных капилляров. Воздействие экологических факторов – курения, вирусных ОРЗ и вдыхания гидрокарбонатных взвесей (более часто) – и, менее часто, пневмонии активизирует презентацию антигенов альвеолярных капилляров циркулирующим антителам у людей с наследственной предрасположенностью (наиболее часто это носители HLA-DRwl5, – DR4 и – DRB1 аллелей). Циркулирующие анти-GВМ-антитела связываются с базальными мембранами, фиксируют комплемент и вызывают клеточный воспалительный ответ, приводящий к развитию гломерулонефрита и/или легочного капиллярита.
Вероятно, существует определенная общность ауто-антигенов базальной мембраны капилляров клубочков почек и альвеол. Аутоантиген формируется под влиянием повреждающего действия этиологического фактора. Неизвестный этиологический фактор повреждает и модифицирует структуру базальных мембран почек и легких. Экскреция образовавшихся продуктов деградации базальных мембран клубочков почек при их поражении замедляется и уменьшается, что, естественно, создает предпосылки для развития аутоиммунного поражения почек и легких До сих пор окончательно неизвестно, какой компонент базальной мембраны становится ауто-антигеном. В настоящее время предполагается, что это внутренний структурный компонент базальной мембраны клубочка почки а3-цепь коллагена 4 типа.
Сформировавшиеся иммунные комплексы откладываются вдоль базальных мембран капилляров клубочков, что приводит к развитию иммуновоспалительного процесса в почечном клубочке (гломерулонефрит) и альвеолах (альвеолит). Основными клетками, принимающими участие в развитии этого иммунного воспаления, являются Т-лимфоциты, моноциты, эндотелиоциты, полиморфноядерные лейкоциты, альвеолярные макрофаги. Взаимодействие между ними обеспечивается молекулярными медиаторами, цитокинами (факторы роста – тромбоцитарный, инсулиноподобный, b-трансформирующий; интерлейкин-1, фактор некроза опухоли и др ). Большую роль в развитии иммунного воспаления играют метаболиты арахидоновой кислоты, свободные радикалы кислорода, протеолитические ферменты, адгезивные молекулы.
Лечение
Современная терапия позволила несколько улучшить прогноз при этой патологии. Так, при сильных легочных кровотечениях необходимо начать пульс-терапию метилпреднизолоном, с последующим переходом на длительный курс лечения кортикостероидами внутрь.
В случае если признаки легочных кровотечений отсутствуют, прием гормонов внутрь начинают сразу. Согласно проведенным исследованиям, вырастает эффект от приема гормональных средств в комплексе с иммунодепрессантами — циклофосфамидом или азатиоприном.
Для лечения заболевания используются следующие лекарственные средства:

- Преднизолон.
- Индометацин.
- Курантил.
- Азатиоприн.
Симптомы
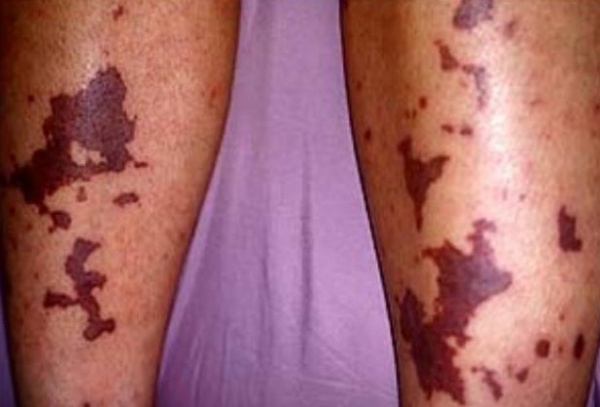
Главным симптомом синдрома Гудпасчера является появление крови в мокроте при кашле постоянное или периодическое.
Болезнь развивается быстро, а потому признаки долго не заставляют себя ждать:
- Вначале по ним невозможно определить, что за проблема — лихорадочное состояние, слабость, клонит в сон, побледнение кожи. После этого появляется одышка, кашель, болевые ощущения в груди.
- При заболевании человек сильно теряет вес. Сильное кровотечение в легких считается самым опасным симптомом болезни поскольку, как правило, это связано с поражением легочной артерии.
- Бывает, что недуг начинается с болей в животе, тошнит, сухо и горько во рту, изжога. Часто при недостаточном осмотре врач принимает данные признаки за симптомы воспаления поджелудочной железы.
- При простукивании участков тела отмечаются затупленные и короткие звуки, при выслушивании – влажные хрипы, при проведении рентгеновского диагностирования — изменение рисунка легких, в них отмечают примеси лимфы и крови.
- Понижение гемоглобина в жидкой ткани.
- После симптомов, связанных с главным органом дыхания, появляются признаки патологии почек.
- В моче появляется кровь, белки и другие несвойственные вещества, опухает периферия почек, повышается давление, кожа бледнеет, мышечные и суставные боли, слизистые имеют синий оттенок. В организме не хватает железа, из-за чего состояние пациента еще сильнее ухудшается.
Кровь в мокроте — один из симптомов синдрома гудпасчера
Признаки патологического состояния легких и почек быстро прогрессируют, если нет лечения, человек умирает за год. Такой исход происходит из-за почечной недостаточности или кровотечения в легких. Бывают случаи, когда симптомы проявляются не резко, а периодически, при своевременном лечении жизнь пациентов продлевается и становится более комфортной.
Симптомы синдрома гудпасчера:
Наиболее характерными признаками синдрома Гудпасчера являются кровохарканье (повторные легочные кровотечения) и анемия. К ним часто присоединяются прогрессирующая одышка, кашель, боли в грудной клетке, похудание. На рентгенограммах выявляются мелкосетчатая деформация легочного рисунка, мелкоочаговые изменения. Может повышаться температура тела. К этим, как правило, первым признакам синдрома Гудпасчера вскоре добавляются симптомы поражения почек: протеинурия, гематурия, цилиндрурия, повышение уровня остаточного азота в крови, периферические отеки. Прогрессирует гипохромная железодефицитная анемия. При присоединении вторичной инфекции отмечаются соответствующие изменения в формуле крови.
Течение болезни неуклонно прогрессирующее и заканчивается смертью вследствие повторных легочных кровотечений или азотемической уремии.