Гепатолиенальный синдром: причины, проявления, диагностика, терапия
Содержание:
- Провоцирующие факторы развития патологии
- Лечение
- Основные причины ГЛС
- Особенности современной классификации
- По каким признакам ставится диагноз?
- Прогнозы и профилактические мероприятия
- Лечение гепаторенального синдрома
- Механизм развития
- Патогенетические механизмы и классификация
- Сущность патологии
- Симптоматика и диагностика
- Эффективность лечения при гепаторенальном синдроме
- Гепатолиенальный синдром: симптомы
- Синдромы при циррозе
Провоцирующие факторы развития патологии
Если поставлен диагноз «гепатолиенальный синдром», патофизиология такова, что заболевание начинает себя проявлять при хронических отклонениях в работе печени и желчного пузыря. Выделяют ряд заболеваний и состояний, которые также могут сопровождаться ГЛС. Их можно разделить на несколько групп.
- Заболевания сердечно-сосудистой системы. Они часто приводят к нарушениям кровообращения в воротной вене печени. К таковым можно отнести: кардиосклероз после инфаркта, перикардит, пороки сердечной мышцы, гипертоническую болезнь.
- Патологии печени и селезенки. Они являются в 90 % случаев виновниками развития ГЛС. В эту группу входят: цирроз печени, гепатит, поражение печеночных вен, тромбофлебит воротной вены, доброкачественные новообразования, раковые опухоли.
- Заболевания органов кроветворения: лейкемия, анемия, лимфома Ходжикина.
- Гепатолиенальный синдром при инфекционных заболеваниях и паразитарных встречается часто. Виновниками могут быть: поражение глистами, сифилис, стрептококки и другие бактериальные клетки, туберкулез абдоминальный, малярия, инфекционный мононуклеоз.
- Патологии, связанные с нарушением метаболизма: амилоидное поражение внутренних органов, гемахроматоз, болезнь Гирке, заболевание Вильсона — Коновалова.
- Длительное употребление алкогольных напитков приводит к необратимым нарушениям в печени, в результате развивается цирроз, печеночная недостаточность, жировая форма гепатоза. Они и провоцируют развитие ГЛС.
Лечение
Лечение ГЛС комплексное. Оно включает диетотерапию, медикаментозное воздействие, соблюдение личной гигиены, ведение здорового образа жизни. Проводят терапевтические мероприятия в гастроэнтерологическом отделении стационара.
Специалисты назначают лекарственные препараты индивидуально каждому больному, учитывая этиологию синдрома:
- Гепатопротекторы – «Эссенциале Форте», «Фосфоглив», «Карсил»,
- Диуретики – «Фуросемид», «Верошпирон»,
- Противовирусные препараты – «Валтрекс», «Ингавирин», «Ацикловир»,
- Антибиотики широкого спектра действия из группы макролидов, цефалоспоринов, пенициллинов,
- Детоксиканты – «Реополиглюкин», «Гемодез», глюкоза, физраствор,
- Желчегонные средства – «Холосас», «Аллохол»,
- Спазмолитики – «Но-шпа», «Дюспаталин»,
- Поливитаминные комплексы,
- Гормоны.
Больным назначают специальную диету, исключающую употребление жирной и жареной пищи. Это лечебный стол №5. Основные принципы диетотерапии: полноценное содержание белка и незначительное уменьшение углеводов; приготовление пищи на пару или путем запекания, тушения; употребление богатых клетчаткой продуктов — овощей и фруктов; ограничение соли; исключение холодных блюд, а также продуктов, содержащих консерванты, усилители вкуса, экстрактивные вещества, стимуляторы секреции пищеварительного сока.
Основные причины ГЛС
Наиболее часто одновременное увеличение печени и селезёнки диагностируется при разного рода поражениях печени, при инфекционных заболеваниях или патологических состояниях, которые характеризуются повышением давления в системе воротной вены. Это состояние может возникать на фоне таких болезней, как:
- заболевания крови, а именно онкологические болезни;
- болезни печени (цирроз, опухоли, тромбоз);
- инфекционные недуги, такие как малярия, сифилис, инфекционный мононуклеоз, инфекционный эндокардит, туберкулёз;
- врождённые дефекты развития вен брюшной полости;
- сердечная недостаточность.
Гепатолиенальный синдром часто наблюдается у детей раннего возраста, когда возникает под влиянием инфекционно-воспалительных факторов. Это обусловлено незрелостью паренхимы внутренних органов у малышей и повышенной их восприимчивостью к системному влиянию инфекций. В возрасте до трёх лет основными причинами развития патологического состояния могут являться:
- нарушения обменных процессов в организме генетического характера;
- инфекционные болезни;
- выраженная анемия на фоне сильного гемолиза эритроцитов;
- дефекты развития вен печёночно-селезёночного бассейна;
- заболевания печени.
Точную причину патологических изменений может определить только врач. Он проведёт подробную диагностику и подберёт схему терапии. Прогноз зависит от правильно выбранной тактики лечения.
Особенности современной классификации
Общепринятой классификации ГЛС нет. На практике врачи иногда выделяют такие разновидности гепатоспленомегалии:
- По тяжести течения — патология лёгкой, умеренной и тяжёлой формы. Иногда органы настолько увеличены, что достигают малого таза.
- По длительности течения ГЛС:
- кратковременный (не дольше одной недели);
- острый — длится до месяца;
- подострый — до трех месяцев;
- хронический — симптомы диагностируются спустя три и более месяцев.
- В зависимости от чувствительности органных структур при пальпаторном обследовании (ощупывании руками): безболезненную, болезненную и резко болезненную форму недуга.
Однако эти классификации не приняты международным врачебным сообществом.
По каким признакам ставится диагноз?
Достоверными признаками диагноза, согласно утвержденному международным сообществом врачей в 1996 году перечню, считаются:
- наличие у пациента заболевания печени в стадии декомпенсации;
- снижение скорости фильтрации в почках до 40 мл/мин и ниже;
- значительный рост уровня креатинина крови до 135 мкмоль/л и выше (при этом следует отвергнуть подозрения на заболевания почек с развивающейся недостаточностью при воспалении, шоке, приеме токсичных лекарств);
- отсутствие таких причин для потери жидкости, как рвота, диарея;
- нормальная картина почек при ультразвуковом исследовании (нет признаков задержки мочи и поражения паренхимы);
- отсутствие динамики в состоянии больного и лабораторных показателях после отмены мочегонных, компенсации потери жидкости введением 1,5 л физраствора;
- уровень протеинурии не более 500 мг/сут.
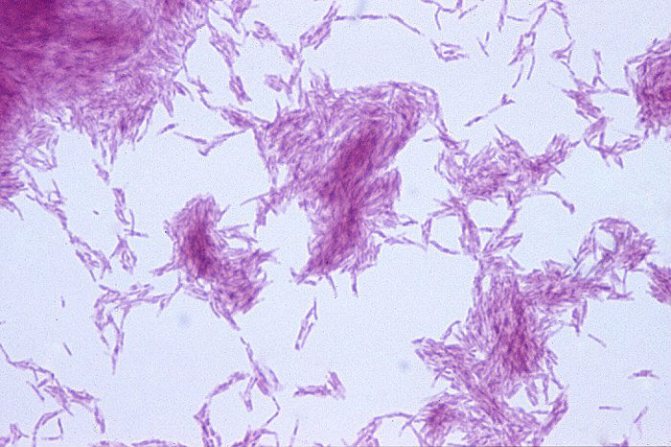
Возбудитель туберкулеза имеет свойства бактерий и грибов, поэтому называется «микобактерией», способен вызвать ложный гепаторенальный синдром
Дополнительными критериями считаются:
- олигоанурия при диурезе менее 500 мл в сутки;
- плотность мочи выше, чем крови;
- выделение натрия с мочой менее 10 ммоль/л, содержание его в крови ниже 130 ммоль/л;
- количество эритроцитов в моче до 50 в поле зрения.
В 2005 году внесены изменения в трактовку признаков. Наиболее важными в диагностике гепаторенального синдрома считаются:
- наличие цирроза печени с асцитом;
- повышение креатинина крови до 133 ммоль/л и отсутствие улучшения после отмены диуретиков и введения Альбумина;
- отрицание связи с шоком и различной патологией почек.
Дифференциальная диагностика с псевдогепаторенальным синдромом представлена в таблице
| Вероятные причины | Поражение канальцев и интерстиция | Поражение клубочкового аппарата |
| инфекционные возбудители | туберкулез, бруцеллез, лептоспироз, бактериальный сепсис, гепатит А, вирус Эпштейн-Барр | вирусы СПИДа, гепатитов В, С, абсцедирование печени |
| лекарственные препараты | Рифампицин, группа Тетрациклина, Аллопуринол, Метотрексат, Сульфонамид, Флуроксен | |
| системные болезни | синдром Шегрена, саркоидоз | амилоидоз, красная волчанка, васкулиты, криоглобулинемия |
| отравление ядами | мышьяк, хлороформ, барий, медь, трихлорэтилен, четыреххлористый углерод | |
| снижение общей циркуляции крови | шок гиповолемический и кардиогенный | |
| болезни со злокачественным течением | лейкемия, лимфома | |
| генетическая патология, врожденные изменения | фиброз печени, поликистоз почек и печени |
Всем пациентам с предполагаемым диагнозом алгоритмом обследования рекомендуется проведение нагрузочных проб с внутривенным введением:
- 1,5 л физиологического раствора;
- 100 г альбумина, предварительно растворенного на 500 мл физраствора.
Нельзя вводить гипертонические растворы. Улучшение показателей почечной недостаточности после теста является признаком, подтверждающим гепаторенальный синдром.
Прогнозы и профилактические мероприятия
При гепаторенальном синдроме специалисты дают неутешительные прогнозы. Без грамотно подобранного лечения у пострадавших с первым типом синдрома выживаемость составляет не больше 10% в течение первых трех месяцев. При втором типе – полгода. Трансплантация подходящего донорского органа помогает 70% больных прожить еще 2-3 года. Без операции восстановление функции почек возможно только у 7% пациентов, если синдром развился на фоне хронического гепатита.
Профилактика гепаторенального синдрома основывается на защите печени от токсических воздействий, алкоголя, жирной пищи, инфекционных заболеваний.
Этот орган выполняет множество функций в организме, и довольно вынослив. Гепатоциты могут восстанавливаться при лечении, а значит, своевременное обращение к врачу может предупредить развитие опасных синдромов.
О прогнозах развития синдрома специалисты говорят следующее:
- При возникновении каких-либо симптомов, указывающих на проблемы с почками или печенью, пациентам нужно немедленно обращаться за врачебной помощью, чтобы избежать развития гепаторенального синдрома. Самым грозным осложнением данного заболевания является летальный исход. Чем раньше будет оказана квалифицированная помощь, тем больше шансов на успех лечения синдрома.
-
Терапия пациентов с гепаторенальным синдромом зависит от типа патологии. При первом типе ГРС больным необходимо прекратить прием диуретиков, назначить профилактическую антибиотикотерапию и бета-блокаторы. При синдроме требуется постоянный контроль объема суточной мочи и жидкостного обмена.
Рекомендуется следить за артериальным давлением и контролировать центральное венозное давление для адекватного расчета объема суточных вливаний Альбумина. Пациентам со вторым типом ГРС нужно следить за давлением и почечной функцией. А также проводить профилактические мероприятия для исключения бактериального инфицирования и осложнений портальной гипертензии.
Больная, 52 года. Поступила с жалобами на сильную слабость, утомляемость и тянущие боли в подреберье справа, сильная отечность, почечные боли, снижение аппетита, появление красных пятен на туловище и обеих руках. В анамнезе имеется гепатит B и C с 2007 года. После фибросканирования выявлена 4 стадия фиброза печени. Во время стационарного лечения нарастало количество асцитической жидкости, отмечалась отечность нижних конечностей, повышалась температура.
На фоне лечения основного заболевания, проведенного по протоколу, дополнительно назначенных гипоксантинов Вазапростана и Хофитола наблюдалась положительная динамика. Асцитическая жидкость уменьшилась, отечности нет. Больная выписывается с улучшением. Вывод: нарушенная функция почек на фоне цирроза при правильном подборе дополнительной и базисной терапии была успешно откорректирована.
Гепаторенальный синдром считается острым, быстроразвивающимся, опасным состоянием, возникающим вследствие резкого спазма сосудов кортикального слоя почек. В большинстве случаев синдром встречается при необратимых изменениях в органах человека, вызванных злоупотреблением алкоголя, инфекционными и вирусными бактериями.
Своевременно обнаружить болезнь бывает сложно, так как цирроз и гепаторенальный синдром вначале практически ничем себя не выдают и не имеют специфических проявлений. Поэтому часто пострадавшим ставят неправильный диагноз, что значительно ухудшает положение больных и сокращает им жизнь
Пациентам, живущим с циррозом, болезнями желчевыводящих путей, венозным застоем печени крайне важно следить за своим состоянием, проходить назначенные обследования и регулярно сдавать анализы – эти меры позволят избежать синдрома
Лечение гепаторенального синдрома
Лечение такого недуга, как гепаторенальный синдром, может включать несколько направлений.
Лечение медикаментами:
- Терлипрессин, Реместип (агонисты вазопрессина). Внутривенно, от 0,5 до 2 мг каждые 4 часа;
- Альбумин (в целях предотвращения последствий гиповолемии). Внутривенно, от 20 до 60 грамм в сутки.
Поддерживающие процедуры:
- Гемодиализ — прогон крови в организме, в некоторых стадиях развития цирроза печени может привести к осложнениям в виде желудочно-кишечного кровотечения и шока.
- Антибактериальная терапия назначается в тех случаях, когда ГРС осложнен бактериальным перитонитом.
В случаях неэффективности всех вышеперечисленных методов производится экстренная госпитализация больного с назначением на трансплантацию печени, что часто заканчивается летальным исходом, за редкими случаями, когда прооперированный пациент проживает еще 2—3 года. И также возможен вариант хирургического шунтирования. При таком методе лечения выживаемость составляет 3, максимум 4 месяца.
Гемодиализ важен в лечении гепаторенального синдрома как подготовка к основному методу излечивания от недуга — пересадки печени.
Самым лучшим из предлагаемых методов лечения является трансплантация печени, потому что это позволит вылечить не только печень, но и органы, отвечающие за циркуляцию крови совместно с почечной дисфункцией. И также пересадка дает единственно возможный вариант для продолжительной жизни после проведения лечения.
У многих пациентов наблюдается дальнейшее ухудшение функции почек, для чего медиками назначается продолжение гемодиализа в стадии послеоперационного периода. Улучшение после операции наблюдается через 48—72 часа.
Дальнейшее поддержание печени производится лекарственными препаратами — Азатиоприн, стероиды или антилимфоцитарные агенты, прием препаратов продолжается до тех пор, пока не наступает полное выздоровление.
Механизм развития
Многочисленные исследования показали, что рассматриваемый синдром развивается при нормально функционирующем канальцевом почечном аппарате в результате появления аномального ренального кровотока на фоне печеночных патологий. Патогенез заболевания на начальной стадии связывается с вазодилятацией, т. е. расширением общей сосудистой системы вне почек при констрикции (сужении) почечных артерий. Этот процесс ведет к увеличению сосудистого сопротивления и уменьшению системного давления кровотока, что вызывает падение интенсивности клубочковой фильтрации.
Несмотря на то что сердце продолжает вбрасывать достаточное количество крови, нормальный ренальный кровоток не достигается, т. к. происходит его перераспределение с направлением в селезенку, ЦНС и другие органы. Снижение фильтрационной функции приводит к повышению содержания ренина в кровяной плазме. На фоне указанных процессов развивается гиповолемия, которая способна на короткое время стабилизировать кровоток, но в дальнейшем становится причиной внутренних кровотечений. В патогенезе болезни особо выделяется роль перфузии портального типа, активизации продуцирования вазоконстрикторов (эндотелинов и лейкотриенов) и снижения выделения оксида азота, простогландинов, калликреина.
В целом, патогенез гепаторенального синдрома развивается в 3 основных направлениях;
- Нарушение гемодинамики. На почки приходится почти четверть всего системного кровотока, а потому заболевание ведет к нарушению всей гемодинамики: растут сердечные выбросы, снижается артериальное давление, уменьшается сопротивляемость сосудов на периферии при увеличении резистивности сосудов почек.
- Системная вазодилатация. Клиническая картина включает такие проявления: увеличение количества вазодилататоров, что вызывает снижение общего сосудистого тонуса и проницаемости калиевых каналов; активизация вазоконстрикторных процессов эндогенного характера; уменьшение кровяного объема; увеличение глкагона, блокирующего чувствительность мезентериальных артериол.
- Вазоконстрикция почечных сосудов. Она развивается в таком порядке: возникают спазмы клубочковых артериол за счет активизации системы ренин-ангиотензин-альдостерон. Уменьшается фильтрация, повышается натриевая реабсорция в результате активизации симптоматической нервной системы. Нарушается выработка различных веществ, в частности растет уровень вазопрессина, аденозина, простагландинов, эндотелина. Интенсивное продуцирование лейкоцитов и лейкотриенов приводит к снижению количества мезангиальных клеток. В запущенной стадии развивается почечная ишемия, сопровождающаяся активным выделением тромбоксана.
Патогенетические механизмы и классификация
Для успешной терапии патологии важно понимать механизмы ее развития:
-
Чаще всего болезнь возникает чаще по причине вирусного поражения клеточных структур печени. Главными возбудителями, тропными к печеночной ткани, считаются вирусы гепатита А, В, С. При попадании вирусной частицы в кровь возбудитель мигрирует к печеночной ткани.
Для репликации возбудителю необходим готовый генетический материал гепатоцитов. Встраиваясь в геном печеночных структур, возбудитель создает новую РНК или ДНК, собирает вирусную частицу внутри клетки, а затем выходит из нее. После этого гепатоцит погибает.
-
При аутоиммунном механизме развития цирроза гепатоциты повреждаются вследствие нарушения работы иммунной системы. Т-лимфоциты ошибочно принимают собственные клетки печени за чужеродные, что приводит к запуску воспалительной реакции.
В очаг воспаления попадают цитокины, киллеры, макрофаги, разрушающие гепатоциты. Ткань печени постепенно замещается соединительной или жировой тканью. Без лечения у больного быстро развиваются симптомы печеночной недостаточности.
- Алкогольный цирроз возникает на фоне длительного токсического влияния этилового спирта на гепатоциты. Этиловый спирт нарушает захват билирубина клетками печени. Это приводит к желтушному синдрому, а также нарушению метаболизма любых соединений, попадающих в организм. Клетки печени перерождаются в жировую ткань. Для разрушения органа необходим длительный промежуток времени.
При циррозе можно обнаружить разнообразные симптомокомплексы, основные из которых описаны в таблице (Табл. 1).
Таблица 1 – Синдромы при циррозе
| Название синдрома | Специфические проявления |
|---|---|
| Астеновегетативный | Утомляемость, низкая производительность труда, плохое настроение, депрессия. |
| Цитолиз | Гипертермия, желтушность кожного покрова и склер, потеря веса, специфический запах изо рта, эритема на ладонях, сосудистые образования. |
| Иммуновоспалительный | Гипертермия, суставные боли, воспаление сосудистого русла кожи и легких, увеличение размеров селезенки, лимфатических узлов, миалгии. |
| Холестаз | Зуд кожного покрова, желтушность, появление пигментированных участков кожи, повышение температуры тела, темная моча, светлый кал (иногда). |
| Диспепсический | Метеоризм, неприятные ощущения в области желудка, отрыжка, тошнота, плохой аппетит, экстремально низкий вес, запоры. |
| Геморрагический | Кровотечения из носа, прямой кишки, десен, кровоизлияния на коже. |
| Портально-гипертензионный | Выпот в брюшной полости, увеличение селезенки, портокавальные анастомозы (пищеварительного тракта, коже живота («голова медузы»)) иногда сопровождаются кровопотерей. Увеличение селезенки проявляются – анемией, снижением лейкоцитов, тромбоцитов. |
| Печеночно-клеточная недостаточность | Энцефалопатия: депрессивный настрой, резкие смены настроения, изменение поведения, нарушение качества и режима сна, летаргический сон, сопор, тремор рук, коматозное состояние, отсутствие или ослабление рефлексов. |
| Гепаторенальный | Уменьшение или отсутствие мочи, увеличение объема выпота в брюшной полости, гипотония. |
Сущность патологии
По своей сути гепаторенальный синдром (ГРС) представляет собой разновидность почечной дисфункции, вплоть до недостаточности, которая провоцируется печеночными патологиями. При этом характерные признаки органического поражения почечных тканей не обнаруживаются. В ряде случаев, в виде исключения, могут фиксироваться определенные повреждения эпителия почечных канальцев, накопление фибрина в клубочках и мелких сосудах, капиллярные тромбозы.
ГРС развивается неожиданно, в острой форме и быстро прогрессирует в результате ухудшения ренального кровотока и уменьшения скорости гломерулярной фильтрации из-за спазмирования сосудов почечного кортикального слоя. С учетом клинических проявлений данная патология имеет несколько синонимов — гепатонефрит, гепатонефроз, почечно-печеночный синдром. В целом, гепаторенальный синдром не имеет специфических симптомов, характерных только для него, а проявляется, как определенная почечная дисфункция. Это обстоятельство существенно затрудняет постановку правильного диагноза, что заставило разработать специальные диагностические критерии.
Болезнь провоцируется патологиями печени декомпенсированной категории. На ранней стадии таких заболеваний рассматриваемый синдром обнаруживается у каждого десятого человека, а уже через 6–7 лет после начала проблем с печенью почечные дисфункции фиксируется более, чем у трети пациентов. Такая реальная картина указывает на достаточно низкие возможности терапевтического воздействия. Прогноз излечения синдрома неутешителен, о чем свидетельствует частота летальных исходов. Наиболее эффективным, современным способом борьбы с болезнью признается трансплантация печени.
Симптоматика и диагностика
В начальной стадии синдрома у пострадавших наблюдают:
- маленькие объемы мочи даже при значительной питьевой нагрузке;
- дефицит натрия в крови.
Позднее возникает:
- желтуха (кожные покровы становятся желтого цвета);
- сильная слабость, вялость, сонливость;
- изменение вкуса;
- апатическое состояние, депрессия;
- сильная жажда, сухость во рту.
При тяжелой форме синдрома проявляются:
- асцит с заметным увеличением размеров живота;
- периферические отеки;
-
повышение кровяного давления;
- увеличение размеров печени и селезенки;
- деформация пальцев конечностей;
- наличие сосудистых звездочек на теле;
- пупочная грыжа;
- сильное покраснение кожи и слизистых;
- «мраморность» ногтевых пластин;
- наличие желтоватых бляшек на веках;
- у мужчин наблюдается увеличение молочной железы.
Согласно выраженности симптомов выделяют два типа гепаторенального синдрома, особенности которых представлены в таблице (Табл. 1).
Таблица 1 – Типы гепаторенального синдрома
| Тип | Сопровождающие отклонения | Признаки |
|---|---|---|
| 1 тип синдрома. Наиболее тяжелый, развивается в течение 2 недель |
|
|
| 2 тип синдрома. Менее выраженный | Может развиться на фоне рефрактерного асцита. | Медленное увеличение азотистых веществ в крови |
Чтобы исключить развитие других патологий, связанных с нарушением деятельности почек, пациентам с диагностированной (ранее или в процессе обследования) печеночной недостаточностью и циррозом печени назначают:
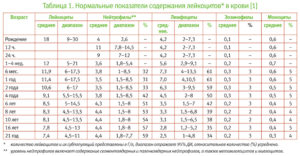
- биохимические и общие анализы крови на определение концентрации лейкоцитов, гематокритного числа и тромбоцитов, а также на содержание креатинина и натрия;
- анализы мочи с определением таких показателей, как осмолярность мочи, концентрация натрия в урине, эритроцитов и креатинина, степень протеинурии, суточное ее количество;
- ультразвук почек (предпочтительно с допплерографией) для исключения обструкции мочевых путей и оценки сегментарного стеноза почечной артерии;
- биопсию почек проводят в крайних случаях по строгим показаниям врача.
https://youtube.com/watch?v=UjyA8zIZQj0
Если у пострадавшего наблюдается асцит или есть подозрения на инфицирование асцитической жидкости, проводится дополнительная диагностика. Согласно перечню, утвержденному международным сообществом медиков, неоспоримыми признаками синдрома являются:
- наличие у пострадавшего печеночных заболеваний на стадии декомпенсации (асцит, цирроз);
- пониженная скорость фильтрации в почках (40 мл/мин и ниже);
- стремительное повышение уровня креатинина в крови (выше 135 мкмоль/л);
- отсутствие ярко выраженных причин быстрого обезвоживания организма (многократная рвота, отравление, понос);
- отсутствие признаков задержки диуреза и поражения тканей почек при ультразвуковом обследовании;
- наличие натрия в урине не меньше 10 ммоль/л и концентрация его в крови меньше 130-133 ммоль/л.
Эффективность лечения при гепаторенальном синдроме

Тяжелую острую недостаточность почек на фоне выраженного нарушения в работе печени называют гепаторенальным синдромом (ГРС). Это патологическое состояние может стать причиной смерти больного уже через 2 недели. Поэтому при первых признаках заболевания проводят качественную диагностику и принимают меры по экстренному лечению.
Причины возникновения гепаторенального синдрома
Данный синдром был открыт А. Я. Пытелем в 1962 году, а через 20 лет И. Е. Тареева выявила главную причину расстройства – цирроз печени.
Нарушения при ГРС заключаются в ослаблении почечного кровотока и сильном расширении сосудов органов брюшной полости.
При гепаторенальном синдроме в патогенезе большую роль отводят эндотоксину, который представляет собой липополисахарид кишечных бактерий.
Чтобы лучше понять, чем вызвано данное заболевание, стоит обратиться к его определению. Из материалов Википедии известно, что рассматриваемый синдром возникает у людей со следующими проблемами:
- острая печеночная недостаточность;
- гибель клеток печени из-за повышенного содержания этанола;
- бактериальное воспаление листков брюшины;
- желудочно-кишечные кровотечения на фоне варикоза вен;
- рефрактерный асцит.
Почечная недостаточность в этом случае не связана с такими причинами, как хронические заболевания почек, прием антибиотиков, обструкция мочевыводящих путей.
Частота гепаторенального синдрома у детей не выявлена. Известно, что развитие ГРС у ребенка провоцируют следующие патологии:
- атрезия желчных путей;
- онкологические заболевания;
- вирусный гепатит;
- болезнь Вильсона;
- аутоиммунный гепатит.
Поражение почек происходит при вполне нормальной их работе из-за нарушения ренального артериального кровотока. В них наблюдается уменьшение скорости клубочковой фильтрации на фоне расширения внепочечных артерий, снижение кровяного давления и повышение сопротивления сосудов. Все эти явления вызывают увеличение плазменного уровня ренина, что чревато серьезными и необратимыми изменениями.
Патология развивается преимущественно у взрослых в возрасте от 40 до 80 лет независимо от пола. Гепаторенальный синдром при развитии цирроза печени и асците становится причиной смерти в 10% случаев. Часто летальный исход при ГСР вызван печеночной комой.
Типичные признаки патологии
Клиническая картина заболевания развивается по определенной схеме:
- появляются сосудистые звездочки;
- у мужского пола увеличиваются грудные железы;
- больной быстро утомляется;
- сильно краснеет кожный покров;
- на поверхности век образуются бляшки желто-коричневого цвета;
- происходит деформация суставов на пальцах;
- селезенка и печень увеличиваются в размерах;
- развивается околопупочная грыжа;
- нарушаются вкусовые ощущения;
- слизистые оболочки желтеют;
- растет живот;
- отекают руки и ноги.
Больного по ночам беспокоит бессонница, а в дневное время суток сонливость. У человека портится настроение, нарушается психика, понижается артериальное давление. Наблюдаются жидкий стул и рвота с кровью, уменьшение количества выделяемой мочи.
Симптомы заболевания зависят от вида гепаторенального синдрома. При острой форме патологии происходит стремительное ухудшение состояния человека, проявления заболевания при этом ярко выражены. Хронический синдром протекает в латентной форме. Признаки ГРС проявляются постепенно, скорость их прогрессирования связана с тяжестью первопричины.
Запрещено самостоятельно принимать какие-либо лекарства или использовать средства народной медицины.
Прогноз и профилактика
Прогноз ГРС в большинстве случаев неблагоприятный. Отсутствие адекватного лечения может привести к смерти пациента в течение 14 дней, иногда срок увеличивается до 3–6 месяцев.
Трансплантация печени продлевает жизнь до 3–5 лет, причем до этого времени доживают только 60% больных. При ГРС на фоне вирусного гепатита работа почек улучшается лишь у 4–10% человек.
Шунтирующие операции продлевают срок жизни пациента на 2–4 месяца.
Профилактика гепаторенального синдрома включает следующие мероприятия:
- соблюдение дозировки препаратов при асците;
- своевременное выявление электролитных нарушений и инфекций;
- предупреждение заболеваний почек и печени и раннее их лечение;
- отказ от употребления спиртного;
- соблюдение всех рекомендаций лечащего доктора.
Учитывая то, что печеночно-почечная недостаточность выступает осложнением других патологий, следует проводить профилактику заболеваний, входящих в этиологический список.
Загрузка…
Гепатолиенальный синдром: симптомы
Клиническая картина зависит от проявлений основного заболевания: насколько тяжело оно протекает и насколько нарушило функции разных систем в организме. Непосредственно для гепатоспленомегалии характерными являются:
- увеличение в размерах печени и селезёнки;
- изменение консистенции органов при пальпации (ощупывании);
- ощущение тяжести в области правого подреберья;
- болезненность в зоне расположения этих внутренних органов.
Общее состояние пациента на начальных стадиях возникновения патологических симптомов не нарушается или изменяется незначительно. Позже может наблюдаться слабость, утомляемость. В анализах крови при этом будут отмечаться признаки нарушения функционирования селезёнки: лейкопения и анемия.
Если первопричина аномального роста органов — заболевания печени (а это обычно цирроз), то у пациентов могут отмечаться:
- выраженная слабость, утомляемость;
- желтушность кожных покровов и склер;
- вздутие живота;
- дискомфорт и тяжесть в правом боку;
- расстройства пищеварения;
- скопление жидкости в брюшной полости (асцит);
- наличие синяков на туловище и конечностях;
- мелкие сосудистые звёздочки на теле;
- красные ладони.
При инфекционной патологии увеличение печени и селезёнки происходит наряду с повышением температуры тела до 39 С и выше, ознобами, слабостью, потливостью. Остальные симптомы зависят от поразившей организм инфекции.
Патологии крови у больных проявляются по-разному; для них свойственна бледность кожных покровов, астения, плохое самочувствие, выраженная склонность к частым вирусным инфекциям. Также часто появляется ночная потливость, повышение температуры тела от небольших цифр (37,5°С) до высоких значений (до 39°С и выше). Разобраться в причине появившихся жалоб и назначить лечение должен врач.
Синдромы при циррозе
Цирроз коварен, так как начальные стадии болезни протекают без особых симптомов. Болезнь обнаруживается во время физического обследования. Практически всегда это происходит, когда пациент консультируется по другой причине. На этом этапе болезнь называется «компенсированной».
Гепаторенальный синдром
Гепаторенальный синдром – это опасное для жизни состояние здоровья, которое характеризуется ухудшением функций печени у лиц с циррозом или фульминантной недостаточностью. Если при синдроме не проводится трансплантация печени, состояние становится смертельным. Синдром приводит к аномалиям в кровообращении и печеночно-почечной недостаточности.
Синдром печеночно-клеточной дисфункции
Заболевание связано с дисфункцией белка АТФ7Б, который расположен главным образом в печени, головном мозге и почках, и позволяет удалить медь в желчи. Его дисфункция вызывает накопление меди внутри клеток и отвечает за повреждение клеток.
Синдром холестаза
Среди клинических признаков холестаза преобладает желтуха, связанная с темной мочой и зудом. В случае внепеченочного холестаза, гепатомегалия (увеличение печени, обнаруженная при пальпации брюшной полости), желчный пузырь и лихорадка диагностируются врачом во время клинического обследования.
В зависимости от причины холестаза обнаруживаются другие неспецифические клинические признаки (например, потеря веса).
Синдром портальной гипертензии
Синдром определяется как увеличение портального венозного давления, которое приводит к многочисленным осложнениям. Портально-гипертензионный симптомокомплекс проявляется с появлением асцита, развития побочных венозных сетей и почечные кровотечения, гиперспленизм, или печеночная энцефалопатия.
Синдром цитолиза
Синдром цитолиза вызывает постепенное разрушением клеток печени. Это происходит при острых интоксикациях (например, отравление хлорированными растворителями) или хронических интоксикациях, таких как алкогольный цирроз, или во время вирусных или микробных атак. Заболевание цитолиза также вызывается беременностью.
Геморрагический синдром
Аномалии гемостаза, выявленные геморрагическим синдромом при циррозе печени, имеют приобретенное или генетическое происхождение. В приобретенной патологии дефицит факторов гемостаза редко изолируется, за исключением тромбоцитопении. Они связаны с аномалией синтеза дисфункцией клеток или периферической гипердеструкцией путем высвобождения активирующих коагуляцию веществ или образования иммунных комплексов.
Синдром гиперспленизма
Гиперспленизм соответствует симптомам, характеризующимся заметным снижением количества эритроцитов, лейкоцитов и тромбоцитов в циркулирующей крови, что является вторичным по отношению к чрезмерной активности печени, объем которой обычно увеличивается (гипертрофия). Синдром гиперспленизма объясняется увеличенной активностью костного мозга.