Синдром бругада
Содержание:
Лечение синдрома Бругада
Лечение синдрома Бругада активно обсуждается, специалисты предлагают подходы в назначении лекарственных препаратов, основанные на клиническом опыте и результатах их применения больными с патологией электрической активности сердца, но по сей день так и не найдено эффективного медикаментозного способа профилактики желудочковых аритмий и внезапной смерти.
Больные, у которых ЭКГ-феномены провоцируются пробами с введением блокатора каналов натрия, но при этом симптоматика в покое отсутствует, а в семье не зарегистрировано случаев внезапной гибели, нуждаются в наблюдении.
Медикаментозная терапия состоит в назначении антиаритмических средств класса IА – хинидина, амиодарона, дизопирамида. Стоит отметить, что препараты новокаинамид, аймалин, флекаинид, относящиеся к I классу, вызывают блокаду натриевых каналов и, соответственно, симптоматику синдрома Бругада, поэтому их следует избегать. Провоцируют аритмию, а потому противопоказаны флекаинид, прокаинамид, пропафенон.
Хинидин обычно назначается в небольших дозировках (300-600 мг), способен предупреждать эпизоды желудочковой тахикардии, может применяться у пациентов с разряженным дефибриллятором как дополнительное средство профилактики внезапной смерти.
Эффективным считается изопротеренол, действующий на бета-адренорецепторы сердца, который можно комбинировать с хинидином. Этот препарат может способствовать снижению сегмента ST к изолинии и применим в педиатрической практике. Новым препаратом, «возвращающим» сегмент ST в нормальное положение, является фосфодиэстераза.
Показано, что многие антиаритмические средства вызывают блокаду каналов натрия в кардиомиоцитах, поэтому логично было бы предположить, что более безопасными будут те, которые не имеют такого эффекта – дилтиазем, бретилиум, но исследования их эффективности еще не проводились.
Антиаритмическая терапия оказывается эффективной только у 60% пациентов, у остальных не удается достичь безопасного состояния только при помощи лекарственных препаратов, и возникает необходимость в коррекции электрической активности сердца с помощью специальных приборов.
Самым эффективным способом профилактики внезапной смерти считают установку кардиовертера-дефибриллятора, которая нужна, если:
- Есть симптоматика СБ;
- Течение патологии бессимптомное, но провокация вызывает фибрилляцию желудочков;
- При пробах возникает феномен Бругада тип 1, а среди родственников имелись случаи необъяснимой гибели в молодом возрасте.
По данным мировой статистики, СБ встречается куда чаще, нежели фигурирует в диагнозах кардиологов. Малый процент выявляемости может быть объяснен недостаточной настороженностью в его отношении со стороны врачей, отсутствием убедительных диагностических критериев. Исходя из этого, все больные, имеющие характерные ЭКГ-изменения, необъяснимые обмороки, неблагополучный семейный анамнез в отношении внезапной смерти среди молодых, нуждаются в тщательном обследовании с проведением ЭКГ, холтеровского мониторирования, фармакологических проб. Повышенного внимания требуют и родственники в семьях, где уже были случаи внезапной гибели молодых лиц.
Исследование синдрома Бругада продолжается, а для получения высоких результатов необходимо достаточное количество наблюдений, поэтому специалисты заинтересованы в выявлении как можно большего числа больных в разных странах.
Для изучения патологии создан специальный Международный фонд синдрома Бругада, где могут быть проконсультированы бесплатно и заочно все лица с подозрением на это заболевание. Если диагноз подтвердится, то больного внесут в единый список пациентов, которые в будущем могут быть подвергнуты генетическим исследованиям в целях уточнения наследственных механизмов развития патологии.
Признаки синдрома ранней реполяризации желудочков
Синдром преждевременной реполяризации желудочков характеризуется главным образом изменениями электрокардиограммы (ЭКГ). У части пациентов при этом наблюдаются различные симптомы сердечно-сосудистых нарушений, у другой – полностью отсутствуют клинические признаки заболевания, человек является и ощущает себя абсолютно здоровым (около 8–10% всех случаев). Нарушение процесса реполяризации на ЭКГ у ребенка или взрослого человека отражается в следующих основных изменениях:
- Сегмент ST поднимается над изолинией.
- На ST-сегменте наблюдается обращенная вниз выпуклость.
- Наблюдается увеличенная амплитуда зубца R, параллельно с уменьшением зубца S или его исчезновением.
- J точка (точка на переходе сегмента S в комплекс QRS) расположена выше изолинии, на промежутке нисходящего колена зубца R.
- Комплекс QRS расширен.
- На промежутке нисходящего колена зубца R расположена волна J, визуально напоминающая зазубрину.
Типы изменений ЭКГ
По выявленным на электрокардиограмме изменениям синдром подразделяют на три типа, для каждого из которого характерна своя степень риска развития осложнений. Классификация выглядит следующим образом:
- Первый тип: признаки болезни наблюдаются у здорового человека, в грудных отведениях, изученных в боковой плоскости при ЭКГ (вероятность развития осложнения низкая).
- Второй тип: места локализация признаков синдрома – нижнебоковые и нижние отведения ЭКГ (вероятность осложнений повышена).
- Третий тип: признаки регистрируются во всех отведениях ЭКГ, риск осложнений самый высокий.
При занятиях спортом длительностью от 4 часов в неделю на ЭКГ регистрируются признаки увеличения объема сердечных камер, повышения тонуса блуждающего нерва. Такие изменения не являются симптомами патологии и не требуют дополнительных обследований. Во время беременности изолированная форма заболевания (без влияния на сердечную деятельность матери) никак не отражается на развитии плода и на процессе его вынашивания.
Проявления патологии
Клинические признаки ранней реполяризации желудочков обнаруживаются только при форме заболевания с нарушениями работы сердечно-сосудистой системы. Синдром сопровождается:
- Разнообразными типами аритмии (желудочковая экстрасистолия, тахиаритмия – наджелудочковая и иные формы, фибрилляция желудочков, сопровождающаяся потерей сознания, остановкой пульса и дыхания, и др.).
- Обморочные состояния (потеря сознания).
- Диастолическая или систолическая дисфункции сердца, вызванные ей гемодинамические нарушения – гипертонический криз, отек легких, кардиогенный шок, одышка.
- Тахикардиальный, гиперамфотонический, ваготонический, дистрофический синдромы (особенно в детском или подростковом возрасте), вызываемые влиянием гуморальных факторов на гипоталамо-гипофизарную систему.

Признаки заболевания
До возникновения внезапной смерти болезнь чаще проявляется обмороками. В более тяжелых случаях они сопровождаются сильными судорогами. Также СБ становится причиной появления желудочной тахикардии и фибрилляции желудочков. Все проявления имеют приступообразный характер. Опасные симптомы беспокоят человека поздним вечером или ночью.
Приступы проходят самостоятельно, но при этом они наносят серьезный вред здоровью. Основная задача терапии — избавить человека от возникновения приступов и значительно снизить вероятность развития остановки сердечной мышцы. Сделать это при помощи простого медикаментозного воздействия крайне сложно.
Синкопальные проявления считаются поводом для обращения в поликлинику. Своевременная диагностика позволит установить причину их появления, чтобы после этого составить правильную схему лечения. Самостоятельно предпринимать действия по лечению обморочных состояний нельзя. После того как удастся купировать синдром, все проявления перестанут беспокоить человека.

Причины внекардиальные
Фактор развития в большинстве случаев генетический. Наследственность играет основную роль в деле становления синдрома, но не единственную.
Речь идет о доминантном порядке передачи состояния. Частота и распространенность патологического процесса не известны до конца, тщательным образом вопрос не изучался.
Синдром Бругада требует обязательного триггерного фактора. Сам по себе он может на длительной основе существовать в латентной фазе, как бомба с часовым механизмом.
Примерный перечень обуславливающих моментов:
- Изматывающие физические нагрузки. В большей мере им подвержены спортсмены, лица, занятые механическим трудом на профессиональной основе. Но это не аксиома. Зачастую пациенты с латентным синдромом Бругада не успевают спровоцировать трансформацию и органическую перестройку сердца. Симптоматика исключает даже минимальную деятельность. Высока вероятность инвалидности, летальный исход без лечения также не за горами. При этом даже имплантация дефибриллятора не дает гарантий выживания.
- Интоксикация этиловым спиртом. Прием алкогольных напитков, в том числе в незначительных количествах, может спровоцировать начало синдрома Бругада. Причем никто не знает, какой именно момент станет манифестирующим. С первого или с десятого приема. Потому пациентам с подозрениями на указанный процесс категорически воспрещается принимать этиловый спирт в любой форме и количествах.
- Опухоли грудной клетки. В том числе доброкачественные новообразования самого сердца или же рак легких. Компрессия приводит к становлению коронарной недостаточности. Она в свою очередь провоцирует начало синдрома Бругада. Такие формы потенциально неизлечимы даже при хирургической методике. Поскольку требуется комплексное воздействие сразу на группу причин. Сами по себе опухолевые структуры подлежат иссечению. По мере необходимости показана химиотерапия и использование ионизирующего излучения.
- Прием наркотиков. Особой активностью в отношении кардиальных структур обладает кокаин. Учитывая качество продаваемого уличного вещества, становится понятно, почему зависимые лица долго не живут. Опасность несет не только само активное соединение, но и добавки. В ход идут толченые таблетки противовоспалительных средств, стиральный порошок, мел и прочие опасные агенты. Отсюда высокий риск стремительной дегенерации.
- Длительное или неправильное применение фармацевтических препаратов нескольких групп. Антиаритмических, оральных контрацептивов, противогистаминных, нейролептиков, бета-блокаторов и прочих. Они назначаются врачом, применение подобных медикаментов строго контролируется объективными методами. Как минимум, исследуют функциональные показатели работы сердца.
- Гипертермия. Повышение температуры тела. Как ни странно, спровоцировать начало синдрома Бругада способна банальная простуда с высокими цифрами термометра. Корреляция между уровнем и вероятностью манифестации патологического процесса не установлена, но, возможно, она присутствует.
- Понижение температуры тела. Играет ту же роль. Вероятна провокация приступа стенокардии, после которого описанный синдром встанет в полный рост.
- Избыточный синтез тестостерона в организме мужчины. Сказываются заболевания или применение заместительных препаратов. Избыток специфических мужских гормонов не сулит ничего хорошего ни одной системе организма. Без необходимости к терапии не прибегают. Анатомические факторы подлежат срочному купированию.
- Чрезмерное количество калия или кальция. Недостаток приводит к кардиальным проблемам, избыток дает тот же эффект, порой еще хуже. Если недостаточное количество можно объяснить алиментарным фактором (связанным с питанием), второй случай ассоциирован с метаболическими процессами. Например, длительная иммобилизация приводит к выходу минеральных солей из костей и пр. необходимо срочное обследование.
- Перенесенный геморрагический инсульт. Повышает риск синдрома Бругада почти в 3 раза, если он есть в генотипе. После перенесенного неотложного состояния за пациентом нужно тщательно наблюдать в течение хотя бы полугода.
- Гематомы в черепной коробке. Провоцируют масс-эффект (сдавливание) церебральных структур.
Причины и классификация синдрома Бругада
Причина развития нарушений при синдроме Бругада заключается в патологической работе ионных каналов кардиомиоцитов, в основном натриевых и кальциевых. Их дефект, в свою очередь, обусловлен мутациями генов, кодирующих белки ионных каналов. Методами современной генетики удалось достоверно идентифицировать 6 основных генов, поражение которых приводит к развитию синдрома Бругада, в отношении еще нескольких существует подозрение, но отсутствует необходимая доказательная база. На этой основе построена классификация данного состояния, включающая в себя 6 форм заболевания (BrS):
- BrS-1 – наиболее распространенный и хорошо изученный вариант синдрома Бругада. Обусловлен мутацией гена SCN5A, расположенного на 3 хромосоме. Продуктом экспрессии данного гена является альфа-субъединица натриевого канала 5 типа, широко представленного в миокарде. Помимо синдрома Бругада мутации данного гена становятся причиной большого количества наследственных кардиологических патологий – семейной фибрилляции предсердий, синдрома слабости синусового узла 1 типа и ряда других.
- BrS-2 – данная разновидность синдрома Бругада вызывается дефектами гена GPD1L, который локализован на 3 хромосоме. Он кодирует один из компонентов глицерол-3-фосфат дегидрогеназы, принимающей активное участие в работе натриевых каналов кардиомиоцитов.
- BrS-3 – этот тип синдрома Бругада обусловлен дефектом гена CACNA1C, расположенного на 12 хромосоме. Продуктом его экспрессии является альфа-субъединица кальциевого канала L-типа, также присутствующего в кардиомиоцитах.
- BrS-4 – как и в предыдущем случае, причиной развития синдрома Бругада 4 типа является поражение потенциал-зависимых кальциевых каналов L-типа. Оно обусловлено мутацией гена CACNB2, расположенного на 10 хромосоме и кодирующего бета-2-субъединицу вышеуказанных ионных каналов.
- BrS-5 – распространенная разновидность синдрома Бругада, обусловленная мутацией гена SCN4B, локализованного на 11 хромосоме. Он кодирует белок одного из малых натриевых каналов кардиомиоцитов.
- BrS-6 – вызывается дефектом гена SCN1B, расположенного на 19 хромосоме. Во многом этот вариант синдрома Бругада схож с первым типом заболевания, поскольку в этом случае тоже поражаются натриевые каналы 5 типа. Ген SCN1B кодирует бета-1-субъединицу этого ионного канала.
Кроме того, в развитии синдрома Бругада подозреваются мутации генов KCNE3, SCN10A, HEY2 и некоторых других. Однако на сегодняшний день достоверно доказать их роль в возникновении данного заболевания не удается, поэтому пока количество генетических вариантов синдрома Бругада ограничено шестью. Наследование всех форм данной патологии неясно, лишь у 25% больных определяются признаки аутосомно-доминантной передачи. Предположительно имеет место доминантный тип наследования с неполной пенетрантностью либо влияние спонтанных мутаций. Также непонятны причины того, почему синдром Бругада чаше поражает мужчин, нежели женщин – возможно, выраженность проявлений заболевания находится в зависимости от гормонального фона больного.
Патогенез нарушений при любой форме синдрома Бругада примерно одинаков – из-за изменения проницаемости мембраны кардиомиоцитов для ионов натрия происходит нарушение трансмембранного потенциала и взаимосвязанных с ним характеристик возбудимых тканей: возбудимости, сократимости, передачи возбуждения окружающим клеткам. В результате возникают блокады проводящих путей сердца (пучков Гиса), тахиаритмии, усиливающиеся при повышении вагусных воздействий (во время сна). Степень выраженности симптомов при синдроме Бругада зависит от доли пораженных натриевых каналов. Усиливать проявления болезни могут некоторые лекарственные вещества, способны ингибировать ионные каналы сердца.
Прогноз и рекомендации по профилактике
Исход патологии определяется интенсивностью ее клинических проявлений. Если у больного отмечается лишь наличие специфических признаков на электрокардиограмме, прогноз благоприятный, особенно при своевременном лечении. Без дефибриллятора велик риск внезапной остановки сердца.
Существуют исследования, которые указывают на мультифакторную природу заболевания. Врачи склоняются к тому, что на интенсивность клинических признаков поражения влияет не только вид генетической мутации, который привел к возникновению проблемы, но и экологическая обстановка, а также гормональный фон в организме человека и образ его жизни.
Фенотипические проявления используются при прогнозировании исхода заболевания и ответа на лечение. Доказано, что в группе риска относительно фатальных осложнений синдрома Бругада пациенты с постоянно повторяющимися обмороками, агональным дыханием на фоне пароксизмальной тахикардии в ночные часы, а также с судорогами неясной этиологии. Таким больным врачи рекомендуют установку имплантируемого кардиовертер-дефибриллятора, который позволяет снизить шанс развития внезапной смерти.
При этом до сих пор ведутся споры по поводу оправданности использования прибора у пациентов, которые в повседневной жизни не сталкиваются с клиническими проявлениями синдрома Бругада.
Ряд докторов склоняется к тому, что при наличии специфической картины на ЭКГ пациентам требуется проведение операции. Другие утверждают, что имплантация оправдана только при проявлении симптомов поражения.
Профилактика развития синдрома Бругада не разработана. Предупреждение возникновения проблемы сводится к кариотипированию родителей на этапе планирования беременности
Для предотвращения формирования фатальных осложнений важно вовремя диагностировать имеющуюся проблему
Евгений, 29 лет, г. Казань
Обратился к врачу с жалобами на приступы усиленного сердцебиения по ночам. Кардиолог меня осмотрел, послушал, отправил на ЭКГ. В результате выявили признаки, характерные для генетической патологии, – синдрома Бругада. Врач выписал антиаритмические препараты, рекомендовал регулярно приходить на осмотр. Велика вероятность того, что потребуется операция по установке дефибриллятора.
Екатерина, 34 года, г. Томск
История моей семьи богата сердечными заболеваниями, поэтому регулярно посещаю кардиолога. На ЭКГ врач увидел отклонения, которые свидетельствуют о наличии проблемы. По результатам обследования и генетического теста поставили диагноз «синдром Бругада». Пью «Хинидин», регулярно показываюсь кардиологу. Врач говорит, что пока предпринимать радикальные действия смысла нет.
Симптомы синдрома Бругада
Возраст появления первых признаков синдрома Бругада сильно отличается у разных больных – были зарегистрированы случаи этой патологии как у детей 3-4 лет, так и у лиц старческого возраста. Одним из первых проявлений патологии становятся изменения на электрокардиограмме при полном отсутствии других клинических симптомов, поэтому данное заболевание нередко выявляется случайно. В большинстве случаев выраженная клиника синдрома Бругада возникает в возрасте 30-45 лет, этому предшествует бессимптомный период продолжительностью 10-12 лет, в течение которого единственным признаком патологии являются изменения на ЭКГ.
Обычно больные синдромом Бругада жалуются на беспричинное головокружение, обмороки, частые приступы тахикардии, особенно в ночное время или в период дневного отдыха. Иногда отмечается аномальная реакция на прием некоторых лекарственных средств – антигистаминных препаратов первого поколения, бета-адреноблокаторов, ваготонических средств. Их применение при синдроме Бругада может сопровождаться усилением побочных явлений, а также сердцебиениями, обмороками, падением артериального давления и другими негативными проявлениями. Никаких других симптомов при этом заболевании не выявляется, чем объясняется редкое обращение пациентов к кардиологу или другим специалистам – в ряде случаев проявления синдрома Бругада достаточно редкие и слабовыраженные. Тем не менее, это не снижает риск внезапной сердечной смерти, обусловленной данной патологией.
Диагностические исследования
Подтверждение наличия заболевания – важный вопрос в современной медицине. Трудности с выявлением проблемы связаны с тем фактом, что она редко проявляется, а лишь провоцирует внезапную смерть. С целью предотвращения подобных последствий возникновения генетического недуга разработаны диагностические критерии, подразумевающие подробное описание результатов электрокардиограммы при синдроме Бругада. Данный метод считается основным способом подтверждения наличия заболевания, поскольку только с его помощью врачам удается зафиксировать специфические отклонения в работе сердца. При сравнении ЭКГ здорового человека и пациента с врожденным нарушением проведения нервного импульса отмечают возникновение следующих признаков:
- Типичная картина заболевания подразумевает подъем комплекса ST, характеризующего охват возбуждением обоих желудочков, над изоэлектрической линией. Зубец T, отражающий процесс реполяризации данных камер сердца, становится отрицательным.
- Синдром Бругада на ЭКГ сопряжен с возникновением признаков полной или частичной блокады ножек пучка Гиса. Эти соединения обеспечивают проведение нервных импульсов к желудочкам.
- Информативным при заболевании считается холтеровское мониторирование. Данный метод представляет собой снятие суточной электрокардиограммы и широко применяется при подозрениях на нарушения ритма. ЭКГ при синдроме Бругада характеризуется наличием приступов пароксизмальной тахикардии. Возникают они преимущественно в ночное время. Самым опасным последствием развития заболевания считается фибрилляция предсердий. Данное отклонение способно привести к смерти пациента.
Для постановки диагноза потребуется также тщательный сбор анамнеза. Это связано с наследственной природой синдрома Бругада
У пациентов, в семье которых уже зафиксированы случаи внезапной гибели, врачам следует уделять особое внимание работе сердца. Подтверждение наличия патологии подразумевает и проведение генетических тестов, которые позволяют выявить мутации участков ДНК
С целью оценки структуры сердца используется УЗИ, позволяющее сделать специфические фото органа. По снимкам проводятся замеры, а также осуществляется оценка сократительной функции.

Борьба с поражением значительно затруднена. Это связано с отсутствием адекватной и своевременной диагностики патологии. При этом лечить пациентов можно как при помощи медикаментозных средств, так и с использованием хирургических техник, подразумевающих установку кардиостимулятора. При этом консервативные методы значительно уступают радикальным по эффективности.
Лекарственная терапия
Далеко не все антиаритмические препараты могут быть использованы у пациентов с генетической аномалией. Это связано с различным механизмом действия этих медикаментов. Например, лечение при помощи блокаторов натриевых каналов при синдроме Бругада способно привести к ухудшению состояния пациента. При данной патологии применяются такие препараты, как «Хинидин» и «Дизопирамид». Они демонстрируют хорошие результаты при борьбе с приступами пароксизмальной тахикардии. При этом ответ на медикаментозное лечение отмечается лишь у 60% пациентов.
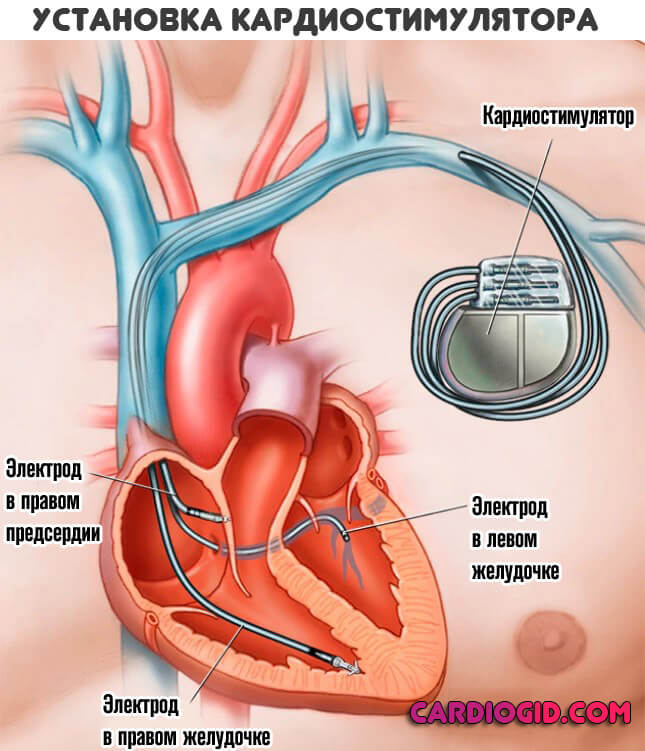
Установка дефибриллятора
Имплантация прибора на сегодняшний день считается самым эффективным способом лечения синдрома Бругада. Она необходима при появлении клинических признаков заболевания, выявлении фибрилляции в ходе холтеровского мониторирования, а также при положительной пробе с использованием блокаторов натриевых каналов. Кардиовертер-дефибриллятор позволяет предотвратить внезапную гибель пациента за счет коррекции ритма сердечных сокращений.