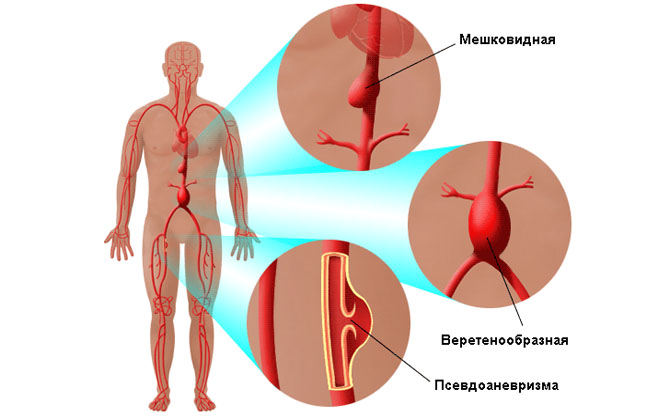
Синдром лериша, окклюзия бифуркации аорты
Содержание:
Описание
Восходящая часть аорты выходит из левого желудочка сердца позади левого края грудины на уровне третьего межреберья; в начальном отделе она имеет расширение — луковицу аорты (25—30 мм в поперечнике). В месте расположения клапана аорты на внутренней стороне аорты имеется три синуса. Каждый из них находится между соответствующей полулунной заслонкой и стенкой аорты. От начала восходящей части аорты отходят правая и левая коронарные артерии. Восходящая часть аорты лежит позади и отчасти справа от лёгочного ствола, поднимается вверх и на уровне соединения 2 правого реберного хряща с грудиной переходит в дугу аорты (здесь её поперечник уменьшается до 50—60 мм).
Дуга аорты поворачивает влево и назад от задней поверхности 2 реберного хряща к левой стороне тела 4 грудного позвонка, где переходит в нисходящую часть аорты. В этом месте имеется небольшое сужение — перешеек. К передней полуокружности аорты с правой и левой её сторон подходят края соответствующих плевральных мешков. К выпуклой стороне дуги аорты и к начальным участкам отходящих от неё крупных сосудов (плечеголовной ствол, левые общая сонная и подключичная артерии) прилежит спереди левая плечеголовная вена, а под дугой аорты начинается правая лёгочная артерия, внизу и чуть левее — бифуркация лёгочного ствола. Сзади дуги аорты находится бифуркация трахеи. Между нагнутой полуокружностью дуги аорты и лёгочным стволом или началом левой лёгочной артерии имеется артериальная связка. В этом месте от дуги аорты отходят тонкие артерии к трахее и бронхам. От выпуклой полуокружности дуги аорты начинаются три крупные артерии: плечеголовной ствол, левая общая сонная и левая подключичная артерии.
Нисходящая часть аорты — это наиболее длинный отдел аорты, проходящий от уровня 4 грудного позвонка до 4 поясничного, где она делится на правую и левую общие подвздошные артерии; это место называется бифуркацией аорты. Нисходящую часть аорты, в свою очередь, подразделяют на грудную и брюшную части.
Грудная часть аорты находится в грудной полости в заднем средостении. Верхний участок её расположен впереди и слева от пищевода. Затем на уровне 8—9 грудных позвонков аорта огибает пищевод слева и уходит на его заднюю поверхность. Справа от грудной части аорты располагаются непарная вена и грудной проток, слева к ней прилежит париетальная плевра, у места перехода её в задний отдел левой медиастинальной плевры. В грудной полости грудная часть аорты отдаёт парные париетальные ветви; задние межреберные артерии, а также висцеральные ветви к органам заднего средостения.
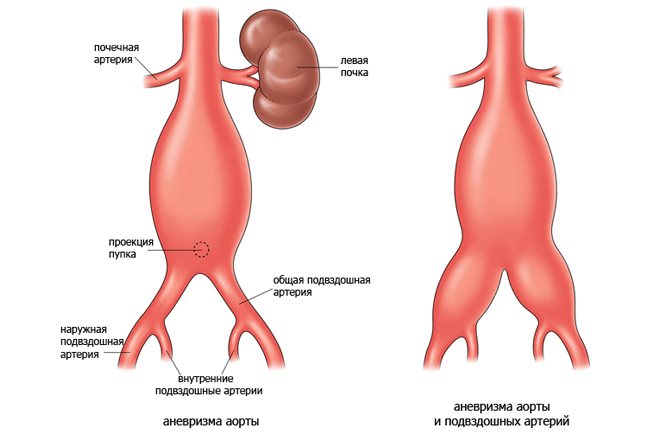
Брюшная часть аорты, являясь продолжением грудной части аорты, начинается на уровне 12 грудного позвонка, проходит через аортальное отверстие диафрагмы и продолжается до уровня середины тела 4 поясничного позвонка. Брюшная часть аорты располагается на передней поверхности тел поясничных позвонков, левее срединной линии; лежит забрюшинно. Справа от брюшной части аорты находятся нижняя полая вена, спереди — поджелудочная железа, горизонтальная (нижняя) часть двенадцатиперстной кишки и корень брыжейки тонкой кишки. Брюшная часть аорты отдаёт парные париетальные ветви к диафрагме и к стенкам брюшной полости, а сама непосредственно продолжается в тонкую срединную крестцовую артерию. Висцеральными ветвями брюшной части аорты являются чревный ствол, верхняя и нижняя брыжеечные артерии (непарные ветви) и парные — почечные, средние надпочечниковые и яичниковые артерии.
Стенки артерий (свиньи, но, вероятно, и человека) обладают сегнетоэлектрическими свойствами, изменение которых может влиять на взаимодействие их с рядом веществ, например, с глюкозой или жирами.
Что показывает УЗИ брюшной аорты?
Обследование брюшной аорты и её внутренних ветвей позволяет оценить состояние кровообращения, кровотока и кровоснабжения, а также выявить следующие нарушения:
- атеросклероз (возникает вследствие аномалии липидного обмена, сопровождающейся образованием отложений вредного холестерина);
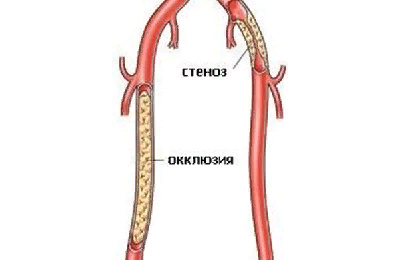
- стеноз чревного ствола (нарушение кровообращения в данном случае объясняется аномально узкими сосудистыми ветвями);
- аневризма (слишком большие диаметры сосудов);
- тромбоз (вследствие развития заболеваний или травматических повреждений);
- окклюзия (аномальное сужение сосудов, провоцирующее их непроводимость);
- наследственная извилистость аорты (может сопровождаться аномальным удлинением, наличием лишних дуг и изгибов системы);
- врождённая двойная дуга (способствует возникновению давления в области пищевода).
Всегда ли точно показывает УЗИ брюшной аорты?
В некоторых случаях врач назначает дополнительные анализы и процедуры.
Дуплексное сканирование (УЗДС)
Данный вид сканирования представляет собой вариант медицинского аппаратного обследования, при котором сочетается УЗИ и оценка кровотока с использованием эффекта Допплера.
Допплерография (УЗДГ)
Исследование предполагает изучение состояния брюшной аорты и её ветвей при помощи метода, основанного на эффекте Доплера. С его помощью обследуют:
- висцеральные ветви (чревный ствол, яичниковая, верхняя и нижняя артерии);
- париетальные (диафрагмальная, поясничная артерии, сосуды брюшной стенки и поясницы).
Какую функцию выполняет?
Задача брюшной аорты – снабжение кровью нижней части живота. Она доставляет вместе с кровью кислород и питательные вещества:
- в брюшную полость;
- к ногам.
Благодаря абдоминальной аорте обеспечивается функционирование:
- мочеполовой системы;
- пищеварительной системы.
Этот сосуд также поддерживает нормальное кровяное давление за счет эластичности своих стенок. Когда сердце сокращается, стенки аорты растягиваются большим объемом крови, а когда расслабляется – стенка возвращается в исходное положение. За счет такого механизма предотвращается появление большой разницы между систолическим и диастолическим артериальным давлением.
Систолическое давление оценивает напряженность и наполненность артерий кровью в момент максимума сократительной деятельности сердца. Диастолическое показывает минимальное напряжение в момент расслабления миокарда.
Симптомы патологии
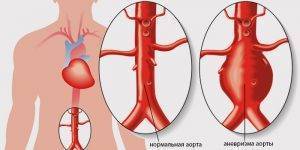
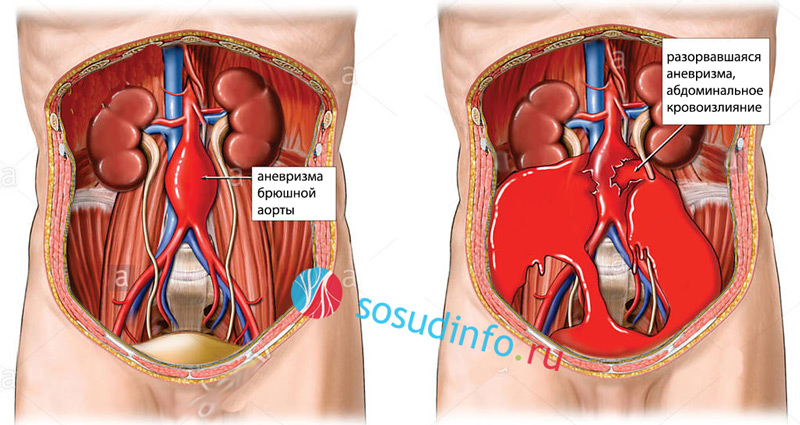
Аневризма брюшной аорты
Данная патология является столь популярной сегодня по причине ослабленных аортных стенок. Это может быть связано с тем, что современные люди отдают предпочтение неправильному питанию, которое приводит не только к сбоям в работе желудочно-кишечного тракта, но и к ухудшению состояния всего организма. С годами стенки «каналов» изнашиваются, что и приводит к развитию рассматриваемой патологии.
Когда давление крови внутри выпячивания достигает определенного предела, происходит разрыв. Именно такая ситуация несет опасность для здоровья человека, при этом вероятность её возникновения напрямую связана с размерами аневризмы. Если размеры превышают 5 сантиметров, то у четверти из пациентов разрыв происходит в течение восьми лет после образования патологии. Чем больше выпячивание, тем выше опасность. Вместе с тем, некоторым больным (у которых расширение менее 6 сантиметров) срочная операция может не назначаться. Но в таком случае есть необходимость в регулярном (1 раз в полгода) обследовании и посещении врача.
Для того, чтобы аневризма аорты брюшной полости была правильно диагностирована, необходимо уделить внимание основным симптомам этого явления. К ним относятся:
- боль в области спины;
- болезненные ощущения в животе тупого характера;
- неприятная пульсация в брюшной области.
Но при этом необходимо также отметить, что в некоторых случаях данное заболевание протекает бессимптомно. Это может длиться на протяжении нескольких лет. Но, несмотря на отсутствие какого-либо дискомфорта, состояние органа будет постоянно ухудшаться. Поэтому отсутствие болезненных ощущений представляет собой серьезную опасность для человеческого организма.
Отметим также, что аневризма брюшной аорты симптомы которой были рассмотрены выше, может иметь две формы протекания:
- Хроническая.
- Острая.
Первая форма заключается в том, что состояние аорты находится в плохом состоянии, но при этом она вполне сносно выполняет свои функциональные обязательства. Но вот наступление кризисного периода свидетельствует о том, что кардиолог должен диагностировать острую форму развития заболевания. Ее суть заключается в том, что брюшная аорта не справляется с давлением крови, что приводит к разрыву аневризмы. Это состояние характеризуется:
- резкой болью в области спины и живота;
- обильному внутреннему кровотечению.
В медицинской практике патологию классифицируют по различным параметрам. Например, в зависимости от диаметра выпячивания, бывают:
- гигантские, когда диаметр может превышать просвет инфраренального отдела аорты в 8-10 раз;
- большие с диаметром более 7 сантиметров;
- средние (от 5 до 7 сантиметров);
- малые, величиной в пределах 3-5 сантиметров.
Существует анатомическое разделение расширений, которые находятся выше или ниже почечных артерий. На вторую разновидность, согласно статистическим данным, приходится подавляющее большинство случаев (до 95%). Также отличаются они по особенностям строения сосудистых стенок (ложные и истинные) и по форме выпячивания (расслаивающиеся, в виде веретена, мешкообразные и диффузные).
Важным для планирования терапии больных является определение варианта клинического течения заболевания – у одних пациентов патология протекает без осложнений, а другие сталкиваются с дополнительными проблемами, такими как образование тромбов и расслоение. Кроме того, врачу в процессе диагностики необходимо установить природу недуга – аневризма может как иметь врожденный характер, так и быть приобретенной, причем в последней группе выделяют патологии воспалительного и не воспалительного происхождения. К первым относятся те, что вызваны сифилисом, аллергической реакцией и различными инфекциями, а ко вторым – выпячивания, спровоцированные травмами и атеросклерозом.
Главная опасность этой патологии заключается в том, что если в момент разрыва не оказать человеку необходимую профессиональную помощь (экстренное оперативное вмешательство), то вероятность летального исхода крайне велика. Поэтому некоторым пациентам, которые находятся в критическом состоянии, настоятельно рекомендуется ложиться в специализированные клиники, где им смогут оказать оперативную помощь, потому что далеко не каждый пациент способен дождаться приезда скорой помощи, да и не каждый медик неотложки сможет оказать помощь необходимого уровня профессионализма.
Лечение и препараты
Вот общие основные принципы для лечения аортальных аневризм брюшной полости.
Маленькая аневризма
Если у Вас есть маленькая аортальная аневризма брюшной полости — приблизительно 4 см в диаметре или меньше — и у Вас нет симптомов, доктор может предложить тактику наблюдения, а не хирургическое лечение. Вообще, маленькие аневризмы в операции не нуждаются, потому что риск хирургического вмешательства, может перевешивать риск разрыва.
Если Вы выберете этот подход, то Ваш доктор будет контролировать Вашу аневризму с периодическими выполнениями УЗИ, обычно каждые 6-12 месяцев; необходимо немедленно сообщить, если Вы почувствуете болезненные ощущения в брюшной полости или боль в пояснице — потенциальные признаки разрыва.
Средняя аневризма
Средняя аневризма имеет размеры между 4 и 5.3 см. Нельзя точно сказать в случае аортальной аневризмы брюшной полости среднего размера о соотношении риска разрыва и операции. Вы должны будете обсудить факторы за и против и принять решение с Вашим доктором. Если Вы выберете наблюдение, то Вы должны будете выполнять УЗИ каждые 6 -12 месяцев, чтобы контролировать Вашу аневризму.
Большая, быстрорастущая или «протекающая» аневризма. Если у Вас аневризма, которая является большой (больше, чем 5.6 см) или быстро растущей (вырастает больше чем на 0.5 см через шесть месяцев), то Вы будете, вероятно, нуждаться в операции. Кроме того, «утечка», истонченная или болезненная аневризма требует лечения. Есть два типа хирургии для аортальных аневризм брюшной полости.
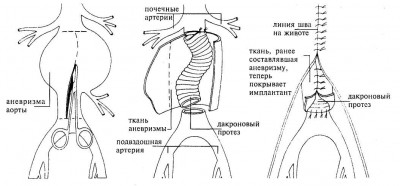
Открытая операция на брюшной полости на аортальной аневризме брюшной полости включает удаление поврежденного участка аорты и замены его на синтетическую трубку (протез), которой замещают поврежденный участок через открытый доступ к брюшной полости. При этом типе вмешательства Вам, вероятно, потребуется месяц или больше для реабилитации.
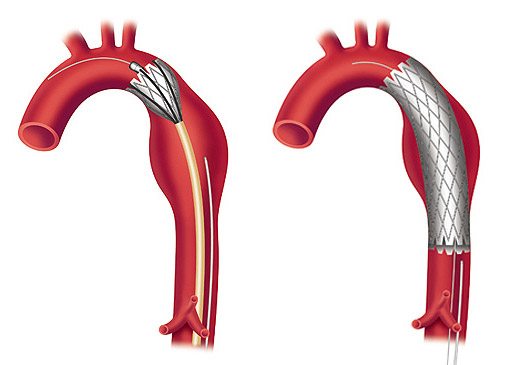
Эндоваскулярная хирургия — менее агрессивная процедура, в некоторых случаях может использоваться для операции на аневризме. Врач использует синтетический имплант, который с помощью проводника (катетера) проводится через артерию на бедре в аорту. Имплант – тканная трубка, покрытая металлической поддерживающей сеткой — помещается в место аневризмы и закрепляется маленькими крючками. Тканный имплант укрепляет ослабленную часть аорты, предотвращает разрыв аневризмы.
Время восстановления для людей, которые переносят эндоваскулярную операцию, короче, чем для людей после открытой операции на брюшной полости. Однако, в последующем потребуются более частые обследования, потому что эндоваскулярно установленный имплант может протечь. Последующие УЗИ должны проводиться каждые шесть месяцев в течение первого года, и затем один раз в год после этого. Долгосрочные коэффициенты выживаемости сходны и для эндоваскулярной хирургии и для открытой хирургии.
Способы лечения Вашей аневризмы будут зависеть от множества факторов, включая местоположение аневризмы, Вашего возраста, функции почек и других условий, которые могут увеличить Ваш риск эндоваскулярной или открытой операции.
IV. Анатомия лимфатической системы (systema lymphaticum)
- Лимфатическая система ( systema Lymphaticum ). Функция, строение лимфатической системы.
- Лимфатические (или лимфоносные) сосуды.
- Лимфатические узлы (nodi lymphatici).
- Грудной проток (ductus thoracicus). Топография, строение грудного протока.
- Правый лимфатический проток ( ductus lymphaticus dexter ). Топография, строение правого лимфатического протока.
- Лимфатические узлы и сосуды нижней конечности ( ноги ). Топография, строение, расположение лимфатических узлов и сосудов ноги.
- Лимфатические узлы и сосуды таза. Топография, строение, расположение лимфатических узлов и сосудов таза.
- Лимфатические узлы и сосуды брюшной полости ( живота ). Топография, строение, расположение лимфатических узлов и сосудов брюшной полости ( живота ).
- Лимфатические узлы и сосуды грудной клетки. Топография, строение, расположение лимфатических узлов и сосудов грудной клетки.
- Лимфатические узлы и сосуды верхней конечности ( руки ). Топография, строение, расположение лимфатических узлов и сосудов верхней конечности ( руки ).
- Лимфатические узлы и сосуды головы. Топография, строение, расположение лимфатических узлов и сосудов головы.
- Лимфатические узлы и сосуды шеи. Топография, строение, расположение лимфатических узлов и сосудов шеи.
- Закономерности распределения лимфатических сосудов и лимфатических узлов.
- Коллатеральный ток лимфы ( лимфоток ).
- Рентгенография лимфатических сосудов и узлов. Рентгенологический метод исследования лимфатической системы. Рентгенолимфография.
Патологии аорты
В норме аорта – полая, трубчатая, с ровными стенками. Их толщина – до 3-х мм, диаметр в восходящем отделе – 2-3,7 см, в области дуги – 2,4 см, в нисходящей части – 1-1,3 см. Систолическая амплитуда – больше 7 мм. При отклонениях от нормы фиксируется разные патологии:
- Аневризмы аорты на УЗИ сердца (веретенообразные или мешковидные) могут осложнить атеросклероз либо стать проявлениями других патологий – аортоартериита, сифилитического аортита, болезни Эрдгейма (медионекроза) или синдрома Марфана. Также аневризмы появляются после травм, врожденных аномалий (например, при аортальном бикуспидальном клапане).
- Болезнь Тякаясу (аортит дуги).
- Диссекция (расслоение) аорты. Поражение может проявиться в восходящей или нисходящей части, в дуге и нижнем отделе.
- Неспецифический аортоартериит.
- Дилатация аорты сопровождается дисплазией соединительной ткани.
- Аневризма синусов Вальсавы характеризуется выпячиванием стенок. Может проявляться при надклапанном стенозе или аорто-артериите. У детей может диагностироваться дилатация синусов Вальсавы, не достигшей степени аневризмы.
- Кальциноз аорты становится причиной развития аортального стеноза.
Атеросклероз – наиболее часто встречающееся заболевание. Оно характеризуется уплотнением и утолщение стенок аорты (диффузным или локальным). При этом контуры – неровные. Поражение стенок может быть легким, умеренным или тяжелым. Также существуют врожденные пороки аорты.
Контроль и лечение
- аневризмы часто протекают бессимптомно;
- аневризмы брюшной аорты часто обнаруживаются случайно при обследовании живота при выполнении рентгенографии, компьютерной томографии, УЗИ, выполненных с другой целью;
- если аневризма маленькая (4.5 см в диаметре) и никаких симптомов нет, рекомендуется ежегодное дуплексное ультразвуковое обследование;
- отказ от курения и контроль гипертонии – оптимальная профилактика появления и роста аневризм;
- оперировать рекомендуется аневризмы с диаметром больше 5 см у женщинах и 5.5 см у мужчин, или если аневризма увеличилась на 5 мм (или больше) меньше чем за 6 месяцев.
Процедура проводится через небольшие разрезы в бедренных артериях. После пункции бедренной артерии проводник проводится через расширенную часть аорты, затем стент продвигается по проводнику. После правильного расположения стента, баллон расширяется, и стент раздвигает стенку сосуда, чтобы не допустить распространения аневризмы ниже почечных артерий.
Для гарантии надлежащей герметизации между имплантируемым стентом и аортой, большинство в настоящее время доступных стентов требует, чтобы у аневризмы проксимальный перешеек был по крайней мере на 1.0 — 1.5 см ниже почечных артерий. Однако, операция может быть сделана пациентам с аневризмами, у которых перешейки аневризмы короче или вообще отсутствуют, при помощи имплантации стента с многочисленными отверстиями и браншами к артериям почек или кишечника.
Для проведения проводника требуется подходящее состояние подвздошных артерий, однако возможное введение стента через маленький забрюшинный разрез увеличило число кандидатов на эндоваскулярную операцию
По сравнению с традиционным открытым хирургическим вмешательством эндоваскулярное имеет несколько преимуществ:
- уменьшение времени операции;
- уменьшение кровопотери и необходимости инфузий;
- уменьшение времени лечения в отделении интенсивной терапии и пребывания в больнице;
- уменьшенный риск осложнений;
- используется меньше контраста, и часто во время процедуры требуется меньше 60 мл контраста;
- интраоперационная и ранняя (до 30 дней) смертность также меньше для эндоваскулярных операций, чем для открытых.
В среднем пребывание после открытой операции в отделении интенсивной терапии составляет приблизительно 3 дня, затем 7-10 дней в отделении, восстановление занимает 8-12 недель.
Большинство пациентов после эндоваскулярной операции не требуют госпитализации в отделение ИТ и могут быть отпущены домой на следующий день после операции. Больший процент пациентов, перенесший эндоваскулярную операцию, отпускаются сразу домой, а не в реабилитационные санатории. Эти пациенты быстрее возвращаются к нормальному уровню физической активности, реабилитационный период составляет 1-2 недели.
У пациентов с незначительной сопутствующей патологией, которым возможно провести эндоваскулярное вмешательство, также могут произойти некоторые осложнения, специфичные для этого метода. Крайне редко возможен переход к открытой операции. Проблемы, связанные с установкой стента, возникают у 5-10% пациентов и требуют КТ или УЗИ наблюдения
Смещение стента возможно редко, т.к. у стентов нового поколения имеются крючки, и они раскрываются выше уровня почечных артерий для лучшей фиксации. «Подтекания» — когда кровь проникает между стентом и стенкой аорты – встречается в 5-10% случаев. Большая их часть – II типа «подтекания» — кровь продолжается скапливается в аневризме из поясничной артерии. Если есть рост аневризмы, пациенты не считаются излеченными, в этом случае под местной анестезией амбулаторно проводят закрытие поясничных артерий эмболизацией.
При надлежащем наблюдении риск последующего разрыва чрезвычайно низок. Поэтому пациенты должны быть готовы выполнять в дальнейшем обследование, которое включает компьютерную томографию эндоваскулярного стента спустя 4 — 6 месяцев после операции и затем ежегодно. Другие менее распространенные осложнения – разрушение или инфицирование стента.
Современный прогноз для здоровых пациентов, которые переносят операцию на аневризме, превосходен. Эндоваскулярная операция является удивительным прогрессом в лечении пациентов с подходящей анатомией и является преимущественным методом лечения пациентов с высокой степенью риска и пожилых.
Профилактика заболеваний брюшной аорты
Чтобы предотвратить поражение стенок брюшной аорты, нужна комплексная профилактика :
- Отказ от табакокурения и алкоголя.
- Регулярное обследование.
- Правильное питание. Убрать продукты с животными жирами.
- Исключение стрессов и тяжелых физических нагрузок.
- Вовремя лечить патологии, провоцирующие формирование атеросклеротических бляшек – сахарный диабет, повышенное давление, ожирение.
- Раз в году полностью обследовать организм. Это особенно касается людей, старше 40 лет.
- Предотвращать заражение инфекционными заболеваниями.
- Заниматься физкультурой и спортом.
Брюшной отдел аорты, являясь частью крупнейшего в организме сосуда, играет важную роль в работе сосудистой системы. От полноценности функционирования брюшной аорты зависит не только работа органов и структур всей нижней части тела, но и жизнь человека.
Симптомы
Клиническая картина заболевания зависит от локализации и размеров аневризматического мешка и причин вызвавших развитие заболевания. Иногда данная патология может протекать бессимптомно либо сопровождаться возникновением незначительного количества симптомов. Основным симптомом недуга является боль, вызванная перерастяжением стенок аорты либо их компрессионным сдавлением.
При возникновении аневризмы части аорты расположенной в брюшной полости больные жалуются на появление разлитых болей и дискомфорта в области живота, также у таких лиц может отмечаться появление отрыжки, тяжести в области желудка, чувства постоянного переполнения желудка, а также дисфункции кишечника и диспепсических расстройств.
Иногда симптомы недуга могут быть связаны с компрессией кардиальной части желудка и двенадцатиперстной кишки с вовлечением в патологический процесс висцеральных артерий. Иногда пациенты могут самостоятельно выявлять усиленную пульсацию в животе. При проведении пальпаторного обследования живота можно прощупать плотное, напряженное, пульсирующее и болезненное образование.
При поражении восходящего отдела аорты отмечается появление болей в области сердца или грудной клетки, вызванных сдавлением либо стенозом венечных артерий. Пациенты жалуются на отдышку, учащенное сердцебиение и головокружения. При повреждении больших размеров может наблюдаться развитие синдрома верхней полой вены, сопровождающегося головными болями, появлением отеков лица и верхней половины туловища.
Аневризма дуги аорты сопровождается компрессией пищевода с явлениями дисфагии. При пережатии возвратного нерва может появляться осиплость голоса и сухой кашель. При компрессии блуждающего нерва отмечается появление урежения сердечного ритма и слюнотечения. При сдавлении трахеи и бронхов отмечается появление одышка и стридорозного дыхания, а в случае сдавления корня легкого возможно появление застойных явлений и частых пневмоний.
Диагностика
 Возможно пальпаторное определение усиленной пульсации в проекции брюшного отдела аорты. Также может пальпироваться образование, по консистенции плотно-эластическое. При аускультации возможно выслушивание систоло-диастолического или чисто систолического шума над аневризмой.
Возможно пальпаторное определение усиленной пульсации в проекции брюшного отдела аорты. Также может пальпироваться образование, по консистенции плотно-эластическое. При аускультации возможно выслушивание систоло-диастолического или чисто систолического шума над аневризмой.
Одним из самых простых и доступных методов выявления расширения брюшной аорты служит ультразвуковое исследование. Точность данного метода – 100%. На УЗИ можно не только отчетливо увидеть наличие аневризмы, но и рассмотреть ее стенки, локализацию, разрыв.
Вторым самым простым способом диагностики является обзорная рентгенография брюшной полости. На рентгеновских снимках отчетливо визуализируется расширенная тень аорты, возможна визуализация кальциноза ее стенок.
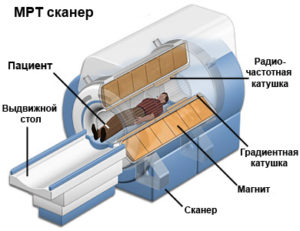
КТ и МРТ также покажут наличие выпячивания, визуализируют просвет аневризмы, наличие тромбоза, состояние стенок сосуда, контуры (наружный и внутренний) аневризмы. Выявляют угрозу расслоения.
При затруднении диагностики или неясных случаях возможно проведение внутривенной урографии, диагностической лапароскопии, аортографии, радионуклидная ангиография.