Реноваскулярная гипертензия: симптомы, диагностика, лечение
Содержание:
Диагностика
Диагностика гипертонии основывается на показателях измерения артериального давления. Для установления диагноза гипертонии необходимо провести как минимум три независимых измерения при разных встречах с медработником только ртутным тонометром по методу Н. С. Короткова, при которых получаются повышенные значения артериального давления.
Для диагностики вторичных форм гипертонии, а также для определения поражений внутренних органов проводят дополнительно обследование: общий анализ крови, общий анализ мочи, специфические анализы крови и мочи, УЗИ сердца и внутренних органов, ЭКГ, различные пробы.
Суточное мониторирование АД — это метод исследования, заключающийся в одевании на пациента автоматизированного тонометра, фиксирующего артериальное давление в течение 24 часов, с интервалом, заданным программой, как правило, от 30—60 минут днем до 60—120 минут ночью. В результате за сутки получается несколько десятков результатов. На основании этих данных можно судить о среднем давлении в течение суток, среднем давлении в течение ночи, среднем давлении в дневное время.
Кроме самих цифр АД, можно получить данные, которые не прямым образом свидетельствуют в пользу диагноза гипертонической болезни. Например, о наличии или отсутствии именно гипертонической болезни можно судить по скорости и величине снижения артериального давления в ночное время или скорости его подъема в утренние часы.
Особенности реноваскулярной гипертензии
Согласно данным Википедии, реноваскулярная артериальная гипертензия – это патологическое состояние, которое развивается на фоне стеноза почечных сосудов и сопровождается стойким повышением кровяного давления. В МКБ 10 она обозначена кодом I15.0. Другое название – вазоренальная артериальная гипертензия.
Причины патологии могут быть врожденными и приобретенными:
- Атеросклероз сосудов – наиболее характерная причина реноваскулярной гипертензии у мужчин старше 60 лет;
- Травмы и обширные кисты почек, при которых сдавливаются кровоснабжающие их артерии;
- Патология почечных сосудов – аневризмы, тромбоэмболии;
- Врожденные пороки развития органа у ребенка – стеноз артерий, нефроптоз;
- Фибромускулярная дисплазия – врожденное заболевание. Поражение сосудов почек наблюдается в детском и подростковом возрасте;
- Болезнь Такаясу – аутоиммунный процесс, который возникает у пациентов в возрасте до 20 лет.
Механизм развития
Артериальная реноваскулярная гипертензия носит вторичный характер. В основе ее развития лежит сужение просвета сосудов, питающих почки. В результате орган страдает от кислородного голодания. На фоне гипоксии повышается выработка гормона ренина, который компенсирует недостаток кровоснабжения. Происходит это за счет сужения просвета всех периферических сосудов тела.
Повышенный выброс ренина активизирует действие ангиотензина. Это биологически активное вещество приводит к спазму крупных сосудов, из-за чего повышается системное артериальное давление.
В патологический процесс вовлекаются также надпочечники. Они вырабатывают в большом количестве гормон альдостерон, который задерживает выведение из организма ионов натрия. Последний приводит к скоплению лишней жидкости и развитию отеков. Это еще больше затрудняет работу почек и влияет на рост показателей АД.
Стадии и симптомы
В развитии артериальной почечной гипертонии выделяют 3 основных фазы:
- На первой стадии патологические изменения в сосудах компенсированы и клинически состояние никак не проявляется;
- На второй стадии организм постепенно теряет способность к компенсации. Развивается стойкое повышение артериального давления, которое плохо поддается лечению. Из-за недостатка кровоснабжения почка сморщивается и уменьшается в размерах. Суточный диурез снижается;
- Третья стадия характеризуется полной декомпенсацией. Снизить артериальное давление консервативными методами невозможно. Почка перестает функционировать.
Синдром может иметь доброкачественное или злокачественное течение. Вне зависимости от его формы у пациентов появляются следующие клинические признаки:
- стойкое существенное повышение артериального давления;
- ноющие или тянущие боли в пояснице;
- сильная и продолжительная головная боль;
- головокружение, нарушение ориентировки в пространстве;
- вялость, сонливость, повышенная утомляемость;
- зрительные расстройства — диплопия, преходящая слепота, выпадение частей поля зрения, мелькание мушек в глазах;
- одышка даже в состоянии покоя.
Важно! Характерный симптом реноваскулярной гипертензии – маленькая разница между показателями систолического и диастолического (верхнего и нижнего) давления. Разрыв не превышает 20 мм рт. ст
ст.
Для доброкачественного течения РВГ характерен незначительный рост показателей. Систолическое давление повышается до 150-160 мм рт. ст., а диастолическое – остается в пределах 100 мм рт. ст. Прогрессирование синдрома медленное, но планомерное.
Злокачественное течение сопровождается повышением давления от 220 мм и выше. Приступы протекают с сильной болью в затылке, сужением полей зрения или наступлением транзиторной слепоты. Часто развиваются опасные для жизни состояния.
Клиническая картина
Артериальная гипертония характеризуется длительным бессимптомным течением. Обычно симптомы болезни проявляются во время гипертонических кризов (головная боль, головокружения и другие неврологические расстройства, боли в груди, одышка, чувство страха). Более выраженная клиническая картина наблюдается при установлении поражений в органах-мишенях:
- Поражение сердца: признаки ишемической болезни сердца и прогрессирующей сердечной недостаточности;
- Поражение мозга: прогрессирующие неврологические расстройства, гипертоническая энцефалопатия, нарушения зрения;
- Поражение почек: признаки почечной недостаточности;
- Поражение периферических сосудов: перемежающаяся хромота.
Профилактика эссенциальной гипертензии
Необходимо знать не только проявления первичной и реноваскулярной гипертензии, что это такое, но и меры профилактики этой патологии. Не все факторы риска можно устранить. Если имеется наследственная предрасположенность, то снизить вероятность развития гипертонической болезни можно, если вести здоровый и активный образ жизни.
Наиболее эффективны следующие меры профилактики высокого давления:
- отказ от курения, алкоголя и наркотиков;
- обогащение рациона овощами и фруктами;
- отказ от жирной и жареной пищи;
- нормализация веса;
- занятие спортом;
- ранний отход ко сну;
- лечение шейного остеохондроза;
- лечение атеросклероза и диабета.
Осложнения
- Гипертонический криз: сопровождается резким повышением артериального давления выше индивидуальной нормы, сердечно-сосудистыми и мозговыми нарушениями, которые могут приводить к инсульту и инфаркту миокарда.
- Гипертоническое сердце: сопровождается нарушением сократительной способности миокарда и утолщением стенок сердца, может приводить к инфаркту миокарда, внезапной коронарной смерти, аритмии или сердечной недостаточности.
- Поражения почек: проявляются в виде полиурии, никтурии, почечной недостаточности.
- Поражения глазного дна: кровоизлияния, сужение сосудов, снижение остроты зрения, слепота.
- Поражения ЦНС: нарушения памяти, головные боли, рассеянность, снижение работоспособности и интеллектуальных способностей, гипертоническая энцефалопатия, нарушения мозгового кровообращения, слабоумие, инсульт.
Лечение эссенциальной гипертензии может проводиться после сбора тщательного анамнеза, осмотра и всестороннего обследования пациента с помощью инструментальных и лабораторных методик. Оно включает в себя немедикаментозную и медикаментозную терапию.
Немедикаментозная терапия направлена на профилактику осложнения заболевания и включает в себя такие мероприятия:
- Ограничение потребления соли до 5-6 г в сутки.
- Исключение из рациона продуктов питания, содержащих полиненасыщенные жиры.
- Борьба с лишним весом.
- Включение в рацион овощей, фруктов, круп, постного мяса и макаронных изделий из твердых сортов пшеницы.
- Соблюдение питьевого режима.
- Отказ от курения и алкогольных напитков.
- Нормализация режима сна.
- Исключение психоэмоциональных нагрузок и переутомления.
- Ежедневные прогулки на свежем воздухе.
- Физические нагрузки, адаптированные к состоянию здоровья.
- Нормализация режима и гигиены труда (исключение работ, которые связаны с шумом и вибрацией).

- седативные средства: Резерпин, Раунатин, Винкамин, Апрессин, Магния сульфат;
- антиадренергические средства: Изобарин, Редеграм, Допегит;
- антагонисты кальция: Нифедипин, Верампил, Дилтиазем, Коринфар;
- блокаторы рецепторов ангиотензина II: Навитен, Валсартан, Лозартан, Лориста Н;
- мочегонные средства: Гидрохлортиазид, Буметанид, Бринальдикс, Триамтерен, Гигротон, Хлорталидон, Спиронолактон;
- бета-блокаторы: Анаприлин, Тимол, Тразикор, Атенолол;
- ингибиторы АПФ: Лизиноприл, Каптоприл, Эналаприл;
- вазодилататоры: Апрессин, Миноксидил, Гиперстат.
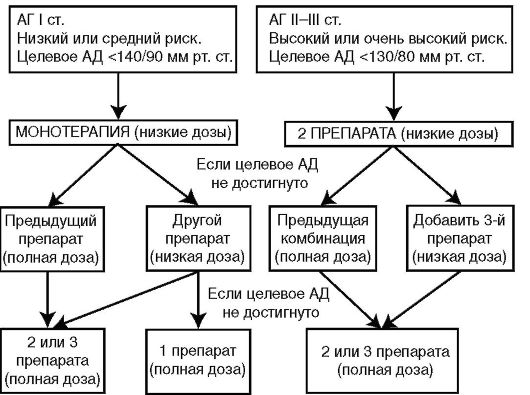
Для купирования гипертонического криза могут применяться спазмолитические средства (Дибазол), α2-адреномиметики (Клофелин, Клонидин), ганглиоблокаторы (Бензогексоний, Пентамин) и другие препараты.
Показаниями к госпитализации больных с эссенциальной гипертензией служат:
- сложность подбора комплексной медикаментозной терапии;
- гипертонические кризы, которые не могут купироваться амбулаторно, и гипертонические кризы с признаками гипертонической энцефалопатии (спутанность сознания, тошнота, рвота);
- необходимость проведения сложных и инвазивных диагностических методик;
- осложнения, вызванные гипертензией.

Эссенциальная гипертензия в настоящее время получила крайне широкое распространение — около 40 % населения Земли страдают этим недугом. Ключевую роль в возникновении заболевания играет неправильный образ жизни.
При отсутствии должного лечения приводит к ишемической болезни сердца, инфаркту и инсульту, которые занимают первое место в списке причин смертности
Чтобы предотвратить возникновение эссенциальной гипертензии у себя и близких, важно понимать, что это такое и как возникает
2 Хирургическое лечение
А) Бессимптомный стеноз. Чрескожная реваскуляризация может применяться при бессимптомном гемодинамически значимом одно- или двустороннем стенозе почечных артерий (2С). Проведение реваскуляризации в этом случае с целью сохранения функции почки и поддержания жизнеспособности органа в настоящее время не имеет достаточной доказательной базы
Уровень достоверности доказательств — НГD
Б) АГ. Чрескожная реваскуляризация имеет преимущества перед медикаментозной терапией и показана больным с АГ и гемодинамически значимым одно- или двусторонним стенозом и при внезапном и стойком ухудшении течения ранее контролируемой АГ, рефрактерной АГ, злокачественной АГ; остром снижении почечной функции в ответ на применение блокаторов РААС; необъяснимом уменьшении размера почки или разницы между длинами почек более 15 мм
Уровень достоверности доказательств — 2В
В) Сохранная почечная функция. Чрескожная реваскуляризация может быть выполнена при двустороннем гемодинамически значимом стенозе почечных артерий, а также при одностороннем стенозе нормально функционирующей почки и прогрессирующей ХБП (уровень достоверности доказательств — 2В). Возможность проведения чрескожной реваскуляризации может быть рассмотрена в случае развития хронической ХПН при длине почки > 7 см, однако доказательная база в данном случае недостаточна
Уровень достоверности доказательств — НДD
Г) Застойная сердечная недостаточность и нестабильная стенокардия. Чрескожная реваскуляризация показана больным со стенозом почечныхартерий и развитием рецидивирующих обострений хронической сердечной недостаточности, а также необъяснимым генезом ее или внезапным необъяснимым отеком легких (2В). Чрескожная реваскуляризация гемодинамически значимого стеноза может быть выполнена больным с нестабильной стенокардией
Уровень достоверности доказательств — 2В
Комментарий: При проведении проспективных исследований оказалось, что эффективный медикаментозный контроль при РВГ не уступает по своей эффективности в плане прогноза сохранения почечной функции и снижения смертности больных методам хирургической коррекции и даже является более предпочтительным. В связи с этим Рекомендация 8 демонстрирует клинические ситуации, когда следует отдавать предпочтение хирургическим методам коррекции. В остальных случаях проводится медикаментозная терапия.
Проведение стентирования почечной артерии рекомендовано при нали-чии атеросклеротического стеноза устья артерии. Баллонная ангиопластика с постановкой стента рекомендуется при фибромускулярной дисплазии почечной артерии
Уровень достоверности доказательств — 1В
Проведение хирургической сосудистой реконструкции (в первую очередь, протезирование) рекомендована больным с:
1) Фибромускулярной дисплазией почечной артерии и клиническими показаниями к вмешательству (распространение дисплазии на сегментарные артерии или наличие макроаневризмы)
Уровень достоверности доказательств — 1В
2) Атеросклеротическим поражениием и множественными малыми почечными артериями или ранним первичным разветвлением магистральной почечной артерии
Уровень достоверности доказательств — 1В
3) Комбинации с параренальной аортальной реконструкцией (аневризма аорты, аортально-подвздошные окклюзионные процессы)
Уровень достоверности доказательств — 1С
В основном для хирургического лечения стенозирующих процессов в почках применяют эндоваскулярные вмешательства (баллонная ангио-пластика со стентированием) и только в тех случаях, когда проведение их становится невозможным, прибегают в операциям сосудистой реконструкции.
Тактика ведения больных
После прохождения анализов и выявления реноваскулярной гипертензии врач назначает лечение. Если патологию удалось обнаружить на ранней стадии, то возможно решение проблемы консервативным способом. Однако в действительности чаще всего возникает необходимость лечения оперативным путем. Рассмотрим более подробно оба пути терапии, а также их положительные и отрицательные стороны.
Консервативная терапия
Лечения реноваскулярной гипертензии (РВГ) без использования хирургии назначается только в двух случаях:
- болезнь выявлена на начальной стадии и поддается медикаментозному лечению,
- причиной развития гипертензии стал панартериит аорты и ее ветвей.
В последнем случае происходит комплексное поражение сосудов, поэтому оперативное вмешательство не принесет необходимого результата.
Терапия без использования хирургического воздействия состоит из следующих этапов:
- диета, включающая органическое употребление поваренной соли,
- прием назначенных медикаментов, нормализующих работу сосудов в почках,
- постоянное посещение врача, наблюдение за состоянием и улучшениями больного.

Главным этапом тактики ведения пациента является медикаментозная терапия. Прием лекарственных препаратов производится в комплексе и в различных комбинациях. Для лечения гипертензии используют:
- ингибиторы ангиотензинпревращающего фермента,
- блокаторы рецепторов ангиотензина,
- антагонисты кальция,
- адреноблокаторы,
- мочегонные средства,
- гиполипидемические средства.
Врач определяет наиболее подходящие группы препаратов для того или иного типа реноваскулярной гипертензии. Зачастую при приеме медикаментов совмещают от двух до четырех групп лекарств.
Оперативное лечение
Как уже отмечалось ранее, в большинстве случаях реноваскулярная гипертензия (МКБ-10 –, I15.0) лечится только хирургическим путем. Существует несколько способов оперативного вмешательства при гипертензии. Наиболее распространенные из них следующие:
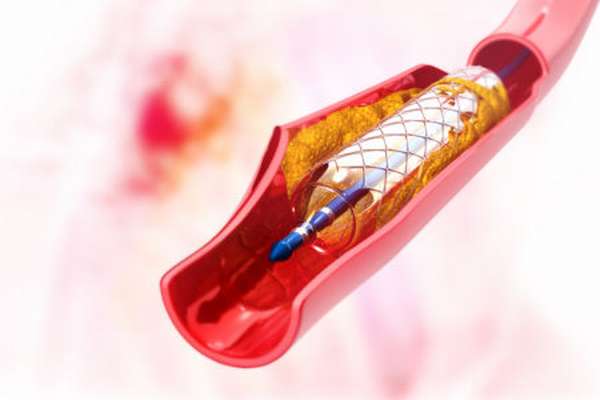
- Чрескожная баллонная ангиопластика. Щадящий способ вмешательства, который осуществляется катетером благодаря небольшому проколу кожи. Вводится специальное устройство – баллон, стимулирующее восстановление кровотока.
- Стентирование. Один из самых эффективных методов лечения при всех сердечно-сосудистых заболеваниях. Устанавливается специальный каркас, расширяющий суженые сосуды почек.
- Введение трансплантата в пораженный участок сосудов.

В более тяжелых случаях, в том числе при удалении почки, этот способ следует использовать только при полном нарушении ее функции, или же при злокачественной опухоли.
Нормализовать сосуды может такая операция, как открытая ангиопластика. В отличие от чрескожного типа, данная разновидность оперативного вмешательства поможет избавиться от стеноза артерий.
В целом такая патология, как реноваскулярная гипертензия довольно опасное расстройство и представляет собой тяжелую форму АГ. Беспокойство вызывает склонность патологии к переходу в злокачественную форму. Чаще всего для лечения необходимо оперативное вмешательство. Кроме этого, врачи не могут обезопасить пациента от осложнений. Именно поэтому больной не должен забывать, что эффективному выздоровлению предшествует ранняя диагностика гипертензии
Важно вовремя обращаться к врачу при подозрениях на данную патологию
Лечение
Основная цель лечения – убрать причину сужения сосудов, восстановить в почке кровообращение, устранить риск осложнений, оптимизировать АД. Чем раньше диагностируется заболевание, и начнется лечение, тем лучше ожидается результативность лечения.
Сегодня возможно подобрать гипотензивные средства и достичь неплохого результата от медикаментозной терапии. Особенно важна терапия медикаментами в случаях, когда хирургическое воздействие невозможно. К примеру, при панартериите аорты, сосудов почек.
Неадекватная терапия может привести к отрицательным последствиям для здоровья, ведь повышенное давление, способствует необратимым течениям в организме:
- появление почечной недостаточности;
- кровоизлияние в глазной сетчатке;
- ухудшение биохимических показателей крови;
- расстройство липидного обмена;
- деструкция кровеносных сосудов.
Излечение с применением народных средств недопустимо, поскольку увеличивает возможность летального исхода из-за отказа почек. Их допускается использовать, как вспомогательное средство, и с рекомендации врача.
Хирургические способы
Эффективным способом лечения РВГ является хирургия, направленная на устранение патологии почечных артерий (стеноза), и приведение кровотока почек в норму. К наиболее действенным методам относят:
баллонную ангиопластику, при которой в участок суженной артерии помещают катетер с минипротезом и особым расширяющим его участком. Расширяя постепенно баллон, просвет в сосудах увеличивают, а протез, оставленный в зоне расширения, не позволяет сосуду сузиться;
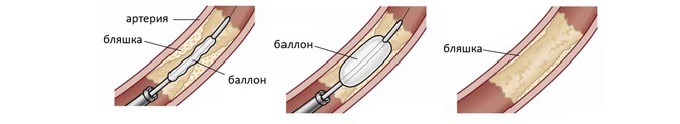
- нефректомию, которая долгий срок была единственным хирургическим лечением РВГ. Сегодня ее используют при повреждении почечных сосудов, и мощном сбое функционирования органа. Операция рекомендуется при терминальном почечном повреждении, одностороннем процессе. Удаление почки используют при абсолютной атрофии и необратимых изменениях;
- удаление гематомы, кисты, опухоли, т. е. причинных факторов сужения артерий почек.
Также еще применяют:
- шунтирование – обходной кровоток, в случаях, когда стеноз нельзя убрать протезами;
- стентирование – введение в проблемную зону сосуда металлического каркаса, служащего опорой для расширенного состояния канала.
Чем функциональнее диагностика, стремительнее выставлен верный диагноз, тем положительнеехирургическое лечение почечной гипертонии. Сегодня хирургическое вмешательство остается самым результативным методом терапии РВГ.
Медикаментозное
Лечение медикаментами направляется на главную патологию, вызвавшую повреждение сосудов — на снижение образования ренина: пропранолол, бисопророл, небиволол, бетаксолол, метопророл, карведилол, и блокировку ангиотензина-2: каптоприл, хинаприл, зофеноприл, рамиприл, эналаприл-нортон, периндоприл.
Также при терапии РВГ применяются ганглиоблокаторы: гигроний, димеколин, бензогексоний, пентамин, устраняющие воздействие вегетативной нервной системы на ткани, сосуды, органы. Под их воздействием сосуды расширяются.
В качестве вспомогательных средств при спазмах периферических сосудов применяют дигидрированные алкалоиды спорыньи: дигидроэрготоксин, дигидроэрготамин. Благодаря им происходит расслабляющее воздействие на сосудодвигательные центры, α-адреноблокирующее действие.
Помимо основного лечения РВГ, дополнительно назначаются гипертензивные препараты:
- комплексного действия: триампур, вазар-н, липразид, би-престариум, тонорма;
- мочегонные средства: идапамид, политиазид, торасемид, альдактон, метолазол;
- кальциевые антагонисты: леркармен, барнидипин, нифедипин, лекарнидипин, риодипин;
- средства седативного воздействия: нозепам, диазепам, элениум, валоседан, седаритон, валокормид.
Все медикаменты имеют определенный перечь побочных эффектов. Поэтому при целесообразности и желании больного, доктора проводят хирургическое вмешательство, чтобы в один момент убрать причину подъема АД без лишних потерь для здоровья. Консервативное лечение таблетками показано на ранних стадиях заболевания.
Во время лечения и после, не лишними будут профилактические мероприятия:
- Обеспечение нервного спокойствия, избегание стрессов;
- Увеличение физических нагрузок, с адаптацией к недугу;
- Исключение вредных привычек;
- Ежедневные прогулки на улице;
- Поддержание диеты: исключение продуктов с полинасыщенными жирами, сниженное потребление соли (до 3-х грамм в стуки), сбалансированность рациона (фрукты, овощи, постное мясо), ограничение жидкости до 1,2 л. в сутки. Также рекомендуется употреблять ежедневно рыбий жир (1 ч. л.), чеснок, лук, овощные соки, жирную рыбу.
Диагностика заболевания
Данное заболевание особенно опасно в запущенных стадиях. На этих этапах оно трудно поддается лечению, и уже успевает причинить достаточно вреда всему организму
Поэтому очень важно вовремя его диагностировать
Своевременная диагностика данного заболевания осложняется тем, что его симптомы становятся заметны лишь на стадии декомпенсации. Однако есть несколько косвенных признаков, которые помогут вовремя заподозрить недуг.
Как определить вероятность наличия реноваскулярной гипертензии:
- Заболевание можно заподозрить, если проявления гипертензии дают о себе знать в возрасте до 45 лет. Дело в том, что гипертензия почечного типа характерна и для молодых слоев населения, в отличие от классической гипертонии.
- Также отмечаются высокие и устойчивые показатели давления. Причем разница между систолическим и диастолическим небольшая.
- Антигипертензивные препараты не дают выраженных результатов. Давление понижается незначительно.
При обнаружении таких характерных признаков можно заподозрить почечную гипертензию. В этом случае необходимо в срочном порядке обратиться к врачу для постановки точного диагноза. Тогда шансы на успешный исход лечения возрастут.
Методы диагностики гипертензии:
- Прежде всего, определяется размер почек. В той области, где присутствует стеноз артерии, орган будет иметь меньшие размеры. Для данного обследования используется УЗИ, рентген или компьютерная томография.
- Также сравнивается работа обеих почек. У пораженного органа будет заметно ухудшение выделительной способности. Для этого применяют метод радиоизотопной ренографии.
- Далее определяется степень сужения сосуда, и область, в которой он поражен стенозом. Также определяется патология, вызвавшая почечную гипертонию. Для этого используется ангиография сосудистых разветвлений почки.
- Определяется степень воздействия на гипертензию саралазина. При почечной патологии прием этого препарата снижает давление и блокирует выработку ангиотензина-2 в больном органе.
- С помощью лабораторных исследований определяется степень выброса в кровеносную систему ренина. При реноваскулярной патологии наибольшая активность этого гормона приходится на 10 часов утра и на 10 часов вечера.
- Если предыдущие методы не позволяют выявить причину заболевания, то применяют метод биопсии почки. Он достаточно болезненный, но позволяет получить наиболее точные результаты.
Также производятся обычные исследования в кабинете у врача. Их используют еще до описанных выше методов.
Врач опрашивает больного по поводу симптомов, а также проверяет его анамнез. После этого он фиксирует показатели давления и определяет наличие надпочечного систолического шума путем выслушивания.
Первичная лёгочная гипертензия
 Лёгочная гипертензия объединяет целую группу заболеваний, при которых увеличивается лёгочное сосудистое сопротивление. Данный процесс приводит к правожелудочковой сердечной недостаточности.
Лёгочная гипертензия объединяет целую группу заболеваний, при которых увеличивается лёгочное сосудистое сопротивление. Данный процесс приводит к правожелудочковой сердечной недостаточности.
При запущенном процессе возможна преждевременная гибель пациентов. Специфических клинических симптомов данного состояния нет, поэтому заболевание нередко обнаруживается лишь на поздних стадиях. В лечении лёгочной гипертензии применяются дезагреганты, вазодилататоры, антикоагулянты, мочегонные средства, кислородные ингаляции.
Симптомы лёгочной гипертензии
Среди симптомов первичной легочной гипертензии можно выделить следующие:
- повышенная утомляемость,
- одышка во время физической нагрузки,
- затруднение дыхания,
- боли в груди,
- головокружения,
- обмороки,
- отёки ног,
- цианоз.
А вы знаете, что такое мерцательная аритмия сердца? Подробная информация о недуге в нашей статье.
Полные сведения о правильном курсе реабилитации после инсульта здесь. Лучшие клиники России и зарубежья.
Лечение первичной лёгочной гипертензии
Поскольку причиной данного состояния всегда становится какое-то заболевание лёгких или бронхов, то диагностику начинают именно с этого. Исследуют состояние сердечной мышцы, лёгких. Для этого проводятся следующие диагностические процедуры:
- компьютерная и магнитно-резонансная томография,
- кардиография,
- бронхография,
- зондирование сердца,
- ультразвуковое сканирование.
Для диагностики и лечения первичной легочной гипертензии в клинике могут привлекаться аллерголог, торакальный хирург, пульмонолог, фтизиатр.
Лечение первичной лёгочной гипертензии в зарубежных клиниках проходит в два этапа: лечебные процедуры и реабилитация. Для симптоматического лечения применяются различные препараты (анаболики, антикоагулянты, гликозиды, диуретики), некоторые клиники предлагают лечение стволовыми клетками.
Лечение лёгочной гипертензии проводится в кардиологических центрах, так как основная проблема — это нарастание сердечной недостаточности. Лучшими наработками в этой области обладают медицинские центры Германии и Израиля:
- Немецкий кардиологический центр (Берлин),
- Центр кардиохирургии при университетской клинике в г. Аахен,
- Кардиологический центр в Кёльне,
- Кардиоцентр во Фрайбурге,
- Центр кардиологии Шиба,
- Институт кардиологии при медицинском центре Рамбам,
- Кардиологическое отделение клиники Топ Ихилов.
Для оценки возможной стоимости лечения лучше всего связаться непосредственно с клиникой, предоставив им предварительные данные о состоянии здоровья.
Дополнительную информацию смотрите в разделе Артериальная гипертензия.
http://serdechka.ru/bolezni/gipertenziya/renovaskulyarnaya.html
http://mdtur.com/lechenie/cardio/arterial-hypertension/essencialnaya.html
Каковы причины гипертонического криза?
Все факторы развития болезни можно подразделить на две группы, собственно соматические заболевания, которые является глубокими, фундаментальными причинами и триггерные факторы, запускающие патологический процесс.
Первые:
Патологии сердечнососудистой системы. Такие как ишемическая болезнь сердца, застойная сердечная недостаточность. В особой группе риска пациенты, недавно перенесшие инфаркт миокарда. За ними нужно наблюдать не менее, чем в течение года.
Повышенный контроль на протяжении первых 2 месяцев, при условии положительной динамики режим можно смягчить. Все на усмотрение врача. Все указанные патологии сопровождаются повышением артериального давления до существенных отметок и обуславливают гипертоническую болезнь.

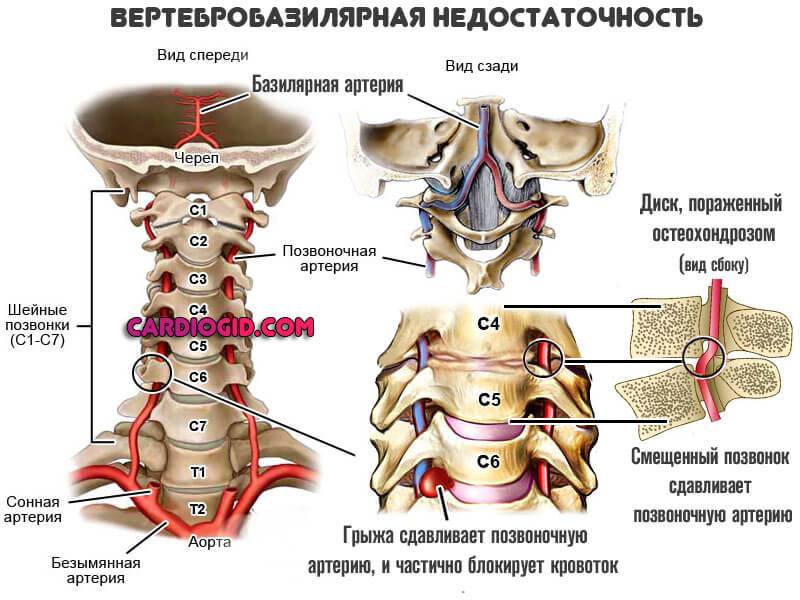
Заболевания церебральных структур, обычно опухолевого, гемодинамического или травматического происхождения. Остеохондроз шейного отдела позвоночника, вертебробазилярный синдром, неоплазии в структурах головного мозга, черепно-мозговые повреждения. Все это факторы риска. Поскольку нарушается работа особых мозговых центров, ответственных за регуляцию тонуса сосудов.
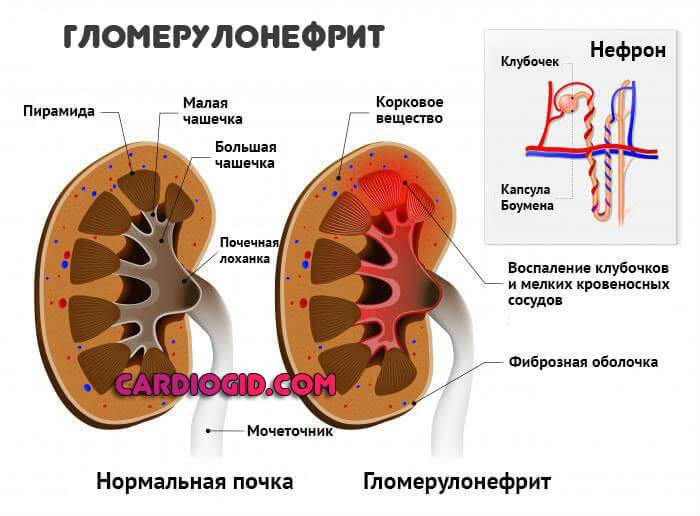
Патологии почек и выделительной системы в целом. Пиелонефрит, нефропатии различной этиологии, гломерулонефрит и нефрит. Также почечная недостаточность.
В тяжелых случаях провоцируют злокачественную гипертонию, которая в подавляющем большинстве случаев заканчивается острым процессом, таким как гипертонический криз или инсульт. Возможны и иные явления со стороны органов и систем, вроде развития гемофтальма.
Заболевания эндокринного профиля. Наиболее многочисленная группа факторов патологического рода. Зачастую имеет место гиперкортицизм, который обусловлен травмами надпочечников, опухолями в структурах органа или гипофизе. Сказывается развитие болезни Иценко-Кушинга.
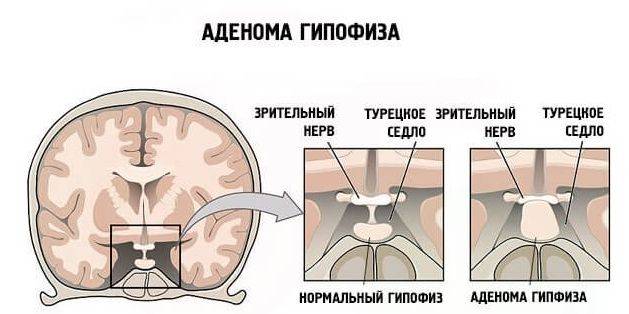
Возможны патологии щитовидной железы (гипертиреоз), сахарный диабет и некоторые иные болезни
Важно скорректировать состояние под контролем эндокринолога, чтобы минимизировать риски развития гипертонического криза
- Болезни дыхательной системы. Например, бронхиальная астма. Как показывают исследования, пациенты-астматики более подтверждены формированию гипертензивного процесса.
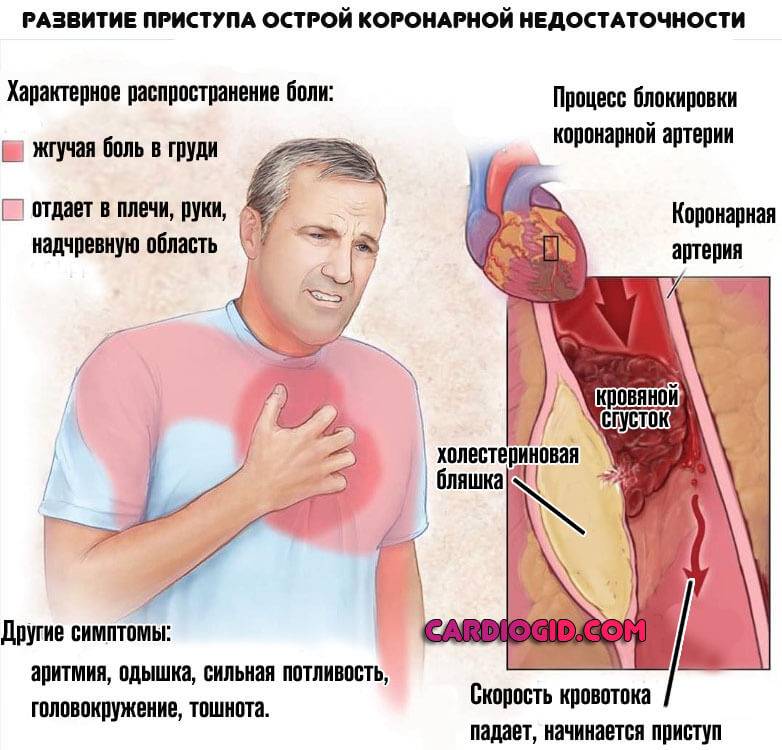
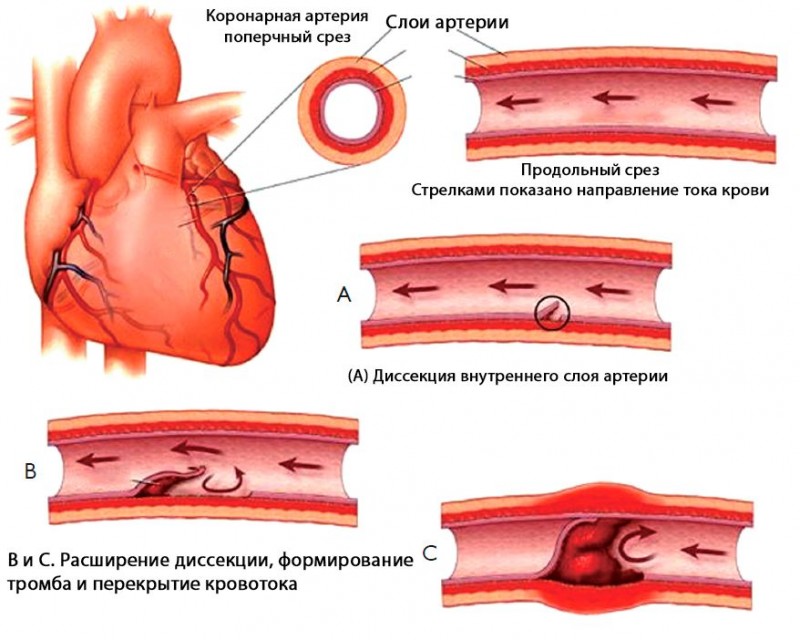
- Болезни кровеносной системы и сосудов. Например атеросклероз. В ходе развития болезни происходит образование холестериновых бляшек на стенках артерий. Кровь вынуждена преодолевать большее сопротивление. Отсюда необходимость более интенсивного сердечного выброса.
Возможна ситуация со стенозом кровеносных сосудов и как следствие развитие острого приступа коронарной недостаточности. Чаще встречается подобное у курильщиков. В сложных случаях требуется хирургическое вмешательство.