Метаболический синдром
Содержание:
- Метаболический синдром у женщин: что это такое
- Метаболический синдром — симптомы и лечение
- Диагностика заболевания
- Изменение образа жизни[править | править код]
- Диагностика
- Фармацевтика и здоровье
- Метаболической синдром
- Распространённость
- Причины метаболического синдрома
- Лечение метаболического синдрома у женщин в период постменопаузы
- Причины возникновения и развития метаболического синдрома
- Проявления метаболического синдрома
Метаболический синдром у женщин: что это такое
У людей, страдающих метаболическим синдромом, поджелудочная железа вырабатывает необходимое количество инсулина, но он не может доставить глюкозу в клетки, так как их рецепторы его не воспринимают. В результате клетки голодают, что приводит к патологическим изменениям в тканях и всех системах организма.
Впрочем, патофизиология не считает это заболевание отдельным. По мнению специалистов, данный недуг вызывает сразу ряд заболеваний, к которым относятся:
- ожирение;
- артериальная гипертензия;
- ишемическая болезнь сердца;
- сахарный диабет, являющийся следствием невосприимчивости клеток к инсулину.
До сих пор ученые не нашли способов, позволяющих полностью вылечить этот недуг. Однако каждый человек, страдающий им, может скорректировать свои привычки таким образом, чтобы значительно улучшить качество жизни и избежать развития осложнений в виде атеросклеротической болезни сердца, приводящей к развитию инфарктов и инсультов, а также бесплодия.
Как показывает статистика, количество заболевших среди детей и подростков за последние 20 лет увеличилось более, чем на 6%. Патофизиология связывает данный фактор с пристрастием молодых людей к пище, насыщенной углеводами. Также замечено, что более всего данному заболеванию подвержена мужская часть населения планеты.
Эта патология не является отдельным заболеванием. К метаболическому синдрому относят сочетание таких четырех тяжелых болезней:
- сахарного диабета 2 типа;
- гипертонии;
- ишемической болезни сердца;
- ожирения.
Что это такое становится известно чаще всего дамам в период менопаузы. И многие женщины связывают свое недомогание именно с климаксом. Поэтому к врачу обращаются уже на поздних стадиях развития патологии, когда заметны изменения в сердечно-сосудистой системе. Но с помощью грамотного лечения все же можно остановить прогрессирование нарушений в состоянии здоровья. Хотя считается, что патологию полностью вылечить невозможно.
Этот комплекс изменений в состоянии здоровья связан с нарушениями обменных процессов. Главное из них — это развитие нечувствительности клеток к инсулину. В результате этот гормон перестает выполнять свои функции, а глюкоза не усваивается тканями. Это приводит к патологическим изменениям во всех органах, особенно страдает головной мозг.
Основная функция инсулина — запускать механизм транспортировки глюкозы внутрь клетки. Но если рецепторы, участвующие в этом, остаются нечувствительны к этому гормону, процесс нарушается. В результате глюкоза не усваивается, инсулин вырабатывается еще, и они накапливаются в крови.
Кроме того, метаболический синдром у женщин характеризуется увеличением уровня «вредного» холестерина и триглицеридов из-за нарушения жирового обмена. Наблюдается также избыточное количество мочевой кислоты и нарушение гормонального фона. В результате этих изменений повышается артериальное давление, появляется ожирение, нарушается работа сердца.
В результате этого поджелудочная железа начинает вырабатывать еще больше этого гормона, чтобы обеспечить клетки глюкозой. Большое количество инсулина в крови приводит к нарушению метаболизма, особенно процесса усвоения жиров. Развивается ожирение, повышается артериальное давление. А избыток глюкозы в крови приводит к сахарному диабету, а также к разрушению белковой оболочки клеток, что вызывает преждевременное старение.
Патологические изменения в организме при этой патологии связаны с нечувствительностью клеток к инсулину. Именно этот процесс вызывает все симптомы, которыми характеризуется метаболический синдром у женщин. Причины инсулинорезистентности могут быть разными.
Метаболический синдром — симптомы и лечение
Метаболический синдром (синдром Reaven) представляет собой симптомокомплекс, сочетающий в себе абдоминальное ожирение, инсулинорезистентность, гипергликемию (повышенное содержание глюкозы в крови), дислипидемию и артериальную гипертензию.
Все эти нарушения связаны в одну патогенетическую цепь.
Кроме того, такой синдром часто сочетается с гиперурикемией (избытком мочевой кислоты в крови), нарушением гемостаза (свёртываемости крови), субклиническим воспалением, синдромом обструктивного апноэ-гипопноэ сна (остановкой дыхания во сне).
Метаболический синдром – хроническое, распространённое (до 35% в российской популяции), полиэтиологическое заболевание (возникающее по многим причинам), в котором главная роль принадлежит поведенческим факторам (гиподинамия, нерациональное питание, стресс). Имеет значение также наследственная предрасположенность к артериальной гипертензии, атеросклероззависимым заболеваниям и сахарному диабету второго типа.
Практикующим врачам важно выделять группу риска метаболического синдрома. К данной группе относятся пациенты с начальными признаками заболевания и его осложнениями: артериальная гипертензия, углеводные изменения, ожирение и повышенное питание, ишемическая болезнь сердца, атеросклеротические заболевания периферических и мозговых артерий, нарушение пуринового обмена, жировая болезнь печени; синдром поликистозных яичников; постменопаузальный период у женщин и эректильная дисфункция у мужчин; гиподинамия, злоупотребление алкоголем, табакокурение, наследственная отягощенность по сердечно-сосудистым и обменным заболеваниям
К данной группе относятся пациенты с начальными признаками заболевания и его осложнениями: артериальная гипертензия, углеводные изменения, ожирение и повышенное питание, ишемическая болезнь сердца, атеросклеротические заболевания периферических и мозговых артерий, нарушение пуринового обмена, жировая болезнь печени; синдром поликистозных яичников; постменопаузальный период у женщин и эректильная дисфункция у мужчин; гиподинамия, злоупотребление алкоголем, табакокурение, наследственная отягощенность по сердечно-сосудистым и обменным заболеваниям.
Клинические проявления метаболического синдрома соответствуют симптомам его составляющих:
- абдоминального ожирения;
- артериальной гипертензии;
- изменениям углеводного, липидного и пуринового обмена.
Если изменения составляющих синдрома Reaven носят субклинический характер (что встречается довольно часто), то и течение заболевания носит асимптомный характер.
https://youtube.com/watch?v=ag5WCVyVYhQ
Инсулинорезистентность — первопричина развития метаболического синдрома. Представляет собой нарушение утилизации глюкозы в органах-мишенях (поперечнополосатой мускулатуре, липоцитах и печени), связанное с дисфункцией инсулина.
Инсулинорезистентность уменьшает усвоение и поступление в клетки скелетной мускулатуры глюкозы; стимулирует липолиз и гликогенолиз, что приводит к липидным и углеводным патологическим изменениям.
Кроме того, инсулинорезистентность усиливает секрецию инсулина, в результате чего возникает компенсаторная гиперинсулинемия и активация эндокринных систем (симпатоадреналовой, ренин-ангиотензин-альдостероновой) с формированием артериальной гипертензии, дальнейшим нарушением метаболических процессов, гиперкоагуляции, субклинического воспаления, дисфункции эндотелия и атерогенеза. Эти изменения, в свою очередь, способствуют усилению инсулинорезистентности, стимулируя патогенетический «порочный круг».
Чёткой классификации и стадийности метаболического синдрома не существует. Его деление некоторыми авторами на полный, включающий все составляющие синдрома, и неполный представляется необоснованным.
Несмотря на это, выраженность симптомов, количество компонентов синдрома Reaven и наличие осложнений оказывают влияние на стратификацию риска и выбор тактики лечения у конкретного пациента.
Для этого следует учитывать:
- степень ожирения и артериальной гипертензии;
- выраженность метаболических изменений;
- наличие или отсутствие сахарного диабета и заболеваний, связанных с атеросклерозом.
Диагностика заболевания
Диагностика заболевания у детей
Метаболический синдром у детей протекает бессимптомно, а его признаки начинают формироваться лишь в школьные годы, когда ребенок начинает меньше двигаться. В это время выявить заболевание помогает анализ крови, показывающий повышение в крови липидов и липопротеидов. Другим признаком болезни является стойкое повышение артериального давления.

Обязательным условием, позволяющим поставить диагноз, является невосприимчивость клеток-рецепторов к инсулину. Данный фактор позволяет врачу-эндокринологу назначить диагностический комплекс исследований, в ходе которого собираются остальные клинические признаки.

Метаболический синдром у детей характеризуется наличием определенных признаков, которые в совокупности рано или поздно приводят к развитию заболеваний сердечно-сосудистой системы.
- Ожирение, характеризующееся отложением жира в передней части брюшной полости, на туловище выше пояса, а также на плечевом поясе, шее и лице.
- Существенное снижение восприимчивости клеток к инсулину.
- Повышенная концентрация инсулина в крови.
- Сахарный диабет II типа.
- Повышение артериального давления.
- Повышенное содержание в крови липидов и липопротеидов, а также мочевой кислоты.
- Усиленный рост волос на теле у девушек.
- Нарушения свертываемости крови.
- Нарушения функции почек.
Диагностика заболевания у женщин
Основными признаками метаболического синдрома у женщин являются следующие проявления:
- увеличение веса за счет отложения жира в передней части брюшной полости;
- повышение аппетита и потребности в сладкой пище;
- сухость во рту и жажда;
- запоры;
- артериальная гипертензия;
- головные боли, сопровождаемые головокружением;
- учащение сердцебиения и одышка;
- боли в сердце;
- ощущение слабости и повышенная раздражительность;
- усиленное потоотделение в ночное время суток;
- рост волос на теле и лице;
- нарушение менструального цикла;
- бесплодие.
При постановке окончательного диагноза лечащий врач учитывает следующие критерии диагностики:
- наследственная предрасположенность;
- гинекология, включающая начало первой менструации, их продолжительность и интенсивность выделений, перенесенные гинекологические заболевание, а также количество беременностей и их исход;
Выявление диагноза производится на основании следующих исследований:
- биохимического анализа крови;
- анализа на свертываемость крови;
- тест, проводимый с применением порошка глюкозы, который позволяет определить восприимчивость организма к данному веществу;
- определение уровня гормонов в крови;
- обследование сердца;
- исследование, позволяющее определить соотношение жировой и мышечной тканей в организме;
- консультации специалистов, в том числе эндокринолога и гинеколога.

Диагностика заболевания у мужчин
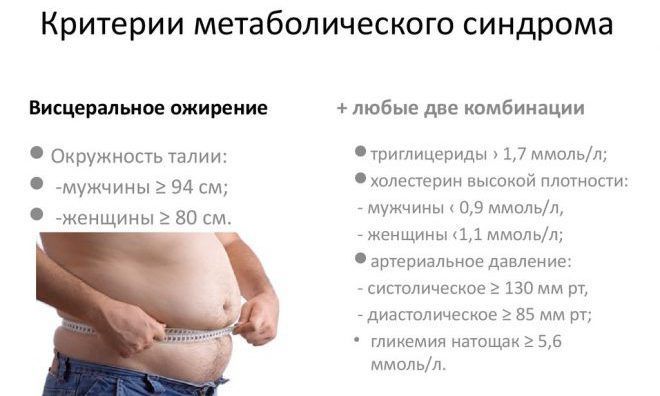
Метаболический синдром у мужчин определяется на основании следующих критериев:
- ожирением, характеризующимся отложением жира в передней части брюшной стенки;
- содержанием глюкозы в крови свыше 6,1 ммоль на 1 л при условии сдачи анализа натощак;
- артериальной гипертензией;
- снижением уровня холестерина липопротеидов высокой плотности;
- повышением уровня триглицеридов;
- проблемами с эрекцией;
- бесплодием.
Постановка диагноза осуществляется на основании тех же исследовательских мероприятий, которые назначаются женщинам. Однако гинекология у мужчин заменяется врачом-урологом, оценивающим мужской организм.
Лечением данного заболевания занимается врач-эндокринолог, который по результатам обследования может направить пациента на консультацию к другим специалистам, в том числе к кардиологу, диетологу и терапевту.
Изменение образа жизни[править | править код]
Этот аспект лежит в основе успешного лечения метаболического синдрома. Как показывают исследования, часа умеренной физической нагрузки в неделю, достаточно для снижения риска развития метаболического синдрома. В данном случае формирование у больного устойчивой мотивации, направленной на длительное выполнение рекомендаций по питанию, физическим нагрузкам, приему лекарственных препаратов — основная цель. «Установка на успех» позволяет легче переносить те лишения, которых требует изменение образа жизни.
Изменение режима питанияправить | править код
Диета больного метаболическим синдромом должна не только обеспечивать снижение массы тела, но и не вызывать обменных нарушений не провоцировать повышения артериального давления. Голодание при синдроме Х противопоказано, так как является тяжелым стрессом, и при имеющихся метаболических нарушениях может привести к острым сосудистым осложнениям, депрессии, срыву в «пищевой запой».
Питание должно быть частым, пищу следует принимать малыми порциями (обычно три основных приема пищи и два-три промежуточных) при суточной калорийности пищи не более 1500 ккал. Последний прием пищи — за полтора часа до сна. Основа питания — сложные углеводы с низким гликемическим индексом, они должны составлять до 50–60% пищевой ценности. Единица гликемического индекса пищи — это изменение гликемии после еды, равное изменению гликемии после потребления 100 г белого хлеба. Высоким гликемическим индексом обладают большинство кондитерских изделий, сладкие напитки, сдоба, мелкие крупы; их потребление следует исключить или свести до минимума. Низкий ГИ у цельнозерновых продуктов, овощей, фруктов, богатых пищевыми волокнами. Общее количество жиров не должно превышать 30% от общей калорийности, сатурированных жиров — 10%. Каждый прием пищи должен включать адекватное количество белка для стабилизации гликемии и обеспечения насыщения. Не менее двух раз в неделю следует употреблять рыбу. Овощи и фрукты должны присутствовать в рационе не менее пяти раз в день. Допустимое количество сладких фруктов зависит от степени нарушения углеводного обмена; при наличии сахарного диабета 2 типа их следует резко ограничить.
Пищевой соли — не более 6 г в день (одна чайная ложка).
Алкоголь, как источник «пустых калорий», стимулятор аппетита, дестабилизатор гликемии, следует исключить из рациона или свести до минимума. В случае невозможности отказа от алкоголя предпочтение следует отдавать красному сухому вину, не более 200 мл в день.
Пациентам рекомендуется ведение пищевого дневника, где они записывают, что, в каком количестве и в какое время было съедено и выпито.
Необходим отказ от табакокурения, это значительно снижает риск сердечно-сосудистых и онкологических осложнений.
В исследовании 2015 года опубликованном на сайте American Society for Nutrition говорится, что возможно краткосрочное улучшение состояние больных метаболическим синдромом посредством соблюдения палеолитической диеты.
Физическая активностьправить | править код
По оценкам G. Reaven, у 25% лиц, ведущих малоподвижный образ жизни, можно обнаружить инсулинорезистентность. Сама по себе регулярная мышечная активность приводит к метаболическим изменениям, снижающим инсулинорезистентность. Для достижения терапевтического эффекта достаточно ежедневно практиковать 30-минутную интенсивную ходьбу или три-четыре раза в неделю проводить 20—30-минутные пробежки.
Диагностика
Итак, что же делать, как определить, что вы больны?
К какому врачу идти, какие анализы сдавать

При вышеописанных симптомах мы не мучаемся годами со словами «ну что вы хотите, возраст», а идем к терапевту, флебологу и эндокринологу, от которых нам нужно:
-
Измерения вашего ИМТ и окружности талии. Врач должен определить, в норме ли ваш вес и каково содержание жира в теле, имеется ли ожирение по абдоминальному типу.
-
Определение артериального давления, желательно в динамике. Вы должны будете завести дневник вашего давления и привычку измерять его около 5 раз в день, в разное время суток и в разном психологическом и физическом состоянии. Желательно при этом описывать ваше самочувствие и настроение.
Периодическое или стойкой повышение артериального давления от 140 до 180 мм. рт. ст. = гипертония.
-
Направление на общий анализ крови и биохимию. Нужно проверить уровень сахара, инсулина и холестерина в крови, уровень мочевины, кальция, креатинина и белка острой фазы для определения подагры.
Основаниями для постановки диагноза являются следующие результаты анализа: повышение концентрации триглицеридов в крови (>1,7 ммоль /л), снижение концентрации ХС ЛПВП (3,0 ммоль/л, гипергликемия натощак (концентрация глюкозы в плазме крови натощак >6,1 ммоль/л), нарушение толерантности к глюкозе (концентрация глюкозы в плазме крови через 2 ч после нагрузки глюкозой в пределах >7,8 и
-
Анализ на ТТГ, Т3, Т4 для исключения проблем со щитовидной железой, которые имеют похожие симптомы.
-
Анализ на половые гормоны для исключения поликистоза яичников и общей проверки состояния организма.
-
УЗИ брюшных органов — для определения состояния органов пищеварения и наличия висцерального ожирения печени и других органов.
-
Коагулограмма – проба крови на свертываемость. Оно продемонстрирует, насколько качественно и быстро может свернуться кровь, не существует ли проблем с ускоренным сворачиванием, то есть образование тромбов.
-
ЭКГ и, если понадобится, УЗИ сердца с консультацией у кардиолога. Сердце — ваш пламенный мотор нужно контролировать минимум раз в полгода.
Фармацевтика и здоровье
Если снижение веса с помощью диеты и физических нагрузок дается вам крайне тяжело, советуем принимать биологически активные добавки. Прекрасный лечебный эффект метаболических нарушений дают нутрицевтики и антиоксиданты. Например, при наличии преддиабета последние (альфа-липоевоя кислота, коэнзим Q-10) помогают клеткам лучше усвоить глюкозу. Что касается коррекции жирового обмена, то сегодня на фармацевтическом рынке есть достаточно качественные липидосодержащие и сосудистые препараты – ангиопротекторы.
Проконсультируйтесь с специалистом – он грамотно оценит все факторы риска, разработает долговременную комплексную программу их коррекции и будет контролировать ее выполнение. А вот от вас требуется четкое выполнение всех рекомендаций и максимум усилий: это 60-70% успеха. И помните, что все известные в мире растительные или синтетические препараты способны вывести из организма только 30-40% жира.
При метаболическом синдроме очень полезна морская капуста. Дневная профилактическая доза – всего две чайные ложки водорослей: сухих, консервированных, маринованных, приготовленных в виде различных салатов. В суп, овощное пюре и чай можно добавлять сухую морскую капусту. Противопоказаний у этого продукта нет, за исключением непереносимости йода.
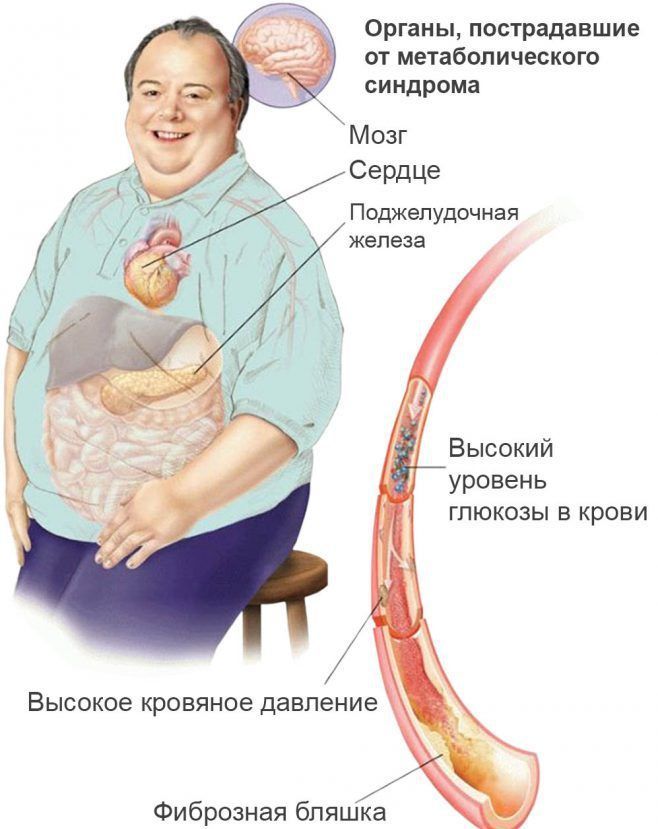
Метаболической синдром
Метаболический синдром (МС) – это нарушение обмена веществ, при котором клетки теряют чувствительность к инсулину (гормон, вырабатываемый клетками поджелудочной железы), необходимый для того, чтобы в клетку попала глюкоза, и клетка начала работать – вырабатывать энергию. В результате весь инсулин остается в крови.
Чем больше инсулина, тем больше накапливается жира, преимущественно в области живота, вокруг внутренних органов (ожирение печени и др.).
Современной наукой доказано, что жировая клетка вырабатывает гормоны, которые способствуют дальнейшему нарушению обмена веществ, поражению сердечно-сосудистой системы, нарушению работы половой системы.
Метаболический синдром – это “пред-диабет 2-го типа”.
Метаболический синдром у женщин и у мужчин – симптомы
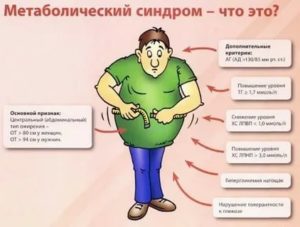
Первым звонком развития метаболического синдрома является наличие у женщины окружности талии более 80 см, а у мужчины – более 94 см. Если вышеуказанные размеры сочетаются с повышением АД выше, чем 130/85 мм рт. ст., уровнем глюкозы более 5,6 ммоль/л, или повышением в крови уровня холестерина, то наличие метаболического синдрома не вызывает сомнений.
Слайд 1. Критерии метаболического синдрома по версии международной федерации диабета:
Основные причины метаболического синдрома:
- возрастные изменения гормональной регуляции;
- избыточное потребление высококалорийной пищи;
- гиподинамия.
Главный “спусковой крючок” всех процессов метаболического синдрома – это ИНСУЛИНОРЕЗИСТЕНТНОСТЬ, – невосприимчивость организма к инсулину.
Инсулин обеспечивает поступление глюкозы в клетку. Если клетка начинает “голодать” от недостатка глюкозы, то в мозг поступает сигнал о том, что нужно: 1) срочно съесть что-то сладкое (увеличить уровень глюкозы), 2) срочно увеличить выработку инсулина, который доставит эту глюкозу в клетку.
В случае метаболического синдрома НАРУШАЕТСЯ МЕХАНИЗМ доставки глюкозы в клетку, то есть получается так, что в крови глюкозы МНОГО (“повышенный уровень сахара”), а в клетку эта глюкоза не попадает (и человек страдает от слабости и недостатка энергии).
Клетке нужно очень много нуклеотидов, которые будут строить микроРНК, которые в свою очередь будут управлять процессом усвоения глюкозы. Но с возрастом этого строительного материала в виде нуклеотидов становится все меньше и меньше.
Метаболический синдром – лечение
В первую очередь, лечение метаболического синдрома должно быть направлено на решение проблемы избыточного веса. Необходимо увеличить двигательную активность, уменьшить калорийность питания.
Очень важный момент: необходимо добавить в рацион питания необходимые организму витамины и микроэлементы, особенно те, которые помогают организму в построении микроРНК, которые будут управлять усвоением глюкозы. Организму нужны нуклеотиды.
Наши рекомендации при метаболическом синдроме
Восполнить дефицит нуклеотидов в организме можно препаратами Диэнай. Практически все препараты линейки Диэнай являются источником нуклеотидов.
Если речь идет о метаболическом синдроме у женщин, то можно порекомендовать такие препараты, как Панмелан, Диэнай.
При метаболическом синдроме у мужчин рекомендуется препарат Таркус. Таркус – это препарат, который помогает мужскому организму поддерживать гормональный фон, поддерживать уровень тестостерона (главного мужского гормона).
Снижение уровня тестостерона сопровождается снижением мышечной массы и силы, увеличением жировой ткани, остеопорозом, снижением тонуса и толщины кожи (“дряблость” кожи). Между тем, увеличение массы тела за счет жировой ткани приводит к дальнейшему снижению тестостерона.
Если вес мужчины выше нормы на 30%, эндокринная система приостанавливает производство тестостерона и наращивает выработку эстрогенов и прогестерона. Под их воздействием мужская фигура принимает женоподобные формы. Наш препарат Таркус помогает мужскому организму вырабатывать свой собственный тестостерон, тем самым помогает преодолеть это состояние.
Распространённость
Согласно данным ВОЗ, число больных с инсулинорезистентным синдромом, имеющих высокий риск развития сахарного диабета 2-го типа, составляет в Европе 40—60 миллионов человек. В промышленно развитых странах распространённость метаболического синдрома среди лиц старше 30 лет составляет 10—20 %, в США — 34 % (44 % среди людей старше 50 лет). Считалось, что метаболический синдром — болезнь людей среднего возраста и (преимущественно) женщин. Однако проведенное под эгидой Американской ассоциации диабета обследование свидетельствует о том, что данный синдром демонстрирует устойчивый рост среди подростков и молодёжи. Так, по данным учёных из Вашингтонского университета, в период с 1994 по 2000 год частота встречаемости метаболического синдрома среди подростков возросла с 4,2 до 6,4 %. В общенациональных масштабах количество подростков и молодых людей, страдающих синдромом X, оценивается более чем в 2 миллиона.
Метаболический синдром — одна из наиболее актуальных проблем современной медицины, связанная с ведением нездорового образа жизни. Понятие «здоровый образ жизни» включает рациональное питание, поддержание нормальной массы тела, регулярную и соответствующую возрасту физическую активность, отказ от употребления алкоголя и табакокурения.
Группы риска
К группам риска для выявления метаболического синдрома относятся лица как с начальными признаками заболевания, так и с его осложнениями, такими как:
- Артериальная гипертония.
- Сахарный диабет 2-го типа (или предиабет).
- Избыточная масса тела и ожирение.
- Наличие ИБС, заболевание периферических сосудов, цереброваскулярные заболевания, связанные с атеросклерозом.
- Прямые родственники с гиперлипидемией, ожирением, сахарным диабетом или ИБС.
- Малоподвижный образ жизни.
- Синдром поликистозных яичников.
- Эректильная дисфункция.
- Нарушение обмена мочевой кислоты (гиперурикемия, или подагра).
- Менопаузальный период у женщин.
Причины метаболического синдрома
Основными причинами метаболического синдрома принято считать генетическую предрасположенность больного к инсулинорезистентности, избыточное потребление им жиров, а также недостаток двигательной активности.
Основная роль в развитии синдрома принадлежит инсулинорезистентсности. Этот гормон в организме человека отвечает за множество важнейших функций, но его базовое предназначение – связываться с чувствительными к нему рецепторами, которые имеются в мембране каждой клетки. После адекватной связи, начинает функционировать процесс транспортировки глюкозы внутрь клетки. Инсулин необходим для того, чтобы эти «входные ворота» для глюкозы открыть. Однако, когда рецепторы остаются к инсулину не чувствительными, глюкоза внутрь клетки попасть не может и накапливается в крови. Также происходит накопление в кровяном русле и самого инсулина.
Итак, причинами развития метаболического синдрома становятся:
Генетическая предрасположенность к инсулинорезистентности
Некоторые люди имеют такую предрасположенность с рождения.
Мутации гена в 19 хромосоме приводят к следующим проблемам:
-
Клетки не будут обладать достаточным количеством рецепторов, которые оказываются чувствительными к инсулину;
-
Рецепторов может быть в достаточном количестве, но у них отсутствует чувствительность к инсулину, в результате чего глюкоза и пища откладываются в жировую ткань;
-
Иммунитет человека может вырабатывать антитела, которые блокируют рецепторы, чувствительные к инсулину;
-
Аномальный инсулин будет вырабатываться поджелудочной железой на фоне истощения аппарата органа, отвечающего за выработку бета-белка.
Мутаций гена, которые способны приводить к инсулинорезистентности, существует около 50. Ученые придерживаются мнения, что чувствительность к инсулину у человека стала ниже в результате эволюции, что давало возможность его организму благополучно перенести временный голод. Известно, что древние люди часто испытывали дефицит пищи. В современном мире все кардинально поменялось. В результате избыточного поступления в организм продуктов, богатых на жиры и килокалории, происходит накопление висцерального жира и развивается метаболический синдром. Ведь современный человек, как правило, недостатка в еде не испытывает, причем потребляет он преимущественно жирную пищу.
Преобладание пищи богатой на жиры
Насыщенные жирные кислоты негативным образом влияют на фосфолипиды, содержащиеся в мембранах клеток, вызывая изменения в их структуре. В итоге, глюкоза нормально проникнуть в клетку не в состоянии. Также не стоит упускать из внимания тот момент, что жиры имеют большую калорийность по сравнению с углеводами и белками. Это значение разнится более чем в 2 раза. Так, если 1 г жира содержит 9 ккал, то белки и углеводы всего 4 ккал. Вполне логично, что организм человека откладывает лишние килокалории, поступающие с пищей в жировые запасы.
Гиподинамия
Низкая физическая активность – еще одна причина развития метаболического синдрома. Если человек мало двигается, то у него происходит замедление процесса расщепления жиров на липазы, кроме того, в жировой и мышечной ткани сохраняется большее количество триглицеридов, а глюкоза к мышцам поступает в меньшем объеме. В итоге развивается метаболический синдром.
Прием лекарственных препаратов
Некоторые лекарственные средства способствуют тому, что у человека увеличивается масса тела.
Среди таких препаратов:
-
Антипсихотики (Клозапин, Оланзапин, Рисперидон);
-
Антидепрессанты трициклические;
-
Препараты, снижающие уровень сахара в крови (производные сульфонилмочевины, глитазоны);
-
Глюкокортикоиды;
-
Противосудорожные препараты (Карбамазепин, Вальпроевая кислота);
-
Адреноблокаторы (Бета и Альфа);
-
Антигистаминные средства;
-
Гормональные контрацептивы (Гестагены).
Именно эти четыре причины (генетическая предрасположенность, неправильное питание, гиподинамии и прием лекарственных средств) являются ведущими в формировании метаболического синдрома.
Тем не менее, можно отдельно выделить факторы риска, оказывающие влияние на его развитие:
-
Ожирение;
-
Принадлежность мужскому полу;
-
Постклимактерический период;
-
Злоупотребление вредными привычками;
-
Старческий возраст;
-
Длительные психологические нагрузки на организм;
-
Артериальная гипертония;
-
Некоторые заболевания (синдром Вернера, синдром семейной инсулинорезистентности, синдром Rabson-Mendenhall).
Лечение метаболического синдрома у женщин в период постменопаузы

- Увеличение физической активности пациентки
- Подбор правильного рациона питания
- Психотерапию (при невозможности справиться со стрессовыми ситуациями самостоятельно)
- Заместительную гормональную терапию половыми гормонами (под строгим контролем вашего врача)
- Применение гиполипидемических препаратов
- Антигипертензивная терапия (при наличии артериальной гипертензии в соответствии с её уровнем, и под контролем терапевта)
- В особых случаях возможно применение медикаментозной коррекции ожирения
Какие специалисты должны быть задействованы в процессе лечения пациентки с абдоминальным синдромом в постменопаузальном периоде? Конечно же, начинать следует с обследования у вашего гинеколога, для определения связи вашего состояния с менопаузой. Далее должны быть привлечены: терапевт, эндокринолог, кардиолог, невропатолог, и конечно же психотерапевт. Берегите своё здоровье и будьте здоровы! И помните профилактика всегда эффективнее лечения!
Причины возникновения и развития метаболического синдрома
Для начала разберемся, какую же роль играет гормон инсулин в организме человека? Среди множества функций инсулина, самой важной его задачей является установка связи с инсулиночувствительными рецепторами, находящимися в мембране каждой клетки. Посредством таких связей клетки имеют возможность получать глюкозу, поступающую из межклеточного пространства
Потеря рецепторной чувствительности к инсулину способствует тому, что и глюкоза и сам гормон накапливаются в крови, от чего и начинает развиваться МС.

Основные причины инсулинорезистентности – нечувствительности к инсулину:
-
Предрасположенность на генетическом уровне. При мутации гена, отвечающего за развитие синдрома резистентности к инсулину:
- клетки могут иметь недостаточное количество рецепторов, с которыми должен связываться инсулин;
- рецепторы могут не иметь чувствительность к инсулину;
- иммунная система может вырабатывать антитела, блокирующие работу инсулиночувствительных рецепторов;
- поджелудочная железа может вырабатывать инсулин аномального характера.
- Высококалорийное питание, которое считается одним из самых важных факторов, провоцирующих развитие МС. Поступающие с пищей животные жиры, а точнее содержащие в них насыщенные жирные кислоты, в большом количестве являются главной причиной развития ожирения. Вызывая изменения в мембранах клеток, жирные кислоты снижают их чувствительность к действию инсулина.
- Слабая физическая активность, при которой снижается скорость всех обменных процессов в организме. Это же относится и к процессу расщепления и усвоения жиров. Жирные кислоты уменьшают чувствительность рецепторов клеточной оболочки к инсулину, тем самым не дают транспортироваться глюкозе во внутрь клетки.
- Хроническая артериальная гипертония, которая отрицательно сказывается на процессе периферического кровообращения, что в свою очередь снижает чувствительность тканей к инсулину.
- Низкокалорийные диеты. Если суточный объем поступающих в организм килокалорий составляет менее 300 ккал, то организму приходится скапливать запасы путем усиленного жироотложения. В организме запускается процесс необратимого нарушения обмена веществ.
- Хронические стрессы. Психологические нагрузки длительного характера отрицательно влияют на процесс нервной регуляции органов и тканей, в результате этого происходит гормональный сбой. Нарушается производство гормонов, в том числе инсулина, а также чувствительность клеток на них.
- Прием таких гормональных препаратов, как кортикостероиды, глюкагон, тиреоидные гормоны и пероральные контрацептивы. Они снижают возможности клетки поглощать глюкозу и параллельно уменьшают чувствительность рецепторов к инсулину.
- Гормональные сбои. В организме человека жировая ткань – это эндокринный орган, который продуцирует гормоны, снижающие чувствительность клеток к инсулину. При этом, чем больше избыточных жировых отложений, тем ниже чувствительность тканей.
- Возрастные изменения у представителей мужского пола. Чем старше мужчина, тем ниже уровень выработки мужского гормона — тестостерона, и выше риск развития ожирения, гипертонической болезни и инсулинорезистентности.
- Остановки дыхания во сне (апное). При остановках дыхания во сне возникает кислородное голодание мозга и интенсивный выброс соматотропного гормона, который продуцирует развитие клеточной нечувствительности к инсулину.
- Неправильный подход к лечению сахарного диабета – назначение инсулина больше необходимой нормы. При большой концентрации инсулина в крови возникает привыкание рецепторов. Организм начинает вырабатывать своеобразную защитную реакцию от большого количества инсулина – инсулинорезистентность.
Проявления метаболического синдрома
Основными проявлениями патологии являются центральное ожирение и комплекс обменных нарушений, связанных с ним. Часто состоянию сопутствуют репродуктивная дисфункция, сахарный диабет, поражение суставов, жировая болезнь печени, онкология, заболевания сердца. Нередко наблюдаются эндокринные изменения — гормональный сбой в работе щитовидной железы, надпочечников, половых желез. Многие пациенты страдают синдромом ночного апноэ сна.
Возникновению состояния способствуют следующие факторы:
- лишний вес;
- генетическая предрасположенность;
- низкая физическая активность;
- курение и злоупотребление алкогольными напитками;
- хронический стресс.