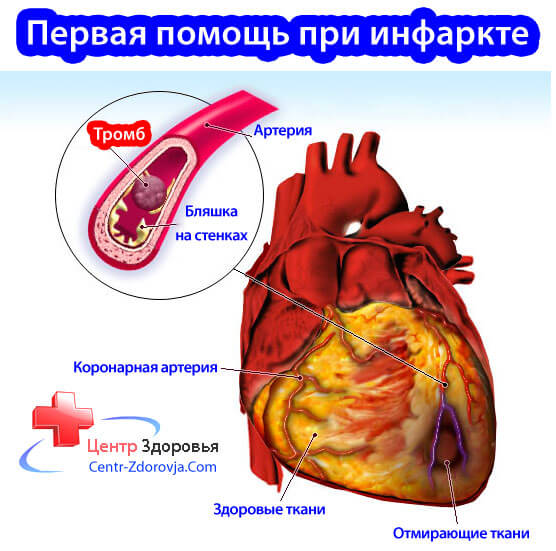
Кардиосклероз лечение
Содержание:
- Способы диагностики
- Лечение аортокардиосклероза (кардиосклероза)
- Симптомы кардиосклероза
- Симптоматика
- Атеросклеротический кардиосклероз: причины заболевания, основные симптомы, лечение и профилактика
- Причины кардиосклероза
- Этиологические формы кардиосклероза
- Факторы риска
- Что такое аортокардиосклероз?
- Лечение
- Основы лечения
Способы диагностики
При постановке диагноза кардиосклероза кардиологом учитывается предыдущий анамнез (наличие атеросклероза, ИБС, перенесенных в прошлом миокардита, инфаркта миокарда, ревматизма и т. д.), относительная стабильность сердечной недостаточности (отеков, одышки, акроцианоза), аритмий (мерцательной аритмии, экстрасистолии). Диагноз уточняется результатами ЭКГ, для которой характерны стойкие изменения, ЭхоКГ, данными МРТ сердца.
Дифференцировать формы кардиосклероза иногда бывает сложно, особенно между атеросклеротической и миокардитической. За атеросклеротическую форму кардиосклероза свидетельствует наличие ИБС и гипертонической болезни, результаты фармакологической и велоэргометрической проб, ЭКГ-изменения. Вероятность диагностики миокардитического кардиосклероза выше при расстройствах сердечной деятельности у пациентов молодого возраста, на фоне или после перенесенных инфекционных заболеваний, при сложных нарушениях ритма и проводимости, отсутствии очаговых поражений в миокарде по ЭКГ.
Коварство этого заболевания в том, что длительное время он протекает бессимптомно. Поэтому, как правило, начальные стадии выявляются гораздо реже, чем запущенное течение, при котором пациент обращается к врачу с явными его симптомами.
В случае, когда пациент регулярно посещает поликлинику, выполняя необходимые профилактические диагностические тесты, его здоровье максимально защищено.
При обычном прослушивании опытный врач может заподозрить атеросклероз, услышав патологические шумы в сердце или изменение тонов. Тогда, для постановки или опровержения диагноза понадобятся дополнительные методы инструментальной диагностики.
А именно:
- УЗИ сердца. При выполнении этого исследования можно детально рассмотреть толщину стенок аорты, аневризму, уплотнения или скопление атеросклеротических отложений.
- Эхокардиография через пищевод. По сути, это почти тоже самое, что и УЗИ. Но данная процедура позволяет более детальное рассмотрение. Для ее проведения пациент должен проглотить небольшой датчик, который транслирует очень качественное изображение на монитор компьютера. Картинка более четкая, чем на УЗИ из-за того, что датчик от объекта исследования отделяет лишь тонкая стенка пищевода.
- Допплерография. Данный диагностический метод позволяет выявить скорость кровотока в определенных участках артерии. Это дает дополнительную информацию о проходимости сосудов.
- Компьютерная томография и магнитно-резонансная томография. Оба этих метода позволяют увидеть полную картину. Для более точного исследования возможно применение в данном методе контраста. Для этого внутривенно вводится специальная медицинская краска. Но, исходя из того, что аорта – это очень крупная артерия, применение контраста необязательно, так как атеросклероз сосуда просматривается и без него очень хорошо.
Лечение аортокардиосклероза (кардиосклероза)
Не существует лечения, которое смогло бы обратить вспять процесс образования рубцовой ткани, поэтому, то лечение, что есть, преследует несколько целей:
- провести терапию болезни, которая повлекла за собой развитие кардиосклероза;
- обеспечить сохранение трудоспособности и улучшение качества жизни больного.
Лечится кардиосклероз при помощи лекарств и хирургического вмешательства. Подбор стратегии лечения зависит от характера и тяжести заболевания, от возраста больного, от непереносимости лекарств, от общего состояния здоровья.
Медикаментозная терапия
Медикаментозное лечение включает в себя такие препараты:
- диуретики – необходимы для выведения из организма лишней жидкости, снимая тем самым нагрузку с сердечной мышцы (Лазикс, Фуросемид, Гипотиазид, Индапамид);
- бета-блокаторы – блокируют рецепторы, которые реагируют на адреналин и норадреналин (Метопролол, Небиволол, Пропрапонолол, Бисопролол);
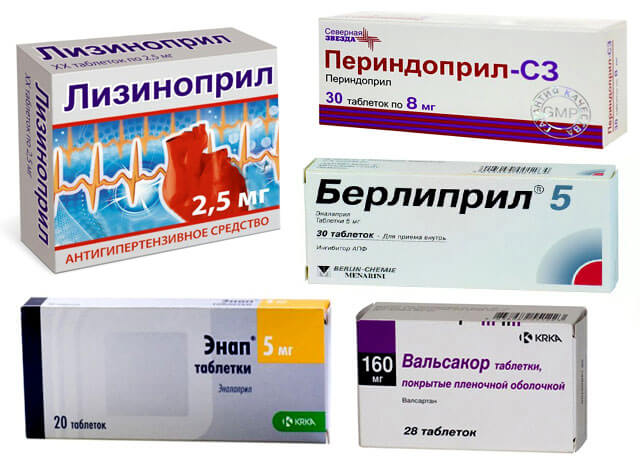
- ингибиторы АПФ – расширяют кровеносные сосуды, увеличивают кровоснабжение миокарда и его сократительную способность (Энап Н, Берлиприл Плюс, Липразид);
- сердечные гликозиды – препараты, которые помогают увеличивать силу сердечной мышцы (Дигоксин);
- антагонисты рецепторов ангиотензина первого и второго типов – назначаются в случае непереносимости ингибиторов АПФ – расширяют сосуды, понижая тем самым артериальное давление;
- статины – назначаются для замедления атеросклероза коронарных сосудов (Симвастатин, Аторис);
- препараты для разжижения крови (Кардиомагнил, Лоспирин, Клопидогрель, Магникор);
- витамины и минералы (витамина А, группы В, Омега-3).
Хирургическое лечение
Операции при кардиосклерозе помогают устранить осложнения или вылечить первичную патологию из-за которой произошло развитие болезни. При наличии сильной брадикардии больному могут имплантировать кардиостимулятор – прибор, который будет задавать ритм сердцу при помощи электрических импульсов.
При выраженной ишемии миокарда, которая была вызвана закупоркой коронарных артерий, назначается стентирование. Если провести эту операцию не представляется возможным, то кардиохирург выполняет аортокоронарное шунтирование.
Тяжелым вариантом операционного вмешательства при кардиосклерозе является пересадка сердца. В наше время присутствуют случаи лечения болезни при помощи стволовых клеток, однако, из-за высокой стоимости и неоднозначности результатов применение этой техники остается под вопросом.
Народные методики
Народные средства не являются панацеей, однако, они могут помочь смягчить проявление симптомов и предотвратить развитие тяжелых осложнений. К лучшим рецептам народной медицины относят:
- Чеснок. Влияет на уровень холестерина. Чтобы изготовить настойку, нужно раздавить чеснок при помощи пресса и смешать с лимонным соком и водой.
- Петрушка – это источник минералов, которые нужны для полноценной работы сердечной мышцы. Петрушку можно добавлять в салат, а также употреблять в виде отвара.
- Экстракт артишока – поднимает уровень полезного холестерина, выводит излишки плохого. Употреблять можно в виде капсул, таблеток и настоек.
- Сбор из тмина и боярышника. Возьмите 1 ч. л. плодов тмина и 1 ст. л. корня боярышника. Измельчите и перемешайте. Вскипятите 300 мл кипящей воды, дайте настояться одну ночь в термосе и процедите. Выпейте в течении дня в 4-5 приемов.
Диетическое питание
Правильный рацион играет большую роль в улучшении питания участков миокарда. Основными нюансами при составлении меню, являются:
- замените жиры животного происхождения на растительные – это позволит уменьшить количество холестерина в крови;
- замените простые углеводы на сложные;
- откажитесь от алкоголя;
- уменьшите количество потребляемой соли;
- добавьте в меню больше овощей и фруктов, которые содержат в себе антиоксиданты;
- кушайте рыбу, так как она содержит в себе омега-3 полиненасыщенные жирные кислоты;
- добавляйте больше растворимых пищевых волокон.
Симптомы кардиосклероза
Непосредственно склерозирование сердечной мышцы может привести к появлению следующих симптомов:
- одышка;
- кашель;
- аритмии;
- усиленное сердцебиение;
- быстрая утомляемость;
- отеки;
- головокружение.
Одышка
Одышка чаще всего появляется в следующих случаях:
- Физическая нагрузка. Во время физической нагрузки кровоток ускоряется и сердцебиение учащается. Склерозированный миокард не справляется с такой нагрузкой, что ускоряет накопление жидкости в легких.
- Положение лежа. В положении лежа (без подушки) венозная кровь от нижних конечностей приливает к сердцу в большом количестве. Это увеличивает нагрузку на миокард и ведет к появлению одышки.
- Стресс. В состоянии стресса интенсивность кровотока из-за выделения особых гормонов. Это может увеличить нагрузку на сердечную мышцу и спровоцировать появление одышки.
Аритмии
тромбовНарушения ритма могут быть нескольких видов:
- Тахикардия. Тахикардия представляет собой учащение сердечного ритма. Оно появляется, когда организм чувствует недостаточность кровообращения и пытается это компенсировать. Кроме того, тахикардия может возникнуть из-за механического раздражения узлов (синусового и атриовентрикулярного), если участок склероза мышцы расположен поблизости.
- Брадикардия. Брадикардия – это замедление сердечного ритма. Обычно пациент не чувствует этого до определенного момента. Обнаружить данный симптом он может, только самостоятельно измерив частоту пульса. Брадикардией называют снижение частоты сердечных сокращений менее 50 ударов в минуту. Симптом появляется из-за блокирования импульсов, вырабатываемых синусовым узлом.
- Экстрасистолия. Экстрасистолия – это появление дополнительных сердечных сокращений, как бы выбивающихся из общего ритма. Без специального исследования (электрокардиографии) обнаружить это нарушение ритма невозможно.
- «Рваный ритм». В данном случае четкий ритм определить невозможно из-за того, что разные отделы сердца работают вразнобой. Частота сердечных сокращений в минуту может быть в пределах нормы, но нормального перекачивания крови все рано не происходит.
Симптоматика
Признаки заболевания не уникальны и характерны для всех проявлений сердечной недостаточности. Больной жалуется на следующие симптомы:
- боли и чувство сдавливания в грудной клетке;
- одышка;
- гипертоническая болезнь;
- отечность конечностей (реже живота);
- аритмия;
- головокружения;
- слабость, больной быстро устает, не может работать физически;
- пониженный или отсутствующий аппетит.
При наличии большого рубца больному трудно элементарно двигаться, для него проблемой становится даже движение по лестнице. Особую опасность представляет гипертония, потому что может стать причиной смертельно опасного отека легких.
Атеросклеротический кардиосклероз: причины заболевания, основные симптомы, лечение и профилактика
Патологическое состояние, обусловленное диффузным развитием соединительной рубцовой ткани в миокарде, обусловленное атеросклеротическим поражением коронарных артерий.
Причины
Патологическое состояние, обусловленное атеросклеротическим поражением коронарных сосудов. Основным фактором развития атеросклероза является нарушение холестеринового обмена, ассоциированное с избыточным отложением липоидов на стенках сосудов. На интенсивность формирования атеросклеротических изменений в коронарных сосудах существенное влияние оказывает сопутствующая артериальная гипертензия, предрасположенность к вазоконстрикции, чрезмерное потребление богатой холестерином пищи.
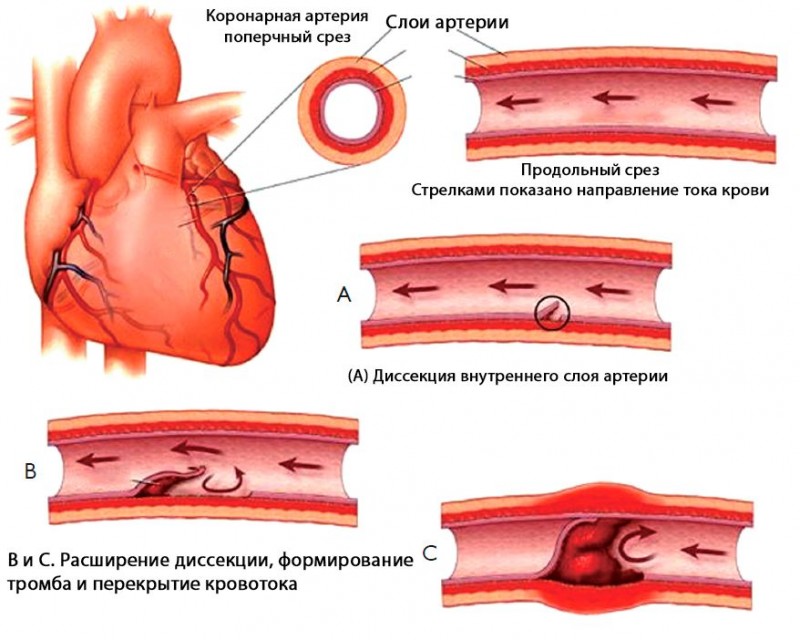
В следствии атеросклероза коронарных сосудов происходит сужение просвета венечных артерий, нарушение кровоснабжения миокарда с дальнейшим замещением мышечных волокон рубцовой соединительной тканью и развитием атеросклеротического кардиосклероза.
Симптомы
Атеросклеротический кардиосклероз обусловлен развитием трех групп симптомов, указывающих на нарушение сократительной функции сердца, коронарной недостаточности, нарушения ритма и проводимости сердца. Длительное время заболевание может сопровождаться развитием невыраженной симптоматики. На начальной стадии заболевания у пациента появляются боли иррадиирующие в левую руку, лопатку и область желудка. Иногда отмечается развитие повторных инфарктов миокарда.
Прогрессирования рубцово-склеротических изменений сопровождается появлением повышенной утомляемости, одышки (сначала при физических нагрузках, а позже и при обычной ходьбе), довольно часто возникают приступы сердечной астмы и отека легких. На начальных этапах сердечной недостаточности возникают застойные явления в легких, периферические отеки и гепатомегалия. По мере прогрессирования заболевания возможно развитие плеврита и асцита.
Нарушение ритма сердца и проводимости обусловлены развитием экстрасистолии, мерцательной аритмии, внутрижелудочковых и предсердно-желудочковых блокад. Сначала такие нарушения могут носить пароксизмальный характер, но затем становятся более частыми, а на последней стадии недуга – постоянными.
Атеросклеротический кардиосклероз очень часто сопровождается атеросклерозом аорты, церебральных артерий и крупных периферических артерий, что проявляется развитием характерной симптоматики, обусловленной снижением памяти, головокружениями и развитием перемежающейся хромоты.
Заболевание отличается медленным прогрессированием и обусловлено чередованием коротких периодов относительного улучшения, длительностью до нескольких лет, с повторными острыми нарушениями коронарного кровообращения, сопровождающимися значительным ухудшением состояния.
Диагностика
Постановка диагноза «атеросклеротический кардиосклероз» осуществляется на основании данных анамнеза и субъективной симптоматике. Для подтверждения диагноза таким больным может потребоваться назначение биохимического исследования крови, проведение электрокардиограммы, на которой могут выявляться признаки коронарной недостаточности, постинфарктные рубцы, нарушения ритма сердца, расстройство внутрисердечной проводимости, умеренная гипертрофия левого желудочка. Также может потребоваться назначение эхокардиографии, велоэргометрии, выполнение фармакологических проб, суточного ЭКГ-мониторинга, поликардиографии, ритмокардиографии, вентрикулографии, коронарографии, а также ультразвукового исследования и магниторезонансной томографии сердца.
Лечение
Треапия заболевания основано на симптоматическом лечении. Для облегчения состояния больным назначаются диуретики, нитраты, периферические вазодилататоры, статины, антиаритмические средства и дезагреганты (ацетилсалициловая кислота).
Одним из важных составляющих факторов успешного лечения является соблюдение диеты, режима труда и отдыха. Отличные результаты дает применение бальнеотерапии, основанной на назначении таким больным углекислых, сероводородных, радоновых и хвойных ванн.
Профилактика
Первичная профилактика атеросклеротического кардиосклероза заключается в предупреждении развития атеросклеротических изменений в сосудах, основанная на коррекции питание и предупреждении развития гиподинамии.
{SOURCE}
Причины кардиосклероза
Все причины кардиосклероза можно разделить на несколько больших групп:
- атеросклеротическая форма;
- миокардитическая форма;
- постинфарктный кардиосклероз;
- другие причины.
Атеросклеротическая форма
недостаток кислородаишемической болезни сердцаатеросклерозхолестеринаПричинами сужения коронарных сосудов, в свою очередь, являются:
- Нарушение обмена жиров. Повышенный уровень холестерина в крови считается основным фактором, способствующим развитию атеросклероза. Его излишек откладывается в коронарных сосудах, сужая их просвет.
- Хроническая гипертония (повышенное артериальное давление). При повышенном артериальном давлении кровь в сосудах движется быстрее. Это создает завихрения в ее потоке и способствует отложению холестерина.
- Курение. Никотин, содержащийся в табачном дыме, вызывает временный спазм сосудов сердца. Из-за этого на некоторое время ухудшается кровоснабжение сердечной мышцы. Кроме того, регулярное курение повышает уровень холестерина в крови, способствуя и механическому сужению сосудов.
- Ожирение. При ожирении на сердце дается дополнительная нагрузка. Оно должно работать быстрее и сокращаться сильнее, чтобы обеспечивать кислородом большее количество тканей. Кроме того, полным людям хуже дается физическая нагрузка, что увеличивает риск ишемии.
- Генетические факторы. Ряд генетических факторов может влиять на ширину сосудов (узкие от рождения коронарные сосуды) или на обмен веществ. Наследственность может быть и одной из причин накопления холестерина.
- Стресс. Длительный стресс ведет к повышенному уровню гормонов надпочечников в крови. Это отражается на обмене веществ и тонусе сосудов, повышая риск развития атеросклероза.
Миокардитическая форма
миокардитПричинами миокардитов чаще всего являются следующие заболевания:
- вирусные инфекции (вирус Коксаки, цитомегаловирус, вирус краснухи, гриппа, вирус Эпштейна-Барр и др.);
- бактериальные инфекции (стрептококки, менингококки, стафилококки, дифтерийная палочка, и др.);
- поражения грибками (кандидоз, аспергиллез);
- другие инфекции (трихинеллез, токсоплазмоз, сыпной тиф);
- аллергия на лекарственные средства;
- системные воспалительные заболевания;
- токсические поражения сердца (алкоголь, наркотики).
Другие причины
К более редким причинам развития кардиосклероза относятся:
- Радиационное облучение. Радиационное излучение способно проникать в толщу тканей и повреждать самые разные органы и системы. При облучении сердечной мышцы могут произойти перестройки на молекулярном уровне в строении клеток и их повреждение. Со временем это приводит к усиленному образованию соединительной ткани и развитию кардиосклероза. Оно может произойти быстро (в течение месяцев после облучения, если доза была высокой) либо замедленно (через годы после облучения, если доза была низкой).
- Саркоидоз сердца. Саркоидоз – это системное заболевание, способное поражать самые разные ткани организма. При сердечной форме имеет место образование воспалительных гранулем в миокарде. На фоне лечения образования могут исчезнуть, однако на их месте появятся очаги соединительной ткани. Таким образом, может развиться очаговый кардиосклероз.
- Гемохроматоз. При гемохроматозе наблюдается усиленное отложение железа в ткани сердца. Со временем это дает токсический эффект с развитием воспалительного процесса и разрастанием соединительной ткани. Кардиосклероз при этом охватывает всю толщу сердечной мышцы, нередко задевая и эндокард.
- Идиопатический кардиосклероз. Идиопатическим называется кардиосклероз, развившийся без видимых причин. Предполагается, что в его основе лежат неоткрытые до сих пор механизмы. Активно обсуждается возможность существования наследственных факторов, которые на определенном этапе жизни провоцируют рост соединительной ткани.
- Склеродермия. При склеродермии поражение сердца является одним из наиболее опасных осложнений. Процесс роста соединительной ткани начинается с капилляров, которыми богат миокард. Сердце при этом увеличивается в размерах из-за утолщения стенок. Признаков воспалительного процесса или разрушения кардиомиоцитов не наблюдается.
Этиологические формы кардиосклероза
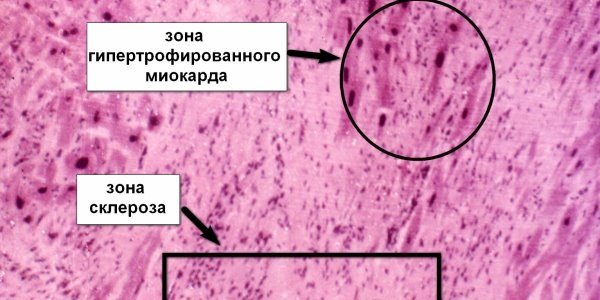
Миокардитическая форма кардиосклероза развивается на месте бывшего воспалительного очага в миокарде. Развитие миокардитического кардиосклероза связано с процессами экссудации и пролиферации в строме миокарда, а также деструкцией миоцитов. Миокардитический кардиосклероз характеризуется наличием в анамнезе инфекционных и аллергических заболеваний, хронических очагов инфекции, обычно молодым возрастом пациентов. По данным ЭКГ отмечаются изменения диффузного характера, более выраженные в правом желудочке, нарушения проводимости и ритма. Границы сердца равномерно увеличены, АД в норме или снижено. Часто развивается правожелудочковая хроническая недостаточность кровообращения. Биохимические показатели крови обычно не изменены. Выслушиваются ослабленные тоны сердца, акцент III тона в проекции верхушки сердца.
Атеросклеротическая форма кардиосклероза обычно служит проявлением длительной ишемической болезни сердца, характеризуется медленным развитием и диффузным характером. Некротические изменения в миокарде развиваются в результате медленной дистрофии, атрофии и гибели отдельных волокон, вызванных гипоксией и метаболическими нарушениями. Гибель рецепторов вызывает снижение чувствительности миокарда к кислороду и прогрессирование ИБС. Клинические проявления длительное время могут оставаться скудными. По мере того, как кардиосклероз прогрессирует, развивается гипертрофия левого желудочка, затем явления сердечной недостаточности: сердцебиение, одышка, периферические отеки и выпот в полостях сердца, легких, брюшной полости.
Склеротические изменения в синусовом узле ведут к развитию брадикардии, а рубцовые процессы в клапанах, сухожильных волокнах и папиллярных мышцах могут приводить к развитию приобретенных пороков сердца: митрального или аортального стеноза, клапанной недостаточности. При аускультации сердца выслушивается ослабление I тона в проекции верхушки, систолический шум (при склерозе аортального клапана — очень грубый) в области аорты и верхушки сердца. Развивается левожелудочковая недостаточность кровообращения, АД выше нормальных значений. При атеросклеротическом кардиосклерозе нарушения проводимости и ритма возникают по типу блокад различной степени и участков проводящей системы, мерцательной аритмии и экстрасистолии. Исследование биохимических показателей крови выявляет повышение холестерина, увеличение уровня β-липопротеидов.
Постинфарктная форма кардиосклероза развивается при замещении участка погибших мышечных волокон рубцовой соединительной тканью и носит мелко- или крупноочаговый характер. Повторные инфаркты способствуют образованию рубцов различной протяженности и локализации, изолированных или смыкающихся друг с другом. Постинфарктный кардиосклероз характеризуется гипертрофией миокарда и расширением полостей сердца. Рубцовые очаги могут растягиваться под действием систолического давления и вызывать образование аневризмы сердца. Клинические проявления постинфарктного кардиосклероза аналогичны атеросклеротической форме.
Редкой формой заболевания является первичный кардиосклероз, сопровождающий течение коллагенозов, врожденного фиброэластоза и т.д.
Факторы риска
Людям, у которых было диагностировано такое нарушение, как атеросклероз легких, что это такое и почему возникает эта патология, разобраться сложно. Точные причины появления аортосклероза еще не установлены. Многие исследователи отмечают возможность наследственной предрасположенности к появлению этого заболевания. Выделяется также ряд факторов, которые могут поспособствовать появлению нарушения. К ним относятся:
- травматическое повреждение сосудов;
- ожирение;
- гиподинамия;
- повышенный уровень холестерина;
- эндокринные патологии;
- неправильное питание;
- хронические воспалительные заболевания;
- гормональные сбои;
- аутоиммунные нарушения;
- вредные привычки;
- частое пребывание в стрессовых ситуациях;
- излишняя инсоляция;
- сахарный диабет;
- чрезмерные физические нагрузки;
- прием гормональных препаратов;
- продолжительная интоксикация;
- ослабленный иммунитет.

Влияние данных неблагоприятных факторов становится причиной появления микроскопических повреждений на стенках аорты. Это приводит к формированию на стенках микроочагов фиброза и налипанию на поврежденной области тромбоцитов и липидов низкой плотности. Со временем данный процесс становится причиной формирования атеросклеротических бляшек. На участках аорты, где холестериновые бляшки откладываются наиболее быстро, наблюдается нарастающее нарушение кровотока.
Симптоматика атеросклероза легочной артерии зависит от стадии запущенности процесса. Сначала данное заболевание протекает без ярких признаков. Выявить патологию можно только при проведении лабораторных исследований крови, позволяющих определить повышенный уровень холестерина. По мере нарушения кровотока и питания тканей атеросклероз легких приводит к появлению следующих симптомов:
- одышка;
- боли в груди;
- отхождение мокроты с кровью;
- хроническая усталость;
- учащенное сердцебиение;
- слабость в мышцах;
- частые головные боли;
- изменения формы ногтей;
- падение артериального давления;
- цианоз кожных покровов.

Наиболее интенсивно признаки этого патологического состояния проявляются во время и после физических нагрузок. По мере прогрессирования заболевания пациентов начинают мучить приступы удушья. При неблагоприятном течении из-за нарушения кровообращения в мягких тканях легких возникают очаги некроза. По мере прогрессирования заболевания могут появляться сильные отеки и асцит.
Развивается дыхательная недостаточность, протекающая в хронической форме. Повышается риск формирования синдрома легочного сердца. Нередко на фоне легочного аортосклероза наблюдается формирование коронарной недостаточности. Могут возникать аневризмы на крупных кровеносных сосудах. Течение аортосклероза способно осложняться инсультом и почечной недостаточностью.
Диагностика
При появлении признаков данного патологического состояния пациенту требуется консультация пульмонолога и других узконаправленных специалистов. Врач сначала проводит внешний осмотр пациента и сбор анамнеза. Бледность кожных покровов и одышка даже при незначительных физических нагрузках может указывать на проблемы с органами дыхания и требует назначения специфического обследования.
Лабораторная диагностика такого патологического состояния, как атеросклероз легких, предполагает проведение общего и биохимического анализов крови. Кроме того, может быть показано выполнение иммунограммы и анализа мокроты для выявления патогенной микрофлоры.

Сначала пациентам рекомендуется пройти ЭКГ для диагностики перегрузки правого желудочка. Кроме того, выполняется рентгенография с контрастом для определения аномалий строения легочной ткани. Даже при проведении флюорографии могут быть выявлены затемненные участки в области склероза, но такой метод диагностики не позволяет получить информацию о характере патологии, поэтому сейчас применяется редко.
Для определения размеров холестериновых бляшек и характерных изменений в тканях легких часто назначается КТ или МРТ. В редких случаях при диагностике аортосклероза требуется биопсия тканей и дальнейшее гистологическое исследование полученных образцов.
Что такое аортокардиосклероз?
Аортокардиосклероз является устаревшим термином, который уже не используется в медицине по причине перехода на международную классификацию заболеваний. На данный момент, официальное название этого заболевания – кардиосклероз.
Если происходит повреждение клеток сердечной мышцы, то на месте этих дефектов начинает разрастаться плотная рубцовая ткань, состоящая из соединительной ткани. Такая ткань не может выполнять необходимые сердцу функции.

Поначалу оставшиеся и здоровые клетки выполняют работу также и за поврежденные клетки, но со временем их питание нарушается, что приводит к отмиранию и рубцеванию.
Чем больше становится рубцовой ткани, тем быстрее сердечная мышца утрачивает свою работоспособность, нарушается сердечный ритм (из-за того, что поврежденные участки мышцы не могут распределять импульсы управления сокращениями, которые поступают из головного мозга) и теряется сократительная функция.
Лечение
 Лечение должно проводиться только под наблюдением специалиста
Лечение должно проводиться только под наблюдением специалиста
Успешная лечебная тактика зависит от комплексного подхода. Оно направлено на достижение нескольких целей:
- поддержать функционирование внутренних органов;
- корректировать дисбаланс гормонов;
- поддержать нормальное функционирование дыхательной системы;
- снизить уровень холестерина в крови;
- предотвратить прогрессирование атеросклероза.
Поэтому для того, чтобы лечить пациента, врач выбирает нескольких методов. Важна диетотерапия, которая основана на минимальном потреблении продуктов с животными жирами и тем, что негативно сказывается на сосудах, липидном обмене. Имеет значение изменение двигательной активности, что включает в себя лечебную гимнастику под контролем инструктора.
Атеросклероз легочной артерии всегда лечится с помощью лекарственных препаратов. Лечащие врачи назначают препараты из разных групп: снижающие холестерин в крови, разжижающие ее, предотвращающие воспалительные процессы и т.д. Часто используются статины, подавляющие синтез холестерина. Они способствуют восстановлению функций эндотелия, уменьшают риск образования тромбов, положительно сказываются на кровотоке.
Лекарственные средства из группы фибратов также направлены на профилактику прогрессирования атеросклероза. Они улучшают липидный метаболизм, понижают уровень холестерина. Назначаются пациентам, у которых диагностирован сахарный диабет, потому что фибраты оказывают нужное действие на метаболизм глюкозы. Врач может назначить лецитин, так как вместе с правильно подобранной диетой он помогает понизить уровень холестерина и стабилизировать АД.
С осторожностью нужно использовать народные методы лечения
Есть эффективные рецепты, но перед их применением важно проконсультироваться с врачом. Народные методы имеют противопоказания и должны использоваться строго по инструкции с указанными дозировками
Хорошо себя зарекомендовали рецепты с прополисом, так как он обладает сосудоочищающим действием. Для профилактики и дополнительного лечения атеросклероза используется мед с корицей и лимоном, чеснок.
Лечение должно проводиться только под наблюдением специалиста. Самостоятельное вмешательство, назначение препаратов может губительно сказаться за здоровье человека. Правильное и своевременное лечение уменьшает риск серьезных осложнений аортосклероза легких:
- пневмосклероза;
- инфаркта легкого;
- тромбоза артерии легкого;
- дыхательной и сердечной недостаточности.
Основы лечения
Комплексное лечение болезни направлено на устранение основной причины ее развития, а так же, борьбу с возможными осложнениями.
В основном это сердечная недостаточность, стенокардия, а в более редких случаях кардиосклероз может сопровождатся аритмией сердца, которая проявляется различными нарушениями сердечного ритма.
Лечение может проводится, как стационарно, так и амбулаторно, в зависимости от степени тяжести болезни, строго под контролем лечащего врача-кардиолога либо терапевта.
Больной нуждаеться в постоянной поддержке работоспособности сердца с дальнейшим предотвращением разрастания соединительной ткани в нем.
Медикаментозные средства
- сосудорасширяющие (Кавинтон, Цинатропил) нужно принимать курсами по 1 т. 2-3 р. на день на протяжении 2-3 месяцев. Данные средства значительно улучшают местное кровообращение в сердечно-сосудистой системе;
- сердечные (Коргликон, Аспаркам, Верапамил, Дигоксин) рекомендуется пить по 1 т. 1-2 р. на день около 1-2 мес.;
- антиагреганты (Кардиомагнил, Аспекард, Аспирин) назначаються по 1 т. 1-2 в сутки строго по назначению врача. Данные средства обладают хорошими расжижающими кров действиями, а так же, пряпятствуют формированию тромбов (сгустков крови);
- ноотропы (Фезам, Пирацетам) рекомендуется принимать на постоянной основе по 1 т. 2-3 р. на день. Данные средства значительно улучшают кровообращение и работу сердца;
- общеукрепляющие (Витамины группы В) помагают повысить имунно-защитные силы организма, назначаються по 1 т. 2 р. на день;
- мочегонные (Фуросемид, Верошпирон) — мочегонные препараты, рекомендуется пить по 1 т. 1 р. в день на протяжении месяца.
Основное медикаментозное действие данных средств направлено на улучшение общего кровообращения, работы сердца, значительное разжижение крови, с целью профилактики тромбообразований, а так же, общего укрепления иммунитета при помощи различных витаминизированных лекарственных препаратов.
Внимание: перед приемом выше перечисленных лекарственных средств нужно обязательно проконсультироваться с врачом-кардиологом либо терапевтом!
Хирургическое вмешательство
Достаточно высокую эффективность лечения кардиосклероза оказывает хирургическое вмешательство, которое направлено на восстановление соединительной ткани в полости сердца.
Наиболее эффективным способом является трансплантация стволовых клеток в мышечную ткань сердца.
Под их действием значительно улучшается работа сердца и сердечно-сосудистой системы, нормализируються показатели ритмичности и проводимости сердца, стабилизируется тонус кровеносных сосудов.
На сегодняшний день активно используются искуственные кардиостимуляторы, основная цель которых стабилизировать работоспособность сердца при различных нарушениях его проводимости (ритм, тонус, пульсация).
Диета
В первую очередь, больным нужно полностью ограничить употребление соли, а так же, снизить количество сахара, поскольку эти продукты очень сильно влияют на тонус кровеносных сосудов и работу сердца.
Нужно обязательно отказатся от частого употребления жирной и жареной пищи, которые закупоривают кровеносные сосуды сердца и вызывают атеросклероз.
В ежедневный рацион желательно побольше включать продуктов содержащих полезные для организма витамины и микроэлементы (свежие овощи и фрукты) основными из которых являються калий и магний, значительно укрепляющие мышци сердца.
Физическая нагрузка
В зависимости от тяжести течения болезни, врач может полностью ограничить больному занятия физической активностью либо существенно ее ограничить, поскольку она лишь усугубляет дальнейшее прогрессирование кардиосклероза и вызывает серьезные осложнения.