Врожденные пороки сердца у новорожденных детей
Содержание:
Способы коррекции ВПС
Для эффективной помощи детям с пороками сердца нужно знать, что любой ВПС в своем развитии проходит три фазы, которые имеют важнейшее значение в лечении.
Первая фаза — аварийная, или первичной адаптации, начинается с момента рождения малыша. На этой стадии для того, чтобы компенсировать ВПС и нарушение функций сердца, задействуются все резервы организма, подстраиваются к экстремальной нагрузке сосуды, мышца сердца, ткани легких и других органов, которые испытывают дефицит кислорода. Если возможности организма малыша слишком малы — такой порок может привести к гибели крохи, если быстро не оказать ему кардиохирургическую помощь.
Если компенсаторных возможностей хватает — организм переходит в стадию относительной компенсации, а все органы и системы ребенка входят в определенный стабильный ритм работы, перестраиваясь на повышенные требования, и так работают до тех пор, пока все возможности и резервы малыша не будут исчерпаны.
Тогда закономерно наступает декомпенсация — терминальная стадия, когда, истощившись, все структуры сердца и сосуды, а также ткани легкого не могут уже выполнять свои функции и развивается сердечная недостаточность.
Операцию проводят обычно в стадии компенсации — тогда ребенку проще всего перенести ее: организм уже научился справляться с повышенными требованиями. Реже операция требуется экстренно — еще в самом начале аварийной фазы, когда без помощи ребенку не выжить. А в третью стадию операции обычно уже не проводят, так как далеко зашедшие необратимые изменения органов делают ее бесполезной.
Хирургическая коррекция врожденных пороков в России ведет счет с 1948 года, когда впервые была выполнена коррекция ВПС — перевязка открытого артериального протока. А в XXI веке возможности кардиохирургии существенно расширились. Сейчас оказывается помощь по устранению пороков маловесным и недоношенным детям, проводятся операции в тех случаях, которые даже два десятка лет назад еще считались неисправимыми. Все усилия хирургов направлены на возможно раннее исправление ВПС, что позволит малышу в дальнейшем вести обычную жизнь, ничем не отличаясь от сверстников.
К сожалению, не все пороки возможно устранить одной операцией. Это обусловлено особенностями роста и развития малыша, а вдобавок к этому еще и приспособительными способностями сосудов сердца и легких к нагрузке. Тогда врачи делают так называемые паллиативные (промежуточные, направленные на временное улучшение состояния) операции, которые дают возможность ребенку дожить до того момента, когда будет подходящее время, возможность и минимальный риск осложнений от полноценной восстановительной операции. Иногда промежутки достигают нескольких лет, за это время малыш подрастет и окрепнет, что даст ему возможность хорошо перенести большую полостную операцию и позволит быстро и полностью восстановиться после вмешательства.
В России около 30 учреждений оказывают помощь малышам, причем больше половины из них могут проводить большие операции на открытом сердце и искусственном кровообращении. Операции довольно серьезные, и после них требуется длительное пребывание в клинике для реабилитации.
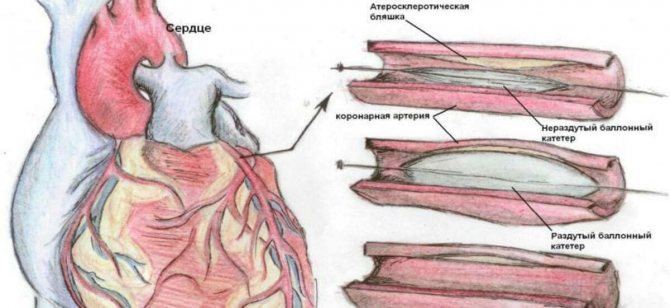
Более щадящими и менее травматичными являются малоинвазивные методики — то есть операции с использованием УЗИ и эндоскопической техники, не требующие больших разрезов и подключения малыша к аппарату искусственного кровообращения. Через крупные сосуды с помощью особых катетеров под контролем рентгена или УЗИ проводятся манипуляции внутри сердца, позволяющие исправлять многие дефекты сердца и его клапанов. Их можно проводить как под общим (у малышей, которые не могут спокойно полежать всю процедуру), так и под местным обезболиванием, что снижает риски осложнений. И после таких вмешательств можно отправляться домой спустя несколько суток.
Все малыши с ВПС находятся под постоянным контролем кардиолога как до, так и после операции, потому что ребенок сначала привыкает жить с пороком, перестраивает кровообращение и обмен веществ, а потом ему так же нужно переучиться жить без него. Именно для этих целей он и будет регулярно показываться врачу. Регулярные осмотры позволят вовремя заметить, если что-то пойдет не так.
Если операция малышу не показана или стадия течения процесса не позволяет ее выполнить именно сейчас, назначаются различные препараты, поддерживающие работу сердца на должном уровне. Для ребенка с ВПС жизненно необходимо заниматься укреплением иммунитета, чтобы не допускать формирования очагов инфекции в носу, глотке или других местах. Им нужно часто бывать на свежем воздухе и следить за нагрузками, которые должны строго соответствовать типу порока.
Что может насторожить врача и родителей?
-
Шум в сердце. Его выявляет доктор при прослушивании сердца малыша. Проведение эхокардиографии в этом случае обязательно. Шумы бывают органическими, которые связаны с пороком сердца, и неорганическими, или функциональными.
Функциональные шумы у детей — это норма. Как правило, они связаны с ростом камер и сосудов сердца, а также с наличием дополнительной хорды или трабекулы в полости левого желудочка (камеры сердца). Хорда или трабекула — это тяж, который тянется от одной стенки желудочка к другой, вокруг него создается турбулентный поток крови, следствием чего является выслушивание характерного шума. В данном случае можно сказать: «Много шума из ничего», так как эта особенность не является врожденным пороком сердца и не приводит к заболеваниям сердца. - Плохая прибавка массы тела. Если в первые месяцы жизни малыш прибавляет менее чем 400 г, это повод, чтобы обратиться к детскому кардиологу для проведения тщательного обследования, так как многие пороки сердца проявляют себя именно задержкой физического развития ребенка.
- Одышка (нарушение частоты и глубины дыхания) и повышенная утомляемость. Увидеть умеренную одышку — это прерогатива врача, так как для этого необходим достаточный опыт. Мама может заметить утомляемость малыша во время сосания, кроха ест помалу и часто, ему необходима передышка, чтобы собраться с силами.
- Тахикардия (учащенное сердцебиение).
- Цианоз (синюшность кожных покровов). Характерен для сложных, так называемых «синих» пороков сердца. В большинстве случаев связан с тем, что в артериальную кровь, богатую кислородом (ярко-красную), которая бежит по сосудам к коже и другим органам, примешивается вследствие порока венозная кровь, бедная кислородом (темная, ближе к фиолетовому цвету), которая должна попадать в легкие для обогащения кислородом. Цианоз может быть выражен незначительно, тогда его сложно заметить даже врачу, а может быть интенсивным. При умеренном цианозе губы приобретают фиолетовый оттенок, синей становится кожа под ноготками ребенка, синеют пяточки.
Кто предупрежден, тот вооружен
Очень важно вовремя выявить неполадки. А сделать это можно еще внутриутробно с помощью ультразвукового исследования плода
На ранних сроках (11-14 недель) для специалиста легче выявить врожденный порок сердца при трансвагинальном (чрезвлагалищном) УЗИ. Однако некоторые патологии сердца и сосудов выявляются в более поздние сроки, поэтому при подозрении на них необходимо сделать трансабдоминальное (через переднюю брюшную стенку) УЗИ сердца плода в 20-24 недели. В первую очередь об этом необходимо задуматься тем женщинам, у которых были самопроизвольные аборты и мертворождения, есть дети с врожденными пороками развития, в том числе врожденными пороками сердца, а также аритмиями (нарушениями ритма сердца). Кроме того, в группу риска входят:
- женщины, перенесшие вирусную инфекцию на ранних сроках беременности, особенно в первые два месяца, когда формируются основные структуры сердца;
- семьи, в которых у будущих родителей или ближайших родственников также был диагностирован врожденный порок сердца;
- женщины, страдающие диабетом и другими хроническими заболеваниями, принимавшие лекарства во время беременности;
- будущие мамы старше 37 лет;
- женщины, употреблявшие наркотики в течение беременности;
- женщины, живущие в экологически неблагоприятных районах.
Следует отметить, что УЗИ сердца плода, или фетальная эхокардиография, проводится не в каждой женской консультации и необходим высококвалифицированный специалист, который сможет правильно трактовать полученные данные. Акушер-гинеколог должен направить беременную женщину к такому специалисту, если при наблюдении за беременностью был выявлен и ряд отклонений со стороны плода: аномалии внутренних органов, задержка развития или водянка плода и, безусловно, подозрение на неправильное формирование сердца и нарушения ритма плода.
Хочется добавить, что при наличии порока сердца может не быть ни одного из этих признаков или они будут выражены очень незначительно в первые месяцы жизни ребенка, поэтому желательно выполнение эхокардиографии всем детям. Рассказать обо всех врожденных пороках сердца в одной статье невозможно, их около 100. Остановимся на наиболее часто встречающихся. К ним относятся открытый артериальный проток, дефект межжелудочковой перегородки.
Способы лечения ВПС у ребенка в зависимости от вида и степени тяжести патологии
Оперативное вмешательство
Если не проводится операция, около 50% пациентов с аномалиями сердечной мышцы умирают в первый год жизни. Если кровоснабжение органов серьезно не нарушено, и угрозы для жизни пациента нет, то хирургическое вмешательство проводится в более взрослом возрасте. Иногда патология исчезает самостоятельно, особенно часто это касается овального окна.
При тяжелых аномалиях хирургическое вмешательство с открытием грудины проводится в младенческом возрасте. Тип операции зависит от тяжести ВПС у детей:
- пересечение сосуда (при открытом артериальном протоке);
- расширение суженных сосудов;
- перемещение сосудов (при транспозиции);
- пересадка клапана;
- пластика сердечной перегородки;
- удаление части аорты и т.д.
В сложных случаях может потребоваться несколько операций с перерывом в от 2-3 до 12 месяцев. Вмешательство травматично, но эффективно. При лечении важен реабилитационный период: ребенку назначаются препараты для улучшения сердечной деятельности, упражнения, физиопроцедуры.
Малоинвазивные методы
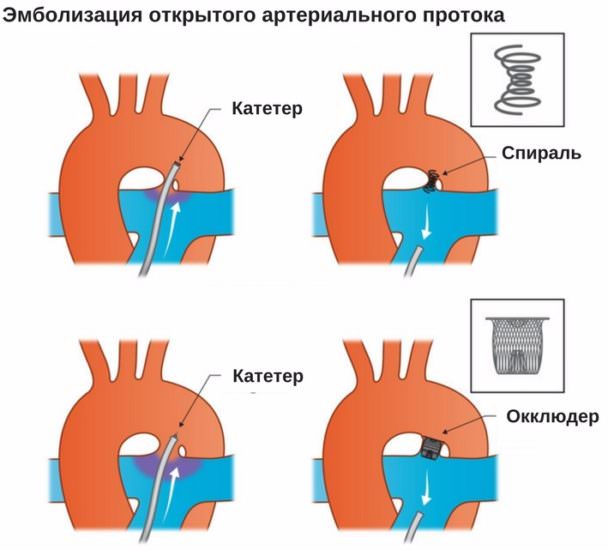
Малоинвазивный метод – это хирургическое вмешательство, при котором не требуется вскрытие грудной клетки и остановка сердца у детей. Он часто применяется при ВПС с аномалиями перегородок между предсердиями и желудочками.
При эндоваскулярном методе в области сердца хирург делает миниатюрные проколы и подбирается к органу через сосуды. Процесс контролируется с помощью УЗИ. Врач выполняет следующие действия:
- ставит капсулы;
- подводит окклюдер для закрытия дефекта;
- закрывает клапан и т.д.
Таким способом корректируется дефект межпредсердной или межжелудочковой перегородки, открытый артериальный проток, стеноз аорты и другие проблемы. В подобном оперативном вмешательстве есть плюсы: у ребенка нет больших ран, места проколов быстро заживают, за ними не нужен особый уход. Реабилитация после вмешательства занимает до 5 дней, а риск летального исхода во время процедуры практически сведен к нулю.
Консервативная терапия
Своевременная постановка диагноза «ВПС» позволяет выстроить правильную тактику лечения у грудничка, однако медикаментозная терапия патологии невозможна, поможет только операция. Хирургическое вмешательство назначается, если сердце не справляется с простыми нагрузками.
Консервативное лечение направлено на устранение симптомов сердечной недостаточности и включает диету, общую гигиену, физические упражнения и прием препаратов. Детям рекомендуется употреблять продукты, богатые белками, уменьшить в рационе количество соли и воды, исключить употребление пищи перед сном и выполнять упражнения, тренирующие сердечную мышцу.
Терапия предполагает прием препаратов:
Классификация
Классификация сердечных патологий осуществляется с учетом многих параметров, поскольку сердце является сложным органом для изучения. Выделяют основные виды порока сердца: врожденные (ВПС) и приобретенные (ППС).
Врожденные
Классификация патологий врожденной природы разделяет их на виды, зависимо от воздействия на развитие ребенка. К сожалению, в последние годы частота ВПС у грудных и недоношенных детей увеличивается, а анатомические особенности заболевания модифицируются.
Согласно самому простому и информативному разделению, ВПС у детей бывают 3 разновидностей:
- белые;
- синие;
- ВПС, при которых оттоку крови препятствуют блокировки.
Белого типа
ВПС белого типа проявляется бледностью кожных покровов. Характеризуется выбросом крови из артериального кровотока в венозный. Белый ВПС являются открытым артериальным протоком и определяется присутствием изолированных повреждений аорты, перегородки.
Синего типа
Пороки синего типа (синие ВПС) визуально отличаются синюшностью кожи (стойким цианозом). Классификация синих ВПС выделяет такие патологии:
- транспозиция магистральных сосудов (процесс, при котором аорта отходит от правого желудочка, а легочная артерия наоборот – от левого);
- триада Фалло (совокупность нескольких расстройств: сужения легочной артерии, дефекта межжелудочковой перегородки, порока аорты и правого желудочка);
- атрезия правого венозного устья, легочной артерии, аорты.
ВПС с блокировками при оттоке крови
Врожденный порок с блокировками является разновидностью патологии, последствием затруднения правильного выброса крови из желудочков. Группа заболеваний включает в себя:
- стеноз – зачастую такое заболевание проявляется сужением аорты в области клапана;
- коарктация аорты – патология, сопровождающаяся сужением или полным закрытием просвета в ограниченной зоне;
- стеноз легочного ствола – расстройство, при котором происходит сужение выносящего тракта правого желудочка, провоцирующее барьеры оттока крови из него в легочную артерию.
Приобретенные
Основные причины развития ППС у детей:
- ревматические эндокардиты;
- диффузное заболевание соединительной ткани;
- инфекционный эндокардит с поражением клапанов;
- в некоторых случаях – травма грудной клетки.
Приобретенные пороки у детей и подростков характеризуются постоянными переменами в структуре сердечных отделов. Первые изменения осуществляются после рождения ребенка, вызывают разлаженность функционирования сердца. В медицинской практике по-разному классифицируют приобретенные пороки сердца.
По происхождению:
- ревматические;
- сифилитические;
- атеросклеротические;
- травматические и др.
По степени выраженности порока:
- пороки без значительного воздействия на внутрисердечную гемодинамику;
- пороки с умеренной или резкой степенью выраженности.
По состоянию общей гемодинамики порок бывает:
- компенсированный;
- субкомпенсированный;
- декомпенсированный.
Также существуют классификации по локализации порока сердца и функциональной форме.
Классификация
Существует множество классификаций врождённых пороков.
ВПС условно делят на 2 группы:
1. Белые (бледные, с лево-правым сбросом крови, без смешивания артериальной и венозной крови). Включают 4 группы:
С обогащением малого круга кровообращения (открытый артериальный проток, дефект межпредсердной перегородки, дефект межжелудочковой перегородки, АВ-коммуникация и т. д.).
С обеднением малого круга кровообращения (изолированный пульмональный стеноз и т. д.).
С обеднением большого круга кровообращения (изолированный аортальный стеноз, коарктация аорты и т. д.)
Без существенного нарушения системной гемодинамики (диспозиции сердца — декстро-, синистро-, мезокардии; дистопии сердца — шейная, грудная, брюшная).
2. Синие (с право-левым сбросом крови, со смешиванием артериальной и венозной крови). Включают 2 группы:
- С обогащением малого круга кровообращения (полная транспозиция магистральных сосудов, комплекс Эйзенменгера и т. д.).
- С обеднением малого круга кровообращения (тетрада Фалло, аномалия Эбштейна и т. д.).
В 2000 году была разработана Международная Номенклатура врождённых пороков для создания общей классификационной системы.
Гипоплазия
Гипоплазия может поражать сердце, как правило, приводя к недоразвитию правого или левого желудочка. Это приводит к тому, что только одна сторона сердца способна эффективно перекачивать кровь к телу и лёгким. Гипоплазия сердца встречается редко, но это наиболее серьёзная форма ВПС. Такие состояния называют синдром гипоплазии левых отделов сердца, когда поражается левая сторона сердца и синдром гипоплазии правых отделов сердца, когда поражается правая сторона сердца
При обоих состояниях, наличие открытого артериального протока (а когда гипоплазия поражает правую сторону сердца, и открытого овального окна) жизненно важно для возможности ребёнка дожить до выполнения операции на сердце, так как без этих путей кровь не сможет циркулировать в организме (или лёгких, в зависимости от стороны поражения сердца). Гипоплазия сердца, как правило, синий порок сердца.
Дефекты обструкции
Дефекты обструкции возникают, когда клапаны сердца, артерии или вены стенозированы или атрезированы. Основные пороки — стеноз лёгочного клапана, стеноз аортального клапана, а также коарктация аорты. Такие пороки как стеноз двустворчатого клапана и субаортальный стеноз возникают относительно редко. Любой стеноз или атрезия может привести к расширению сердца и гипертонии.
Дефекты перегородки
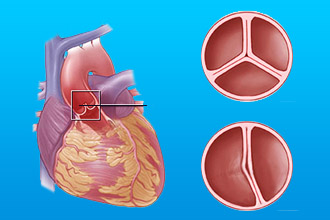
Перегородка — стенка ткани, отделяющая левое предсердие от правого. При дефектах межпредсердной или межжелудочковой перегородки кровь движется из левой части сердца в правую, уменьшая эффективность работы сердца. Дефект межжелудочковой перегородки наиболее распространённый тип ВПС.
Синие пороки
Синие пороки сердца, называются так, потому что они приводят к цианозу, при этом кожа приобретает голубовато-серый цвет из-за нехватки кислорода в организме. К таким порокам относят персистирующий артериальный ствол, тотальная аномалия соединения лёгочных вен, тетрада Фалло, транспозиция магистральных сосудов, а также врождённый стеноз трёхстворчатого клапана.
Пороки
- Аортальный стеноз
- Дефект межпредсердной перегородки
- Дефект предсердно-желудочковой перегородки
- Стеноз двустворчатого клапана
- Декстрокардия
- Удвоение выходного отверстия левого желудочка
- Удвоение выходного отверстия правого желудочка
- Аномалия Эбштейна
- Синдром гипоплазии левых отделов сердца
- Синдром гипоплазии правых отделов сердца
- Стеноз митрального клапана
- Атрезия лёгочной артерии
- Врождённый стеноз клапана лёгочной артерии
-
Транспозиция магистральных сосудов
- dextro-Транспозиция магистральных сосудов
- senistro-Транспозиция магистральных сосудов
- Врождённый стеноз трёхстворчатого клапана
- Персистирующий артериальный ствол
- Дефект межжелудочковой перегородки
Некоторые состояния поражают только крупные сосуды в непосредственной близости от сердца, однако их часто классифицируют как ВПС.
- Коарктация аорты
- Атрезия аорты
- Открытый артериальный проток
- Частичная аномалия соединения лёгочных вен
- Тотальная аномалия соединения лёгочных вен
Некоторые группы пороков обычно встречаются вместе.
- тетрада Фалло
- пентада Кантрелла
- синдром Шона/ комплекс Шона / аномалия Шона
Диагностирование врожденных пороков развития
В настоящее время уже не редкость, когда будущие родители обращаются в генетическую консультацию за советами и рекомендациями генетиков по рождению здорового малыша.
Для любого родителя естественно желание иметь здоровых детей, но наша жизнь такова, что она, не спрашивая, вносит свои коррективы, и мы видим рождение детей с аномалиями развития даже у вполне благополучных и здоровых родителей.
Что удивительно, более 90% всех пороков вызваны вовсе не наследственными факторами. Виновниками становятся неблагоприятные факторы, оказывающие влияние на оплодотворенную яйцеклетку.
Конечно, большая часть родителей уверена, что не оставят своего малыша с каким бы отклонением он ни родился. Но бывают ситуации, когда рождение такого ребенка принесет боль и страдание не только родителям, но и ему самому. В этом случае на ранних сроках беременности есть возможность прервать беременность и не обрекать еще не родившуюся малютку на страшные муки.
Сейчас существует большое количество способов (или как их еще называют скринингов), с помощью которых возможно выявить врожденные заболевания у плода уже на ранних сроках.
- Биохимический скрининг.
- Ультразвуковое исследование.
Необходимо уточнить, что для получения более достоверной информации врачи используют сразу все виды исследований. Кроме того, важными показателями являются:
- Срок беременности и возраст будущей мамы.
- Отклонения в развитии плода в предыдущих беременностях.
Сейчас каждая беременная женщина в женской консультации проходит обязательно обследование на выявление патологий развивающегося плода, в него входят:
- Обстоятельная беседа с гинекологом. В ходе нее уточняются вопросы, касающиеся срока беременности, особенностей ее протекания. Врач дает рекомендации по проведению всех дальнейших обследований.
- Биохимический скрининг. Проводится на сроке 11-12 недель. У женщины берут кровь и исследуют на содержание РАРР-А и ХГЧ.
- Ультразвуковое исследование. Проводится в течение беременности несколько раз в разные сроки. Первое такое обследование желательно сделать в 11-13 недель, чтобы удостовериться, что развитие плода идет правильно.
Для того чтобы исследования давали достоверные результаты, их необходимо проводить на оборудовании высокого класса точности.
После всех этих исследований производится расчет индивидуального риска рождения ребенка с врожденной патологией у конкретной женщины. Для этого существуют специальные компьютерные программы, позволяющие с высокой точностью просчитать все возможные вероятности.
Врач-гинеколог обязательно направит семейную пару, ожидающую малыша, на консультацию к генетику, особенно если имеются хоть малейшие подозрения на врожденный порок развития.
Если есть все основания подозревать у плода врожденные аномалии в развитии, то женщине будет предложено провести биопсию плода для выяснения его генотипа. Лучше во время беременности принять все меры по ранней диагностике врожденных заболеваний, чем после рождения разводить руками и ругать врачей, что они не поставили в известность.
Белые пороки
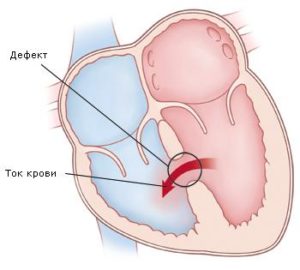 В норме желудочки сердца разделены сплошной перегородкой. Если она не формируется до конца, в ней возникает один или несколько дефектов (отверстий), через которые смешивается артериальная и венозная кровь. Ткани и органы получают меньше кислорода и питательных веществ, что, в итоге, влияет на общее состояние младенца. Самочувствие еще зависит от того, сколько отверстий в перегородке, какой они величины и где расположены. Если крови смешивается мало, то развитие ребёнка не страдает, и порок можно выявить лишь во время обследования. Если отверстий в перегородке много и они большие, то появляется одышка, кожа приобретает бледный оттенок, ребенок сильно потеет. Эти проявления усиливаются, когда он плачет, сосет грудь, а иногда даже просто меняет положение тела.
В норме желудочки сердца разделены сплошной перегородкой. Если она не формируется до конца, в ней возникает один или несколько дефектов (отверстий), через которые смешивается артериальная и венозная кровь. Ткани и органы получают меньше кислорода и питательных веществ, что, в итоге, влияет на общее состояние младенца. Самочувствие еще зависит от того, сколько отверстий в перегородке, какой они величины и где расположены. Если крови смешивается мало, то развитие ребёнка не страдает, и порок можно выявить лишь во время обследования. Если отверстий в перегородке много и они большие, то появляется одышка, кожа приобретает бледный оттенок, ребенок сильно потеет. Эти проявления усиливаются, когда он плачет, сосет грудь, а иногда даже просто меняет положение тела.
Кровообращение плода отличается от взрослого: кислород и питательные вещества он получает из крови матери через плаценту. Из правого предсердия кровь попадает сразу в левое предсердие через овальное окно, которое закрывается практически сразу после рождения. Иногда по каким-то причинам этого не происходит. Чаще этот вид порока сердца встречается у новорожденных девочек. Если остается небольшое отверстие, то сразу после рождения симптомы могут отсутствовать. Дети в младшем возрасте хорошо растут, развиваются, иногда даже занимаются спортом. Симптомы начинают проявляться после десяти лет, а к двадцати годам формируется сердечная недостаточность. Если отверстие большое, их можно заметить сразу.
В данном случае происходит сужение просвета аорты, через который крови труднее покидать сердце, поэтому, чтобы ее выбрасывалось достаточно, желудочек вынужден работать с повышенной нагрузкой, что отрицательно сказывается на нем. Давление в верхней половине тела отличается от нижней: сверху оно повышено, снизу — понижено. У новорожденных и грудничков сердечная недостаточность и постоянная гипертония верхней части тела бывают настолько сильными, что угрожают необратимой травмой сосудов мозга, поэтому требуется хирургическое лечение.
Этот порок сердца у ребенка возникает, когда сужается клапан аорты. Через небольшое отверстие крови труднее покидать левый желудочек. Если стеноз небольшой, сначала симптомы могут не проявляться, и родители даже не подозревают о болезни ребенка. Если сужение большое, малыш тяжело дышит, его сердце бьется чаще. Иногда дети постарше могут жаловаться на приступы удушья и даже терять сознание.
Открытый артериальный проток
До рождения ребенка кровь из его легочной артерии поступает в аорту по специальному сосуду, который называется артериальным протоком. Затем он закрывается. Если же остается открытым, то часть крови возвращается по нему обратно. Главные признаки порока, которые могут заметить родители — это бледная кожа, ребенку тяжело сосать грудь, он плохо растет и набирает вес.
Стеноз легочной артерии
Это сужение легочной артерии в любом ее месте. Крови сложно проходить препятствие по такому сосуду, поэтому возникают симптомы сердечной недостаточности. Кроме них, при осмотре новорожденного можно заметить пульсацию вен на шее.
Повышение артериального давления — «игра» сосудов
Обусловлено усилением тонуса мышц сосудов и задержкой жидкости в организме. Степень и тяжесть течения артериальной гипертензии (АГ) определяется в зависимости от возрастных норм артериального давления.
Первичная АГ
Возникает при врожденных пороках развития сердца и сосудов, наследственной предрасположенности.
Вторичная АГ
Развивается наиболее часто при заболеваниях почек и мочевыводящих путей, сахарном диабете, ожирении, заболеваниях щитовидной железы, психоэмоциональном перенапряжении, гормональных изменениях в подростковом возрасте.
Что может насторожить родителей
На первых порах жалоб ребёнок не предъявляет. С течением времени появляются головные боли и головокружения, плохое самочувствие, быстрая утомляемость и слабость, боли в области сердца и сердцебиения.
В чём коварность
Возможен переход детской формы болезни во «взрослую» АГ. Редко развивается гипертонический криз со стойким повышением артериального давления, которое трудно снижается лекарственными средствами.
Как поступить
Ребёнок нуждается в комплексном обследовании, помощи не только кардиолога, но и врачей других специальностей. Цель: выявление истинной причины заболевания и проведение правильного лечения.
заболевания у детей — довольно серьёзная проблема
Для выявления сердечных недугов важно, чтобы ребёнок проходил плановые медицинские осмотры в установленные сроки. И, конечно же, при появлении тревожных признаков необходимо своевременно обращаться за медицинской помощью
Прогноз
Если дефект не сочетается с другими пороками, то благодаря своевременной диагностике, наблюдению и правильной терапии, можно скорректировать проблему.
Если у ребенка обнаружили мышечную форму порока маленького или среднего размера, то существует вероятность того, что патологическое сообщение самостоятельно закроется в течение первых нескольких лет. Иногда дефекты закрываются и в большее позднем возрасте.
При перимембранозных пороках наблюдается самостоятельное закрытие отверстий у 40% больных. Но на месте закрывшегося окна может сформироваться аневризма.
 В случае инфундибулярного дефекта нет шансов на то, что окно между желудочками самостоятельно закроется. При умеренных или больших дефектах нужно обязательно проводить хирургическое лечение после достижения шестимесячного возраста.
В случае инфундибулярного дефекта нет шансов на то, что окно между желудочками самостоятельно закроется. При умеренных или больших дефектах нужно обязательно проводить хирургическое лечение после достижения шестимесячного возраста.
При небольших размерах отверстий нет необходимости в операции. Но за состоянием ребенка должны наблюдать.
Так как данное заболевание повышает вероятность инфекционного поражения внутренней оболочки сердца. Поэтому перед стоматологическим вмешательством обязательно нужно проводить антибактериальную профилактику.
Умеренные и большие окна в перегородке между желудочками требуют ограничения физических нагрузок до полного устранения пороков. После хирургического вмешательства ребенок должен наблюдаться у кардиолога. Если на протяжении года не возникнет рецидив, то запрет на ограничение нагрузок снимают, и больной может вести привычный образ жизни. Но все же повышенных нагрузок следует избегать.
Летальный исход при наличии подобных нарушений, в том числе и после оперативных вмешательств, наблюдается в десяти процентах случаев.