Лечение синусовой тахикардии
Содержание:
- Седативные препараты и транквилизаторы
- Образ жизни и лекарства для профилактики
- Причины
- Что это такое
- Желудочковая тахикардия. Предвестники, фон, причины и последствия
- Прогноз
- Как проявляется болезнь
- Симптомы
- Почему возникает заболевание
- Лечение синусовой тахикардии
- Лечение
- Симптомы тахикардии
- К кому обратиться?
- Синусовая тахикардия у ребенка
- Диагностика
- Лечение синусовой тахикардии
- У детей
- Обследование
- Причины заболевания
- Синусовая тахикардия при беременности
- Тахикардия. Какая она бывает?
Седативные препараты и транквилизаторы
Седативные средства – это препараты растительного и химического происхождения с различными механизмами действия, вызывающие успокоение, нормализацию психоэмоционального состояния. Не вызывают снотворного эффекта, но при этом нормализуют сон.
- на растительной основе – экстракты корня валерианы, пустырника, комбинированные препараты «Фитосед», «Новопассит»;
- синтетические – Корвалол, Валокордин, Валидол.
 Все седативные средства имеют различный состав и механизм действия. Поэтому побочные эффекты и противопоказания у препаратов этой группы различны. Некоторые из них, например, пустырник, может вызвать привыкание.
Все седативные средства имеют различный состав и механизм действия. Поэтому побочные эффекты и противопоказания у препаратов этой группы различны. Некоторые из них, например, пустырник, может вызвать привыкание.
Транквилизаторы – оказывают седативное действие, купируют повышенную тревожность и фобии, способствуют нормализации сердечного ритма. Это синтетические лекарственные средства на основе бензодиазепинов.
Противопоказания к назначению бензодиазепинов:
- обструктивный бронхит;
- астма;
- миастения;
- апноэ;
- расстройства личности, прочие нарушения высшей психической деятельности;
- беременность;
- алкоголизм.
Побочные эффекты бензодиазепинов – это сонливость, снижение концентрации внимания и работоспособности, нарушение фертильности, эйфория и развитие депрессии.
Что выбрать при тахикардии? Ответ на этот вопрос может дать только кардиолог после обследования пациента. Назначать себе лечение при нарушении сердечного ритма, по крайней мере, неумно!
Лучшим является тот препарат, который подойдет именно вам. Не всегда это сильное средство последнего поколения. Возможно, сработает недорогой аналог модного и разрекламированного средства.
Обследуйтесь и принимайте назначенные врачом препараты в домашних условиях. Иначе, окажитесь в палате интенсивной терапии!
Образ жизни и лекарства для профилактики
При физиологической тахикардии прогнозы обычно бывают благоприятными. Профилактика в этом случае состоит в воздержании от вредных привычек и стрессов, контроле над всеми обстоятельствами, потенциально способными вызвать проблемы с сердечным ритмом.
Разумные нагрузки, отдых при свежем воздухе, диета – по предписаниям кардиолога.
Состояние, вызванное патологическими причинами, при ранней диагностике и после оптимального процесса лечения также в большинстве случаев оставляет больных в покое.
В более запущенных случаях даже после выздоровления пациентам приходится регулярно принимать антиаритмические препараты и иные лекарственные средства. Сердечные препараты, применяемые при тахикардии, включают в себя:
- верапамил/ калан;
- дилтиазем/кардизем;
- пропранолол/анаприлин;
- эсмолол/бревиблок.
Еще одной мерой профилактики в сложных случаях является имплантация пациенту кардиовертера-дефибриллятора — прибора, отслеживающего сердцебиение носителя, выявляющего аномалии в ритме работы его сердца, а в случае необходимости генерирующего слабый разряд электрического тока для восстановления ЧСС.
В остальном пациентам назначается лечение, направленное на борьбу с основным заболеванием.
Как избавиться от тахикардии в домашних условиях? Расскажет программа «Жить здорово»:
Не так страшен рост ЧСС… Для большинства взрослых здоровых людей тахикардия редко бывает опасной, так как обычно оказывается физиологической, то есть вызванной объективными сторонними раздражителями.
Однако не стоит забывать о том, что повторяющиеся приступы, да еще и сопровождающиеся нехарактерными симптомами, являются поводом обратиться к врачу, по крайней мере для консультации.
Причины
Причины тахикардии – изменения в структуре сердца (кардиальные) или иные факторы, связанные с расстройством других жизненно важных органов (внесердечные).
Кардиальные причины следующие:
- сердечная недостаточность;
- воспаления в сердечной мышце;
- разные формы ИБС;
- врожденные и приобретенные пороки;
- кардимиопатия.
При рассмотрении другие причины чаще всего выделяются среди расстройств нервной системы. Синусная тахикардия на фоне нервного стресса все чаще наблюдается у взрослых людей (старше 36-40 лет). Данный недуг часто встречается при:
- неврозах;
- вегето-сосудистой дистонии;
- психозах.
Бывают также и эндокринные нарушения, приводящие к синусовой тахикардии, например, тиреотоксикоз или болезни надпочечников. Часто тахикардия возникает на фоне инфекций по следующим причинам:
- увеличение температуры тела;
- сильные боли;
- кровопотеря;
- низкий уровень гемоглобина.
При гипоксии активируется синусовой узел, за счет чего учащается пульс. Это может произойти при бронхиальной астме. Также тахикардию вызывает бронхит.
Даже прием медикаментов может вызвать синусовую тахикардию, и в таких случаях ее называют лекарственной. Это может произойти после приема гормональных и мочегонных препаратов, антидепрессантов или кофеиносодержащих средств.
Синусовая аритмия встречается у беременных, причем даже в тех случаях, когда они не имеют патологических изменений в системе кровообращения. Это ненормально, но объясняют это следующие причины:
- Рост плода и матки вызывает увеличение периферического кровотока.
- Беременность протекает с прибавкой в весе.
- Изменения на гормональном уровне.
- Увеличение матки вызывает повышение давления в брюшной полости. Диафрагма поддавливается снизу, из-за чего сердце может поменять свое местоположение.
Что это такое
Тахикардией называют состояние, при котором увеличивается частота сердечных сокращений. При синусовой форме показатель увеличивается на 10–60% выше возрастной нормы.
Этот тип тахикардии развивается, если происходит неправильная генерация импульсов синусового узла, который контролирует сердечный ритм, или нарушается проведение импульсов от узла к желудочкам.
Различают три степени синусовой тахикардии у ребенка — легкая (умеренная), средняя и выраженная.
| Степень | Отклонение от нормы (%) |
| І, или умеренная | 10–20 |
| ІІ, или средняя | 21–40 |
| ІІІ, выраженная | 41–60 |
Для каждой возрастной группы существует своя норма сердечных сокращений, или ЧСС.
| Возраст, лет | Норма ЧСС (ударов в минуту) |
| новорожденные | 140–160 |
| 6 месяцев | 130–135 |
| 1 | 120–125 |
| 2 | 110–115 |
| 3 | 105–110 |
| 5 | 100–105 |
| 8 | 90–100 |
| 10 | 80–85 |
| после 12 | 70–75 |
Желудочковая тахикардия. Предвестники, фон, причины и последствия
Предвестником желудочковой пароксизмальной тахикардии (ЖПТ) в большинстве случаев выступают желудочковые экстрасистолы, фоном:
- ИБС, органические поражения сердечной мышцы после ИМ;
- Постинфарктная аневризма;
- Миокардиты;
- Кардиомиопатиии; (постоянно-возвратная форма ЖПТ)
- Врожденный порок сердца и приобретенный (последствия ревматизма);
- Артериальная гипертензия (высокое АД);
- Пролапс митрального клапана (редко);
- Дигиталисная интоксикация (около 1,5-2 %)
Генетическая предрасположенность, пожилой возраст и мужской пол усугубляют ситуацию. Правда, иной раз, хоть и очень редко, ЖПТ может возникать у молодых, вполне здоровых молодых людей, не имеющих сердечной патологии. К таковым могут относиться люди, профессионально занимающиеся такими видами спорта, которые дают чрезмерные нагрузки и требуют большой самоотдачи. «Сердце спортсмена» чаще не выдерживает после усиленной тренировки, заканчивающейся «аритмической смертью».
В основе возникновения желудочковой пароксизмальной тахикардии лежат исходящие из пучка Гиса импульсы. На ЭКГ – симптомы блокад ножек п. Гиса с ЧСС около 140-220 уд/мин, что сказывается на состоянии больного:
- Выраженные нарушения кровообращения;
- Падение артериального давления;
- Развитие сердечной недостаточности;
- Ишемия мозга.
Желудочковая пароксизмальная тахикардия, сопровождающая ишемическую болезнь сердца (без ИМ) может быть представлена двумя вариантами:
- Экстрасистолическая тахикардия (постоянно-возвратная) тахикардия Галавердена (140-240 уд/мин), которой сопутствуют экстрасистолы, идущие в паре или поодиночке;
- Спорадические короткие или затяжные пароксизмы (ЧСС – 160-240 уд/мин), возникающие с различной частотой (несколько раз в неделю или несколько раз в год).
Большого внимания кардиологов заслуживают префибрилляторные формы ЖТ. Хотя в группе риска находится любой больной с ИБС, есть еще более опасные формы, способные вызвать фибрилляцию желудочков, от которой очень легко можно умереть, поскольку она является терминальным нарушением сердечного ритма.
Симптомы и лечение желудочковой пароксизмальной тахикардии
Желудочковую пароксизмальную тахикардию можно узнать по характерному толчку в груди, который возникает внезапно. После него сердце начинает биться часто и сильно. Это первые признаки ЖПТ, остальные присоединяются спустя непродолжительное время:
- Набухают шейные вены;
- Повышается артериальное давление;
- Становится трудно дышать;
- Появляется боль в груди;
- Нарастают нарушения гемодинамики, последствием которых становится сердечная недостаточность;
- Возможно развитие обморока и кардиогенного шока.
Приступ ЖТ требует оказания экстренной помощи больному, но применять вагусные методы и вводить сердечные гликозиды при этой форме тахикардии не рекомендуется, потому что можно вызвать фибрилляцию желудочков и создать угрозу жизни больного.
Наилучшим выходом будет звонок в «скорую» с толковым объяснением диспетчеру цель вызова
Это очень важно. Наверное, многие люди замечали, что в иных случаях бригада приезжает за 3 минуты, а в других – в течение часа
Все просто: слегка повышенное артериальное давление может подождать, сердечный приступ – нет. Конечно, хорошо, если в такой момент кто-то с человеком будет рядом.
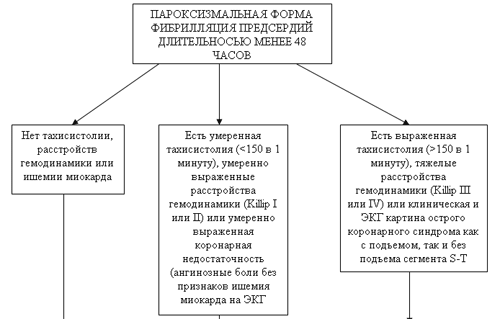
Если пациента с суправентрикулярной, а тем более с синусной, тахикардией иногда возможно оставить дома, то на ЖПТ это не распространяется. Лечить ее нужно только в стационарных условиях, поскольку стремительное разворачивание событий нередко заканчивается летальным исходом, то есть, больной может попросту умереть.
Лечебная тактика, направленная на купирование приступа ЖПТ заключается в применении лидокаина для внутривенного введения, его же применяют и в целях профилактики. При падении АД к лечению добавляют введение прессорных аминов (мезатон, норадреналин), что иной раз позволяет восстановить синусовый ритм. В случаях неэффективности медикаментозного лечения, проводят электроимпульсную кардиоверсию (попытка купирования приступа разрядом дефибриллятора), и это довольно часто имеет успех, при условии своевременно начатых реанимационных мероприятий.
ЖПТ, сформированную в результате отравления сердечными гликозидами, лечат препаратами калия (панангин – внутривенно) и таблетками дифенина, которые следует принимать по 0,1 г трижды в день после еды.
Прогноз
Прогноз достаточно серьёзный, если синусовая тахикардия является симптомом сердечной недостаточности или дисфункции левого желудочка. Тогда течение болезни усугубляется.
Важно помнить, что синусовая тахикардия может быть проявлением других недугов. Но в детском возрасте, при беременности и у подростков это зачастую норма
Тогда лекарственные препараты могут навредить.
Поэтому предпринимать какие-либо действия самостоятельно запрещено. Определить степень опасности, целесообразность назначения лекарственных препаратов может только специалист после обширного обследования.
Как проявляется болезнь
Клиническая картина синусовой тахикардии определяется многими факторами. Среди них — характер основной болезни, длительность и интенсивность симптомов. При умеренном течении синусовой тахикардии частота сердцебиения достигает 90-120 ударов в минуту. Это состояние не угрожает здоровью и говорит о том, что включился нормальный физиологический механизм для преодоления эмоционального перенапряжения или повышенных физических нагрузок. Симптомы обычно слабые либо полностью отсутствуют.
Если пульс учащается до 150-180 ударов в минуту, диагностируется выраженная тахикардия. Ее сопровождают следующие признаки:
- боль и тяжесть в груди;
- дискомфорт в области сердца;
- общая слабость;
- одышка;
- затрудненный вдох;
- проблемы со сном;
- головокружения;
- снижение трудоспособности;
- отсутствие аппетита;
- холодные конечности;
- повышенная тревожность;
- раздражительность;
- судороги (очень редко).
Выделяют также неадекватную и адекватную синусовые тахикардии. Приступы в обоих случаях сопровождают похожие симптомы. Однако при неадекватной тахикардии учащенный пульс не снижается даже в покое и после приема медикаментов.
При выраженной патологии за головокружением иногда следует обморок, что свидетельствует о нарушении доставки крови к органам из-за сниженного сердечного выброса. В случае поражения мозговых сосудов возможны очаговые неврологические расстройства. Если тахикардия принимает затяжной характер, происходит постепенное падение давления, развивается артериальная гипотония. Параллельно затрудняется мочеиспускание, леденеют ноги и руки.
Симптомы
Зачастую синусовая тахикардия клинически никак не проявляется, в связи с чем человек не обращается за помощью к специалисту. Не редким случаем является выявление синусовой тахикардии на ЭКГ во время прохождения ежегодного обследования.
При синусовой тахикардии могут отмечаться следующие симптомы:
- ощущение сердцебиения, перебоев в работе сердца, «замирание» сердца;
- периодическое головокружение, изредка потеря сознания;
- мелькание «мушек» перед глазами;
- периодический дискомфорт в области сердца, изредка боль за грудиной;
- одышка смешанного характера при физической нагрузке.
Также могут возникать такие неспецифические симптомы, как снижение работоспособности, повышенная усталость, сонливость.
Почему возникает заболевание
Синусоидальная тахикардия может возникнуть в любом возрасте, но у женщин она выявляется немного чаще, чем у мужчин. Увеличение синусового ритма вследствие физических нагрузок — нормальная реакция организма на стресс, обусловленная потребностью дополнительного притока крови к внутренним органам для обеспечения их кислородом. Она характерна для детей до 7 лет и спортсменов, а также может появляться после употребления кофе, алкоголя, определенных лекарств или при резком изменении положения тела.
Тревожным сигналом является выраженная тахикардия патологического типа. Она развивается в спокойном состоянии или становится осложнением какого-то заболевания, поэтому требует тщательной диагностики.

Интракардиальные факторы
Интракардиальные причины синусовой тахикардии связаны непосредственно с отклонениями в работе сердца. В большинстве случаев заболевание развивается вследствие патологии левого желудочка, при которой миокард начинает сокращаться в ускоренном темпе. В таких условиях сердечные полости не успевают наполниться кровью в период диастолы, и снижается выброс крови в кровяное русло.
Среди других интракардиальных факторов, приводящих к синусовой тахикардии, выделяют:
- сердечную недостаточность в хронической форме;
- инфаркт миокарда;
- ишемию с тяжелыми приступами стенокардии;
- кардиомиопатию;
- бактериальный эндокардит;
- миокардит;
- кардиосклероз;
- пороки сердца;
- адгезивный перикардит.
Экстракардиальные факторы
К возникновению синусовой тахикардии приводят также различные патологии, которые развиваются вне сердечных полостей. У женщин (реже — у мужчин) это заболевание могут спровоцировать эндокринные нарушения, в том числе:
- анемия;
- почечная колика;
- тиреотоксикоз;
- гипоксемия;
- феохромоцитома.
Нередко синусовую тахикардию провоцируют инфекционно-воспалительные болезни:
В таких случаях синусовый ритм учащается вслед за повышением температуры. При несвоевременном выявлении и лечении тахикардия переходит в хроническую стадию и становится необратимой.
Лечение синусовой тахикардии
Основа терапии такой тахикардии полностью направлена на устранение причины, вызывающей данное состояние. Во многих случаях, достигнуть нормальную частоту сердечных сокращений можно путем нормализации режима активности и избегания стрессовых ситуаций. При отсутствии эффекта или при более тяжелом течении заболевания назначаются успокаивающие препараты. Помимо этого необходимо снизить до минимума потребление кофе, крепкого чая, никотина и алкоголя.
Если причиной появления заболевания послужила иная патология, то назначение лечения возможно только после комплексного обследования. При синусовой тахикардии неврогенного генеза невропатолог может назначить нейролептические препараты или транквилизаторы.
Рефлекторная синусовая тахикардия представляет собой компенсаторную реакцию на снижение артериального давления или изменение уровня гормонов щитовидной железы. При повышении ЧСС по данной причине, заболевание обязательно лечить в зависимости от причины, вызвавшей ее. Иначе могут возникнуть осложнения в виде падения артериального давления и возникновения сердечно-сосудистой недостаточности.
Если причиной тахикардии стал тиреотоксикоз, то основу терапии составляет одновременный прием тиреостатических препаратов с бета-блокаторами. В случае противопоказаний к приему последних или индивидуальной непереносимости их заменяют на лекарственные вещества из группы антагонистов кальция.
При имеющейся сердечной недостаточности, усугубляющейся синусовой тахикардией, целесообразен прием сердечных гликозидов в сочетании с теми же бета-блокаторами.
Подбор дозировки всех препаратов должен производиться строго индивидуально. Целевым критерием является снижение ЧСС до 60 – 70 ударов в минуту. В случае вегетососудистой дистонии допускается поддержание частоты сокращений сердца до 90 ударов за минуту
Во внимание следует брать и субъективные ощущения пациента на изменение работы сердца
Неадекватная форма тахикардии требует более серьезного лечения, т.к. при ней обычно отсутствует эффект от всех принимаемых лекарственных препаратов. В данном случае проводится радиочастотное прижигание участка сердца, который является виновником синусовой тахикардии. Если же и этот вариант лечения оказался неэффективен, то показана имплантация постоянного электрокардиостимулятора, который будет выполнять роль искусственного водителя ритма.
Лечение
- Если данное состояние возникает на фоне высокой температуры, то тахикардия исчезает по мере снижения этого показателя.
- Терапия основывается на приеме успокоительных препаратов, как медицинского ряда, так и препаратов народной медицины.
- Если причиной заболевания стали проблемы неврологического характера, то обязательной будет консультация невролога.
- Если причина в проблемах с сердцем, то могут назначить гликозиды и консультацию кардиолога.
- Если причина в проблемах с эндокринной системой, то необходимо посетить эндокринолога и получить от него соответствующее лечение.
Симптомы тахикардии
Симптоматика тахикардии во многом зависит от этиологии учащенного сердцебиения, его выраженности и продолжительности, а также общего состояния здоровья человека.
Основными симптомами тахикардии являются:
- Ощущение сильного сердцебиения;
- Тяжесть в области сердца, боль в сердце;
- Пульсация сосудов шеи;
- Головокружения, вплоть до потери сознания;
- Чувство нехватки воздуха;
- Одышка;
- Артериальная гипотония (пониженное артериальное давление).
Дополнительные симптомы тахикардии:
- Бессонница;
- Общая слабость, повышенная утомляемость;
- Понижение аппетита;
- Плохое настроение, повышенная раздражительность;
- Уменьшение диуреза;
- Судороги тела.
К кому обратиться?
При любых симптомах тахикардии, особенно если они сопровождаются давлением, болью и дискомфортом в области сердца, необходимо обращаться за медицинской помощью. Лечением заболеваний сердца занимается кардиолог, но в некоторых случаях может потребоваться консультация профильных специалистов:
- флеболога;
- эндокринолога;
- гастроэнтеролога;
- сосудистого хирурга.
При внешнем осмотре врач оценивает состояние кожных покровов пациента, слизистых оболочек полости рта, прослушивает грудную клетку на предмет хрипов. Обязательным является измерение артериального давления и пульса. После сбора анамнеза врач даст направления на следующие виды исследований:
- биохимическое исследование крови для исключения анемии и воспалительных процессов;
- анализ мочи (для исключения почечной недостаточности и сахарного диабета);
- ЭКГ;
- эхокардиография;
- суточный мониторинг (Холтер-диагностика).
Синусовая тахикардия у ребенка
Синусовая тахикардия у детей
- анемия;
- ацидоз;
- повышение уровня глюкозы в крови;
- приступы боли;
- повышение температуры.
К первому году жизни при отсутствии какого-либо заболевания синусовая тахикардия проходит самостоятельно без какого-либо медикаментозного лечения.
Заподозрить у детей патологию синусового узла можно в том случае, если ЧСС колеблется в пределах 100 – 160 ударов в минуту на протяжении пяти и более минут
Важно учитывать все провоцирующие факторы и наличие кардиологической и церебральной симптоматики (одышка, обмороки, головокружения и боли в области сердца)
У детей старшего возраста синусовая тахикардия нередко является проявлением физических или эмоциональных перегрузок, некоторых эндокринных заболеваний или анемии
В таком случае важно своевременно определить причину и предотвратить тахикардию, т.к. данные состояния могут впоследствии привести к гипертонической форме вегето-сосудистой дистонии
При прогрессировании заболевания может развиться сердечная недостаточность или иная кардиологическая патология.
При обнаружении приступов учащенного сердцебиения у детей и подростков необходимо их динамическое наблюдение. Однако, стоит учитывать тот факт, что причиной синусовой тахикардии может являться не полностью сформировавшаяся сердечно-сосудистая система.
Несмотря на всевозможные причины такой работы сердца, при возникновении приступов учащенного сердцебиения необходимо освободить шею ребенка от одежды и обеспечить приток свежего воздуха (если это произошло в помещении).
Диагностика
При подозрениях на синусовую тахикардию поставить правильный диагноз сможет только кардиолог. Вначале доктор проведет тщательный опрос больного. Потом назначит ему лабораторные и клинические исследования:
- Общий анализ крови (синусовую тахикардию могут спровоцировать лейкемия или анемия).
- Исследования крови и мочи на содержание гормонов щитовидки.
- ЭКГ (анализ ритма и частоты сокращений сердца для исключения желудочковой тахикардии, лечение которой немного отличается).
- УЗИ сердца (оценка функций клапанов и миокарда позволяет выявить гипертонию, ишемию сосудов сердца, пороки сердца).
- Холтеровское мониторирование ЭКГ (отслеживание показателей миокарда 24 часа в сутки для анализа его работы в режимах сна и бодрствования).

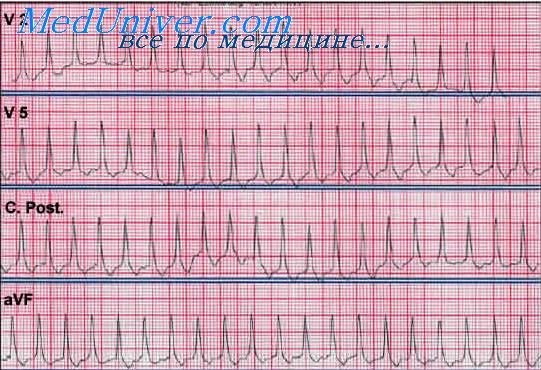
На ЭКГ синусовая тахикардия будет выглядеть определенным образом:
- у взрослых зубцы практически не отличаются от нормы, у детей — появляется сглаженный или отрицательный зубец T;
- заметно укорочены интервалы R-R , Q-Т и T-Р (зубец P в некоторых случаях наслаивается на T от прошлого комплекса);
- при выраженной тахикардии сегмент ST смещен ниже изолинии.
Лечение синусовой тахикардии
Медикаментозная терапия включает следующие этапы:
- прием антиаритмических препаратов для снижения количества сердечных сокращений: «Верапамил», «Пропранолол», «Флекаинид», «Аденозин»;
- бета-блокаторы рецепторов: «Атенолол», «Тимолол», «Эсмолол»;
- для стабилизации сна и успокоения нервной системы назначаются седативные препараты и транквилизаторы;
- чтобы нормализовать содержание минералов для адекватной работы сердца, врач выписывает калиевые и магниевые средства;
- также могут быть назначены антагонисты кальция и кардиоселективные бета-блокаторы.
Дополнительно применяется терапия, направленная на устранение основной причины. Например, при тиреотоксикозе используются средства, предназначенные для лечения эндокринной системы. Больной обязательно должен изменить свой образ жизни, исключив из рациона питания некоторые продукты, избавившись от вредных привычек. Диетолог должен назначить специальную диету. Во многих случаях пациент должен посещать физиотерапевтический кабинет и заниматься умеренным видом спорта.
Хирургическое лечение применяется в тех случаях, когда медикаментозная терапия не дает положительного результата. Применяется катетерная абляция, при которой синусовый узел подвергается разрушению. На его место устанавливается электрокардиостимулятор. Если синусовая тахикардия возникла на фоне серьезных патологий сердца, проводится соответствующая операция.
Народные средства всегда входят в комплексное лечение любой тахикардии, потому что содержат совершенно безопасные компоненты. Но использовать рецепты народной медицины можно только после разрешения лечащего врача, т.к. не каждое средство идеально подходит для конкретного случая.
При лечении синусовой тахикардии действенны такие рецепты:
- Отвары из лекарственных трав. Обязательно должна присутствовать аптечная ромашка, валериана, мята, мелисса и пустырник. Для приготовления смешанного отвара необходимо соединить все ингредиенты в равном количестве, взять 1 ст. л. смеси и залить ее стаканом кипятка. Дать настояться, принимать по 100 мл трижды в сутки.
- В качестве успокоительного средства используется мята и мелисса. Травы можно совмещать или заваривать отдельно. Готовить и пить в качестве чайного напитка.
- Сделайте спиртовую настойку из мелиссы. На 50 грамм сухих листков вам понадобится 125 мл пищевого спирта. Соедините компоненты и перелейте в стеклянную тару с плотно закрывающейся крышкой. Настаивайте около 2 недель. Затем настойку нужно процедить и принимать ежедневно по чайной ложке трижды в сутки. Если принимать в чистом виде такую жидкость вам неприятно, можете добавлять настойку в натуральный сок.
- Купите в аптеке корневую часть валерианы и траву календулу. Соедините в равном соотношении, залейте1 ст. л. смеси стаканом кипятка. Настаивайте 20-30 минут и пейте 2 раза в день по 50 мл.
- Возьмите 1 ст. л. кориандра, залейте кипятком. Настаивайте 2-3 часа, желательно в термосе. Принимайте по 1 ст. л. дважды в сутки.
- Заваривайте душицу и пустырник. Рецепт приготовления указан на аптечной упаковке.
- Отварите шиповник. На 400 мл воды вам понадобится пара столовых ложек плодов. Пейте в качестве компота на протяжении дня.
- Таким же образом можно заваривать боярышник.
- Универсальный рецепт, который применяется при всех патологиях сердечно-сосудистой системы. Вымойте 0,5 кг лимонов. Разрежьте плоды для удаления косточек. Не снимая цедру, пропустите через мясорубку. Добавьте стакан натурального мёда и при желании немного миндальных орешков. На протяжении 3 недель принимайте смесь по 1 ст. л. 2-3 раза в день. Первый прием должен быть обязательно натощак. Помните, что при повышенном уровне кислотности желудочного сока, такое средство не рекомендуется.
- Хорошо помогает сок из черной редьки, соединенный с таким же количеством жидкого мёда. Принимать по 1 столовой ложке 2 раза в день.
У детей
У детей часто отмечается ускоренный сердечный ритм без особых патологических отклонений. Сердцебиение у детей может увеличиваться до 100-160 ударов в минуту при лихорадке, интенсивных физических упражнениях, в душных помещениях. Если в течение 5 минут сердечный ритм стабилизируется – причин для беспокойства нет.
Для новорожденных опасным симптомом является возрастание сердечных сокращений до 160 ударов в минуту. Тахикардия у младенцев возникает на фоне анемии, ацидоза, гипогликемии и патологических изменений сердца и сосудов. Легкое проявление тахикардии проходит в течение первых 12 месяцев жизни, медицинское вмешательство не требуется.

Тахикардия может развиваться при различных умственных и физических перенапряжениях, часто это бывает у подростков. Также в пубертатный период происходит эндокринная перестройка организма, что также может привести к развитию тахикардии.
Такие патологические изменения требуют вмешательства врача, поскольку могут перерасти в патологическую тахикардию, вегетососудистую дистонию, сердечную недостаточность.
У молодых людей призывного возраста часто возникает вопрос – берут ли в армию с синусовой тахикардией. Если недуг не сопровождается иными сопутствующими заболеваниями и сердечной недостаточностью, то призывник считается годным к армейской службе. Окончательное решение остается за комиссией.
Обследование
Диагностика включает следующие мероприятия:
- общий анализ крови — определяет состав крови и позволяет выявить лейкемию, анемию, другие опасные патологии;
- анализ крови на тиреотропные гормоны — показывает отклонения в работе щитовидной железы;
- анализ мочи на адреналин — исключает или подтверждает гормональную природу симптома;
- ЭКГ, или электрокардиограмма — по частоте и ритмичности сердечных сокращений находят изменения, характерные для разных сердечны недугов;
- ЭКГ по Холтеру (круглосуточное наблюдение) — показывает, как работает сердце при разных нагрузках (в покое, движении, во сне);
- велоэргометрия — исследование работы сердца при физической нагрузке;
- ЭхоКГ сердца или ультразвуковое исследование — выявляет патологии синусового узла;
- электрофизиологическое исследование — выявляет нарушения проводимости;
- электроэнцефалография (ЭЭГ) головного мозга — обнаруживает недуги центральной нервной системы.
Вот как выглядит синусовая тахикардия у детей на ЭКГ:
Причины заболевания
Болезнь появляется в основном из-за качества реакции организма на условия внутренней среды организма.
К основным причинам недуга относят:
- эмоциональные переживания и стрессовые ситуации;
- физические перегрузки;
- любые формы гипоксии;
- нарушение артериального давления;
- ряд хронических инфекций;
- нарушение гормонального фона;
- нейроциркулярная дистония;
- некоторые медикаментозные средства;
- недостаточность кровообращения;
- ишемическая болезнь сердца;
- инфаркт миокарда;
- кардиомиопатия;
- определенные болезни крови;
- приступы стенокардии.
Синусовая тахикардия наблюдается у людей в различном возрасте, наиболее часто у здоровых людей и больных, страдающих болезнями сердца. Причины данного недуга тщательно изучены и не всегда сопряжены с патологическими процессами в сердце.
Появлению синусовой тахикардии предшествуют интракардиальные либо экстракардиальные факторы:
Причиной синусовой тахикардии является реакция организма на изменения в условиях среды, которая призвана увеличить доставку к тканям и органам питания и кислорода, содержащихся в крови.
Синусовая тахикардия при беременности
Измерение ЧСС при беременности
Появление синусовой тахикардии при беременности обусловлено различными факторами. Среди них особое значение имеет общая перестройка организма на период вынашивания ребенка. Таким образом, происходит изменение гормонального фона организма, повышается нагрузка на нервную систему, усиливается интенсивность работы всех внутренних органов. Помимо этого, из-за увеличивающегося размера плода и матки сдавливаются и изменяют свое положение органы брюшной и грудной полости.
Истинную синусовую тахикардию беременной женщине врач может выставить только после того, как будут исключены всевозможные причины данного состояния
К ним относятся частая рвота, потеря крови или обезвоживание… Важно обратить внимание, на каком сроке появляется повышение ЧСС. Вначале беременности это более опасный симптом, нежели таковой, появляющийся ближе к родам. На последних месяцах тахикардия обычно возникает из-за того, что диафрагма поджимает сердце и оно изменяет свое положение в грудной клетке
Именно по этой причине даже при ЧСС до 120 ударов в минуту на последних трех месяцах вынашивания плода лечение для корректировки работы сердца не назначается
На последних месяцах тахикардия обычно возникает из-за того, что диафрагма поджимает сердце и оно изменяет свое положение в грудной клетке. Именно по этой причине даже при ЧСС до 120 ударов в минуту на последних трех месяцах вынашивания плода лечение для корректировки работы сердца не назначается.
Тахикардия. Какая она бывает?
С физиологической тахикардией, наверное, читателю все понятно: чувства и эмоции, в основном, А вот патологическая классифицируется по несколько иным признакам (локализация и причины) и может быть представлена в следующем виде:
- Синусовая с увеличением ЧСС свыше определенного показателя по сравнению с возрастной нормой (для взрослых – >90 ударов в минуту), при которой импульс идет из синусового узла, являющегося водителем ритма;
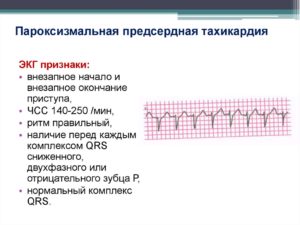
- Пароксизмальная, имеющая различное происхождение, поэтому в ней выделяют формы: предсердная (=атриовентрикулярная), наджелудочковая (=суправентрикулярная), желудочковая (=вентрикулярная).
источники тахикардий
Кроме этого, существует еще и непароксизмальная форма тахикардии, которую называют ускоренным эктопическим ритмом. Она занимает свое место в педиатрии и практически не рассматривается во «взрослой» классификации, хотя иной раз диагностируется у вполне совершеннолетних, хоть и молодых, людей. Она отличается от пароксизмальной тем, что не возникает вдруг, а развивается постепенно и не дает такую частоту ЧСС, которая обычно колеблется в пределах 100-150 ударов в минуту. Отличается от ПТ и продолжительность приступа во времени, ускоренный эктопический ритм может длиться несколько минут, а может затянуться на недели или на месяцы. При выслушивании даже хорошему терапевту весьма затруднительно отличить такую тахикардию от синусовой. Лишь снятая в динамике ЭКГ может прояснить картину и поможет установить диагноз.
Симптоматика ускоренного эктопического ритма на первых порах скудная и только, если приступ задержался, больные могут отмечать появившееся недомогание, непонятную слабость, одышку, изредка – сердечные боли. Но непароксизмальная тахикардия не так безобидна, как может показаться на первый взгляд. После месяца (и более) своего присутствия, она снижает сократительную способность сердечной мышцы, что приводит к развитию сердечной недостаточности.