Причины желудочковой тахикардии, симптомы и первая помощь, методы лечения и возможные осложнения
Содержание:
- Лечение
- Пароксизмальная тахикардия у детей
- Как помочь
- Профилактика
- Причины возникновения и факторы риска
- Разновидности
- Профилактика и прогнозы
- Последствия и прогнозы
- Желудочковая тахикардия лечение
- Симптоматика
- Неотложная помощь при приступе и тактика терапии
- Предотвращение рецидивов и меры профилактики
- Меры профилактики
- Проявления пароксизмальной тахикардии
- Особенности желудочковой тахикардии
- Причины и патогенез
- Желудочковая тахикардия лечение
- Отличительные характеристики
- Лечение желудочковой тахикардии
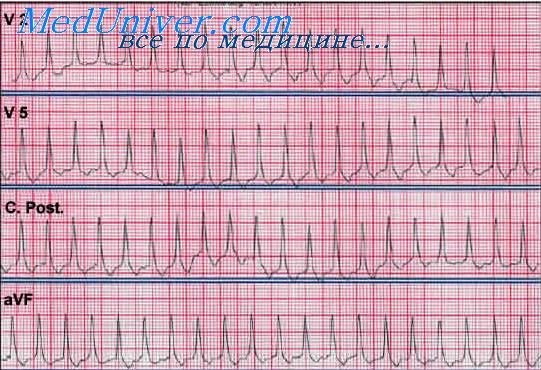
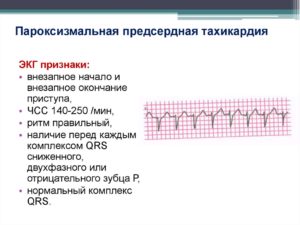
- Симптомы и признаки на ЭКГ
- Прогноз, осложнения, возможные последствия
- Что такое желудочковая тахикардия?
Лечение
Лечение пароксизмальной тахикардии включает в себя две стадии – купирование приступа (неотложная помощь) и предотвращение приступов (лечение основного заболевания).
Для купирования пароксизма необходимо:
- Если пароксизм спровоцирован приёмом лекарственного препарата – немедленно отменить его;
- Если пациент в сознании и знает, какой препарат обычно помогает ему от приступов – ввести этот препарат;
- Медикаментозное купирование приступа в несколько этапов:
- Первый этап – применение лидокаина внутривенно струйно, если на него нет аллергии;
- Второй этап – новокаинамид внутривенно струйно медленно или амиодарон в 5% р-ре глюкозы внутривенно капельно до нормализации ритма;
- Третий этап – бретилия тозилат внутривенно капельно в качестве поддерживающей терапии.
- Электроимпульсная кардиоверсия – восстановление ритма с помощью дефибриллятора. Применяется при тяжёлых расстройствах сердечного ритма, состояниях, угрожающих жизни, неэффективности медикаментозной кардиоверсии. Дополнительно для большей эффективности восстановления ритма применяются препараты – лидокаин, амиодарон, бретилия тозилат, хинидин.
Прогноз при пароксизмальной тахикардии зависит от степени нарушения возбудимости и проводимости. Если ЭКГ показывает участки патологического возбуждения, изменение проводимости в нескольких направлениях, то прогноз более чем серьёзен и велик риск развития тяжёлых нарушений ритма. Также опасны нарушения, при которых можно спровоцировать устойчивый или сопровождающийся выраженными симптомами приступ при внутрисердечном ЭФИ. Если же, несмотря на приступы, функция обоих желудочков остаётся нормальной, то риск относительно невелик.
https://youtube.com/watch?v=zMqFEXqZrSc
Профилактировать пароксизмальную желудочковую тахикардию невозможно, но можно снизить риск внезапной сердечной смерти. Для этого пациентам назначают поддерживающую антиаритмическую терапию – амиодарон, соталол и другие препараты, а также препараты, назначаемые при сердечной недостаточности – ингибиторы АПФ, диуретики, бета-адреноблокаторы, статины. При их неэффективности может быть установлен кардиовертер-дефибриллятор, проведена радиочастотная абляция или аневризмэктомия, в крайнем случае может потребоваться пересадка сердца.
Пароксизмальная тахикардия у детей
Данный вид патологии характеризуется изменениями ритма сердца в виде внезапных приступов пароксизмов с ЧСС у старших детей более ста шестидесяти ударов и у детей младшего возраста – более двухсот, при продолжительности характерных приступов в несколько минут, а иногда и часов. У детей пароксизмальная тахикардия считается распространённым видом аритмий с частотой в соотношении один больной ребёнок на 25000.
К причинам, способствующим развитию этой пароксизмальной тахикардии у детей, относятся различные сердечные поражения, нарушения электролитного характера, а также перенапряжения психоэмоционального и физического свойства.
Очень часто появление у детей пароксизмальной тахикардии не обусловлено сердечной патологией и рассматривается как следствие панической атаки.
Механизмом возникновения у детей данной аритмии является круговая волна или повышение автоматизма синоатриального узла, атриовентрикулярного, а также предсердия.
У детей различают суправентрикулярную (наджелудочковую) пароксизмальную тахикардию и желудочковую. При первом варианте отмечается тахикардия, как следствие изменения регуляции вегетативного характера в работе сердца. Второй вариант у детей выявляется достаточно редко и относится к таким состояниям, которые угрожают жизни ребёнка. А вот они уже развиваются при наличии сердечных патологий.
На симптоматическую картину детской пароксизмальной тахикардии влияют многие факторы, как предиспозиционного характера, так и провоцирующего. К таким факторам относятся: неблагоприятно протекающая беременность и роды, семьи с высоким процентом аномалий нервной системы вегетативного характера, психосоматическими патологиями и неврозами. А также особенность строения проводящей сердечной системы и синдром WPW составляют основу пароксизмальной тахикардии. Характерные приступы на фоне синдрома WPW проявляются почти у 55% детей, поэтому важным моментом в этом случае остаётся подтверждение диагноза с помощью тщательного ЭКГ исследования для этой категории пациентов.
В основном при пароксизмальной тахикардии имеет место хроническая инфекция, нарушение гормонального фона, дискинетические признаки со стороны ЖКТ и жёлчевыводящих путей. Кроме того, иногда отмечается снижение массы тела, особенно после десяти лет. Около 60% детей страдают гипертензионно-гидроцефальным синдромом, что также провоцирует появление пароксизмальной тахикардии.
Приступы пароксизмов тахикардии в основном обусловлены эмоциональным напряжением и только 10% приходится на физическую нагрузку. Некоторые дети даже могут предчувствовать приближающийся приступ с его началом и моментом окончания. Это в основном касается старших детей. При этом усиливается пульсация шейных вен, ребёнок становится очень бледным, появляется потливость, лёгкий цианоз губ и слизистых рта, незначительный субфебрилитет и озноб. После окончания приступа ребёнок выделяет значительное количество светлой мочи.
Все дети переносят такие пароксизмы по-разному. Одни относятся к ним достаточно спокойно, а другие характеризуются сильным беспокойством, тревогой в поведении и жалобами на сильное биение сердца. У них определяется пульсирование в висках, кружится голова, им не хватает воздуха, их тошнит, появляется слабость и круги под глазами тёмного цвета.
Практически у 40% детей пароксизмальная тахикардия развивается вечером или ночью, а у одной трети детей – только в дневное время. В среднем приступ может длиться сорок минут. При пароксизме тахикардии до нескольких суток необходимо провести дифференцирование диагноза между непароксизмальной и пароксизмальной тахикардией. Кроме того, приступ, возникший впервые, купируется почти в 90%, а последующие пароксизмы – только в 18% случаев.
Как помочь
Лечить желудочковую тахикардию я всегда начинаю с определения ее причины
Более того, важно приложить все усилия, чтобы устранить ее и предотвратить очередное обострение. Таким пациентам необходимо восстанавливать ритм, чтобы избежать осложнений
Последние исследования доказывают, что многие антиаритмические средства при угрожающих жизни желудочковых тахикардиях не работают.
Медикаменты
Медикаментозное лечение желудочковой тахикардии осуществляется в условиях специализированного стационара или клиники. Для восстановления физиологического ритма используются:
Бета-блокаторы действуют как препараты первого ряда. Они устраняют эктопические сокращения желудочков и одновременно снижают риск развития других сердечных патологий, продлевая жизнь пациенту
Однако применять их нужно с осторожностью. Последние данные исследований показывают, что у пациентов после 70 лет с гипертонией и учащенным сердцебиением (110 и выше) применение бета-блокаторов повышает вероятность летального исхода.
«Амиодарон» относится к III классу средств и обладает не только антиаритмическим действием, но и блокирует кальциевые и натриевые каналы
Он снижает потребность миокарда в кислороде и расширяет коронарные сосуды. Доказано, что он не влияет ни на уровень смертности, ни выживаемости.
«Соталол» активно подавляет эктопический ритм и одновременно проявляет свойства альфа- и бета-адреноблокатора. Показан для использования пациентами без признаков сердечной недостаточности. С осторожностью используется в случае нарушения функции почек.
При ишемии миокарда и развитии аритмии обязательными препаратами выступают ингибиторы АПФ, дезагреганты и статины. Они снижают вероятность развития повторного приступа тахикардии желудочков и осложнений в виде тромбозов и повторного развития инфаркта
Комбинирование антиаритмических средств («Соталол» и «Мексилетин», а также «Амиодарон» и «Пропафенон») имеет смысл только при отсутствии положительных результатов монотерапии.
Неотложные мероприятия
Для быстрого купирования тяжелой формы желудочковой тахикардии, которая переходит в трепетание, необходимо оказать помощь еще на догоспитальном этапе и внутривенно ввести «Лидокаин» в изотоническом растворе. Положительный результат является еще и диагностическим критерием и свидетельствует о желудочковом происхождении патологии.
При развитии острого состояния проводятся реанимационные мероприятия:
После восстановления ритма проводится электрокардиографическое обследование, а потом делается холтеровское мониторирование в стандартных отведениях.
Инвалидность при нарушении ритма по типу желудочковой тахикардии дается в случае наличия хронической сердечной недостаточности и органических поражений миокарда.
Профилактика
Основная мера профилактики — здоровый образ жизни, который предполагает:
- здоровое питание, с достаточным количеством витаминов, минералов, сокращение в рационе жирных, сладких, острых продуктов;
- исключение из рациона спиртных напитков, кофеинсодержащих напитков, особенно растворимого кофе;
- отказ от курения.
При эмоциональной возбудимости назначают успокоительные препараты.
Для предотвращения приступов больному могут назначить лекарственную терапию:
- при желудочковых пароксизмах — анаприлин, дифенин, новокаинамид, изоптин профилактическими курсами;
- при наджелудочковых пароксизмах — дигоксин, хинидин, мерказолил.
Профилактика эсенциальной тахикардии неизвестна, т.к. не изучена ее этиология. Лечение основной патологии – ведущий способ предупреждения пароксизмов, возникающих на фоне какого-либо заболевания. Вторичной профилактикой является исключение курения, алкоголя, повышенных психологических и физических нагрузок, а также своевременный постоянный прием назначенных лекарственных препаратов.
Таким образом, любая форма пароксизмальной тахикардии является состоянием, опасным для здоровья и жизни пациента. При своевременной диагностике и адекватном лечении пароксизмальных нарушений сердечного ритма, осложнения заболевания можно минимизировать.
Меры профилактики при тахикардии пароксизмальной основаны на предупреждении основного заболевания. Например, при патологиях сердца. Предупреждение основной болезни способствует исключению риска тахикардии пароксизмальной.
Если приступ данного заболевания уже был, то целесообразно провести вторичную профилактику. Вторичная профилактика основана на следующих принципах:
- исключение физического перенапряжения;
- исключение стрессовых ситуаций.
В том числе важным мероприятием для профилактики заболевания является исключение вредных привычек. Преимущественно необходимо исключить:
- употребление алкоголя;
- курение табака.
Важным условием является применение успокоительных препаратов. Например, при тяжелых стрессовых ситуациях. Применяют следующую группу препаратов:
- седативные;
- антиаритмические.
Если болезнь протекает в тяжелой форме необходимо прибегнуть к операции. Для непосредственного предупреждения осложнений. В том числе для предупреждения сердечной недостаточности.
Для профилактики рецидивов целесообразно применить противорецидивные препараты. То есть медикаментозные средства, которые способствуют предупреждению рецидивов данного заболевания. Профилактика также должна включать диспансеризацию и контроль врача.
Контроль врача особенно уместен при начавшемся приступе впервые. Это обеспечивает устранение риска осложнения болезни. А также предупреждение тяжелейшего течения болезни.
Специфических мер, которые помогли бы предотвратить приступ, не существует. Всем больным рекомендуют регулярно проходить профилактический осмотр, чтобы избежать скрытой пароксизмальной тахикардии. Кроме этого, советуют:
- Соблюдать диету и составить правильный рацион.
- Своевременно употреблять назначенные врачом противоаритмические средства.
- Проводить лечение заболеваний сердца.
- Избегать чрезмерных эмоциональных нагрузок. Если произошла стрессовая ситуация, то лучше употребить успокоительное средство.
- Не употреблять спиртные напитки в неумеренных количествах, бросить курить.
- Нормализовать физическую активность. Чрезмерные нагрузки также негативно могут повлиять на состояние человека, как и малоподвижный образ жизни.
- Чтобы пароксизмы не возникали необходимо больше внимания уделить лечению основного заболевания.
При пароксизмальной тахикардии нельзя игнорировать проявления проблемы. Если возник приступ, нужно срочно вызывать скорую помощь. Некоторые формы тахикардии опасны для жизни, поэтому самолечением заниматься не рекомендуется.
Предупредить развитие тахикардии при изначальной предрасположенности невозможно. Однако соблюдение правил здорового образа жизни, контроль уровня артериального давления, избегание стрессов и отсутствие самолечения позволят максимально отсрочить момент возникновения патологии.

Даже самые грозные заболевания легче протекают при соблюдении простых правил ЗОЖ.
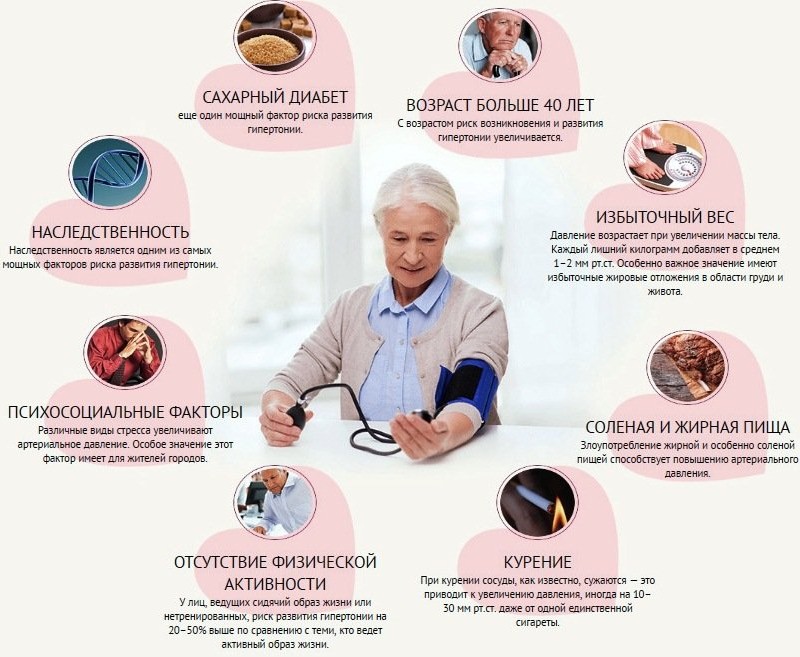
Причины возникновения и факторы риска
Суправентрикулярную форму вызывает высокая активность симпатического отдела нервной системы.
Важной причиной атриовентрикулярной формы является наличие дополнительных проводящих путей, которые являются врожденными отклонениями. К таким отклонениям относят пучок Кента, располагающийся между предсердиями и желудочками, волокна Махейма между атриовентрикулярным узлом и желудочками
Подобные отклонения появляются и в результате сердечных патологий — инфаркта, миокардита, кардиомиопатии.
Для желудочной формы свойственны поражения сердечной мышцы — некротические, дистрофические, склеротические, воспалительные аномалии. Этой формой чаще страдают мужчины в пожилом возрасте. У них диагностируют гипертонию, ИБС, инфаркт миокарда, пороки.
У детей характерна идиопатическая пароксизмальная тахикардия, или эссенциальная. Ее причины достоверно не установлены.
Различают экстракардиальные (внесердечные) и интракардиальные (сердечные) факторы риска.
Экстракардиальные
Так, у людей со здоровым сердцем приступ пароксизмальной тахикардии развивается после стресса, сильной нагрузки — физической или умственной, в результате курения, употребления спиртного.
Также провоцируют приступ острая пища, кофе и чай.
Сюда относят также болезни:
- щитовидной железы;
- почек;
- легких;
- желудочно-кишечной системы.
Интракардиальные
Под интракардиальными факторами понимают непосредственно сердечные патологии — миокардиты, пороки, пролапс митрального клапана.
Разновидности
По течению выделяют такие типы желудочковой тахикардии:
- Пароксизмальная. Она может быть устойчивой (от 30 секунд и более) и нестойкой (меньше 30 секунд).
- Хроническая – с короткими повторяющимися приступами. Бывает постоянной или непрерывно рецидивирующей.
По морфологии:
- Мономорфная. Комплексы на ЭКГ имеют одинаковый вид, по типу блокады правой или левой ножки пучка Гиса.
- Полиморфная. Желудочковые комплексы имеют разный вид и направленность. К этой же форме относится тахикардия типа «пируэт» (подробнее о ней читайте здесь), когда наблюдается неправильный ритм, а группа комплексов QRS, выскакивающая на кардиограмме, имеет веретенообразную форму. Пример такого нарушения можно рассмотреть на фото пленки ниже.
По наличию проявлений:
- Бессимптомная. Никак не проявляется и не вызывает жалоб.
- С симптомами. Наблюдаются признаки сердечной недостаточности, понижение давления, боль и чувство сдавливания в груди, обмороки, головная боль, головокружение, тошнота, слабость, одышка, учащенный пульс, ощущение нерегулярного и/или сильного биения сердца.
При обнаружении желудочковой тахикардии необходимо принимать меры. Изменения ритма опасны нарушениями кровотока, переходом в фибрилляцию и усугублением состояния на фоне ишемической болезни сердца.
Профилактика и прогнозы
Желудочковая тахикардия требует регулярной профилактики, которая состоит в том, чтобы не допустить патологии, которые провоцируют ее развитие. Ежедневно необходимо заниматься умеренными физическими нагрузками, питаться сбалансировано и рационально. Здоровая и богатая на витамины пища поддерживает иммунитет, который не позволяет вирусам и патогенным бактериям влиять на человеческий организм. Надо контролировать массу тела, так как ожирение способствует развитию сердечных патологий. Регулярный контроль сахара и холестерина поможет избежать не только развития сахарного диабета, но и многих других вторичных осложнений.
Если при проведении исследований не было обнаружено нарушений функции левого желудочка сердца, нет изменений артериального давления и не нарушено кровообращение, дальнейший прогноз будет благоприятным. Шансы на возобновление патологического состояния минимальны. Если же нарушения обнаружились, возникает высокий риск развития фибрилляции желудочков и внезапного летального исхода.
Последствия и прогнозы
Наджелудочковая пароксизмальная тахикардия в 75–85% протекает благоприятно, хорошо реагирует на лечение путем коррекции образа жизни и приема медикаментов. Но если ее не лечить, она будет прогрессировать и усиливаться, особенно у молодых людей.
Пароксизмальная тахикардия – это серьезная проблема, которая требует лечения.
Более благоприятными считаются наджелудочковые формы. При них человек сохраняет трудоспособность. В редких случаях наблюдается спонтанное излечение.
С желудочковой тахикардией ситуация гораздо серьезнее. Пациент с таким диагнозом может прожить годы и десятилетия. Но существует вероятность развития фибрилляции желудочков и мерцательной аритмии. Умирают от этого обычно люди с пороком сердца, которые перенесли ранее реанимацию или клиническую смерть.
Приведет ли пароксизмальная тахикардия к сердечной недостаточности, зависит во многом от состояния сердечной мышцы и наличия других изменений системы кровообращения.
Опасны приступы длительностью от 6–8 дней.
Первым признаком развивающейся сердечной недостаточности является напряжение в шее, которое возникает из-за переполнения вен кровью, одышка, усталость, тяжесть и боль в области печени.
Желудочковая тахикардия лечение
Выбор метода лечения зависит от того, насколько выражены обусловленные аритмией симптомы и нарушения гемодинамики, какова вероятность рецидивов и каков прогноз.
Варианты выбора для купирования желудочковой тахикардии (ЖТ) включают в себя электрическую кардиоверсию, использование лекарственных средств, ЭКС.
1. Электрическая кардиоверсия желудочковой тахикардии (ЖТ)
Если устойчивая желудочковая тахикардия (ЖТ) вызывает остановку кровообращения или артериальную гипотензию, требуется немедленная электрическая кардиоверсия. Кардиоверсия необходима также, если антиаритмические средства неэффективны, противопоказаны или вызывают нарушение гемодинамики, не приводя к восстановлению нормального ритма.
Желудочковая тахикардия. a, b Частота сокращений желудочков 190 в минуту. Комплекс QRS уширен и по конфигурации напоминает блокаду ПГ. с После электрошоковой терапии восстановился синусовый ритм. Частота сокращения желудочков 64 в минуту. ЭКГ записана в отведении для мониторинга.
2. Антиаритмические средства желудочковой тахикардии (ЖТ)
Препаратом первой линии для купирования желудочковой тахикардии (ЖТ), особенно обусловленной острым ИМ, является лидокаин, поскольку он не вызывает гипотензии. Другими часто применяемыми средствами являются соталол, дизопирамид и флекаинид. Они обладают отрицательным инотропным действием (т.е. могут вызвать снижение сократимости миокарда), в связи с чем следует избегать их назначения пациентам с сердечной недостаточностью или обширным повреждением миокарда.
В целом до рассмотрения вопроса об альтернативных методах купирования аритмии не следует применять более двух лекарственных препаратов.
Очень полезным препаратом второй линии является амиодарон. Он не оказывает существенного отрицательного инотропного действия и чрезвычайно эффективен. Однако его действие редко развивается «на кончике иглы»; часто для этого требуется до 24 ч. Если желудочковая тахикардия (ЖТ) рецидивирует, использовать амиодарон, несмотря на отсроченность его эффекта, более целесообразно, чем подвергать пациента риску осложнений, связанных с применением других, менее эффективных препаратов, даже если требуется проведение кардиоверсий или ЭКС в ожидании начала действия амиодарона.
Верапамил, несмотря на свою эффективность при СВТ, совершенно бесполезен при желудочковой тахикардии (ЖТ) (за исключением случаев фасцикулярной тахикардии и тахикардии из выносящего тракта ПЖ) и может вызвать развитие серьезной гипотензии. Опасно использовать верапамил в качестве лекарственного теста для определения источника тахикардии с широкими комплексами QRS.
В отличие от большинства случаев желудочковой тахикардии (ЖТ), как фасцикулярная тахикардия, так и тахикардия из области выносящего тракта ПЖ могут быть купированы верапамилом, а последняя из этих двух тахикардии купируется также аденозином.
Желудочковая тахикардия после инфаркта миокарда (ИМ) передней локализации. Начальная часть ЭКГ указывает на желудочковую тахикардию (частота сокращений желудочков 140 в минуту), которая после внутривенного введения аймалина (указано стрелкой вниз) внезапно перешла в синусовый ритм. На нижней ЭКГ 2-й, 5-й, 8-й и 11-й комплексы сливные.
3. Электрокардиостимуляция при желудочковой тахикардии (ЖТ)
ЭКС может быть эффективна в купировании желудочковой тахикардии (ЖТ). Вопрос о ее проведении следует рассмотреть в том случае, если лекарственные средства оказались неэффективными, а часто рецидивирующая ЖТ требует проведения повторных кардиоверсий, или если электрод для временной электрокардиостимуляции уже установлен в полости сердца для лечения брадикардии.
Обычно применяется частая стимуляции ПЖ. Аритмия нередко прекращается после нанесения короткой (несколько секунд) серии импульсов, следующих с частотой, превышающей частоту ЖТ на 10-20%. При этом, однако, имеется существенный риск нарастания частоты ритма тахикардии или ее трансформации в ФЖ, что потребует проведения немедленной кардиоверсий.
Многие пациенты с документированными эпизодами желудочковой тахикардии (ЖТ), имеющие резко сниженную функцию ЛЖ или страдающие специфическими формами кардиомиопатии, являются кандидатами для имплантации кардиовертера-дефибриллятора, обладающего функцией автоматической антитахикардитической стимуляции.
Мономорфная ЖТ, купированная с помощью короткой серии частых желудочковых стимулов: артефакты стимулов лучше всего видны в отведениях V3 и V4.
Симптоматика
Во время ПТ пациент ощущает частое сердцебиение, достигающее в одну минуту от 150 до 300 ударов. Импульсы из аномального очага распространяются по сердечной мышце регулярно, но более часто. Их возникновение нельзя связать с конкретными видимыми факторами. Поэтому исследователи более склонны отождествлять возникновение ПТ с экстрасистолами, которые также могут генерироваться эктопическим очагом одна за другой.
Дополнительными признаками заболевания считаются:
- дискомфорт в области сердца;
- приливы;
- повышенная потливость;
- раздражительность и беспокойство;
- слабость и утомляемость.
Некоторые формы ПТ отличаются наличием или отсутствием вегетативных признаков. Например, при предсердной ПТ наблюдается потливость, раздражительность и прочие симптомы. При желудочковом типе подобных признаков нет.
Болезнь может развиваться на фоне дистрофических расстройств миокарда, которые выражаются одышкой, болями в сердце, повышенным артериальным давлением, отечностью нижних конечностей, ощущением нехватки воздуха.
Измерение артериального давления помогает в постановке диагноза. Как правило, диастолический показатель не изменяется, тогда как систолическое давление (верхнее) часто снижается из недостаточного кровоснабжения. Выраженная гипотония указывает на структурные изменения миокарда (кардиосклероз, недостаточность клапанов, обширные инфаркты).
При возникновении приступа желудочковой тахикардии, симптомы обычно следующие:
- ощущение сердцебиения;
- боль в области сердца;
- потеря сознания;
- головокружение.
Если аритмия не стойкая, то ее признаки могут быть слабо выражены, или вовсе отсутствовать. В более запущенных случаях, на фоне возникновения приступа понижается артериальное давление и появляется следующая клиническая картина:
- одышка;
- снижение остроты зрения;
- потеря сознания;
- ощущение сердцебиения;
- общая слабость.
Все виды аритмических состояний проявляются в принципе одинаково. Расстройство диагностируется в первую очередь посредством электрокардиограммы. Симптомы пароксизмальной желудочковой тахикардии определяют направление лечения. Чаще всего в их роли выступает:
- необъяснимая слабость, которая резко появляется;
- одышка;
- ухудшение зрения;
- головокружение;
- потеря сознания.
В условиях данного вида нарушения сердцебиение может быть совершенно разное по длительности, вплоть до снижения систолического артериального давления. У некоторых пациентов отмечается чрезмерная потливость, а из-за того, что ухудшается кровоснабжение головного мозга, могут даже проявиться нарушения в сознании. Но самым главным и явным признаком является все же боль в области груди.
Нарушение координации в работе предсердий и желудочков приводит к тяжелым гемодинамическим нарушениям
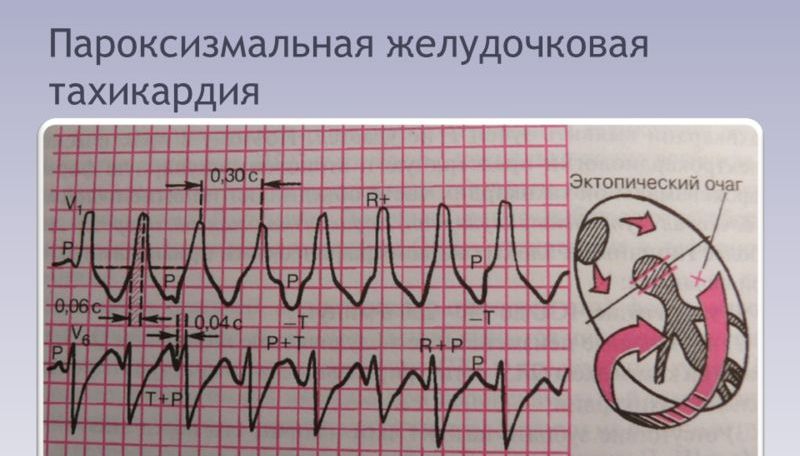
Посредством физикального обследования выявляются ЭКГ признаки пароксизмальной желудочковой тахикардии. На ленте видно, что приступ сокращений в аномальном ритме начинается внезапно и внезапно прекращается. Зачастую количество ударов колеблется в пределах 140-180 уд/мин. Желудочковый комплекс деформируется, а также расширяется больше чем на 0,12 с.
- учащенный желудочный ритм (QRS);
- синусовый ритм предсердий в пределах нормы (Р).
В редких случаях пароксизмальной желудочковой тахикардии на ЭКГ отмечаются желудочковые комплексы синусового происхождения неизмененного одиночного типа.
Приступ тахикардии может протекать бессимптомно, а может сопровождаться яркими симптомами сердечной недостаточности:
- Чувством сердцебиения;
- Болью в сердце;
- Слабостью, головокружением;
- Одышкой, чувством нехватки воздуха;
- Страхом смерти;
- Обморочным состоянием.
Неотложная помощь при приступе и тактика терапии
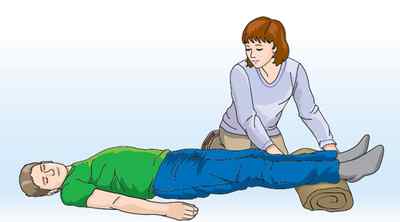
Первая помощь при пароксизмальной тахикардии состоит в следующем:
- Успокаивают больного, при головокружении и резкой слабости — садят или кладут.
- Обеспечивают приток воздуха, освобождают от тесной одежды, расстегивают воротники.
- Проводят вагусные пробы.
- При резком ухудшении состояния вызывают скорую помощь.
Тактика лечения зависит от формы болезни и осложнений.
При желудочковой пароксизмальной тахикардии в большинстве случаев проводят госпитализацию, за исключением идиопатий с доброкачественным течением. Больному немедленно вводят универсальное антиаритмическое средство — новокаинамид, изоптин, хинидин и др. Если медикаментозное воздействие не приносит результата, прибегают к электроимпульсному методу.
Если приступы желудочковой тахикардии чаще 2 раз в месяц, показана плановая госпитализация. Больные с диагнозом «пароксизмальная тахикардия» наблюдаются амбулаторно у кардиолога.
Препараты для лечения побираются под ЭКГ-контролем. Чтобы предотвратить переход желудочковой формы в мерцание желудочков назначают β-адреноблокаторы, которые проявляют наибольшую эффективность в сочетании с антиаритмическими средствами.
Как лечить пароксизмальную тахикардию в тяжелых случаях? Врачи прибегают к хирургическому лечению. Оно состоит в деструкции дополнительных путей проведения импульса или очагов автоматизма, радиочастотной абляции, вживлении стимуляторов или дефибрилляторов.
Предотвращение рецидивов и меры профилактики
Основная мера профилактики — здоровый образ жизни, который предполагает:
- здоровое питание, с достаточным количеством витаминов, минералов, сокращение в рационе жирных, сладких, острых продуктов;
- исключение из рациона спиртных напитков, кофеинсодержащих напитков, особенно растворимого кофе;
- отказ от курения.
При эмоциональной возбудимости назначают успокоительные препараты.
Для предотвращения приступов больному могут назначить лекарственную терапию:
- при желудочковых пароксизмах — анаприлин, дифенин, новокаинамид, изоптин профилактическими курсами;
- при наджелудочковых пароксизмах — дигоксин, хинидин, мерказолил.
Лекарства назначают, если приступы наблюдаются чаще двух раз в месяц и требуют помощи врача.
Меры профилактики
Чтобы избежать приступов тахикардии в будущем, необходимо по возможности исключить факторы, которые могут привести к их возникновению (например, стрессовые ситуации), регулярно посещать лечащего врача, принимать прописанные медикаменты, а в сложных случаях – проходить плановую госпитализацию для дополнительных исследований и определения дальнейшей тактики лечения.
Предупредить развитие ЖПТ можно с помощью следующих мер:
- Профилактика и своевременное лечение заболеваний, которые могут вызвать патологию;
- Отказ от вредных привычек;
- Регулярные занятия физкультурой и прогулки на свежем воздухе;
- Сбалансированное питание (ограничение потребления жирной, жареной, копченой и соленой пищи);
- Контроль массы тела, а также уровня сахара и холестерина в крови;
- Регулярные (как минимум раз в год) профилактические осмотры у кардиолога и проведение ЭКГ.
Желудочная пароксизмальная тахикардия относится к опасным нарушениям сердечного ритма, которые могут привести к смерти пациента.
Поэтому при первом же подозрении на приступ необходимо срочно обратиться за медицинской помощью, а также пройти полное обследование для выявления причин патологии и назначения адекватного лечения.
Проявления пароксизмальной тахикардии
Пароксизмальная тахикардия возникает внезапно, возможно — под влиянием провоцирующих факторов или же среди полного благополучия. Больной замечает четкое время начала пароксизма и хорошо ощущает его завершение. На начало приступа указывает толчок в области сердца, за которым следует различной продолжительности приступ усиленного сердцебиения.
Симптомы приступа пароксизмальной тахикардии:
- Головокружение, обмороки при продолжительном пароксизме;
- Слабость, шум в голове;
- Одышка;
- Сжимающее чувство в сердце;
- Неврологические проявления — нарушение речи, чувствительности, парезы;
- Вегетативные расстройства — потливость, тошнота, вздутие живота, незначительное увеличение температуры, избыточное выделение мочи.
Выраженность симптомов выше у пациентов с поражениями миокарда. У них же серьезнее и прогноз заболевания.
Учитывая роль вегетативных расстройств, легко объяснить и другие признаки пароксизмальной тахикардии. В редких случаях аритмии предшествует аура — начинает кружиться голова, ощущается шум в ушах, сердце как бы сжимает. При всех вариантах ПТ отмечается частое и обильное мочеиспускание при начале приступа, но в течение первых нескольких часов выделение мочи нормализуется. Этот же симптом характерен и для окончания ПТ, а связывают его с расслаблением мышц мочевого пузыря.
У многих пациентов с длительными приступами ПТ повышается температура до 38-39 градусов, в крови нарастает лейкоцитоз. Лихорадку также связывают с вегетативной дисфунцией, а причина лейкоцитоза — перераспределение крови в условиях неадекватной гемодинамики.
Так как сердце в период тахикардии работает неполноценно, крови в артерии большого круга поступает недостаточно, то появляются такие признаки как боли в сердце, связанные с его ишемией, расстройство кровотока в мозге — головокружение, дрожь в руках и ногах, судороги, а при более глубоком повреждении нервной ткани затрудняется речь и движения, развиваются парезы. Между тем, тяжелые неврологические проявления встречаются довольно редко.
- Предсердные формы пароксизмальной тахикардии сопровождаются ритмичным пульсом, чаще от 160 сокращений в минуту.
- Желудочковая пароксизмальная тахикардия проявляется более редкими сокращениями (140-160), при этом возможна некоторая нерегулярность пульса.
При пароксизме ПТ меняется внешний вид больного: характерна бледность, дыхание становится частым, появляется беспокойство, возможно — выраженное психомоторное возбуждение, шейные вены набухают и пульсируют в такт ритму сердца. Попытка подсчитать пульс может стать затруднительной ввиду его чрезмерной частоты, он слабый.
Ввиду недостаточного сердечного выброса снижается систолическое давление, в то время как диастолическое может оставаться неизменным или пониженным незначительно. Сильная гипотония и даже коллапс сопровождают приступы ПТ у пациентов с выраженными структурными изменениями сердца (пороки, рубцы, крупноочаговые инфаркты и др.).
По симптоматике можно отличить предсердную пароксизмальную тахикардию от желудочковой разновидности. Так как в генезе предсердной ПТ решающее значение имеет вегетативная дисфункция, то и симптоматика вегетативных расстройств будет всегда выражена (полиурия до и после приступа, потливость и т. д.). Желудочковая форма, как правило, лишена этих признаков.
В качестве главной опасности и осложнения синдрома ПТ выступает сердечная недостаточность, нарастающая по мере увеличения продолжительности тахикардии. Она возникает из-за того, что миокард переутомляется, его полости не опорожняются полностью, происходит накопление продуктов обмена и отек в сердечной мышце. Недостаточное опорожнение предсердий приводит к застою крови в легочном круге, а малое наполнение кровью желудочков, сокращающихся с огромной частотой, – к снижению выброса в большой круг кровообращения.
Недостаточный сердечный выброс ухудшает доставку крови не только к другим внутренним органам, но и, прежде всего, к самому сердцу. На этом фоне возможна коронарная недостаточность, выраженная ишемия и инфаркт.
Осложнением ПТ может стать тромбоэмболия. Переполнение кровью предсердий, нарушение гемодинамики способствуют тромбообразованию в ушках предсердий. При восстановлении ритма эти свертки отрываются и попадают в артерии большого круга, провоцируя инфаркты в других органах.
Особенности желудочковой тахикардии
Сбои в вентрикулярном (желудочковом) пространстве, для которых характерна тахикардия (учащение сердцебиения), развиваются достаточно часто под влиянием прочих патологических процессов. Им присвоен код МКБ-10 (международной классификации болезней) 147.2. В описании говорится об особенностях данного типа сбоя, его лечении и методах диагностики.
Простая физиологическая тахикардия проявляется учащением пульса до 80 и выше ударов минуту. Приступ ее возникает в основном из-за физических перегрузок, стрессов и приема возбуждающих средств (кофе, энергетиков). Организм намеренно провоцирует подобную реакцию, в целях восстановления внутреннего баланса. Состояние нормализуется через 15-20 минут отдыха. Посылается сигнал естественным водителем ритма (синусовым узлом), расположенным в правом предсердии.
Острый приступ желудочковой тахикардии является следствием влияния сердечных патологий и прочих факторов, которые вызывают повреждение миокарда и проводниковой системы. Очаг эктопического (замещающего) сигнала возникает в вентрикулярном пространстве. Он воздействует на желудочки, из-за чего происходит их самостоятельное сокращение, независимо от импульса из синусового узла.
Механизм развития
Патогенез желудочковой аритмии, то есть ее механизм зарождения, связан с блокадой проводящей системы между верхними и нижними отделами сердца. Подобное патологическое отклонение проявляется в основном из-за воздействия органических повреждений. Желудочки и предсердия начинают сокращаться независимо друг от друга, вызывая аритмию. Организм запускает данный компенсаторный механизм в целях самосохранения.
Эктопический сигнал разгоняет желудочки с предела автоматизма равного 40 ударов в минуту до 130, а в тяжелых случаях (трепетания желудочков) до 220 и более. Состояние человека усугубляется в зависимости от степени блокады и числа очагов замещающих импульсов.
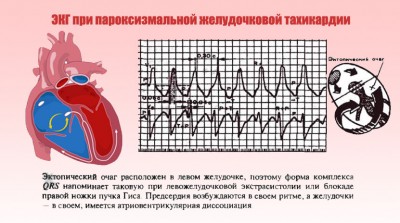
Источник сокращений, провоцирующий аритмию, локализован преимущественно в левом желудочке. Связано расположение с особенностями сердечного кровообращения.
Причины возникновения желудочковой тахикардии
Учащение сокращений желудочков происходит в основном вследствие развития сердечных патологий. Их перечень можно увидеть ниже:
- Инфаркт миокарда считается наиболее весомой причиной развития желудочковой тахикардии. У 2/3 больных аритмия возникла именно после него.
- Ишемия сердца, возникающая из-за нехватки кровоснабжения, провоцирует сбои в проводниковой системе.
- Воспалительные заболевания (миокардит, перикардит, эндокардит), повреждают миокард, из-за чего нарушается проводимость и развивается эктопический очаг.
- Кардиомиопатия (гипертрофическая и дилатационная) идет на втором месте после инфаркта. Для нее свойственно развитие дистрофии и кардиосклероза миокарда, что ведет к нарушению проводимости желудочков.
- Врожденные пороки сердечной мышцы провоцируют различные сбои в ее работе.
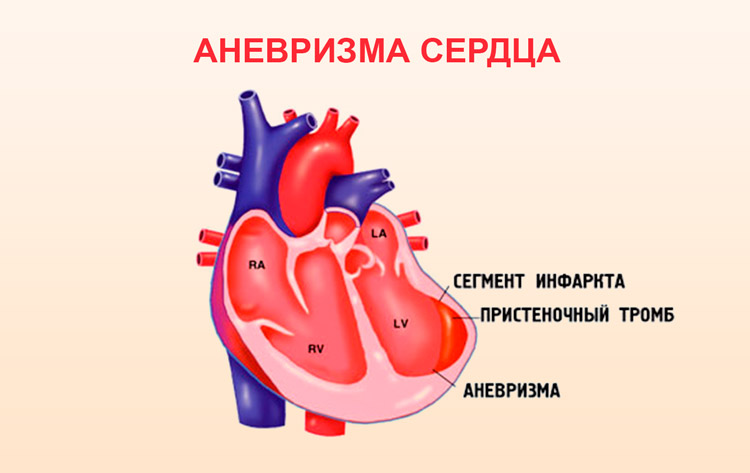
- При аритмогенной дисплазии постепенно заменяются мышечные ткани – соединительными. Они не проводят импульс, из-за чего возникают сбои.
- Аневризма (выпячивание стенки артерии, ее расслоение) часто проявляется в сердечной мышце, из-за чего страдает преимущественно левый желудочек и возникают различные виды аритмии.
Существуют и другие факторы, оказывающие воздействие на развитие сбоя:
- Операции на сердце, из-за которых остаются рубцы, не проводящие импульсов.
- Сбои в гормональном балансе и нервной системе, провоцирующие различного рода аритмии.
- Снижение уровня калия и магния оказывает воздействие на обменные процессы в сердечной мышце.
- Неправильно подобранная дозировка антиаритмических препаратов способствует появлению их побочных эффектов.
- Интоксикация (алкогольная, наркотическая) провоцирует различные сбои в работе сердца.
- Патологии, передающиеся по наследству, например, синдром Бругада, повышают вероятность развития желудочковой тахикардии.
При отсутствии болезней и факторов, приводящих к развитию аритмии, появившийся сбой является идиопатическим, то есть возникшим по невыясненным причинам. Его лечение зависит от выраженности тахикардии и наличия сопутствующих патологий.
Причины и патогенез
Коронарогенные:
-
- Инфаркт миокарда;
- Постинфарктная аневризма – выпячивание стенки сердца или аорты после инфаркта;
- Реперфузионные осложнения – осложнения после переливания крови или кровезаменителей;
Некоронарогенные:
-
- Острый миокардит – воспалительное заболевание сердца различного происхождения;
- Кардиосклероз – состояние, которое является следствием инфаркта, миокардита и других заболеваний сердца, и приводит к резкому снижению сократимости и возбудимости сердца;
- Различные виды кардиомиопатий;
- Врождённые и приобретённые пороки сердца;
- Артериальная гипотензия;
- Пролапс митрального клапана;
- Состояния после операций на сердце;
- Лекарственная интоксикация (препаратами наперстянки и другими кардиостимуляторами);
- Хронические заболевания соединительной ткани (склеродермия, системная красная волчанка, ревматические заболевания);
- «Сердце спортсмена».
Идиопатическая тахикардия – развивается без видимых причин.
Спровоцировать приступ может и приём препаратов, назначаемых при заболеваниях сердца, в том числе антиаритмиков и диуретиков – они могут вызвать нарушение электрофизиологического потенциала и срыв сердечного ритма.

Во многом сходны с развитием экстрасистолии. В зависимости от возраста, предрасполагающих факторов, окружающей обстановки и наличия изменений в структуре миокарда, различают функциональные причины появления пароксизмальной тахикардии и органические. Также существуют провоцирующие факторы, потенцирующие развитие патологии.
Рассматриваются чаще всего у молодых людей, которые не предъявляют сильных жалоб при возникновении пароксизмов. Патология может развиваться из-за злоупотребления алкоголем, крепкими напитками, курения, несбалансированного питания, частых психоэмоциональных перегрузок.
Предсердная форма ПТ функционального генеза встречается у раненых и контуженных, которые перенесли сильный стресс. Также появлению приступов могут способствовать расстройства вегетативной нервной системы, частым проявлением которой является вегето-сосудистая дистония, неврозы и неврастении.
Связаны с глубокими органическими изменениями в сердечной мышце. Это могут быть как участки ишемии или дистрофии, так и некроз или кардиосклероз. Поэтому любые нарушения питания, травмы, инфекционные процессы могут стать причиной развития нарушения сердечного ритма, в том числе пароксизмальной тахикардии.
Пароксизмы в 80% случаев наблюдаются после перенесенного инфаркта миокарда, на фоне стенокардии, гипертонической болезни, ревматизме, при котором поражаются клапаны сердца. Сердечная недостаточность, острая и хроническая, также способствует поражению миокарда, а значит возникновению эктопических очагов и пароксизмов.
Если у человека уже были пароксизмы, нужно быть особенно внимательным к предрасполагающим факторам, которые могут способствовать появлению новых приступов. К их числу относится:
- Быстрые и резкие движения (ходьба, бег).
- Усиленное физическое напряжение.
- Питание несбалансированное и в большом количестве.
- Перегрев или переохлаждение, а также вдыхание очень холодного воздуха.
- Перенесение стресса и сильного переживания.
Перед началом пароксизмы могут появиться предвестники, проявляющиеся в виде головокружения, шума в ушах, дискомфорта в области сердца.
Внимание! Решать данную проблему нужно сразу же после ее обнаружения, это позволит избежать сложных последствий. Причинами, по которым в определенных условиях могут произойти ритмические нарушения в работе сердечной мышцы, являются:
Причинами, по которым в определенных условиях могут произойти ритмические нарушения в работе сердечной мышцы, являются:
- серьезные заболевания или патологии развития органа;
- побочное действие лекарственных препаратов;
- неоднократные эмоциональные переживания;
- ведение неправильного образа жизни;
- недуги, которые дали осложнения.
К способствующим факторам также можно отнести операции на органе сердечно-сосудистой системы, электролитные нарушения и генетические заболевания.
В процессе развития желудочковой аритмии принимать участие могут сразу несколько механизмов.
- Повторяющийся вход волны возбуждения, она локализуется в рабочем мышечном слое желудочков или проводящей системе.
- Дополнительный очаг возбуждения повышенного автоматизма.
- Источник электрических импульсов триггерной активности.
Иногда в формировании петли re-entry участвует и проводящая система. Эта форма называется фасцикулярной. В большинстве случаев она диагностируется у мальчиков и юношей, относится к разряду идиопатических.
Желудочковая тахикардия лечение
Вся терапия данного состояния направлена на снижение ЧСС и предупреждение дальнейших пароксизмов с минимизацией возникновения осложнений. Как правило, в лечении нуждаются только злокачественные формы аритмий. Существует несколько показаний для использования препаратов антиаритмического действия. Для начала это может быть неблагоприятный прогноз желудочковой тахикардии. Затем негативное её воздействие на гемодинамику и плохая переносимость аритмии.
Для того чтобы устранить желудочковую тахикардию необходимо определить источник её возникновения и если это возможно, попытаться избавиться от него, особенно если это связано с психическими и эмоциональными реакциями, различными физическими перенапряжениями, влияниями парасимпатического характера, интоксикациями организма, аритмогенным действием медицинских препаратов и пр.
Лицам, не имеющим хронических патологий сердца, плохо переносящим желудочковую экстрасистолию, назначают препараты психотропного действия. При брадикардии используют холинолитики, а при нарушениях баланса электролитов применяют препараты с магнием и калием.
На сегодняшний день для купирования пароксизмальной желудочковой тахикардии применяется Лидокаин. Хотя он и считается не совсем эффективным, но действует довольно быстро и вызывает незначительные осложнения. Также используют во время приступов внутривенное введение Новокаинамида по 10 мг/кг и Соталола.
Антиаритмические препараты назначают для лечения тахикардии с некоронарогенными патологиями миокарда, для которых не характерна сниженная его сократительная работа. К этим препаратам можно отнести Пропафенон, Аллапинин и Этацизин.
Значительная роль в лечении желудочковой тахикардии принадлежит адренергическим блокаторам. Эти препараты снижают летальность у пациентов, которые перенесли инфаркт, а также частоту внезапного летального исхода.
Клинические исследования говорят о том, что применение Бисопролола для лечения пациентов с диагнозом сердечная недостаточность способствует подавлению аритмий и снижает смертность. Кроме того, он благополучно используется при заболеваниях сердца, которые сочетаются с увеличением желудочка слева, перерождением миокарда с различным генезом и для лечения идиопатической желудочковой тахикардии. Иногда в терапии применяется Верапамил.
Основополагающая роль в терапии желудочковой тахикардии отводится блокаторам калиевых каналов, для которых характерно замедление реполяризации. К таким средствам относятся Амиодарон, Соталол, а также некоторые препараты, не практикуемые в России, такие как Азимилид, Ибутилид, Дофетилид и др. Однако исследования показали, что Соталол, имея высокую эффективность, обладает многими побочными действиями, например, аритмогенным эффектом и его вероятность увеличивается с поднятия дозы данного средства.
Больным с полиморфной аритмией лечение проводится с учётом размера QT на синусовом ритме сердца. При стабильной динамике и исходно имеющейся нормальной величине интервала QT назначают такие антиаритмические средства, как Амиодарон, Бета-блокатор, Прокаинамид, Лидокаин, Соталол. При сниженном сокращении миокарда терапия ограничивается использованием в сниженных дозах Лидокаина, Амиодарона или проводят электрошоком кардиоверсию.
Купирование пароксизма при полиморфной аритмии, для которой характерен удлинённый интервал QТ достигают внутривенным введением Магнезии или искусственным навязыванием ритма с более высокой частотой. Иногда положительного результата можно добиться благодаря введению Изопротеренола. Иногда достаточным оказывается назначение Лидокаина или Дифенина.
Для тех пациентов, у которых во время пароксизма аритмии, появляется ишемия мозга или миокарда, отёк лёгких, или гипотония, применяют электрошок при частоте ритма в сто пятьдесят ударов в минуту. Затем больным приступают оказывать первую помощь в виде подачи кислорода, устанавливании катетера в вену и подготавливают набор для интубирования. Перед терапией элекроимпульсами вводят успокаивающий Диазепам до 15 мг внутривенно или Морфин, как препарат для премедикации. У больных с мономорфной аритмией купировать приступ удаётся с помощью заряда с энергией 100 j.
За последнее время в практической медицине широко стали использовать имплантацию кардиовертер дефибрилляторов, чтобы снизить риск смертности пациентов с диагнозом злокачественных форм аритмий.
Отличительные характеристики
Пароксизмальная тахикардия — это нарушение сердечного ритма с частотой 150–300 ударов в минуту. Очаг возбуждения возникает в каком-либо отделе проводящей системы сердца и вызывает высокочастотные электрические импульсы.
Причины появления таких очагов пока до конца не изучены. Для этой формы тахикардии характерны внезапное начало и конец приступа, который продолжается от нескольких минут до нескольких дней.
При пароксизмальной тахикардии максимально укорачиваются диастолические паузы, поэтому сокращается до минимума время на восстановительные процессы, отчего возникают изменения.
Также происходит нарушение функции сердца, вследствие «закупорки предсердий» Венкебаха. Тогда кровь, накопившаяся в предсердиях, отбрасывается обратно в полые и легочные вены, вследствие чего в яремных венах образуются волны пульса. Закупорка еще больше затрудняет наполнение желудочков кровью и провоцирует застойные явления в большом круге.
От синусовой пароксизмальную форму отличает внезапность приступа и то, что очаг возникает не в синусовом узле — нормальном источнике импульсов.
Пароксизмальная тахикардия обычно сопровождается митральным стенозом и коронарным атеросклерозом.
Лечение желудочковой тахикардии
В рамках терапии выделяют несколько приоритетных направлений. Необходимо вылечить первичную болезнь, которая вызывает возникновение приступов тахикардии, предупредить их появление. Пароксизм является обострением патологии, потому его необходимо купировать.
Неотложная помощь
Если гемодинамика нестабильна, то требуется экстренная электрокардиоверсия (разряд в 100 Дж). При отсутствующем пульсе для дефибрилляции сначала используют несинхронизированный разряд (200 Дж). Если пациент находится в тяжелом состоянии, но сознание сохраняет, то используют синхронизированный разряд.
Медикаментозная терапия
Лекарственные препараты при желудочковой тахикардии назначают в индивидуальном порядке. Программа лечения зависит от сопутствующих заболеваний и основной причины патологии.
Для купирования и предупреждения пароксизмов прибегают к следующим препаратам:
- β-адреноблокаторы. Такие лекарства необходимы для ослабления сердечных сокращений и нормализации их частоты, а также понижения артериального давления. При сопутствующей сердечной недостаточности обычно назначают Бисопролол. Включение этого препарата в терапию позволяет подавить аритмию и снизить риск летального исхода.
- Блокаторы кальциевых каналов. При приеме таких препаратов ритм сердечных сокращений нормализуется, а их сила ослабевает. Данная терапия необходима также для расширения сосудов и снижения артериального давления. Чаще прибегают к Амиодарону и Соталолу.
- Прочие антиаритмические медикаменты. Эти препараты необходимы для восстановления и поддерживания нормального ритма сердечных сокращений. Часто прибегают к Мексилетину, Пропафенону, Прокаинамиду, Хинидину.
- Омега-3-полиненасыщенные жирные кислоты. Включение этих средств в лечение необходимо для снижения уровня холестерина и риска тромбообразования.
- Если у человека нет хронических сердечных патологий, то при плохой переносимости желудочковой экстрасистолии назначают психотропные препараты.
Чаще всего приступ купируют внутривенным введением Лидокаина или Прокаинамида. Затем внутривенно вводят Амиодарон.
Хирургическое лечение
По показаниям прибегают к оперативному вмешательству. Для восстановления и поддержки ритма сердечных сокращений устанавливают кардиовертер-дефибриллятор. При высоком риске внезапной смерти обязательна сопутствующая медикаментозная терапия, включающая прием антиаритмических препаратов.
Прибегают также к разрушению источника нарушения сердечного ритма. Для этого используют радиочастотные импульсы. Операция называется радиочастотной абляцией.
Симптомы и признаки на ЭКГ
Обычно приступ пароксизмальной желудочковой тахикардии имеет ярко выраженное начало и окончание, и обычно длится от нескольких секунд до нескольких часов (иногда несколько суток). Начинается он с сильного толчка в области сердца, после чего у пациента наблюдаются следующие симптомы:
- Усиление сердцебиения, которое ощущается даже без прощупывания пульса;
- Снижение артериального давления;
- Бледность кожных покровов;
- Жжение, боль или дискомфорт в области грудной клетки;
- Головокружение, «дурнота»;
- Чувство сдавливания в области сердца;
- Сильный страх смерти;
- Слабость и обмороки.
У некоторых пациентов ЖПТ протекает бессимптомно, и диагностируется случайно, при плановом медицинском осмотре.
На ЭКГ патология характеризуется следующими признаками:
- Отсутствие связи зубцов Р с желудочковыми комплексами (в некоторых случаях зубцы полностью скрыты в измененных желудочных комплексах), что означает диссоциацию в деятельности желудочков и предсердий;
- Деформация и расширение комплексов QRS;
- Появление комплексов QRS нормальной ширины среди деформированных желудочковых комплексов, которые по форме напоминают блокаду ножек пучка Гиса на ЭКГ.
Прогноз, осложнения, возможные последствия
К возможным осложнениям длительного пароксизма с частотой выше 180 ударов в минуту относят:
- мерцание желудочков — одна из причин внезапной сердечной смерти;
- острая сердечная недостаточность с кардиогенным шоком и отеком легких;
- стенокардия, инфаркт миокарда;
- прогрессирование хронической сердечной недостаточности.
Приведет ли пароксизмальная тахикардия к сердечной недостаточности, зависит во многом от состояния сердечной мышцы и наличия других изменений системы кровообращения.
Опасны приступы длительностью от 6–8 дней.
Первым признаком развивающейся сердечной недостаточности является напряжение в шее, которое возникает из-за переполнения вен кровью, одышка, усталость, тяжесть и боль в области печени.
Что такое желудочковая тахикардия?
Желудочковая тахикардия — сердечная аритмия, характеризующаяся увеличением частоты сердечных сокращений желудочков.
Этапы развития болезни:
- желудочки сокращаются слишком быстро и неорганизованно по отношению к предсердиям;
- они не заполняются адекватно;
- количество крови, перекачиваемой по кругу, уменьшается с каждым ударом;
- уменьшается артериальный контур;
- количество крови, которое насыщается кислородом и питает сердце, также уменьшается (коронарное кровообращение);
- сократительная эффективность сердца еще более снижена;
- дегенерация при фибрилляции желудочков;
- смерть.
Эта неудачная эволюция более вероятна в случае очень высокой частоты желудочков и в случае нарушения сердечной деятельности у пациентов с сердечной недостаточностью.
Желудочковая тахикардия относится к самым известным видам аритмий у пациентов с заболеваниями сердца
Хотя она также может происходить у здоровых людей, она представляет собой аритмию, которую нужно лечить с осторожностью: на самом деле она может перерасти в фибрилляцию желудочков, исход которой часто приводит к летальному исходу
Желудочковая тахикардия вызывает очень сильное повышение частоты сердечных сокращений. Желудок бьется быстрее, поэтому количество ударов или сокращений возрастает с нормальных 60-100 в минуту до 150-200 в минуту.
Желудочковая тахикардия является одной из наиболее распространенных и наиболее опасных аритмий. Обычно это серьезное заболевание сердца, но оно также может встречаться у здоровых людей.
Последствия
Регулярное сокращение желудочка отвечает за сердечный выброс. Сердечный выброс означает насосное действие циркулирующей крови на легкие и ткани человеческого организма.
Измененный ритм желудочкового сокращения приводит к выбросу. Следовательно, насыщенная кислородом кровь не орошает ткани и органы тела, в том числе сердце, которое в дальнейшем теряет свою сократительную эффективность. Если этот дефицит серьезен, пациент идет навстречу к смерти.
Эпидемиология
Данные о заболеваемости говорят, что:
- Желудочковая тахикардия связана с возрастом: чаще встречается у лиц среднего и пожилого возраста.
- 2-4% людей старше 60 лет без проблем с сердцем испытывают эпизоды желудочковой тахикардии.
- 4-16% людей старше 60 лет с сердечными заболеваниями испытывают эпизоды желудочковой тахикардии.
Кроме того, желудочковая тахикардия:
- Чаще проявляется в зимние месяцы.
- Имеет циркадный характер: пик заболеваемости наблюдается в утренние часы.