Синдром лериша мкб 10
Содержание:
Диагностические методы
Диагностика болезни Такаясу является трудной по причине первичного хронического течения патологии больше чем у половины людей и неспецифичности ряда симптомов
Во время сбора анамнеза и обследования терапевт уделит особое внимание клиническим проявлениям

Такой диагноз, как неспецифический аортоартериит, является очевидным, если имеются такие критерии:
- возраст до сорока лет;
- отсутствующий или ослабленный пульс на артериях периферических;
- наличие у пациента перемежающей хромоты;
- разница в показателях давления на симметричных конечностях;
- появление шума вследствие аускультации над воспаленными сосудами.
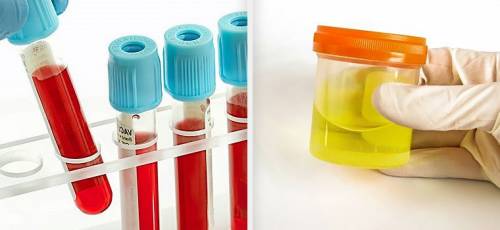
При установлении первичного диагноза лечащий врач обязательно назначит пациенту лабораторные исследования (биохимический анализ крови, общие анализы урины и крови, в некоторых ситуациях – биопсию воспаленных сосудов).
Если заболевание имеется, забор крови отразит уменьшение уровня гемоглобина, невысокое увеличение содержания лейкоцитов, а также умеренный рост СОЭ. Помимо этого, иммунологические анализы покажут повышение содержания иммуноглобулинов и присутствие HLA-антигенов. Нужно отметить, что аутоиммунное заболевание диагностировать только по анализам мочи и крови нельзя.
Чтобы подтвердить диагноз, следует провести инструментальную диагностику, включающую:
- фонокардиографию;
- эхокардиографию;
- энцефалографию;
- ультразвуковое исследование.

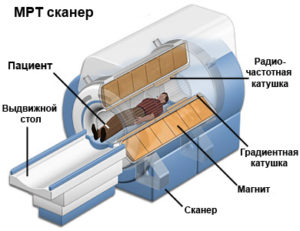
Но одним из самых главных инструментальных исследовательских методов становится магнитно-резонансная ангиография. Ее высокая чувствительность дает возможность легкого определения стеноза сосудистых участков и обнаружения тонких патологических и морфологических изменений в стенке артерии. Этот исследовательский метод чрезвычайно важен как для постановки диагноза точечно, так и для оценки распространения процесса воспаления. Магнитно-резонансная ангиография дает возможность составить прогноз жизни пациента и оценить, насколько эффективно применяемое лечение.
Как излечить болезнь Такаясу?
Симптомы болезни Лериша
Наиболее распространенный симптом, характеризующий облитерирующий атеросклероз нижних конечностей — это перемежающаяся хромота, которая характеризуется болью в икроножных мышцах, которые возникают во время ходьбы и исчезают после непродолжительного отдыха. В случае синдрома Лериша или атеросклероза брюшной аорты боли отмечаются и в ягодичных мышцах, и в голенях, и в поясничной области, а также мышцах бедер. В этом случае говорят о высокой перемежающейся хромоте. При этом часто отмечаются такие симптомы, как повышенная чувствительность ног к холоду, а также зябкость и нередко — ощущение онемения в стопах. Как результат — происходит изменение окраски кожных покровов ног, которые при начальных этапах болезни приобретают бледный оттенок. В частности, у больных с синдромом Лериша наблюдается изменение окраски нижних конечностей в цвет слоновой кости.
На более поздних стадиях заболевания синдромом Лериша кожа пальцев и стоп становится багрово синего оттенка (наблюдаются трофические нарушения). Проявление трофических расстройств обычно выражается в нарушении роста ногтей и выпадении волосяного покрова. В случае закупорки (окклюзии) бедренно-подколенного фрагмента тела потеря волос чаще всего прослеживается на голени, а в случае поражения аорто-подвздошной области зона потери волос может наблюдаться и в дистальной трети бедра. Cимптом импотенции присутствует приблизительно у половины больных синдромом Лериша. Это обусловлено проблемами с кровообращением внутренних подвздошных артерий.
При заболевании облитерирующим атеросклерозом ног чаще всего поражается бедренно-подколенный сегмент. Ввиду этого у подавляющего числа больных прощупываемая пульсация отсутствует, начиная от места отхождения глубокой артерии бедра. Она не наблюдается ни на артериях стоп, ни на подколенной артерии.
Основными признаками критической ишемии конечности являются перманентная боль в покое, которая нуждается в обезболивании в течение 2 недель и более, гангрена пальцев или стопы, трофическая язва, которые проявляются на фоне хронической артериальной недостаточности в ногах. Если же не принимать шагов для улучшения артериального кровоснабжения, ампутация может стать неизбежной у подавляющего большинства пациентов. При этом чаще всего даже не врач уговаривает больного провести ампутацию, а наоборот, пациент, умоляет хирурга удалить больную конечность.
Хирургическое лечение
Хирургическое вмешательство на аорте и магистральных сосудах желательно проводить в первые пять лет после установления диагноза.
- Эндартерэктомия показана при окклюзии небольшой протяженности.
- Обходное шунтирование специальными протезами выполняется при значительном объеме поражения.
Показания к операции определяются протяженностью процесса и степенью непроходимости периферических сосудов. Оперативное вмешательство проводят вне активной стадии БТ.
Клинический пример
Девочка 13‑ти лет, поступила в педиатрическое отделение по направлению кардиолога с жалобами на головные боли, носовые кровотечения, повышение АД до 220/110 мм. рт. ст. Детскими инфекциями не болела. Привита соответственно возрасту до трех лет. С девятилетнего возраста находилась в школе-интернате (мать и отец злоупотребляют алкоголем, лишены родительских прав). В десять лет выявлена миопия (носит очки). Два последних года ребенок находится под опекой тети, которая считает девочку больной с девяти лет, когда появились вышеописанные жалобы.
При поступлении в отделение состояние девочки — средней тяжести, ребенок астенического телосложения, пониженного питания. При аускультации сердца выслушивается систолический шум в V точке. Печень — на 1 см ниже края реберной дуги, АД на уровне 180–150/85–80.
В гемограмме — незначительный нейтрофилез, СОЭ — 43 мм/ч. В биохимическом анализе крови повышен С-реактивный белок, остальное без патологии, антистрептолизин-О и ревматоидный фактор не выявлены. Коагулограмма — снижен протромбиновый индекс. ЭКГ без патологии. ЭхоКГ — умеренная гипертрофия межжелудочковой перегородки и задней стенки левого желудочка, дуга аорты левосторонняя, сужение аорты в типичном месте до 5–6 мм. По данным КТ/МРТ, имеются признаки болезни Такаясу (тип IV): отслойка интимы восходящей аорты с переходом на дугу, сегментарные стенозы грудного отдела нисходящей аорты, поражение длинных сегментов магистральных сосудов головного мозга, КТ-данные в пользу сегментарного сужения левой почечной артерии.
Назначены метипред, метотрексан. Симптоматическая терапия включала аспирин, атенолол, курантил, каптоприл. На фоне терапии отмечалась регрессия общевоспалительных признаков, однако АГ полностью купировать не удалось. Через три месяца была повышена доза метипреда, проведена коррекция антигипертензивной терапии, однако давление оставалось высоким.С учетом характера поражения сосудов (IV тип), нестойкого и частичного противовоспалительного эффекта проведенной терапии, в данном случае прогноз для жизни весьма неблагоприятен.
5–10‑летняя выживаемость от болезни Такаясу около 80 %, а выживаемость от пяти месяцев до года близка к 100 %. Наиболее частой причиной смерти становится инсульт (50 %) и инфаркт миокарда (около 25 %), реже — разрыв аневризмы аорты (5 %). При поражении коронарных артерий в первые два года от момента появления симптомов кардиальной патологии смертность достигает 56 %. Неблагоприятный прогноз у больных, течение заболевания которых осложняется ретинопатией, артериальной гипертензией, аортальной недостаточностью и аневризмой аорты. У пациентов, имеющих два или более из перечисленных синдромов, десятилетняя выживаемость от момента постановки диагноза — 59 %, причем большинство смертельных исходов приходится на первые пять лет болезни.
Лечение
Синдром Лериша лечится с помощью лекарственных средств только в первой и второй стадии. Терапия осуществляется с помощью ганглиоблокаторов, сосудорасширяющих медикаментов и холинолитиков.
Ганглиоблокаторы, применяющиеся для лечения синдрома Лериша:
- Васкулат.
- Мидокалм.
- Булатол.
Благодаря их свойствам лечение заболевания приносит существенные результаты. Они применяются перорально. Васкулат выпускается в виде таблеток или капель.
Если синдром Лериша протекает в тяжелой форме, то препараты назначаются в виде внутримышечных и внутривенных инъекций. Мидокалм вводится в ягодичную мышцу один-два раза в день. За день пациент получает не более 100 мг препарата. Внутривенное введение также показано в аналогичной дозировке. Препарат вводится медленно. При этом лекарство противопоказано диабетикам и лицам, склонным к аллергии на Лидокаин, а также страдающим от миастении.
Для расширения сосудов применяется Но-шпа и Папаверин. Форма выпуска Но-шпы при лечении синдрома используется любая: в виде таблеток и инъекций. Внутривенное и внутриартериальное введение должно быть медленным. У препарата есть противопоказания: Но-шпу не применяют при глаукоме и гипертрофии простаты. Папаверин применяют перорально и в виде инъекций. Он противопоказан при различных нарушениях ритма сердца.
Для лечения заболевания применяют холинолитики Депо-Падутин, Андекалин. Курс лечения Депо-Падутином составляет не менее 7 недель, в течение которых больному проводится около 20 инъекций внутримышечно. Если симптомы заболевания не уменьшаются, то курс лечения может продлиться до 4 месяцев. Андекалин назначают на срок от 2 недель до месяца с повторением курсов через три месяца. Принимается лекарственное средство в виде таблеток.
При атеросклерозе в обязательном порядке назначают препараты для снижения уровня холестерина — статины. При этом состояние сосудов улучшается, а поверхность бляшек становится гладкой
Важно не только с помощью медикаментов поддерживать уровень холестерина в крови, но и снижать его с помощью диетического питания, показанного при синдроме Лериша
Для улучшения микроциркуляции и снижения рисков тромбообразования применяют препараты: Курантил, Пентоксифиллин, Клопидогрель и Ацетилсалициловую кислоту. Кроме того, пациентам с таким диагнозом необходимо проходить периодическое санаторно-курортное лечение. При заболевании показана лечебная физкультура, включающая дозированную ходьбу. Также в условиях хирургического стационара больной может пройти курсы сосудистой терапии.
Тяжелые стадии ишемии не лечатся медикаментозно. В этом случае назначается только хирургическое вмешательство двух видов: удаление пораженного участка сосуда и установка на его место протеза, а также шунтирование. Резекция участка сосуда назначается при верифицированной закупорке и стенозировании. Если артерия полностью забита бляшками, то показано аорто-бедренное шунтирование.
Наблюдение после операции
Вовремя проведенное оперативное вмешательство позволяет исключить нарастание симптомов заболевания. Человек становится трудоспособным, но продолжает прием лекарственных препаратов. Стоит помнить о том, что после операции необходимо вести здоровый образ жизни, исключить курение, алкоголь и вредную пищу. Пациент должен наблюдаться у лечащего врача и вовремя проходить курсы сосудистой терапии.
Лечение
Терапия строго хирургическая. С одной стороны, факторы происхождения сами по себе не поддаются коррекции (рубцы, гипертрофии миокарда и прочие), с другой, и само нарушение проводящей системы анатомически необратимо. Потому альтернатив радикальному вмешательству нет.
При этом говорить о неэффективности медикаментозной коррекции можно лишь условно.
Действительно, изменить положение вещей препараты не способны. Но проводить операцию вне тщательной подготовки не только непрофессионально, но и откровенно глупо, поскольку риски слишком высоки: пациент может не пережить вживления кардиостимулятора.
В срочном порядке, без подготовки радикальная методика показана только в случае с острым неотложным состоянием.
В плановый период назначаются антиаритмические средства, противогипертензивные медикаменты, кардиопротекторы, по мере надобности — добавки с содержанием калия и магния.
Конкретные наименования, как и сочетания, подбираются специалистами, самостоятельный прием недопустим.
Внимание:
Сердечные гликозиды не используются.
Суть операции заключается в имплантации кардиостимулятора. Он позволяет спасти жизнь, но далеко не всегда.
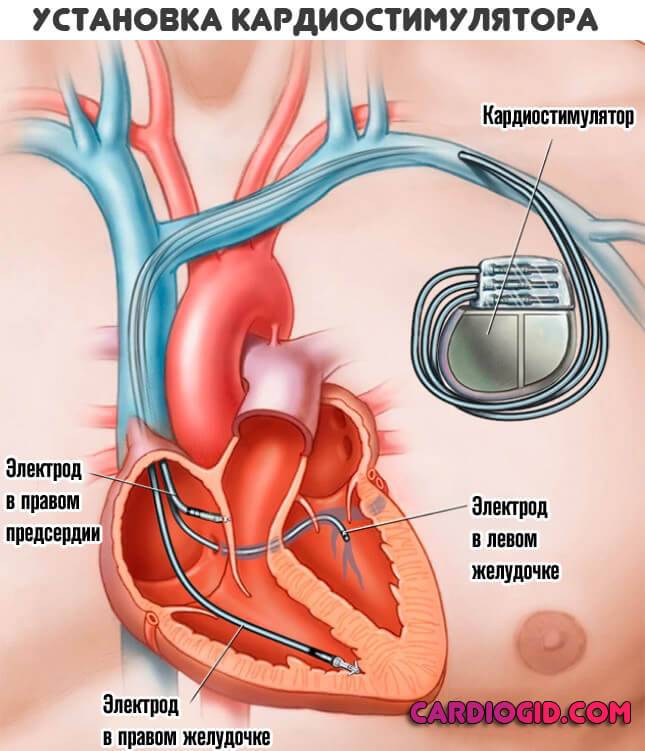
Создание дополнительного проводящего пути дает возможность устранить аритмию или существенно сгладить ее признаки. Патология слишком опасна.
Эффективное или условно результативное лечение возможно только на ранних стадиях. При этом хорошим итогом считается продление жизни пациенту хотя бы на несколько лет.
Симптомы
 Первым проявлением синдрома Лериша является боль в икроножной мышце во время ходьбы
Первым проявлением синдрома Лериша является боль в икроножной мышце во время ходьбы
На начальной стадии развития синдром Лериша дает о себе знать появлением болей в икроножных мышцах во время ходьбы. На определенной стадии болевой синдром становится настолько интенсивным, что человек начинает прихрамывать на пораженную ногу. Как правило, именно появление перемежающейся хромоты становится поводом для обращения к врачу.
Иногда окклюзия артерий происходит на средних или более высоких уровнях. В таких случаях боли впервые возникают в области ягодичных мышц, наружной поверхности бедер или поясницы. Такое поражение артерий так же приводит к появлению хромоты, а симптом называется «высокая перемежающаяся хромота».
Кроме болей, больные с синдромом Лериша отмечают появление следующих симптомов:
- судороги в мышцах ног;
- парестезии: ощущение ползания мурашек, жжения, покалывания, онемение ног;
- ощущение похолодания ног;
- побледнение кожи на нижних конечностях;
- сжимающая боль в животе (в некоторых случаях).
Сужение просвета или закупоривание артерий приводит к тому, что при попытках прощупать пульс на ноге выявляется ослабление или полное отсутствие пульсации.
На более запущенных стадиях кожа на ногах изменяет свой цвет, становится сухой, шелушащейся и менее эластичной. Из-за начала обменных нарушений ногти начинают расти медленней, теряют свой блеск, становятся тусклыми, ломкими и приобретают бурую окраску. Волосы на пораженной конечности постепенно выпадают, и на ней могут возникать очаги полного облысения. Недостаточное питание подкожно-жировой клетчатки и мышечных тканей приводит к их постепенной атрофии.
Кроме болезненных и дискомфортных ощущений в ногах, у половины мужчин синдром Лериша, сопровождающийся ухудшением кровоснабжения спинного мозга и органов таза, проявляется различными нарушениями потенции – изменение либидо, эректильные дисфункции. Впоследствии из-за длительного нарушения кровообращения у больного может развиваться импотенция.
На запущенных стадиях заболевания боли в стопе и пальцах становятся мучительными и присутствуют постоянно. Из-за трофических нарушений кожа более подвержена травмам и на ней появляются трофические язвы. В тяжелых случаях развивается гангрена.
Стадии синдрома Лериша
При синдроме Лериша выделяют четыре стадии ишемии:
- I – функциональная компенсация. При нагрузках больной ощущает зябкость, парестезии, судороги в ногах. Присутствует повышенная утомляемость нижних конечностей. После прохождения 500-1000 м со скоростью шага около 5 км/ч у больного появляется перемежающаяся хромота. После устранения физической нагрузки боли в ноге постепенно исчезают.
- II – субкомпенсация. Перемежающаяся хромота проявляется при преодолении около 250 м. Возникают изменения со стороны кожных покровов: они становятся сухими, шелушащимися, выпадают волосы. Ногтевые пластины становятся более ломкими, тусклыми и приобретают бурый оттенок. Появляются первые признаки атрофии подкожно жировой клетчатки и мышц стопы.
- III – декомпенсация. Боли в ноге появляются даже в состоянии покоя. Перемежающаяся хромота возникает уже через 25-50 м. Кожа на конечности становится бледной при возвышенном положении и краснеет при опускании ноги. Даже микротравмы приводят к образованию трещин и поверхностных трофических язв.
- IV – деструктивные изменения. Болевой синдром присутствует постоянно. Язвы плохо заживают, воспаляются, отекают и некротизируются. При отсутствии лечения развивается гангрена.
Дополнительные диагностические методы

Сосудистый хирург в качестве альтернативных вариантов может использовать УЗДГ сосудов или магнитно-резонансную ангиографию, хотя при такой патологии, как синдром Лериша, эти исследования менее информативны.
О степени нарушения кровоснабжения хорошее представление дает такое скрининговое исследование, как измерение лодыжечного индекса давления (ЛИД). Этот индекс представляет собой отношение артериального давления (АД), которое измерено в области лодыжек, к АД, измеренному на плече. В условиях нормы показатель бывает немного выше единицы. Чем ЛИД ниже, тем тяжелее степень ишемии и больше выражены гемодинамические расстройства. Значение индекса ниже 0,4 свидетельствует о критической ишемии конечности.
Проявления и диагностика синдрома Лериша
Классическим вариантом течения синдрома Лериша считается сочетание симптомов:
- Перемежающейся хромоты;
- Нарушения потенции;
- Отсутствия пульса на артериях ног.
Перемежающаяся хромота – один из главных признаков нарушения артериального кровотока в нижних конечностях. В зависимости от уровня стеноза сосудов, она бывает высокой и низкой. Если поражена аорта и ее бифуркация, то больной будет испытывать боль при ходьбе в области поясницы, ягодиц, нижних конечностях как при нагрузках, так и в покое. При поражении сосудов бедер и голеней боль будет локализована преимущественно в нижней части ног, стопах.
Из-за нарушения кровотока в сосудах малого таза и вовлечения спинного мозга появляется импотенция, снижение тонуса мышц тазового дна, возможны боли в животе.
Признаками трофических нарушений в ногах будет уменьшение мышечного тонуса и объема жировой клетчатки, выпадение волос, бледность и похолодание кожи, нарушения роста ногтей. При попытке прощупать сосуды пульсация на них не определяется.
Развитие атеросклероза в артериях долгое время может протекать незаметно для пациента. В редких случаях заболевание манифестирует внезапным тромбозом и острым нарушением кровотока, но обычно оно развивается исподволь, а первыми признаками становятся:
- Чувство онемения и слабости в ногах;
- Зябкость, ощущение «мурашек», болезненность или жжение в коже;
- При длительной ходьбе появляются боли, которые вначале носят непостоянный характер и проходят после отдыха.
Характерен и внешний вид ног, в которых происходят дистрофические изменения на фоне артериальной недостаточности. Конечности становятся вначале бледными, а затем цвет сменяется на багрово-синюшный, выпадают волосы, нарушается рост ногтей. При выраженном стенозе артерий нарастают трофические нарушения, проявляющиеся образованием незаживающих язв и очагов некроза. Незначительные повреждения таких тканей могут повлечь гангрену вследствие выраженного нарушения регенерации.

яркая клиническая картина острой окклюзии
При остром течении синдрома Лериша с тромбозом артериального ствола очень быстро нарастают гипоксия и ишемия, появляется гангрена. Больному требуется срочная госпитализация и, как правило, ампутация ноги.
В зависимости от клинических проявлений, выделяют четыре стадии течения заболевания:
- Первая стадия проявляется зябкостью, слабостью в ногах, а симптомы перемежающейся хромоты возникают при длительных нагрузках и проходят после отдыха.
- На второй стадии степень сужения артерий увеличивается, среди симптомов появляются признаки трофических изменений в коже, ногтях, перемежающая хромота появляется уже при преодолении расстояния всего в 200-250 метров.
- Третья стадия характеризует декомпенсированный процесс с прогрессированием изменений кожи, мышц и клетчатки, появляются язвы, боль в состоянии покоя.
- Четвертая стадия – самая опасная, когда боль становится нестерпимой, на ногах множество незаживающих язв и очагов некроза мягких тканей. Без лечения неминуемо развивается гангрена ноги.
Диагностика
При подозрении на стеноз или окклюзию артерий нижних конечностей необходимо будет пройти ряд обследований, особенно важных на ранних стадиях, когда клиника стерта или практически отсутствует. Врач осмотрит ноги, попытается прощупать пульс на артериях.
Лабораторное исследование подразумевает определение показателей липидного спектра, глюкозы, гликозилированного гемоглобина (при диабете), назначение коагулограммы.
Для уточнения степени и локализации поражения артерий проводят компьютерную ангиографию, аортографию с применением контрастного вещества. Для оценки функционального состояния артерий используют беговую дорожку.

синдром Лериша на диагностических снимках
Скрининговыми методами можно считать УЗИ сосудов с допплерографией, определение лодыжечно-плечевого индекса (соотношение артериального давления в сосудах лодыжки и плеча), который в норме должен превышать единицу.
При атеросклерозе аорты и сосудов ног обязательно проводят исследование состояния коронарных и мозговых артерий, поскольку выраженное их поражение может потребовать первоочередного лечения.
Лечение
В зависимости от стадии болезни и характера проявлений, назначается консервативная терапия либо операция. Консервативное лечение включает назначение препаратов, улучшающих кровообращение в микроциркуляторном русле, трофику тканей, сосудорасширяющих средств.
Пациент должен знать, что только лечение, назначенное врачом, не принесет желаемого результата без исключения факторов риска болезни и изменения образа жизни, поэтому основными принципами терапии считаются:
- Устранение факторов риска (контроль уровня давления, липидного спектра, глюкозы крови);
- Полное исключение курения;
- Регулярные прогулки пешком;
- Прием препаратов для улучшения кровотока.
Консервативная терапия
При I и IIА стадии допустимо только консервативное лечение, при более запущенных формах без операции не обойтись. Среди препаратов назначаются:
- Пентоксифиллин, уменьшающий агрегацию тромбоцитов и улучшающий реологические свойства крови. Доказано, что препарат способен уменьшить симптомы заболевания, но эффективен он лишь у 30-40% больных;
- Реополиглюкин, реомакродекс, уменьшающие вязкость крови;
- Ацетилсалициловая кислота, препятствующая тромбообразованию;
- Цилостазол, улучшающий реологические параметры крови;
- Тиклопидин, клопидогрел, обладающие выраженными антиагрегантными свойствами;
- Сулодексид, снижающий вязкость за счет уменьшения содержания в крови жиров и фибриногена;
- Никотиновая кислота и ее производные, вызывающие расширение периферических сосудов и способствующие расщеплению фибриногена;
- Спазмолитики (папаверин, дротаверин);
- При выраженном болевом синдроме показаны анальгетики.
При длительно незаживающих трофических язвах производят перевязки пораженных областей с применением местных средств, улучшающих трофику и регенерацию (солкосерил, метилурацил).
Операция
При синдроме Лериша производят реконструктивные операции, основными из которых являются:
- Эндартерэктомия – извлечение атеросклеротической бляшки с ушиванием сосуда либо замещением дефекта синтетическим материалом, собственными сосудами.
- Протезирование – измененный фрагмент артерии удаляется, а вместо него устанавливается синтетический протез или участок сосуда пациента, взятого из другой области (аутовена).
- Аорто-бедренное шунтирование – при значительном объеме поражения накладывается анастомоз в обход измененного участка сосуда (между аортой и бедренной артерией). Если поражена бифуркация аорты и обе подвздошные артерии, то применяется протез, полностью замещающий место бифуркации (в виде «штанов»).
- Стентирование – в сосуд устанавливается стент (полая трубка), по которому происходит кровоток, метод показан пациентам с поражением сосудов сердца, мозга, высоким операционным риском при проведении протезирования или шунтирования.
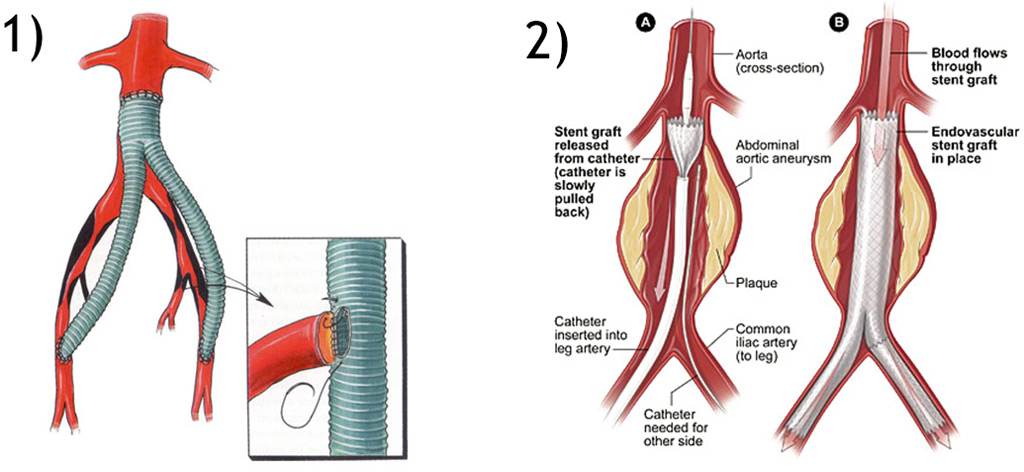
операции при синдроме Лериша – шунтирование (1) и ангиопластика со стентированием (2)
Если тяжесть атеросклероза такова, что восстановить кровоток уже невозможно, либо развилась гангрена конечности, то единственным видом операции может стать ампутация ноги до уровня, где кровоток еще присутствует.
Стоит отметить, что пациенты, которым была проведена операция, так же, как и находящиеся на консервативном лечении, должны принимать антитромбоцитарные препараты (аспирин, клопидогрел). В случае распространенного атеросклероза такое лечение считается базисным и может назначаться даже пожизненно. Сосудистые препараты применяют курсами, а антиагреганты – длительно, на протяжении всей жизни.
Немедикаментозные методы терапии синдрома Лериша складываются из ультрафиолетового и лазерного облучения крови для снижения ее вязкости и уменьшения агрегации тромбоцитов, гипербарической оксигенации, физиотерапевтических процедур (УВЧ, электрофорез).
Синдром Лериша – опасное заболевание с серьезным прогнозом. Примерно каждый третий пациент, умерший от сердечно-сосудистой патологии, имеет те или иные его проявления. Предупреждение прогрессирования сосудистых изменений во многом зависит не только от своевременности лечения, но и от желания пациента сохранить конечность и жизнь. Хирургам известны случаи, когда, даже лишившись ноги, больные не отказывались от курения и не соблюдали предписанных рекомендаций. Если возникли даже малейшие признаки нарушения артериального кровотока в сосудах ног, нужно срочно обращаться к врачу и незамедлительно начинать лечение.
Клиника
Синдром Такаясу развивается постепенно. Сначала у больного возникают общие признаки астении:
- слабость,
- недомогание,
- утомление,
- гипергидроз по ночам,
- отсутствие аппетита,
- потеря веса,
- бессонница,
- колебания температуры тела,
- артралгия и миалгия,
- приступы тахикардии,
- тремор конечностей.

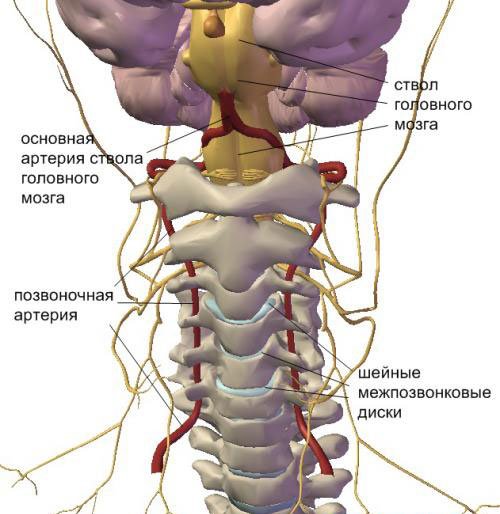
- Воспаление артерий, кровоснабжающих верхние конечности, проявляется болезненностью, мышечной слабостью, парестезиями, похолоданием кистей, отсутствием пульса на запястье, неодинаковыми показателями давления на руках.
- Сужение или частичная непроходимость каротидной артерии сопровождается неврологической клиникой: головокружением, невнимательностью, дискоординацией движений, мнестическими расстройствами, нетрудоспособностью, атаксией, потерей сознания, усталостью, цефалгией, эмоциональной лабильностью, падением интеллекта, частыми судорогами. Ишемия различных отделов ЦНС проявляется очаговой симптоматикой. У больных с поражением органа зрения снижается острота и двоится в глазах. Острая и полная окклюзия артерий сетчатки заканчивается односторонней слепотой.
- Неспецифический аортоартериит проявляется болью в левой части плечевого пояса, шее, грудной клетки слева. Постепенно атрофируется мышечная ткань. Пальпация пораженных сонных артерий болезненна. Аускультативно над ними определяется характерный шум. В крови обнаруживают признаки анемии и аномально быстрое оседание эритроцитов. У 50% больных повышается артериальное давление, возникает головокружение, преходящие моменты нарушения зрения, одышка, сердцебиение и прочие кардиальные проявления, обусловленные сужением кровеносных сосудов, развитием стенокардии напряжения, миокардита, гипертонической болезни, сердечной недостаточности.
- При воспалении мезентериальных артерий нарушается кровоснабжение органов абдоминальной полости. При этом отмечаются приступы «брюшной жабы», кишечная диспепсия, синдром мальабсорбции, боль в животе.
- Окклюзия брюшного отдела аорты приводит к боли в ногах, усиливающейся при ходьбе, хромоте, снижению либидо, ослаблению эректильной функции, импотенции.
- Поражение артериальных стволов почек сопровождается поясничной болью, злокачественной гипертонией и появлением в моче патологических включений — белка и эритроцитов.
- Легочная гипертензия развивается при стенозе ветвей легочного ствола. Повышение давления в малом круге кровообращения клинически проявляется болью в груди, одышкой, цианозом. Сухой, мучительный кашель, кровохарканье и прочие признаки поражения легких отмечаются лишь у четверти больных. Осложнением патологии является тромбоэмболия легочной артерии.
У тяжелобольных пациентов развиваются дистрофические и ишемические процессы, образуются трофические язвы на коже конечностей, начинают выпадать зубы и волосы, появляются дефекты на коже лица.
Опасные осложнения синдрома:
- Недостаточность аорты,
- Инфаркт миокарда,
- Поражение клапанного аппарата сердца,
- Тромбоз почечной артерии,
- Образование локализованных аневризм,
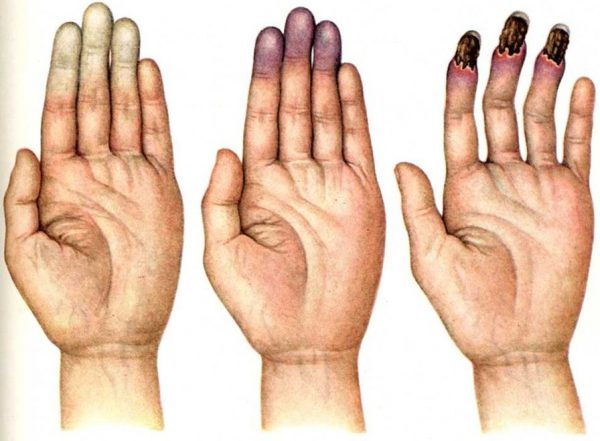
- Феномен Рейно,
- Нарушение мозгового кровообращения,
- Инсульт,
- Сердечная декомпенсация,
- Летальный исход.
Синдром Такаясу отличается медленным развитием. Через 15 лет он становится неизлечимым. Чтобы этого избежать, необходимо своевременно обратиться к врачу, обследоваться и незамедлительно начать лечение.