Классификация острого гломерулонефрита: симптомы, лечение и профилактика
Содержание:
- Возможно ли вылечить гломерулонефрит навсегда?
- Лечение
- Народное лечение гломерулонефрита, какие есть эффективные средства народной медицины?
- Классификация гломерулонефрита
- Медикаментозное лечение гломерулонефрита
- Диагностика
- ТеÑÐ°Ð¿Ð¸Ñ Ð¼ÐµÐ´Ð¸ÐºÐ°Ð¼ÐµÐ½ÑознÑми ÑÑедÑÑвами
- Лечение
- Клинические рекомендации о гломерулонефрите
- Исследование мочи
Возможно ли вылечить гломерулонефрит навсегда?
Гломерулонефрит способен протекать в двух формах
: острой и хронической. Острая форма поддается излечению, при своевременной постановке диагноза и правильных методах лечения.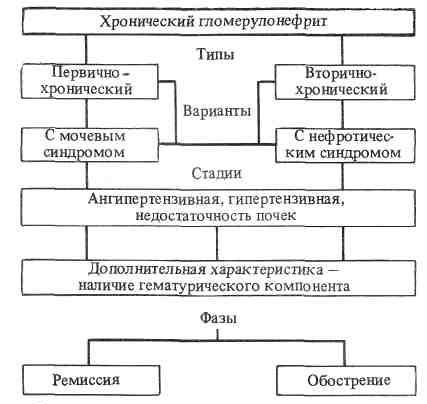
Если время на медикаментозное лечение было упущено, и болезнь плавно перетекла в хроническую форму, тогда нельзя полностью избавиться от этого недуга, но можно поддерживать свой организм в том состоянии, когда болезнь не сможет развиваться дальше и поражать все больше почечных элементов.
В этом случае врач выпишет определенную диету и расскажет о соблюдении специального режима
, который способен уберечь пациента от проявления нового рецидива болезни.
Если полного излечения добиться не получится, врач рекомендует соблюдать все установленные правила и профилактические мероприятия, для того чтобы симптомы стали менее заметными. Иногда при удачном проведении терапевтического лечения удается добиться временного исчезновения симптомов.
Необходимо как можно дольше поддерживать организм до появления нового рецидива.
Лечение
Лечение гломерулонефрита у детей проводят по индивидуальному плану. Тактика терапии зависит от возраста малыша, выраженности симптомов и преимущественного синдрома. Обязательно проводится санация всех очагов хронического воспаления — лечение кариозных зубов и гайморита, удаление миндалин, полипов и аденоидов.
Медикаментозное
Терапия острого гломерулонефрита у детей начинается с приема антибиотиков. Маленькому больному назначают препараты пенициллиновой группы или макролиды — Бициллин-5, Бициллин-1, Амоксициллин, Рокситромицин. Азитромицин.
Хронический нефрит клубочков не всегда требует назначения противомикробных средств. В данном случае на первый план выходит патогенетическое лечение:
- антиагреганты и антикоагулянты — Гепарин, Клопидогрел, Тиклопидин, Трифлузал, Дипиридамол;
- кортикостероиды — Преднизолон, Метипред, Дефлазокорт;
- противовоспалительные лекарства нестероидной группы — Ибупрофен, Индометацин;
- цитостатики — Циклофосфамид, Флутамид, Хлорамбуцил, Циклоспорин, Азатиоприн;
- медикаменты для снижения АД — Каптоприл, Эналаприл, Рамиприл;
- диуретики — Гипотиазид, Фуросемид, Урегит, Альдактон.
Подобную терапию назначают на длительное время и нередко подкрепляют гемодиализом.
Диета
Любая форма гломерулонефрита у детей требует применения лечебного питания. Для снижения нагрузки на больные органы, восстановления водно-солевого обмена и электролитного баланса используют стол №7. Его основная задача — снизить потребление соли и воды.
Ежедневный объем жидкости при гломерулонефрите рассчитывают на основе диуреза предыдущих суток и потерь на кожное дыхание. Для детей последняя цифра колеблется в пределах 300–400 мл.
Ограничение соли назначают для коррекции повышенного давления и увеличения мочеотделения. При благоприятном течении заболевания нормальное количество NaCl ребенку можно восстановить с 5–6 недели.
Обязательной частью диеты является сокращение белка. В первые 7–10 дней его количество уменьшают до 1 г/кг в сутки. Калорийность питания сохраняют за счет увеличения доли растительных жиров и углеводов. После схождения отеков в рацион включают продукты, богатые калием.
Народное лечение гломерулонефрита, какие есть эффективные средства народной медицины?
народной медицины1. Травяной сбор:
- 2 ложки шиповника;
- 2 ложки аниса;
- по 1 ложке измельченного корня петрушки и любистка;
- по 3 ложки измельченного корня пырея и стальника;
- 3 ложки березовых листьев;
- 1 ложка просвирника.
2. Травяной сбор:
- листья крапивы и смородины;
- василек цветы;
- корень петрушки;
- трава яснотки.
3. Почечный чай4. Травяной сбор:
- листья смородины и березы по 1 мерной ложке;
- хмель и плоды можжевельника по 1 мерной ложке;
- листья подорожника, брусники и крапивы по 2 мерные ложки;
- плоды шиповника – 4 мерные ложки;
- ягоды земляники – 6 мерных ложек.
5. Леспенефрил6. Травяной сбор
- семена льна 4 ложки;
- стальника корень и березовые листья по 3 ложки.
7. Цветки бузины8. Кукурузные рыльца и черенки от вишен9. Молочные коктейли:
- 15 мл земляничного сока на 100 мл молока, размешать, пить 1 раз в сутки за 30 минут до еды;
- 30 мл морковного сока на 200,0 мл молока, размешать, пить 1 раз в сутки за 30 минут до еды.
10. Малиновый квас:
- 1 стакан малиновых листьев;
- 3 литра очищенной воды;
- 1 стакан сахара;
- 1 чайная ложка сметаны.
11. Смесь сухофруктов:
- курага;
- чернослив;
- изюм;
- орехи;
- мед.
медицины
Классификация гломерулонефрита
Патология имеет несколько типов классификации, в зависимости от характера течения, причин возникновения и морфологических изменений.
По течению
Гломерулонефрит имеет острое и хроническое течение.
Острая форма заболевания также имеет 2 подвида:
- Циклический (типичный) — имеет острое начало и быстро проходит при условии правильно подобранной терапии. В отдельных случаях у больного после выздоровления сохраняются некоторые признаки болезни, в основном — повышение уровня крови и белка в моче.
- Ациклический (латентный, скрытый) — характеризуется медленным развитием и стёртой симптоматикой, в результате чего болезнь прогрессирует и приобретает хроническую форму.
Хронический гломерулонефрит имеет слабо выраженную симптоматику с периодическими рецидивами и приводит к тяжёлым нарушениям функций почек.
Хронический гломерулонефрит имеет 5 видов, в зависимости от преобладающих симптомов:
- Нефритический — преобладают симптомы, характерные для воспаления почек (повышение уровня белка и эритроцитов в моче), отёки.
- Гематурический — характеризуется повышенным содержанием крови в моче.
- Гипертонический — ведущим признаком патологии является повышенное давление (вследствие нарушений функций почек).
- Смешанный — все 3 синдрома (нефритический, гематурический и гипертонический) выражены в равной мере.
- Латентный — симптомы патологии отсутствуют, определить её можно только с помощью лабораторных анализов.
Также существует третья форма течения гломерулонефрита — быстропрогрессирующая. Она характеризуется внезапным острым началом и в течение нескольких недель приводит к почечной недостаточности.
По этиологии
По происхождению гломерулонефрит бывает первичным (развивается вследствие патологий строения почек) и вторичным (развивается как следствие других поражений организма: инфекций, воспалений, отравлений).
По морфологическим изменениям
Гломерулонефрит (симптомы и лечение у взрослых зависят также от причин болезни) приводит к изменению структуры почечной ткани.
Существует 5 форм гломерулонефрита, в зависимости от морфологических изменений:
| Фокально-сегментарный | Характеризуется склерозным поражением капиллярных петель. Чаще всего развивается вследствие длительного воздействия токсических веществ на организм или тяжёлой инфекции. Прогрессирует быстро (почти стремительно). |
| Мембранозный | Происходит диффузное утолщение стенок капилляров почечных клубков с их последующим расщеплением и раздвоением. Причиной мембранозного гломерулонефрита чаще всего являются онкологические опухоли, вирус гепатита B и некоторые лекарственные препараты. |
| Мезангиокапиллярный | При данной форме заболевания происходит разрастание клеток мезангия (сосуда, расположенного между капиллярами почечного клубка). |
| Мезангиопролиферативный | Имеет аутоиммунное происхождение с последующим разрастанием клеток и отложением в них иммунных комплексов. |
| Мезангиопролиферативный гломерулонефрит с иммуноглобулином А | Также имеет аутоиммунное происхождение, характеризуется выраженной гематурией. |
Медикаментозное лечение гломерулонефрита
Различают несколько видов медикаментозного лечения острого гломерулонефрита в соответствии с источником заболевания.
Если причиной заболевания стала стрептококковая инфекция, то врач назначает курс лечения Пенициллином. Данный препарат не повреждает почки. Дозировка в 500 ООО ЕД вводится внутримышечно каждые 4 ч. Курс пенициллиновой терапии от 10 до 14 дней.
Пенициллин можно заменить на Оксациллин, вкалывая внутримышечно в той же дозе.
Патогенетическая терапия происходит на основе лечения противовоспалительными и подавляющими пролиферативную активность препаратами. Это средства группы глюкокортикоидов и цитостатиков.
Глюкокортикоиды применяют в случае отсутствия сердечной и почечной недостаточности и артериальной гипертонии. Сюда относится препарат Преднизолон. Применяют в дозе 1–2 мг в сутки.

Цитостатики назначают, если глюкокортикоиды не дали положительного эффекта или к их приему имеются противопоказания. Известным препаратом является Циклоспорин, который употребляется в дозировке от 2,5 до 3,5 мг на 1 кг массы тела пациента в сутки. Лечение цистатиками необходимо проводить под строгим контролем путем анализа крови.
Лечение на основе антикоагулянтов и антиагрегантов направлено на улучшение кровоснабжения в почках и не дает развиваться тромбозу.
К применяемым препаратам данной группы относится Гепарин и Дипиридамол. Гепарин назначается по 20–30 ME в 24 ч, Дипиридамол 400–600 мг в сутки.
Курс данной терапии проводится от 6 до 10 недель.
Кроме того, чтобы убрать симптомы острого гломерулонефрита назначают:
- лекарственные средства для понижения артериального давления – Эналаприл – в дозировке 10–20 мг в 24 ч. или Рамиприл от 2,5 до 10 мг в сутки;
- медикаменты, выводящие лишнюю жидкость из организма – Альдактон в количестве 300 мг в 24 ч или Фуросемид от 40 до 80 мг в сутки;
- лекарства для лечения сердечной недостаточности – Урегит или Гипотиазид в дозировке от 50 до 100 мг в сутки.
Диагностика
Физикальная
На первичном этапе диагностики хронической формы гломерулонефрита производится оценка жалоб пациента. Как правило, пациенты предъявляют жалобы на изменение цвета мочи, головную боль, пастозность и отечность нижних конечностей, век и лица, рвоту и тошноту.
Методика физикального обследования является важным этапом комплексной диагностики хронической формы гломерулонефрита.
Распознать возникновение нефротического синдрома можно по таким признакам:
- Изменение показателей артериального давления в сторону его повышения;
- Кровь в моче при гломерулонефрите (гематурия)
- Отёк лицевой части и верхних век;
- Изменение цвета мочи, когда она приобретает оттенок мясных помоев, черного чая или не крепкого кофе;
- Признаки левожелудочковой сердечной недостаточности.
Лабораторная
Если у человека развился острый гломерулонефрит клинические рекомендации имеют аналогичный характер с теми предписаниями, которые касаются фазы обострения хронической формы патологии.
На этапе лабораторной диагностики гломерулонефрита, используются такие методики:
- Общеклиническое исследование крови. При острой форме заболевания и при обострении хронического гломерулонефрита, в общеклиническом анализе крови будет наблюдаться умеренное повышение СОЭ, а также снижение показателей гемоглобина.
- Биохимическое исследование крови. Если причиной возникновения почечной патологии послужило инфекционное заболевание стрептококковой природы, то в биохимическом анализе крови будет наблюдаться повышение таких показателей, как антистрептокиназа, антистрептолизин-О, антигиалуронидаза. Кроме того, повышается уровень С-реактивного белка, фибриногена, сиаловых кислот, снижаются показатели альбумина и общего белка, что говорит о развитии нефротического синдрома.
- Общеклиническое исследование мочи. В период обострения наблюдается снижение объема суточного диуреза, повышение удельного веса мочи, присутствие фрагментов крови в осадке, а также умеренная лейкоцитурия.
Инструментальная
Методики инструментального исследования помогают подтвердить или опровергнуть клинический диагноз. К таким методам относят:
- Методика почечной биопсии. Эта разновидность диагностики считается золотым стандартом при подозрении на хроническую форму гломерулонефрита. Данный способ позволяет провести дифференциальное исследование, уточнить степень активности патологии и ее форму.
- Ультразвуковое исследование почек. Эта методика используется с целью исключения обструктивных изменений в мочевыводящих путях и очаговых поражений в области почечной паренхимы.
- Электрокардиография. У пациентов с хронической формой данного заболевания наблюдаются признаки гипертрофических изменений в области левого желудочка.
Когда диагностируется острый или хронический гломерулонефрит у детей клинические рекомендации имеют аналогичный вид, но могут корректироваться лечащим врачом в индивидуальном порядке, в зависимости от возраста ребенка, его общего состояния и формы патологического процесса.
ТеÑÐ°Ð¿Ð¸Ñ Ð¼ÐµÐ´Ð¸ÐºÐ°Ð¼ÐµÐ½ÑознÑми ÑÑедÑÑвами
ÐÑ Ð½Ðµ Ñаз Ñже говоÑили, ÑÑо ÑимпÑÐ¾Ð¼Ñ Ð¸ леÑение одинаковÑ, ÑÑо Ñ Ð´ÐµÑей, ÑÑо Ñ Ð²Ð·ÑоÑлÑÑ.
- ÐаÑинаÑÑ Ð»ÐµÑение необÑодимо Ñ Ð¿ÑÐ¸Ð¼ÐµÐ½ÐµÐ½Ð¸Ñ Ð¿ÐµÐ½Ð¸ÑиллиновÑÑ ÑÑедÑÑв.
- ÐаÑаллелÑно Ñ Ð»ÐµÑением, можно пÑогÑеваÑÑ Ð¿Ð¾Ñки, ÑÑо Ñакже Ð¿Ð¾Ð¼Ð¾Ð¶ÐµÑ Ð² излеÑении.
- РнекоÑоÑÑÑ ÑиÑÑаÑиÑÑ Ð¼Ð¾Ð³ÑÑ Ð¿ÑимениÑÑ Ð´Ð¸Ð°Ð»Ð¸Ð· или гемодиализ.
- ÐÑи обоÑÑÑении ÑÑониÑеÑкой ÑоÑÐ¼Ñ Ð·Ð°Ð±Ð¾Ð»ÐµÐ²Ð°Ð½Ð¸Ñ , Ð´Ð»Ñ Ð¿ÑÐ¾Ð²ÐµÐ´ÐµÐ½Ð¸Ñ ÑеÑапии, пÑименÑÑÑÑÑ ÑиÑоÑÑаÑики.
- ХоÑоÑим ÑÑедÑÑвом ÑвлÑеÑÑÑ Ð¿Ñеднизолон. ÐÑÑÑ ÑеÑапии ÑÑим ÑÑедÑÑвом пÑодолжаеÑÑÑ Ð´Ð¾ двÑÑ Ð¼ÐµÑÑÑев.
- ÐнÑÑÑимÑÑеÑно вводÑÑÑÑ ÑиклоÑоÑÑамид.
- ÐÑли поÑвлÑеÑÑÑ ÑиÑк поÑÐ²Ð»ÐµÐ½Ð¸Ñ Ð¿Ð¾ÑеÑной недоÑÑаÑоÑноÑÑи, Ñогда пÑименÑÑÑ Ð¦Ð¸ÐºÐ»Ð¾ÑпоÑин и ÐзаÑиопÑин.
ÐÑÑгие ÑпоÑÐ¾Ð±Ñ ÑеÑапии
ÐÑли анализ моÑи, показал оÑклонениÑ, и бÑло диагноÑÑиÑовано данное заболевание, Ñогда можно пÑимениÑÑ Ð´Ð»Ñ Ð»ÐµÑÐµÐ½Ð¸Ñ Ð¸ многокомпоненÑнÑÑ ÑеÑапиÑ. Ðна во много Ñаз ÑÑÑекÑивнее, нежели пÑименение одного из пÑепаÑаÑов.
Также ÑекомендÑÑÑ Ð¿ÑинимаÑÑ Ð¸Ð¼Ð¼ÑнодепÑеÑÑивнÑе ÑÑедÑÑва.
ÐÑÑÑ Ð½ÐµÑколÑко меÑодов Ð´Ð»Ñ ÑеÑапии:
- ТÑеÑкомпоненÑное леÑение. Ðа пÑоÑÑжении ÑÑÐµÑ Ð¼ÐµÑÑÑев, болÑÐ½Ð¾Ð¼Ñ Ð½Ð°Ð·Ð½Ð°ÑаÑÑ Ð¿Ñеднизолон вмеÑÑе Ñ Ð³ÐµÐ¿Ð°Ñином, поÑом ÑледÑÐµÑ Ð½Ð°ÑаÑÑ Ð¿ÑинимаÑÑ Ð°ÑеÑилÑалиÑиловÑÑ ÐºÐ¸ÑлоÑÑ Ð¸ дипиÑидамол.
- ЧеÑÑÑеÑкомпоненÑное леÑение. ÐазнаÑаÑÑ Ð¿Ñеднизолон, ÑиклоÑамид и гепаÑин, поÑом аÑеÑилÑалиÑиловÑÑ ÐºÐ¸ÑлоÑÑ Ð¸ дипиÑидамол.
- ÐеÑение по меÑÐ¾Ð´Ñ ÐонÑиÑелли. Ðа пÑоÑÑжении ÑÑÐµÑ Ð´Ð½ÐµÐ¹ â пÑеднизолон, на вÑоÑом меÑÑÑе леÑÐµÐ½Ð¸Ñ â ÑлоÑамбÑÑил, поÑом ÑеÑедование ÑÑедÑÑв.
- ÐеÑение по меÑÐ¾Ð´Ñ Ð¡ÑенбеÑга, Ñак назÑваемаÑ, пÑлÑÑ-ÑеÑапиÑ.
ÐиÑпанÑеÑное леÑение
Такими деÑÑми, поÑле вÑпиÑки лÑÑÑе занимаÑÑÑÑ Ð² ÑанаÑоÑнÑÑ ÑÑловиÑÑ. Ðа пÑоÑÑжении ÑÑÐµÑ Ð¼ÐµÑÑÑев, необÑодимо ÑдаваÑÑ Ð°Ð½Ð°Ð»Ð¸Ð· моÑи и ÑегÑлÑÑно измеÑÑÑÑ Ð¿Ð¾ÐºÐ°Ð·Ð°Ñели кÑовÑного давлениÑ. ÐаждÑе ÑеÑÑÑнадÑаÑÑ Ð´Ð½ÐµÐ¹ ÑледÑÐµÑ Ð¿ÑоÑодиÑÑ Ð¾ÑмоÑÑ Ñ Ð²ÑаÑа.
Ðа пÑоÑÑжении поÑледÑÑÑÐ¸Ñ Ð´ÐµÐ²ÑÑи меÑÑÑев, анализ моÑи и пÑовеÑÐºÑ Ð´Ð°Ð²Ð»ÐµÐ½Ð¸Ñ Ð¿ÑоводÑÑ ÐºÐ°Ð¶Ð´Ñй меÑÑÑ.
ÐоÑеÑение вÑаÑа, на пÑоÑÑжении поÑледÑÑÑÐ¸Ñ Ð´Ð²ÑÑ Ð»ÐµÑ Ð½ÐµÐ¾Ð±Ñодимо пÑоводиÑÑ Ð¾Ð´Ð¸Ð½ Ñаз в кваÑÑал.
ÐÑи каждом инÑекÑионном заболевании, необÑодимо пÑоводиÑÑ Ð¸ÑÑÐ»ÐµÐ´Ð¾Ð²Ð°Ð½Ð¸Ñ Ð°Ð½Ð°Ð»Ð¸Ð·Ð¾Ð²  моÑи Ñ Ð´ÐµÑей. ÐоÑле излеÑениÑ, Ñебенка ÑледÑÐµÑ Ð¾ÑвободиÑÑ Ð¾Ñ ÑизиÑеÑкого ÑÑÑда, ÑпÑажнений и лÑбÑÑ Ð¿ÑоÑилакÑиÑеÑÐºÐ¸Ñ Ð¿Ñививок. ÐÑли на пÑоÑÑжении пÑÑи Ð»ÐµÑ ÑеÑÐ¸Ð´Ð¸Ð²Ñ Ð½Ðµ возникали, и вÑе Ð°Ð½Ð°Ð»Ð¸Ð·Ñ Ð±Ñли в ноÑме, Ñогда малÑÑа ÑнимаÑÑ Ñ ÑÑеÑа, Ð²ÐµÐ´Ñ Ð¾Ð½ ÑÑиÑаеÑÑÑ Ð¿Ð¾Ð»Ð½Ð¾ÑÑÑÑ Ð·Ð´Ð¾ÑовÑм.
Лечение
Чтобы вылечить острый гломерулонефрит у детей, показан режим в остром периоде постельный 3-4 нед. до исчезновения экстраренальных симптомов и улучшения ренальных.
Диета при остром гломерулонефрите
Диета бессолевая 7-10 дней, далее до 3-4 г. Ограничение белка при достаточной калорийности пищи. Белок назначается из расчета 0,5 г/сут или 50% от возрастной нормы на 7 дней, далее 1-1,5 г/кг для школьников, 1,5 — 2,0 г для дошкольников. Далее назначается стол 7а по Певзнеру. Во время отечного синдрома суточное количество жидкости определяется по диурезу предыдущего дня с добавлением 300-400 мл на экстраренальные потери.
Этиологическая терапия
- Для лечения острого гломерулонефрита у детей назначают анабиотики – пенициллин, ампициллин или амоксиклав (при отсутствии аллергии к пенициллину). При указании на аллергию к препаратам пенициллинового ряда назначается эритромицин или другие макролиды. Курс антибиотиков 10 дней, при наличии хронических очагов инфекции проводят повторные курсы.
- Для улучшения микроциркуляции назначаются дезагреганты: курантил (2-3 мг/кг) в три приема, трентал (5 мг/кг) 3 раза в сутки, тиклид, тиклопедин (0,25 г 2 — 3 раза) внутрь, агапурин (0,05-0,1 г).
- Чтобы провести лечение острого гломерулонефрита используются десенсибилизирующие средства – тавегил, кларитин, терален, диазолин, пипольфен, димедрол на протяжении 1 мес со сменой препарата каждые 7 — 10 дней.
- Диуретики при небольших отеках не назначаются для лечения, т.к. сами по себе отеки играют белковосберегающую роль.
- В случаях стойкой гипертензии назначаются гипотензивные средства – ингибиторы ангиотензинпревращающего фермента, регулирующие системную и локальную почечную гемодинамику.
- Чтобы вылечить острый гломерулонефрит можно использовать козаар – антагонист рецепторов ангиотензина II. Курс, которым лечат острый гломерулонефрит — 4 нед. Доказано снижение протеинурии, замедление темпов прогрессирования процесса в почках на фоне лечения ингибиторами ангиотензинпревращающего фермента.

Терапия в стационаре
В острый период лечение острого гломерулонефрита у детей проводится в стационаре. Оно должно быть крайне щадящим.
Альтернативная терапия
Базисная АГТТ:
- Противовоспалительная терапия: «Ренель», «Солидаго композитум», «Траумель С»;
- Режим: при экстраренальных симптомах и макрогематурии – строгий постельный режим, тепло на область поясницы. Расширение режима лечения – при ликвидации гипертензии, отеков и уменьшении гематурии;
- Диета (стол № 7) включает ограничение жидкости, исключение поваренной соли с постепенным добавлением ее в рацион. Пища должна быть витаминизированной, легкоусваиваемой, богатой калием;
- Антибактериальная терапия – проводят не менее 2 курсов антибактериального лечения острого гломерулонефрита (антибиотики не должны обладать нефротоксичным действием);
- Витаминотерапия;
- Антиоксидантная терапия;
- Консервативная санация очагов инфекции.
Этиотропная терапия: «Ангин-Хеель С», «Энгистол», «Грипп-хеель».
Дренирующая терапия: «Лимфомиозот».
Симптоматическая терапия: «Кралонин», «Нервохеель», «Ангио-Инъель», «Гастрикумель».
Прогноз лечения благоприятный. В 85-90% случаев наблюдается выздоровление, переход в хронический нефрит встречается редко. Одним из основных факторов прогрессирования являются тубулоинтерстициальные изменения:
- снижение оптической плотности мочи,
- лейкоцитурия,
- снижение функции осмотического концентрирования,
- повышение экскреции с мочой фибронектина – при очаговом поражении 0,040 г/сут, при диффузном 0,250 г/сут,
- УЗИ-документированное наличие гипертрофированных почечных пирамид,
- резистентность к патогенетической терапии.
Диспансерное наблюдение
После выписки из стационара пациент, прошедший лечение ОГ, направляется в местный санаторий для больных с заболеваниями почек. После выписки из санатория наблюдение за ребенком осуществляет педиатр и врач-нефролог – на первом году 1 раз в месяц, на втором – 1 раз в квартал. Осмотр ЛОР-врача и стоматолога 1 раз в 6 мес. Во время любого интеркуррентного заболевания обязательно исследование мочи, измерение артериального давления.
Диспансерное наблюдение проводится в течение 5 лет. К концу этого срока необходимо комплексное обследование с проведением функциональных почечных проб в стационаре или диагностическом центре. При отсутствии отклонений от нормы по результатам исследования ребенка можно считать выздоровевшим и снять с диспансерного учета.
Клинические рекомендации о гломерулонефрите
Из инфекционных агентов наибольшая роль в развитии болезни принадлежит стрептококкам, пневмококкам, стафилококкам, а также персистирующим вирусам (цитомегаловирус, HBs-инфекция, вирусы Коксаки, Эпштейна-Барр и др.) Также важны и другие факторы, вызывающие симптомы болезни: переохлаждение, вакцинация, аллергии, травмы, инсоляция, врожденные дисплазии почек.
Этиология
В развитии гломерулонефрита доказана роль вирусов гепатита В, С, не исключают роль цитомегаловирусной инфекции. Возможно развитие болезни на фоне паразитарных заболеваний (например, при малярии), токсического воздействия некоторых лекарственных средств (препаратов золота, лития и др.), а у подростков — алкоголя и наркотических препаратов. Иногда симптомы заболевания бывают спровоцированы неинфекционными факторами (профилактическими прививками, введением сыворотки, охлаждением и т.д.), вызывающими аллергическую реакцию или становящимися «пусковым» моментом на фоне предшествующей сенсибилизации организма.
Гломерулонефрит у детей делят на:
- первичный,
- вторичный, развивающийся при системных заболеваниях (СКВ, пурпуре Шёнляйна-Геноха, узелковом периартериите, ревматизме и т.д.)
Патогенез
В патогенезе гломерулонефрита участвуют реакции гуморального и клеточного иммунитета, а также неиммунные механизмы.
Иммунные комплексы, состоящие из Аг и синтезированных против них AT, могут образоваться в крови больного и затем фиксироваться на базальной мембране клубочков. Возможен другой вариант: через базальную мембрану клубочков путём диффузии проникают Аг, вслед за ними — AT, а иммунные комплексы возникают локально insitu. Образовавшиеся иммунные комплексы классическим или альтернативным путём активируют систему комплемента; центральное место в происходящей реакции занимает компонент СЗ. В результате происходит повреждение эндотелия капилляров клубочков, что приводит к экссудативно-пролиферативным изменениям, агрегации тромбоцитов, активации свёртывающей и калликреинкининовой систем крови, развитию локальных гиперкоагуляции и микротромбозов.
Клеточный иммунитет — причина заболевания
В развитии гломерулонефрита у детей принимают участие и реакции клеточного иммунитета. Тлимфоциты осуществляют секрецию лимфокинов, действующих во многих участках иммунопатологической цепочки; в клубочках (в очаге повреждения) появляется большое количество клеток воспаления и активированных компонентов комплемента. Клетки, участвующие в иммунной реакции, выделяют повреждающие факторы: свободные радикалы, протеазы, фактор активации тромбоцитов, вазоактивные вещества (например, эндотелиальный релаксирующий фактор), ИЛ1, ФНО, тромбоцитарный фактор роста, трансформирующий фактор роста, стимулирующие пролиферацию собственных клеток почечных клубочков (мезангиальных клеток и подоцитов). Одновременно с пролиферацией усиливается синтез внеклеточного матрикса, что в конечном итоге приводит к развитию склероза — морфологической основы ХПН.
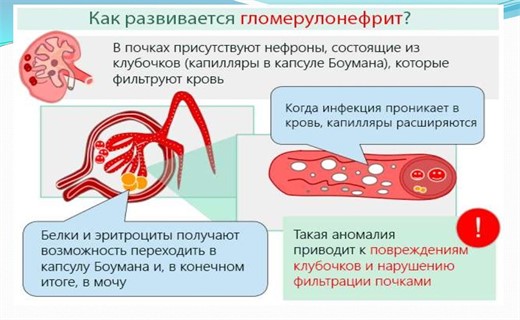
Аутоантитела — причина болезни
В некоторых случаях, гломерулонефрит у детей развивается в условиях синтеза организмом аутоантител против видоизменённых компонентов клеток базальной мембраны клубочков, т.е. болезнь из иммунокомплексной становится аутоантительной.
К неиммунным механизмам поражения клубочков следует отнести гемодинамические (системную и внутриклубочковую гипертензию) и метаболические нарушения.
В развитии симптомов артериальной гипертензии при заболевании почек принимает участие несколько механизмов:
- Нарушения водноэлектролитного баланса (задержка натрия и воды).
- Активация прессорных гормональных систем (ренинангиотензинальдостероновой системы).
- Угнетение депрессорных гормональных систем (почечных Пг и кининов,эндотелиального релаксирующего фактора).
Метаболические нарушения обусловлены изменениями липидного обмена, что проявляется увеличением содержания общего холестерина, триглицеридов, липопротеинов низкой плотности, неэстерифицированных жирных кислот. Нефротоксическое действие липидов связано с их отложением в структурах почки, что вызывает пролиферацию мезангиальных клеток и способствует гломерулосклерозу.
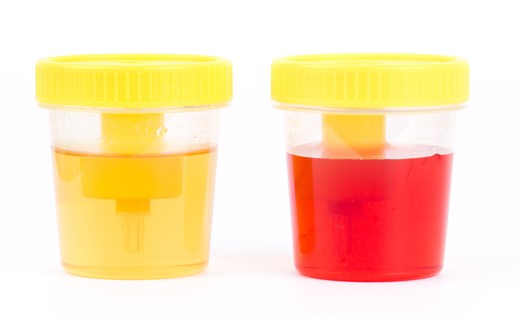
Исследование мочи

Особенно демонстративны анализы мочи при гломерулонефрите: их показатели имеют выраженные отклонения от нормы. В стандартный перечень диагностики входит проведение ОАМ и различных проб (Реберга, по Нечипоренко, по Зимницкому).
Клинический анализ
Основным лабораторным методом диагностики гломерулонефрита остаётся общий анализ мочи. Он позволяет выявить у больного мочевой синдром:
- Повышение относительной плотности мочи, связанное с появлением в ней большого числа клеточных элементов.
- Снижение прозрачности, мутность выделяемой почками жидкости.
- Темный цвет мочи. При обострении гломерулонефрита она становится грязновато бурой, ржавой окраски (оттенок «мясных помоев»).
- Макрогематурия и микрогематурия – выделение эритроцитов, связанное с повышением сосудистой проницаемости в почечных клубочках.
- Незначительная или выраженная протеинурия – выделение с мочой белка.
- Лейкоцитурия – неспецифический синдром, выражен незначительно.
Проба по Нечипоренко
Анализ мочи по Нечипоренко позволяет определить степень эритроцитурии, протеинурии и цилиндрурии, которые обычно коррелируют с тяжестью заболевания. Дифференцировать гломерулонефрит от других воспалительных заболеваний почек позволяет сочетание выделения с мочой белка и эритроцитов при невысоком уровне лейкоцитурии.
Проба по Зимницкому
Исследование мочи по Зимницкому позволяет оценить концентрационные способности почек. Так как при остром гломерулонефрите работа канальцевого аппарата не нарушена, патологических изменений в данной диагностической пробе не будет. По мере прогрессирования склеротических изменений при ХГН у пациентов могут наблюдаться полиурия (или, напротив, олигоурия), никтурия.
Проба Реберга
Проба Реберга – это диагностический тест, позволяющий оценить уровень эффективного кровотока в почках (клубочковой фильтрации). При гломерулонефрите наблюдается снижение клиренса креатинина и скорости клубочковой фильтрации.