Типы и классификация гломерулонефрита: причины и профилактика
Содержание:
- Лечение гломерулонефрита
- Классификация хронического гломерулонефрита
- Диагностика болезни Острый гломерулонефрит
- Симптомы хронического гломерулонефрита
- Гломерулонефрит у детей
- Диагностика острого гломерулонефрита
- Диагностика
- Разновидности болезни
- Диагноз
- Видео: наглядно о болезнях почек
- Диагностика хронического гломерулонефрита
- Лечение гломерулонефрита
- Также в разделе
- Лечение гломерулонефрита
- Хронический гломерулонефрит – формы, причины возникновения, код по МКБ 10
- Прогноз
Лечение гломерулонефрита
Лечить гломерулонефрит в домашних условиях нельзя, так как могут возникнуть необратимые осложнения. Поэтому больного кладут в стационар нефрологического отделения. Следует полностью исключить физические нагрузки. Назначается лечебная диета. Она применяется для ослабления нагрузки на почки, уменьшения отеков. Вся еда готовится без соли. Количество жидкости должно быть не более одного литра в день.
Диета ограничена содержанием белков и жиров. Питаться необходимо не менее трех раз. Супы должны быть сварены на овощах, мясные бульоны использовать нельзя. Все крупы и макаронные изделия можно есть в любом количестве. Хлеб нужно использовать без соли. Мясо и рыба должны быть нежирными. Их следует отваривать или готовить на пару. Молочные продукты разрешаются к употреблению, однако в ограниченном количестве.
 Питание должно быть правильным и сбалансированным
Питание должно быть правильным и сбалансированным
Овощи есть можно любые, но в вареном виде. Очень полезны фруктовые и овощные соки, кисели и компоты. В небольших количествах можно пить чай и кофе. Для избавления от бактерий применяют антибиотики. Чтобы снизить боль, используют противовоспалительную терапию и гормоны. После лечения больной должен проходить диспансеризацию в течение двух лет. МКБ гломерулонефрит нельзя лечить самостоятельно, а также внесение корректировок в лечебную терапию без ведома врача увеличивает вероятность возникновения осложнений.
Классификация хронического гломерулонефрита
Классификация заболевания имеет очень важное практическое значение для пациентов с диагнозом «хронический гломерулонефрит«.Формы поражения почек, гистологические изменения, ведущие симптомы помогают выделить несколько типов данного недуга. Каждый тип хронического гломерулонефрита имеет свои особенности, течение, лечение и прогноз, что определяет врачебную тактику.. В основном используется клиническая и патоморфологическая (гистологическая) классификации хронического гломерулонефрита.
В основном используется клиническая и патоморфологическая (гистологическая) классификации хронического гломерулонефрита.
Клиническая классификация хронического гломерулонефрита имеет следующие формы:
- латентную (протекает без выраженных симптомов за исключением изменений в анализе мочи);
- гематурическую (протекает с гематурией разной степени выраженности, возможны отёки и стойкое увеличение артериального давления);
- гипертоническую (протекает со стойким увеличением артериального давления, изменениями в анализах мочи);
- нефротическую (характеризуется доминированием нефротического синдрома в клинической картине: массивная протеинурия, диспротеинемия, отёки, увеличение содержания липидов в крови);
- смешанную (может иметь любые признаки, характерные для хронического гломерулонефрита: отёки, гематурия, протеинурия, артериальная гипертензия, изменения в моче).
Патоморфологическая классификация хронического гломерулонефрита (ХГ) по Серову имеет следующие характеристики:
- ХГ с минимальными морфологическими изменениями (липоидный нефроз) — наиболее благоприятная форма заболевания, чаще встречающаяся в детском возрасте. Патологические изменения выявляются только при электронной микроскопии. Хорошо поддаётся терапии глюкокортикостероидами, редко приводит к хронической почечной недостаточности;
- фокально-сегментарный гломерулосклероз: патологические изменения клубочкового аппарата минимальны. Иммуногистохимия обнаруживает иммуноглобулин (IgM) в поражённых участках. Клинически представлен смешанной формой болезни, с трудом поддаётся лечению. Течение неуклонно прогрессирующее, прогноз неблагоприятный;
- мембранозный ХГ характеризуется отложениями циркулирующих иммунных комплексов на внутренней стороне базальной мембраны почечных клубочков. Клинически проявляется обычно протеинурией и нефротическим синдромом. Прогноз относительно хороший, ХПН развивается только у 50% больных;
- мезангиопролиферативный ХГ характеризуется отложением циркулирующих иммунных комплексов в мезангиальном веществе, пролиферацией мезангиальных клеток. Этот патоморфологический тип ХГ встречается чаще всего. Клинически проявляется протеинурией, гематурией. Прогноз относительно хороший;
- мезангиокапиллярный ХГ характеризуется отложением ЦИК на базальных мембранах капилляров клубочка и в мезангиальном веществе, с пролиферацией клеток мезангия. Клинически проявляется протеинурией, гематурией, нефротическим синдромом, артериальной гипертензией. Прогноз плохой, исходом заболевания почти всегда является ХПН.
В некоторых случаях заболевание может прогрессировать намного быстрее. Это объясняется наличием активного иммунного воспаления (аутоиммунные заболевания типа системной красной волчанки, геморрагического васкулита) с циркулирующими иммунными комплексами.
Патоморфологическая классификация требует проведения биопсии. При этом получаются исходные данные, позволяющие определить тип патологического процесса и тактику лечения. По этой причине биопсию считают «золотым стандартом» диагностики хронического гломерулонефрита.
Диагностика болезни Острый гломерулонефрит
Диагноз острого диффузного гломерулонефрита не представляет больших трудностей при выраженной клинической картине, особенно улиц молодого возраста
Важно, что часто ведущими в картине заболевания являются симптомы сердечной недостаточности (одышка, отеки, сердечная астма и др. )
Для установления диагноза в этих случаях существенную роль играет то, что острое развитие заболевания происходит у больных без предшествующей патологии сердца и что при этом обнаруживаются выраженный мочевой синдром, особенно гематурия, а также склонность к брадикардии.
Труден дифференциальный диагноз между острым гломерулонефритом и обострением хронического гломерулонефрита. Здесь имеет значение уточнение срока от начала инфекционного заболевания до острых проявлений нефрита. При остром гломерулонефрите этот срок составляет 1-3 нед, а при обострении хронического процесса — всего несколько дней (1-2 дня). Мочевой синдром может быть одинаковым по выраженности, но стойкое уменьшение относительной плотности мочи ниже 1,015 и снижение фильтрационной функции почек более характерно для обострения хронического процесса. Трудно диагностировать латентную форму острого гпомерупонефрита. Преобладание в осадке мочи эритроцитов над лейкоцитами, отсутствие активных и бледных лейкоцитов (при окраске по Штернгеймеру- Мальбину), отсутствие в анамнезе дизурических явлений помогают его отличить от хронического, латентнопротекающего пиелонефрита. Данные рентгеноурологических исследований могут иметь значение для дифференциальной диагностики с пиелонефритом, почечнокаменной болезнью, туберкулезом почек и другими заболеваниями, протекающими с малым мочевым синдромом.
Симптомы хронического гломерулонефрита
Разные патоморфологические изменения в почечной ткани обуславливают разнообразие синдромов, которыми проявляется хронический гломерулонефрит. Симптомы ХГ зависят от клинической формы и степени почечной недостаточности.
Общие симптомы при хроническом гломерулонефрите и ХПН:
- слабость, утомляемость без причины;
- отсутствие аппетита, похудение;
- тошнота, рвота в утреннее время;
- извращение вкуса;
- выраженные отёки различной локализации;
- бессонница;
- кожный зуд, чесотка;
- при выраженной азотемии — тремор, судороги, полинейропатия, нарушение чувствительности.
Снижение функции почек приводит к задержке жидкости в тканях, росту артериального давления, нарушению водно-электролитного баланса. Жидкая часть крови легко пропотевает через капилляры, в результате чего могут возникать различные осложнения: отёк лёгких, гидроторакс (жидкость в плевральной полости), гидроперикард (жидкость в сердечной сумке), асцит (жидкость в брюшной полости). Электролитные нарушения приводят к гиперкалиемии, гипокальциемии, метаболическому ацидозу. Гиперкалиемия приводит к брадикардии, гипокальциемия проявляется спазмом икроножных мышц.
Анемия и тромбоцитопения почти всегда сопровождают хронический гломерулонефрит. Симптомы обусловлены нарушением продукции в почках эритропоэтинов — факторов, стимулирующих кроветворение. Чаще всего они проявляются в виде слабости, сонливости и утомляемости.
При далеко зашедшей ХПН клиническая картина заболевания дополняется симптомами уремии (азотемии). Высокое содержание в крови токсических веществ и азотистых оснований (креатинин, мочевина) являются причиной уремического гастроэнтерита, энцефалопатии. В терминальной стадии пациент находится в коме.
Гломерулонефрит у детей
Возбудителем является стрептококовая инфекция. Поэтому первопричинами могут вполне выступить: ангины, фарингиты, скарлатина. Эти заболевания вызывает тот же микроорганизм, именно потому гломерулонефрит принято считать вторичным заболеванием. Что происходит? Заболевание принято считать ярким примером иммунокомплексной патологии. Когда возбудитель проникает в кровь и с ее током он попадает в клубочковую систему почки. При разрушении этих структур, организм формирует иммунную реакцию и создаёт определённые антитела. Вследствие повторных переохлаждений или иных повреждений почечной ткани, они активизируются, возвращая острую симптоматику.
 Дети жалуются на боли в пояснице и при мочеиспускании
Дети жалуются на боли в пояснице и при мочеиспускании
Дети жалуются на боли в пояснице, боли при мочеиспускании, а так же родители замечают, что частота опорожнений мочевого пузыря резко сокращается. Такое состояние называется – олигурией. Объективно можно наблюдать изменение цвета мочи и ее консистенции, что свидетельствует о наличии крови и лейкоцитов.(цвет мочи приобретает бурый оттенок)
Так же, не редким явлением могут быть повышение температуры, озноб, головная боль, отёки, повышение давления, бледность и слабость, а так же нарушение на и аппетита.
Для начала, больным назначают анализ мочи для выявления в нём эритроцитов(клеток крови)и лейкоцитов(клетки, повышение количества которых – явный признак воспалительного процесса). Так же назначают пробу мочи по Земницкому, для того чтобы выявить степень нарушения функции почек. Анализ крови, в котором представлена легкая анемия — понижение гемоглобина и лейкоцитоз. Ультразвуковое исследование почек, на котором будут явно просматриваться зоны поражения и степень. Урография и рентгенография мочевыводящих путей – наглядное изображение состояния почек, мочевого пузыря и мочевыводящих путей.
https://youtube.com/watch?v=gEsT8K4bPf0
Первоначально больным назначают постельный режим, бессолевая диета №7, а так же ограниченный приём животных белков и кисломолочной продукции. Медикаментозно назначают глюкокортикостероиды (Дексаметазон, преднизолон), мочегонные препараты и антибиотики. При выявлении гломерулонефрита, следует срочно транспортировать ребенка в больницу, для стационарного лечения.
Гломерулонефрит МКБ – это заболевание, которое может проявиться совсем неожиданно, поэтому, чтобы не допустить осложнений, необходимо при первых же симптомах обратиться к врачу и начать лечение.
Диагностика острого гломерулонефрита
Инструментальные методы исследования гломерулонефрита:
- УЗИ почек показывает следующие признаки заболевания — размеры органа находятся в норме, понижена скорость фильтрации клубочков, снижена эхогенность ткани органа.
- Биопсия почек позволяет установить такие симптомы гломерулонефрита, как клеточная пролиферация, наполнение клубочков антителами, миграция иммунных клеток в клубочки.
Лабораторные исследования гломерулонефрита:
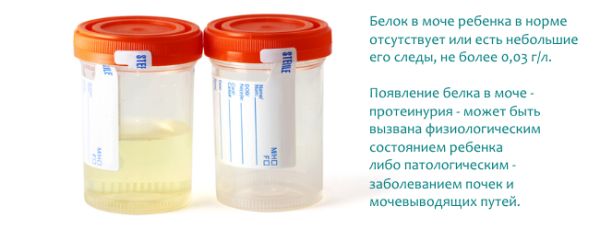
- Общий анализ мочи. У больных гломерулонефритом наблюдается розовый цвет мочи, обнаруживается превышение нормы эритроцитов, цилиндров, белка, а также повышение плотности мочи.
- Биохимическое исследование крови. Этот анализ позволяет обнаружить в крови больного снижение уровня белка, повышение холестерина, наличие С реактивного белка и сиаловых кислот.
- Проба Зимницкого. У больных повышена плотность мочи и существенно увеличен ее суточный объем.
- Иммунологический анализ крови — проводится для выявления повышения в крови антистрептокиназы, антидезоксирибонуклеазы В, антигиалуронидазы.
Диагностика
- Общий анализ мочи. В моче — эритроциты, лейкоциты, цилиндры, белок
- Удельный вес мочи нормальный или повышен
- Увеличение титра антител к стрептококку в крови (антистрептолизин-О, антистрептокиназа, антигиалуронидаза)
- Снижение содержания компонентов комплемента СЗ, С4 в сыворотке крови с возвращением к исходному уровню через 6-8 нед при постстрептококковом остром гломерулонефрите; при мембранопролиферативном гломерулонефрите эти изменения сохраняются пожизненно
- Содержание общего белка в сыворотке крови снижено, в протеинограмме — повышение а1- и а2-глобулинов
- УЗИ почек
- Радиоизотопная ангиоренография
- ЭКГ
- Глазное дно
- Биопсия почек позволяет уточнить морфологическую форму хронического гломерулонефрита, его активность, исключить заболевания почек со сходной симптоматикой
Разновидности болезни
Если говорить о том, что такое острый гломерулонефрит, то это определение подразумевает под собой комплекс разных болезней, которые отличаются друг от друга особенностями развития, причинами, способами лечения. При некоторых формах патологии поражаются не только почечные клубочки, но и канальца, внутренняя поверхность. Классифицируют по-разному. Прежде чем соотнести клинический случай с определенным типом болезни, изучается патогенез, особенности, механизм развития.
Классификация по клиническому развитию патологии:
- Типичный ОГН. Патологические процессы развиваются стремительно, предпосылок нет. Излечим, но из-за неправильной терапии или бездействия может преобразоваться в хроническую форму. Симптомы пропадают после 2-4 недель медикаментозной терапии, соблюдения лечебной диеты.
- Подострый ОГН. Прогрессирует намного быстрее, чем обычный гломерулонефрит. Характер злокачественный. Качественная, своевременная терапия помогает избежать летального исхода в 20-25% случаев.
Классификация по способу развития:
- Первичная форма. Обособленная болезнь, при которой неожиданно в почечных клубочках начинают разворачиваться дегенеративные, воспалительные процессы. Первичный гломерулонефрит – это отрицательный иммунный ответ, спровоцированный стрептококком типа А. Но также он может возникать из-за отравления, воздействия токсических веществ, аллергической реакции. Болезнь переходит в стадию развития через 7-10 дней после попадания инфекции, ее распространения.
- Вторичная форма. Патология появляется как последствие других инфекционных заболеваний.
Классификация в зависимости от специфики:
- Нефротический тип. Главное отличие – сильная отечность без изменения артериального давления.
- Мочевой тип. Меняется химический состав урины. Лабораторные исследования указывают на повышенный уровень белка, остаточные следы крови. Артериальное давление в норме.
- Гипертонический тип. Консистенция, химический состав мочи не изменчив, результаты анализов не показывают содержание белка, прожилок крови. Отечности нет. Мочеиспускание нормальное. АД держится на высоком уровне уже с первых дней начала заболевания.
- Комбинированный тип. Нет ярко-выраженных симптомов. В клинической картине присутствуют все признаки болезни слабой или умеренной интенсивности.
- Скрытый тип. Пациентом не ощущается существенное изменение самочувствия. Показатели АД отклонены от нормы незначительно. Отечность слабо выражена. Диагноз острый гломерулонефрит скрытой формы ставится только после лабораторных анализов. В урине должно быть много белка и остаточные следы крови.
По уровню поражения нефронов различают полный и неполный гломерулонефрит. При первой форме затронуто более 50% почечных клубочков, при неполной менее 49%.
Формулировка острого гломерулонефрита в официальном медицинском руководстве МКБ-10 выглядит так – острый нефротический синдром.
Диагноз
После того как больного осмотрят, изучат историю его болезни и соберут анамнез, назначается дифференциальная диагностика.
Суть дифференциальной диагностики — в исключении почечных патологий с похожей симптоматикой. При этом назначается:
- анализ мочи (общий). Выявляется изменение плотности, количество эритроцитов и лейкоцитов, а также белка;
- исследование почечных тканей (биоптата) даёт представление о степени патологического изменения структуры нефронов;
- кровь на биохимию. Исследуются показатели альбумина и креатина, мочевины и холестерина, а также общий белок и азотистые кровяные соединения;
- биопсия почки (пункция) — наиболее точный метод определения заболевания. Выявляет скопление иммунных клеток, проникших в клубочки;
- УЗИ. Показывает размер почки, эхогенность её ткани;
- кровь на иммунитет.
Схожую с хроническим гломерулонефритом симптоматику показывает и так называемая «сердечная почка». Она может стать причиной неправильной диагностики. Этому заболеванию обычно сопутствуют первичные сердечные патологии, увеличенная печень и отёк преимущественно нижних конечностей.
Процесс диагностики при хронической форме гломерулонефрита довольно сложен, поскольку его формы многообразны и часто схожи с другими заболеваниями почек. Так проявления латентной и гипертензивной формы патологии похожи на пиелонефрит.
Пиелонефрит исключает перенесённая больным острая форма гломерулонефрита. Также проводят радионуклидные методы диагностики. В сочетании с перечисленными выше исследованиями они позволяют точно диагностировать тип заболевания.
При хроническом гломерулонефрите у больного выявляются такие внешние признаки как:
- периодические боли в поясничной области;
- жажда;
- объём мочи либо повышен (в начале заболевания), либо понижен – на стадии декомпенсации;
- по утрам заметны отёки век;
- цвет мочи принимает красные оттенки;
- в отдельных случаях наблюдается гипертензия;
- утомляемость, мигрень — результат скопления в моче вредных азотистых соединений.
Видео: наглядно о болезнях почек
Впервые с этой тяжёлой болезнью я столкнулся ещё в медицинском институте. На цикле нефрологии преподаватель рассказывал о методе радиодиагностики почек. Суть его была в том, что больному вводили раствор слабого радиоизотопа и следили за его выделением через почки. Результат распечатывали на бумажной ленте. Вот это почки здорового человека, ‒ сказал ассистент, и показал лист, на котором множество точек сливались в изображение в виде контура почек.

Радиограмма здоровых почек
А это,‒ добавил он, взяв другую распечатку, ‒ результаты больного Саши Иванова. На втором листе вместо множества отметин на чистом листе были раскиданы единичные сиротливые точечки. Я вспомнил Иванова. Это был молодой весёлый парень, мой ровесник. Этот случай лучше любых монографий и лекций разъяснил мне насколько непростая болезнь — хронический гломерулонефрит. Если хотя бы несколько человек, прочитав эту статью, станут более внимательны к своему здоровью и здоровью своих близких, значит, она написана не зря.
Гломерулонефрит тяжелое хроническое заболевание. При запущенной форме и несвоевременном лечении оно приводит к инвалидизации и сокращает жизнь больного. Однако, при своевременном выявлении, соблюдении режима, упорном лечении и, главное, желании выздороветь, жизнь человека страдающего гломерулонефритом почти не отличается от жизни здоровых людей. Выбор за вами.
Диагностика хронического гломерулонефрита
Как было сказано выше, биопсия почек является наиболее достоверным и точным методом диагностики хронического гломерулонефрита. Однако предварительный диагноз всегда ставится на основании более простых и доступных методов. Биопсия является методом итоговой диагностики хронического гломерулонефрита.
Общий анализ мочи при хроническом гломерулонефрите обнаруживает белок в моче, эритроциты, цилиндры, изменение удельного веса мочи (признак нарушения функции почек). Расширенное исследование (проба Реберга) выявляет снижение скорости клубочковой фильтрации (менее 90 мл/мин) и клиренса креатинина. Степень выраженности этих изменений соответствует тяжести почечной недостаточности.
Почечная недостаточность подтверждается биохимическим анализом крови. Увеличены показатели уровней креатинина и мочевины, снижен общий белок, выражены нарушения электролитов в крови.
УЗИ при хроническом гломерулонефрите обнаруживает косвенные признаки заболевания: уменьшение размеров почек (сморщенная почка), повышение эхогенности тканей, неоднородность структуры.
ЭКГ, ЭхоКГ, УЗИ плевральных полостей, осмотр глазного дна проводятся для определения изменений со стороны других систем.
Клинические варианты ХГ требуют дифференцирования с хроническим пиелонефритом, поликистозом почек, артериальной гипертензией, нефротическим синдромом и другими заболеваниями.
Биопсия почки с морфологическим исследованием полученного образца почечной ткани проводится с целью исключения патологии со сходными проявлениями и установления гистологической формы ХГ.
Лечение гломерулонефрита
питаниеинфекцииангинаотитантибиотикиПенициллинмочегонные средства (диуретики)гипотиазидфуросемидверошпирономглюкокортикоидыпреднизолондексаметазон
Лечение гломерулонефрита народными средствами
народной медициныиммунитетнародных средствГруппами народных препаратов при гломерулонефрите являются:
- средства для повышения иммунной функции;
- лекарства для снижения воспалительного процесса;
- продукты против отечности.
Средства для повышения иммунной функциивитаминамимедав соответствии с рецептомКомпонентами рецепта для укрепления иммунитета являются:
- курага;
- изюм;
- инжир;
- чернослив;
- лимон;
- мед.
например, курага и изюмЛекарства для снижения воспалительного процессаРастениями, которые используются для противовоспалительных настоев, являются:
- шалфей;
- ромашка;
- лаванда;
- календула;
- зверобой;
- тысячелистник.
Продукты против отечностиПродуктами, которые надо употреблять против отеков являются:
- Арбуз. При гломерулонефрите рекомендованы разгрузочные дни, в течение которых следует съедать от 1,5 до 2 килограмм мякоти арбуза. Проводить такие мероприятия следует не чаще одного раза в 2 – 3 недели. Мочегонным действием обладает и кожура арбуза. Чтобы принимать кожуру в пищу, с нее следует срезать мякоть, высушить и затем измельчить в пыль. Употреблять внутрь по одной столовой ложке, запивая порошок водой.
- Тыква, морковь. Уменьшить отеки поможет сок тыквы и/или моркови, который следует готовить самостоятельно и принимать по 100 миллилитров в день. Также овощи можно запекать или употреблять в сыром виде.
- Калина, клюква. Эти ягоды обладают выраженным мочегонным эффектом, а также оказывают противовоспалительное действие. Принимать внутрь калину и клюкву можно в виде морса, для которого ягоды следует растереть с сахаром и залить теплой водой. Также перетертые ягоды с сахаром можно употреблять в чистом виде (по столовой ложке после еды).
- Листовая зелень. Зелень петрушки, сельдерея и укропа в свежем виде следует добавлять в салаты и другие блюда, так как эти растения помогают уменьшить отеки и нормализовать давление. Из стеблей сельдерея можно готовить сок, который следует принимать по 100 – 200 миллилитров в день.
Санаторно-курортное лечение при гломерулонефрите
санаторияПоказания для лечения в санатории при гломерулонефритеПроцедуры в санаториях при гломерулонефритеВидами физиотерапевтических процедур при гломерулонефрите являются:
- воздействие магнитного поля низкой частоты (проводники располагаются в зоне проекции почек);
- введение фармакологических препаратов через кожу при помощи тока (электрофорез);
- воздействие электрическим полем ультравысокой частоты (УВЧ-терапия);
- воздействие ультразвуком на область поясницы;
- аппликации из парафина и озокерита (лечебной смолы);
- применение медицинских пиявок (гирудотерапия);
- посещение парной, инфракрасной сауны;
- прием внутрь лечебных минеральных вод.
Противопоказания для лечения в санаториях при гломерулонефрите
макрогематурия
Также в разделе
Рак яичка В целом рак яичка встречается редко, однако среди мужчин молодого возраста (от 20 до 40 лет) это одна из самых часто встречающихся опухолей
Заболевание может…
Рак мочевого пузыря По данным ВОЗ, рак мочевого пузыря составляет 3 % всех выявляемых злокачественных заболеваний и 70 % всех новообразований мочевой системы….
Нарушение электролитного обмена, кислотно-основного баланса Среди различных взаимосвязанных патогенетических звеньев, лежащих в основе большого числа различных заболеваний, важное место занимают нарушения…
Осмолярность, гомеостаз; гипогидратация и гипергидратация Жизнь на Земле зародилась в водной среде. Вода выполняет функцию универсального растворителя, в котором протекают все биохимические процессы, обеспечивающие…
Секреты мужского здоровья: почему хронический простатит и хорошая потенция – «две вещи несовместные» Простатит: взгляд вблизи
Если провести опрос 1 000 пациентов (и мужчин, и женщин), пришедших в поликлинику на прием к врачам различных специальностей (кардиологи,…
Аномалии положения мочеточников Ретрокавальный мочеточник — сравнительно редкий порок развития, при котором верхняя и, частично, средняя трети правого мочеточника спиралевидно спереди назад…
Острое повреждение почек Острое повреждение почек (ОПП) — это острое, потенциально обратимое повреждение почечной паренхимы различной этиологии (причины) и патогенеза со снижением…
Аномалии мочевого пузыря Экстрофия мочевого пузыря — наиболее тяжелый вид порока развития нижних мочевых путей, при котором отсутствует передняя стенка мочевого пузыря и слизистая…
Острая почечная недостаточность; гемодиализ Почки — парный орган, находящийся в поясничной области (на уровне 12 ребра) и выполняет функцию выведения шлаков из организма
Кровоснабжение почек…
Изменение качества мочи Осмотру и исследованию подвергается свежевыпущенная моча. Методы забора мочи определяют цели и задачи исследования.
Относительная плотность мочи (удельный…
Лечение гломерулонефрита
Лечить гломерулонефрит в домашних условиях нельзя, так как могут возникнуть необратимые осложнения. Поэтому больного кладут в стационар нефрологического отделения. Следует полностью исключить физические нагрузки. Назначается лечебная диета. Она применяется для ослабления нагрузки на почки, уменьшения отеков. Вся еда готовится без соли. Количество жидкости должно быть не более одного литра в день.
Диета ограничена содержанием белков и жиров. Питаться необходимо не менее трех раз. Супы должны быть сварены на овощах, мясные бульоны использовать нельзя. Все крупы и макаронные изделия можно есть в любом количестве. Хлеб нужно использовать без соли. Мясо и рыба должны быть нежирными. Их следует отваривать или готовить на пару. Молочные продукты разрешаются к употреблению, однако в ограниченном количестве.

Овощи есть можно любые, но в вареном виде. Очень полезны фруктовые и овощные соки, кисели и компоты. В небольших количествах можно пить чай и кофе. Для избавления от бактерий применяют антибиотики. Чтобы снизить боль, используют противовоспалительную терапию и гормоны. После лечения больной должен проходить диспансеризацию в течение двух лет. МКБ гломерулонефрит нельзя лечить самостоятельно, а также внесение корректировок в лечебную терапию без ведома врача увеличивает вероятность возникновения осложнений.
Хронический гломерулонефрит – формы, причины возникновения, код по МКБ 10

Хронический гломерулонефрит (ХГН) – заболевание почек, при котором воспаляются мелкие сосуды (клубочки). Впоследствии может стать причиной почечной недостаточности. ХГН оказывает негативное влияние на работу почек: нарушается процесс образования мочи, снижается выведение токсичных веществ, что приводит к изменениям в кислотно-щелочном балансе всего организма.
Заболеванию больше подвержены дети, реже – взрослые от 20 до 40 лет. Хронический гломерулонефрит (код по МКБ 10 N03) диагностируют у мальчиков в несколько раз чаще, чем у девочек.
Появление отеков является основным признаком проблем с почками. Так же, как и изменения в моче: снижается объем, моча темнеет (из-за наличия клеток крови), появляется мутность (из-за присутствия белка). Одышка и повышенное артериальное давление тоже сигнализируют о нарушениях в работе мочевыделительной системы.
Классификация патологии
Согласно международному классификатору болезней 10-го пересмотра, хронический гломерулонефрит МКБ 10 соответствует коду N03 – хронический нефритический синдром. Если лечение острого гломерулонефрита не дает результатов в течение года, то считается, что заболевание перешло в хроническую форму.
ХГН подразделяется на несколько клинических форм:
- Латентный ХГН встречается часто, симптомы выражены слабо: отсутствует отечность, артериальное давление в норме. Может перейти в гипертоническую или нефротическую формы. Развивается на протяжении 10-20 лет.
- Для гипертонического ХГН характерно постоянное увеличение давления до отметок 140 на 90 мм рт. ст. и выше, возможно незначительное нарушение выделения мочи. Формируется за 15-20 лет.
- При гематурическом ХГН наблюдается превышение показателей крови в моче: наличие крови видно невооруженным глазом (макрогематурия) или обнаруживается под микроскопом в анализе мочи (микрогематурия). Также встречается протеинурия – наличие белка в анализе мочи до 1 г/сут. Может развиться на протяжении 5-25 лет.
- Нефротическая форма ХГН характеризуется отеками, слабостью, головными болями, снижением количества и качества мочи, потерей аппетита, тошнотой, рвотой, бледностью и сухостью кожи, ломкостью ногтей и волос.
- Смешанная форма может сочетать в себе многие признаки нефротического, гематурического или гипертонического ХГН. Развивается на фоне системных заболеваний (красная волчанка, склеродермия)
При хроническом гломерулонефрите часто возникают рецидивы, которые необходимо своевременно лечить. При отсутствии терапии осложнения могут привести к инвалидности или летальному исходу.
Этиология явления
Хронический гломерулонефрит развивается на фоне неэффективного лечения острой формы заболевания или под воздействием бактериальных инфекций, вызванных стрептококком (ангина, пневмония, стрептодермия). Возможно развитие ХГН после заражения стафилококком и гепатитом В.
К провоцирующим факторам относятся:
- снижение иммунитета на фоне частых ОРВИ;
- переохлаждение;
- побочное действие лекарственных препаратов;
- аллергические реакции;
- наследственность;
- хронические инфекции (кариес, цистит);
- беременность;
- аутоиммунные заболевания;
- отравление алкогольными, наркотическими и токсическими веществами.
Бактериальные инфекции часто дают осложнения на выделительную систему организма. Сначала вызывают острую форму гломерулонефрита, которая впоследствии может перейти в хроническую.
При остром течении болезни характерны сильные боли в пояснице и при мочеиспускании, помутнение мочи и ее потемнение, общее ухудшение состояния (головокружение, слабость, черные точки перед глазами).
При обнаружении симптомов следует как можно быстрее обратиться к врачу. Не стоит заниматься самолечением.
Хронический гломерулонефрит может обладать такими же явными признаками, а может, наоборот, остаться незамеченным. Если патология проходила бессимптомно, то человек может даже не подозревать о болезни.
Тогда болезнь можно выявить при прохождении диспансеризации (1 раз в 3 года) или ежегодного планового осмотра терапевта, для детей – педиатра. Общий анализ мочи способен прояснить ситуацию.
Для точной диагностики назначают ультразвуковое исследование почек и электрокардиограмму.
Источник https://pochkam.ru
Прогноз
При грамотной терапии, которая подавляет иммунную активность системы, болезнь протекает легче, гипертония и отёчность пропадают.
Сроки появления почечной недостаточности отодвигаются, или она не наступает вовсе.
Самые высокие шансы на выздоровление при латентной форме заболевания.
Очень низкие — при смешанной. Прогноз ухудшают и сопутствующие патологии: тромбоэмболии, пиелонефрит или почечная эклампсия.
Хронический гломерулонефрит предполагает постоянное наблюдение больного у уролога, а также у стоматолога и кардиолога, ревматолога и других смежных специалистов.