Неалкогольная жировая болезнь печени (нажбп)
Содержание:
- Стадии заболевания
- Основные симптомы заболевания
- Как лечится неалкогольный гепатоз?
- Каким продуктам отдать предпочтение
- Инструментальное обследование пациента
- Стадии и симптомы
- Лечение неалкогольной жировой болезни печени
- Лечение и прогноз для пациентов с ЖБП
- Причины неалкогольной жировой патологии
- Способы лечения
- Лечебная тактика
- Прогноз
- Возможно ли лечение народными средствами?
- Симптомы нжбп
- Чем опасна жирная печень?
- Оценка рисков развития НАЖБП и прогрессирования заболевания.
Стадии заболевания
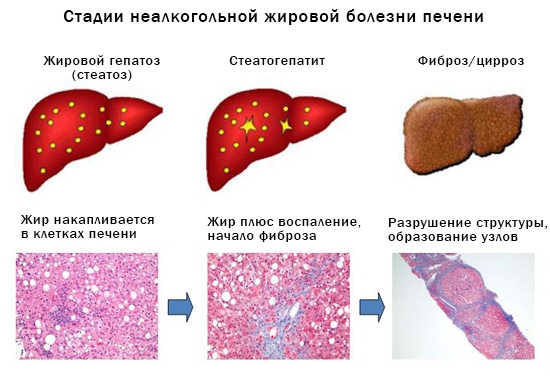
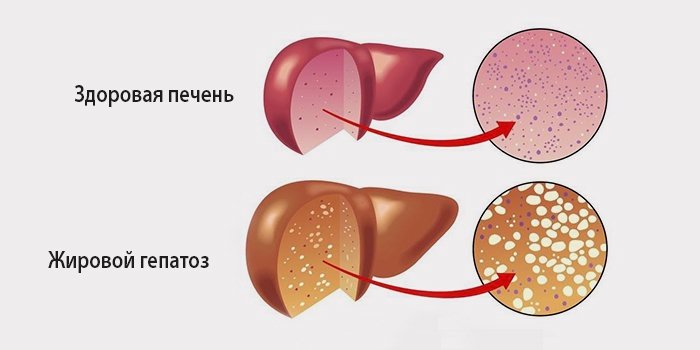
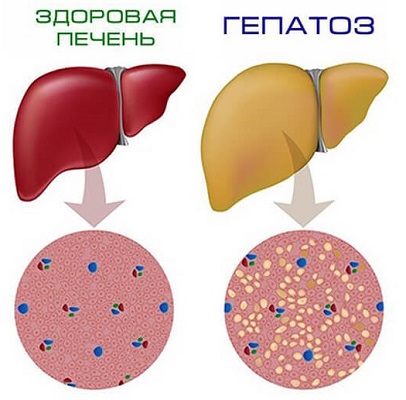
Первая стадия — жировой гепатоз
У здорового человека количество липидов в печени не должно превышать 5% от ее массы. При ожирении печени повышается количество ненасыщенных и насыщенных жирных кислот. Одновременно снижается вывод жиров из печени и начинается их накопление. Таким образом, происходят процессы, при которых липиды окисляются и образуются свободные радикалы, которые вредят гепатоцитам.
Первая стадия болезни, как правило, незаметна. Длиться она может от пары месяцев до нескольких лет. Разрушение организма происходит постепенно и не влияет на основные функции органов.
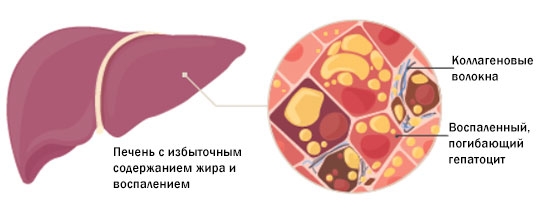
Вторая стадия — метаболический стеатогепатит
Вследствие жирового перерождения печени возникает воспаление, которое называется стеатогепатит. Из-за этого увеличивается резистентность к инсулину и ухудшается распад жиров, а также усиливается их накопление. Из-за данных процессов начинаются метаболические нарушения, которые провоцируют разрушение гепатоцитов.
Диагностировать это можно по увеличению уровня аминотрансфераз. Благодаря функциям регенерации печень восполняет некоторые поврежденные клетки. Тем не менее, развивающееся воспаление и некроз превышают возможности органа к восстановлению, и это приводит к гепатомегалии.
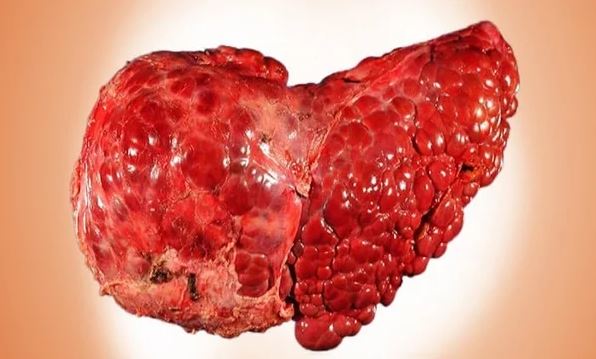
Третья стадия — цирроз печени
Вследствие цирроза в печени происходит диффузное разрастание соединительной ткани и замена ею нормальной паренхимы органа.
Область печени, которая была подвержена регенерации, не способна восстановиться полностью, так как гепатоциты уже функционально неполноценны. Вследствие этого возникает повышенное давление в сосудах печени (портальная гипертензия) и развитие печеночной недостаточности вплоть до полной дисфункции органа. Также могут появиться следующие осложнения со стороны других систем и органов:
- геморрой,
- печеночная энцефалопатия (поражение головного мозга токсинами),
- увеличение селезенки с развитием лейко- и тромбоцитопении, анемии,
- асцит – скопление жидкости в брюшной полости,
- желтуха, ладонная эритема,
- эндокринные нарушения (гинкомастия, бесплодие и атрофия яичек).
Основные симптомы заболевания
Для болезни характерны 3 основные степени тяжести, в которых доминируют различные симптомы. Помните, каждый человек индивидуален, у кого-то могут проявиться те или иные признаки.
Возможна ситуация, когда протекает скрытая форма и симптомы не проявятся, а заболевание будет заметно лишь на медицинских мониторах.
Желчь состоит из воды, фосфолипидов, холестерина, жирных кислот и желчи, электролитов и билирубина. Он также содержит лекарство и токсины, которые просочились наружу из тела и выводятся из организма вместе с ней 19. Произведенный часов желчи поступает в желчный пузырь, прилегающий к нижней части печени, где он обезвоживается и хранится. Ожидание на мгновение, когда вы будете в состоянии выполнить свою задачу. Когда мы едим пищу, желчь выделяется из желчного пузыря в двенадцатиперстную кишку, что позволяет переваривание и всасывание жиров, холестерина, жирорастворимых витаминов и минералов, таких как кальций и магний 20.
Первая степень болезни
Жиры накапливаются, но гепатоциты еще выполняют свои функции. Поэтому только глубокие лабораторные исследования определят патологию. Внешних признаков, как таковых, нет.
Возможны легкие боли, но лишь в случае, если начинает растягиваться оболочка печени.
Вторая степень гепатоза
Клетки паренхимы прорастают жиром, происходят серьезные проблемы в работе печени, проявляются явные симптомы:
Если желчной пузырь слишком мало, соответствующие каналы попали непосредственно в тонкую кишку из печени. Затем при содействии процесса травления, хотя он имеет несколько иного состав: Когда желчь вырабатывается печень содержит кислоты, холевые и хенодезоксихолевые, только под влиянием изменений в небольших превращаемся в дезоксихолевую и литохолевую кислоту. Печеночная желчь не очень хорошо уплотняют.
Желчные протоки, группа проводников желчь из печени в двенадцатиперстную кишку, представляет собой сложную систему каналов и труб, чья проницаемость легко нарушается. Если с помощью желчи становятся препятствиями для преодоления, может привести к стагнации, или холестаз 21. Эти проблемы могут быть замечены в печени, например, когда. Вызванный инфекционных заболеваний, метаболических расстройств, употребления наркотиков или опухоли достигает стеноз желчных протоков, и остановить желчь, где она была основана.
- характерный налет на языке;
- чувство тошноты, возможна рвота;
- горький привкус во рту;
- пищеварительные расстройства в виде диареи или запоров;
- метеоризмы;
- периодические боли в правом подреберье, особенно после приема недиетической пищи;
- увеличение и болезненность печени при прощупывании;
- постоянно слабость и недомогание;
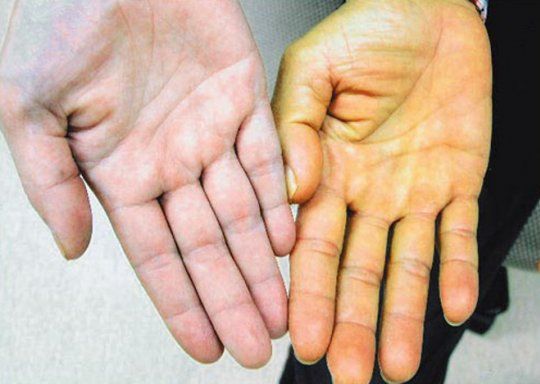
- может появиться желтушность кожных покровов.
Третья степень заболевания
Орган настолько разрушен, что гепатоз переходит в более тяжелую и необратимую форму – цирроз. Все признаки предыдущей степени нарастают, развивается сильнейшая интоксикация – орган перестает выводить ядовитые вещества и токсины.
Болезнь прогрессирует.
Затем дорога блокируется желчь на более поздней стадии, например, воспалением или 22 камней. В обоих случаях, механическое остановить отток желчи может иметь опасные последствия. Ее застой в печени можно сравнить с непрерывной откачкой баллона, который в конце концов не будет выдерживать давление воздуха. Это похоже на билиарную систему: Хотя это и не лопнуть, но давление растет вместе с избытком желчи вызывает гиперплазию печени и селезенки. Это также приводит к попыткам хранения жидкости в другом месте — некоторые компоненты накапливаются в коже, что вызывает пожелтение и зуд.
Как лечится неалкогольный гепатоз?
Пока еще нет конкретных критериев и стандартов медикаментозной терапии НАЖБП. Производится корректировка обнаруженных расстройств метаболизма. Необходимо изменить питание на диетическое, повысить активность или ввести спортивные нагрузки, это поможет предотвратить развитие или прогрессирование процесса.
Следует очень осторожно проводить любую медикаментозную терапию у таких больных, особенно препаратами, которые обладают потенциально гепатотоксичным действием (кортикостероиды, амиодарон, тамоксифен и другие). Поэтому необходимо учитывать наличие НАЖБП при терапии сопутствующих заболеваний
Каким продуктам отдать предпочтение
Правильное питание является главным фактором, позволяющим быстро вылечить стеатогепатоз. Что это означает и какие продукты можно использовать в первую очередь?

Основу дневного рациона должны составлять овощи, крупы, молочные изделия, нежирное мясо или рыба. Любая обработка продуктов должна осуществлять только на пару, при варке или запекании. Полностью нужно исключить жареные блюда.
Важно запомнить, что при появлении любых симптомов болезни нужно в срочном порядке обратиться за медицинской помощью и не заниматься самолечением. Неалкогольная жировая болезнь печени — недуг, который сопровождается скоплением в гепатоцитах липидных капель
Подобный процесс сказывается на функционировании органа и может привести к опасным осложнениям. К сожалению, клиническая картина часто нечеткая, поэтому и диагностируют заболевание, как правило, уже на последних этапах развития
Неалкогольная жировая болезнь печени — недуг, который сопровождается скоплением в гепатоцитах липидных капель. Подобный процесс сказывается на функционировании органа и может привести к опасным осложнениям. К сожалению, клиническая картина часто нечеткая, поэтому и диагностируют заболевание, как правило, уже на последних этапах развития.
Поскольку патология достаточно распространена, многие люди задают вопросы о том, что представляет собой неалкогольный гепатоз печени. Симптомы и лечение, причины и осложнения — это важные моменты, которые стоит рассмотреть.
Инструментальное обследование пациента
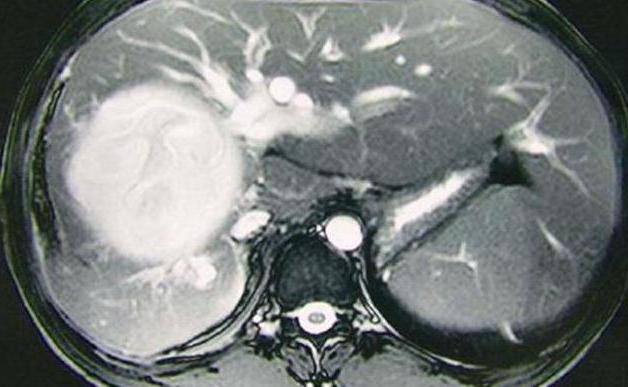
В дальнейшем проводятся дополнительные тесты, в частности, ультразвуковое обследование печени и органов брюшной полости. Специалист во время процедуры может заметить участки отложения липидов, а также повышенную эхогенность. Кстати, УЗИ больше подходит для диагностики диффузной жировой болезни.
Дополнительно проводиться магнитно-резонансная и компьютерная томография. Эти процедуры позволяют составить полную картину состояния больного и степени прогрессирования недуга. Кстати, с помощью томографии гораздо легче диагностировать локальные очаги ожирения печени.
Иногда необходима биопсия печени. Лабораторное исследование образов тканей помогает установить, имеет ли место воспалительный процесс, сильно ли распространяется фиброз, каковы прогнозы для пациентов. К сожалению, процедура эта довольно сложная и имеет ряд осложнения, поэтому проводят ее только в крайних случаях.
Стадии и симптомы
Клинические проявления болезни классифицируются на такие 4 основных периода по тяжести течения:
- Начальный этап. Происходит накопление капель жира в клеточных и межклеточных элементах органа. При этом пациент не ощущает выраженных симптомов и не наблюдается нарушений в функциональной активности органа.
- Вторая стадия или стеатогепатит. Длительное скопление липидов провоцирует выраженный воспалительный процесс в гепатоцитах. Пациент жалуется на тяжесть в правом подреберье, которая усиливается после еды.
- Фиброз. Возникает вследствие длительного и прогрессирующего воспаления и заключается в обрастании печени соединительной тканью. Пациент предъявляет при этом жалобы на значительные боли в животе, возможно периодическое пожелтение слизистых оболочек и склер, тошнота, рвота и потеря массы тела, вплоть до истощения.
- Четвертая стадия или цирроз. Заключается в замещении большей части функционирующей печеночной ткани рубцами. Из-за этого значительно нарушается работа органа. Появляются характерные клинические симптомы, сигнализирующие о недостаточности ферментативной активности железы.
 Нарушение основных функций печени провоцирует постоянное чувство тошноты и частые рвотные позывы.
Нарушение основных функций печени провоцирует постоянное чувство тошноты и частые рвотные позывы.
Неалкогольная жировая болезнь печени вызывает развитие у человека таких симптомов:
- тяжесть в животе, тошнота и рвота;
- потеря аппетита;
- похудение, истощение и астения;
- увеличение печени в размерах;
- спленомегалия;
- гиперпигментация кожи шеи и подмышек;
- расширение капилляров и появление сосудистых звездочек, особенно характерно их появление на ладонях;
- желтушность склер и слизистых оболочек.
Лечение неалкогольной жировой болезни печени
Немедикаментозное лечение НАЖБП включает в себя следующие мероприятия:
- Нормализация массы тела.
- Питание с ограничением жиров и углеводов.
- Дозированная физическая нагрузка, включающая в себя утреннюю гимнастику, плавание, бег.
Некоторые пациенты думают, что резкое похудение поможет избавиться от гепатоза. На самом деле это не так. Быстрое снижение веса усугубляет течение патологии. Поэтому худеть рекомендуется по 2,5 – 3,5 кг. в месяц.
Это интересно: Признаки и лечение воспаления печени у мужчин
Для лекарственной терапии НАЖБП используют несколько групп лекарственных средств:
- Гепатопротекторы. Эти препараты уменьшают патологическое перерождение гепатоцитов.
- Ангиопротекторы, улучшающие микроциркуляцию. Такие медикаменты улучшают кровоснабжение тканей, ускоряют распад и транспорт жирных кислот.
- Фибраты. Нормализуют дислипидемию, снижают содержание жиров и триглициридов.
- Витамины. Применяются для улучшения метаболических процессов.
Курс лечения длится от 2 до 6 месяцев. Больные с НАЖБП берутся на диспансерный учет врачом – гастроэнтерологом или гепатологом.
Лечение и прогноз для пациентов с ЖБП
Хотя лечение ожирения печени I — II степени — процесс долгий и трудоемкий, прогноз для таких пациентов благоприятный. В стадии фиброза все зависит от его степени и от того, как организм реагирует на медикаментозное лечение, есть ли положительная динамика. В терминальной стадии цирроза необходима трансплантация печени. Этот вид операции самый дорогостоящий в мире. Прогноз для таких людей зависит от материальных факторов и особенностей организма (послереабилитационный период).
Что же входит в лечение жирового гепатоза? Ожирение печени требует ряда комплексных мер: от смены питания и образа жизни до применения медикаментозной терапии.
 Если начались проблемы с печенью, желательно всю жизнь придерживаться следующих правил, которые следует соблюдать и для профилактики жирового гепатоза:
Если начались проблемы с печенью, желательно всю жизнь придерживаться следующих правил, которые следует соблюдать и для профилактики жирового гепатоза:
- диета (обычно это стол №5);
- занятия спортом (умеренные физические нагрузки);
- поддержание веса в пределах нормы, при ожирении необходимо найти причину нарушения метаболизма, наладить обменные процессы;
- придерживаться правильного режима труда и отдыха;
- принимать лекарственные препараты, прописанные врачом для поддержания и восстановления клеток печени (гепатопротекторы, липоевая кислота, витамины группы В).
Если АБП в острой форме, достаточно бросить употреблять алкоголь — при поддерживающей терапии печень способно к быстрому восстановлению. При НАЖБП требуется лечение основного заболевания или устранение неблагоприятных факторов (смотря, что явилось первопричиной).
Причины неалкогольной жировой патологии
Неалкогольная жировая болезнь печени имеет несколько названий. Врачи чаще всего ставят диагноз аббревиатурой НАЖБП, или жировой гепатоз. Стоит понимать, что от изменения названия сути патология не меняет. Она развивается по множеству причин. Полный список до сих пор не установлен, так как известно о заболевании сравнительно недавно. На сегодня медицина считает, что жировой гепатоз появляется из-за:
- врожденного или приобретенного сахарного диабета, развивающегося по 2-му типу;
- избыточного веса;
- повышения уровня липидов или холестерина в крови на длительное время;
- прием лекарств, которые отравляюще действуют на печень (в список входят эстрогены, ряд антибиотиков, глюкокортикостероиды);
- нарушения микрофлоры тонкого кишечника, из-за чего в нем нарушается всасывание полезных веществ;
- длительных нарушений работы ЖКТ (часто встречается у больных с панкреатитом, язвенным колитом);
- интенсивного сброса веса;
- питания, включающего в себя большое количество жиров и быстрых углеводов;
- потери эластичности стенок кишечника из-за чего в нем повышается количество микроорганизмов;
- синдрома Вебера-Крисчена или Вильсона-Коновалова;
- липодистрофии конечностей;
- абеталипопротеинемии;
- псориаза, сердечно-сосудистых нарушений и других серьезных патологиях;
- онкологических заболеваний, приводящих к истощению.
 Это лишь часть списка, так как ежегодно врачи находят новые причины этой патологии. Чаще всего болезнь появляется на фоне ожирения и диабета у людей старше 40 лет. Причиной становится нарушение резистентности к инсулину и избыточный вес. Патология нередко обнаруживается случайно во время биохимического исследования крови.
Это лишь часть списка, так как ежегодно врачи находят новые причины этой патологии. Чаще всего болезнь появляется на фоне ожирения и диабета у людей старше 40 лет. Причиной становится нарушение резистентности к инсулину и избыточный вес. Патология нередко обнаруживается случайно во время биохимического исследования крови.
Способы лечения
Основной целью лечения является замедление прогрессирования НАЖБП в цирротическое поражение. Для этого нужно принять следующие меры:
- Изменение рациона питания.
- Нормализация массы тела, возможно применение препаратов, уменьшающих аппетит (орлистат).
- Отказ от вредных привычек или снижение интенсивности курения и употребления алкоголя.
- Аэробные физические упражнения и силовые тренировки. При активной нагрузке усиливается поступление и утилизация свободных жирных кислот в мышечной ткани, что приводит к уменьшению инсулинорезистентности и снижению веса. Тренировки рекомендовано проводить 3–5 раз в неделю длительностью не менее 30 минут.
- Лечение сахарного диабета (препарат выбора — метформин).
- Антиоксиданты (токоферол — витамин Е 800 мг в сутки).
- Цитопротекторы (урсодезоксихолевая кислота 500–750 мг в сутки, обетихолевая кислота, омега-3-полиненасыщенные жирные кислоты по 1000 мг в сутки).
- Гиполипидемическая терапия (статины: Аторвастатин, Розувастатин, Симвастатин, секвестранты желчных кислот, Эзетимиб).
- Лечение артериальной гипертензии ингибиторами ангиотензинпревращающего фермента: Эналаприлом, Периндоприлом, Рамиприлом; блокаторами рецепторов к ангиотензиногену: Лозартаном, Валсартаном, Телмисартаном).
- Бариатрическая хирургия (операции, направленные на уменьшение массы жировой ткани, показаны при морбидном ожирении с индексом массы тела более 50 кг/м2).
- Трансплантация печени проводится при терминальных стадиях цирротического поражения, рефрактерного к медикаментозному лечению.
Прием сахароснижающих, гиполипидемических и антигипертензивных препаратов назначается к приему пожизненно.
Длительность терапии цитопротекторами и антиоксидантами обсуждается в индивидуальном порядке.
Лечебная тактика
Лечение неалкогольной болезни печени начинают с устранения факторов, которые вызвали патологические изменения в железе. Пациентам показаны легкие физические нагрузки. Таким образом, увеличиваются энергетические затраты организма, что ведет к уменьшению жировых отложений. Врачи прописывают лекарственные средства, которые улучшают обмен веществ и обладают антиоксидантным действием:
- «Берлитион» – препарат, активным веществом которого является альфа-липоевая кислота. Назначается в таблетках или капельницах. Терапия проводится 60 дней.
- «Липамид» с тиоктовой кислотой. Является метаболическим средством, улучшает энергетический баланс. Курс 1,5 месяца.
- «Эссенциале» восстанавливает мембраны гепатоцитов, регулирует липидный обмен. Применяется в виде капсул или внутривенных инъекций 3 недели.
- «Хофитол» помогает очистить протоковую систему печени, выводит желчь. Рекомендуют в течение 10 дней вводить препарат в вену, а затем перейти на пероральный прием капсул.
- Средства с желчной кислотой (УДХК). Длительность лечения до года.
- Токоферол. Витамин снижает активность трансаминаз, помогает в восстановлении печеночных клеток.
- «Липофарм» или «Липостабил» назначают при выраженных нарушениях жирового обмена.
- Средства с аминокислотами («Гептрал») помогают утилизировать нейтральный жир из клеток.
- «Цитраргинин» улучшает функцию печени.
Параллельно проводят терапию сопутствующих заболеваний. По показаниям назначают гипотензивные препараты, статины, лекарства для снижения уровня глюкозы в крови. Можно применять народные средства в комплексе. Рекомендуют натощак утром выпивать стакан чистой воды с добавлением меда и лимона. Для скорейшего восстановления функций железы принимают шрот или масло расторопши.
Прогноз
Пациенты с НАЖБП имеют высокий риск летального исхода, т.к. без лечения поражение печени продолжает прогрессировать. Основные причины смерти при жировой болезни печени:
- развитие сердечно-сосудистых катастроф
- печеночная недостаточность
- гепатоцеллюлярная карцинома (рак печени).
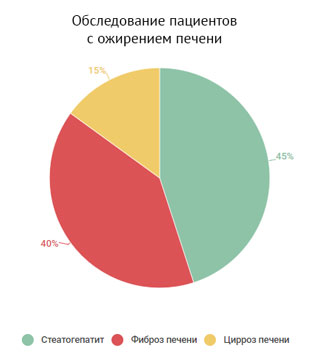
Как показывают исследования, уже при первичном обследовании пациентов со стеатогепатитом у 30–40% обнаруживается фиброз, у 10–15% больных – цирроз печени. Прогрессирование стеатогепатита с последующим развитием фиброза и цирроза печени отмечено более чем у 50% больных.
На прогноз у больных НАЖБП влияют такие факторы, как наличие сопутствующей патологии, и в первую очередь — ожирения, сахарного диабета 2 типа, повышение липидов крови, артериальной гипертензии и проведение адекватной коррекции метаболических нарушений. Своевременное лечение, направленное на коррекцию и профилактику метаболических нарушений, существенно улучшает прогноз у пациентов с НАЖБП.
Возможно ли лечение народными средствами?
Народная медицина предлагает массу средств, способных улучшить работу печени и освободить организм от токсинов. Например, рекомендуется смешать сухие листья подорожника с медом в пропорции 3 : 1. Принимать по большой ложке между приемами пищи по 2 – 4 раза в день. В течение 40 минут после употребления лекарства не рекомендуется пить воду и, конечно, кушать.
Положительно скажется на состоянии печени отвар из зерен овса
Поскольку важно восстановить микрофлору пациента, то рекомендуется есть как можно больше кисломолочных продуктов. Нужно понимать, что самолечение при гепатозе печени может быть опасным
Любое средство можно использовать только с разрешения лечащего врача.
Симптомы нжбп
Клинические проявления НАЖБП часто отсутствуют. У пациентов нет жалоб, не нарушается общее состояние. Они чувствует себя здоровыми.
Иногда наблюдаются неспецифические симптомы:
- Тяжесть в правом подреберье.
- Горечь во рту.
- Отрыжка, изжога.
- Неустойчивый стул: поносы или запоры.
- Вздутие, урчание в животе.
- Усталость.
- Утомляемость.
- Редко появляется кожный зуд.
Чаще всего патологические изменения печени выявляются при плановом осмотре или при обследовании по поводу других заболеваний: гипертонии, стенокардии, язвенной болезни желудка.
Выраженный болевой синдром не характерен для этого заболевания, потому что печень не содержит нервных окончаний. Часто бывает так, что пациенты обращаются к врачу на поздней стадии развития этой патологии. Неблагоприятным исходом НЖБП является формирование фиброза, цирроза и печеночной недостаточности. В этом случае у больного появляется желтушность кожных покровов и склер, покраснение ладошек.
Чем опасна жирная печень?
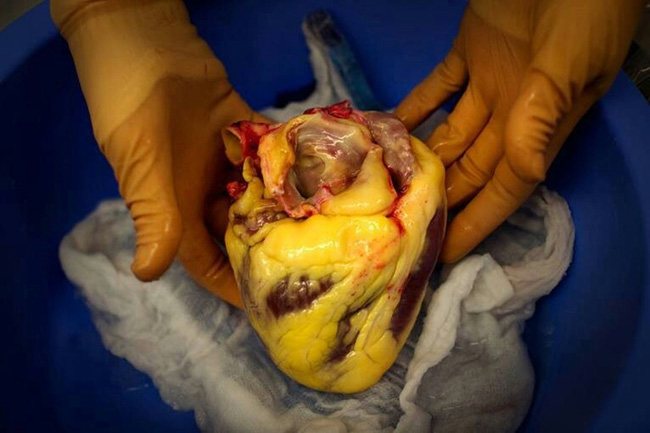
- Жирная печень может привести к гепатиту, циррозу и даже раку.
- Увеличивается опасность развития и осложненого течения гипертензии, ИБС, сахарного диабета.
- Часто жирная печень провоцирует нарушения желчевыделительной системы и, как следствие, хронический холецистит, дискинезию желчного пузыря, желчнокаменную болезнь.
- Постепенно жир начинает накапливаться и в поджелудочной, что нарушает ее пищеварительные функции.
- При явно выраженной жировой дистрофии печени пациент становится менее устойчив к инфекциям, оперативным вмешательствам, анестезии.
Оценка рисков развития НАЖБП и прогрессирования заболевания.
Неалкогольная жировая болезнь печенСкрининг осложнений НАЖБПи является прогностическим фактором развития сердечно-сосудистых заболеваний и сахарного диабета 2 типа. Однако текущее руководство AASLD не рекомендует проводить скрининг бессимптомных пациентов с высоким риском НАЖБП по следующим причинам:
- дороговизна скрининга;
- ограниченные варианты лечения;
- текущая неэффективность диагностических инструментов скрининга, таких как рутинные анализы печени и УЗИ печени.
Это противоречит руководству EASL, согласно которому пациенты с ожирением или метаболическим синдромом должны обследоваться на НАЖБП с помощью биохимического анализа крови или УЗИ.
Риск развития фиброза у пациентов с НАЖБП и НАСГ.
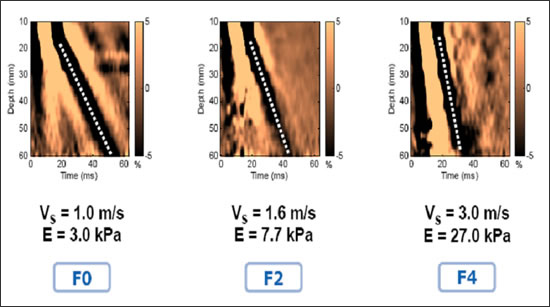
Фиброз печени у пациентов с НАЖБП прогрессирует нелинейно. Исходные клинические и гистологические характеристики не позволяют точно предсказать, у каких пациентов будет прогрессировать заболевания печени в фиброз или цирроз. Возраст пациента и наличие компонентов метаболического синдрома могут идентифицировать лиц с более высоким риском развития фиброза и цирроза печени. Значительный фиброз печени может быть выявлен неинвазивными методами. Магнитно-резонансная эластография и волновая эластография являются эффективными для определения наличия значительного фиброза печени. Оба этих метода имеют большую точность, чем другие неинвазивные тесты для оценки наличия фиброза.
Неинвазивное тестирование для диагностики неалкогольного стеатогепатита еще не разработано. При подозрении НАСГ следует проводить биопсию печени. Риск фиброза, цирроза и развития ГЦК у пациентов с НАСГ намного выше, чем у пациентов с НАЖБП.
Из руководства Американской ассоциации по изучению заболеваний печени (AASLD):
- Руководство AASLD указывает, что пациенты, у которых обнаружена жировая дистрофия печени, «у которых есть симптомы или признаки, относящиеся к заболеванию печени, или у которых были плохие биохимические анализы, должны оцениваться подозрительными в отношении НАЖБП»
- У лиц с НАЖБП наличие метаболического синдрома «предсказывает наличие стеатогепатита»
- «Биопсия печени должна рассматриваться у пациентов с НАЖБП, у которых повышенн риск развития стеатогепатита и / или прогрессирующего фиброза» или когда «конкурирующая этиология стеатоза печени и наличие и / или тяжесть сопутствующих хронических заболеваний печени невозможно подтвердить без биопсии “.