Что такое острый миелобластный лейкоз и какая продолжительность жизни
Содержание:
- Терапия хронического миелолейкоза
- Понятие и причины
- Хронический лимфолейкоз
- Классификация онкологической патологии
- Диагностические процедуры при ОМЛ
- Лечебная тактика и период восстановления
- Осложнения и прогноз
- Моноцитарный криз при миелолейкозе
- Симптоматика
- Симптомы и признаки
- Лечение
- Хронический миелобластный лейкоз
- Патогенез
- Лечение
Терапия хронического миелолейкоза
гидроксимочевиной (HU)
рекомбинантный интерферон a (rINF) низкими дозами цитозара (LDAC)Эффективность проводимой терапии определяется по следующим критериям:Наличие гематологической ремиссии: данные анализов крови:полная клинико-гематологическая ремиссия (CHR)Наличие цитогенетической ремиссии: наличие Ph хромосомы:Наличие молекулярной ремиссии: наличие BCR-ABL транскрипта:Полная цитогенетическая (CCyR) частичная цитогенетическая ремиссия (PCyR) большая цитогенетическая ремиссия (MCyR)Большая молекулярная ремиссия (MMolR) Полная молекулярная ремиссия (CMolR)
Варианты терапии хронического миелоидного лейкоза
В настоящее время применение гидроксимочевины (HU) может быть рекомендовано:999полного цитогенетического ответа (CCyR)
Методика лечения препаратами rINF
Вначале пациентам назначают HU с целью снижения количества лейкоцитов до10,0х109/л, после чего назначают rINF в следующей дозировке:Тем не менее, существует несколько проблем, которые ограничивают ее широкое применение у больных ХМЛ:полихимиотерапии (ПХТ)реакции «трансплантат против хозяина» (РТПХ)В ФА решение о проведении алло-ТГСК должно приниматься с учетом следующих данных: тирозинкиназной активности (ТКА)Однако из этого правила есть два исключения:Иматиниб мезилат (ИМ) полной клинико-гематологической ремиссии (CHR)большая молекулярная ремиссия (MMolR) минимальной остаточной болезни (МОБ)
При применении ИМ могут наблюдаться некоторые осложнения:Рекомендуемая суточная доза препарата — 800 мг (по 400 мг 2 раза в сутки). Возможные осложнения при терапии нилотинибом:хроническом миелоидном лейкозеПоэтому пациентам с ХМЛ рекомендуется следующая тактика терапии:Алло-ТГСК предлагается при:
Опубликовал
Понятие и причины
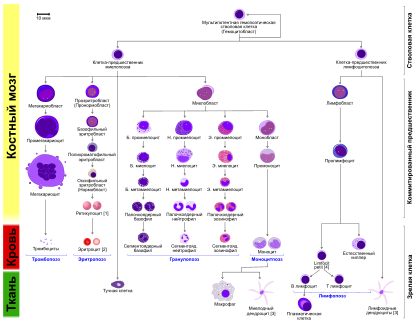
Миелоидный лейкоз, стоящий под кодом № С92 в международной классификации болезней МКБ-10, представляет собой заболевание онкологического характера, которое развивается в стволовых клетках костного мозга. В этом органе производятся кровяные клетки: тромбоциты, лейкоциты и эритроциты. Когда возникает онкология, в крови обнаруживаются атипичные структуры, которые быстро размножаются. Их называют бластами.
Подобные клетки полностью прекращают создание и рост здоровых элементов крови. Со временем это влечет за собой полное прекращение работы костного мозга и распространение злокачественных клеток по организму через кровеносную систему.
Этиология возникновения миелолейкоза до сих пор является открытым вопросом, который активно обсуждается и исследуется учеными. На данный момент доктора говорят, что на развитие патологии влияет нездоровый образ жизни человека, влияние внешних факторов среды и некоторые заболевания организма.
Таким образом, выделяют следующие предрасполагающие факторы:
- Воздействие на организм химических и ядовитых веществ.
- Облучение высокими дозами радиации.
- Длительное лечение цитостатическими препаратами.
- Вирусные болезни.
- Вредные привычки.
- Патологические изменения структуры клеток костного мозга.
- Неправильное питание.
- Синдром Дауна.
- Наследственная предрасположенность.
Причины развития белокровия изучаются до сих пор, поэтому возможно данный перечень будет дополнен другими провоцирующими факторами.
Хронический лимфолейкоз
Хронический лимфатический лейкоз – это процесс, при котором нарушается b-клеточный круговорот лимфоцитов. Изменённые лимфоциты воспроизводятся, не погибают и накапливаются в органах. Создаваемые антитела не выполняют защитную функцию.
Распространённость ХЛЛ составляет третью часть заболеваний. В 90% случаев болезнь развивается после 50 лет, при этом мужчины болеют чаще в 2 раза. Причины возникновения заболевания: наследственность, иммунитет, нарушения на генетическом уровне. Для хронического лимфолейкоза характерно развитие иммунодефицита, который повышает чувствительность к вирусам и порождает опухолевые клетки.
Виды и стадии заболевания
Классификация форм хронического типа:
- Доброкачественный лимфолейкоз характеризуется удовлетворительным состоянием пациента. Показатели лейкоцитов в крови растут медленно. Продолжительность жизни с момента констатирования болезни составляет 15-30 лет.
- Прогрессирующий лимфоидный лейкоз начинается так же, как и доброкачественный. Однако повышение лейкоцитов в крови наблюдается из месяца в месяц. Отмечается характерный симптом: увеличение лимфоузлов с мягкой консистенцией.
- Спленомегалическая форма характеризуется увеличением селезёнки и выраженными признаками анемии.
- Опухолевый вид ХХЛ характеризуется такой клинической картиной: лимфоузлы увеличены, с плотной консистенцией. Из-за поражения медиастинальных лимфоузлов происходит сдавливание органов. Показатель лейкоцитов в крови около 100 тыс.
- Т-клеточный лимфолейкоз может характеризоваться увеличением лимфоузлов, поражением кожи в виде бляшек, язв и опухоли.
Обследование лимфатических узлов
Выделяют стадии протекания болезни: начальную, развернутую и терминальную. При начальной стадии жалобы отсутствуют. Но с течением времени человек ощущает постоянную утомляемость, слабость, повышенную потливость. В крови количество лейкоцитов превышают 50 тыс., констатируется наличие клеток Боткина-Гумпрехта. Костный мозг характеризуется большим количеством лимфоцитов. Развёрнутая стадия представляет генерализованное увеличение лимфоузлов, увеличение размеров печени и селезенки. Из характерных признаков: отек лица, анемия, шум в ушных раковинах. При хроническом лимфолейкозе терминальной стадии выражен интоксикационный синдром. Увеличенные лимфоузлы сдавливают ткани, на фоне этого возникает болевой синдром. Развивается бластный криз.
Инфекционные осложнения при ХЛЛ возникают на любой стадии, наиболее часто проявляются в виде лёгочных инфекций.
Помимо доброкачественного течения болезни, хронический лимфоцитарный лейкоз становится причиной развития таких патологий, как волосатоклеточный лейкоз (ВЛЛ) и болезнь Рихтера. ВВЛ – редкая опухоль, поражающая лимфоидные клетки костного мозга, селезенки и крови. Синдром Рихтера – заболевание, при котором происходит развитие крупноклеточного образования – лимфомы.
Лечение
Хронический лимфолейкоз обычно имеет доброкачественный характер. Начальные стадии отличаются отсутствием симптоматики. При большой скорости прогрессирования назначается химиотерапия. Показаниями к терапии являются такие симптомы: увеличение лимфоузлов, провоцирующих сдавливание внутренних органов, потеря веса и анемические признаки. Выбор терапии основан на 3 факторах: характер болезни, возраст и состояние пациента, наличие сопутствующих осложнений. В зависимости от возрастной категории, в развитии патологии выделяют пациентов молодого, преклонного и старческого возраста.
Используется также метод лучевой терапии. Он эффективен при лечении лимфоузлов, находящихся в локальной зоне.
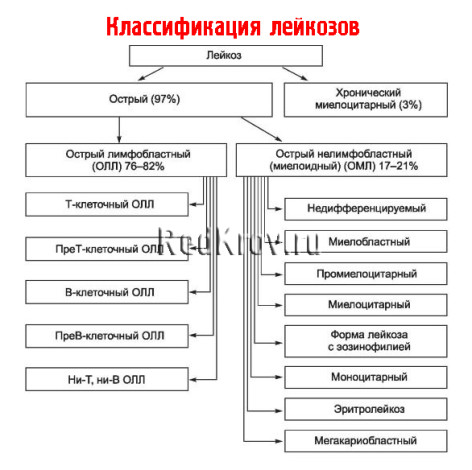
Классификация онкологической патологии
Нелимфобластный лейкоз представляет группа подвидов болезни. Для каждого вида шансы выживаемости и тактика лечения подбираются индивидуально.
Система ФАБ состоит из 9 разновидностей острого миелоидного лейкоза. Формы отличаются по типам предшественников лейкоцитов и степеням их зрелости. Клетки определяют при проведении микроскопического и цитогенетического исследования.
Клетки крови при тысячекратном увеличении
- Показатель М0 означает минимально-дифференцированную острую миелоидную лейкемию.
- М1 характеризует миелоцитарный лейкоз без созревания. В единичных бластах обнаруживаются азурофильные гранулы и палочки Ауэра.
- При М2 для лейкоза характерно созревание. Бласты преимущественно с палочками Ауэра и азурофильными гранулами.
- М3 обозначает острую форму промиелоцитарного рака крови. Клетки гипергранулированы. Палочки Ауэра присутствуют множественно.
- М4 представляет острый миеломонобластный онкологический процесс.
- При М4ео наблюдается миеломоноцитарная патология с повышенным уровнем эозинофилов в костном мозге.
- М5 определяет острый монобластный (-цитарный) лейкоз.
- М6 характеризует острые эритроидные заболевания крови.
- М7 означает мегакариобластную лейкемию.
- Подвид М8 представляет базофильное малокровие.
Диагностические процедуры при ОМЛ
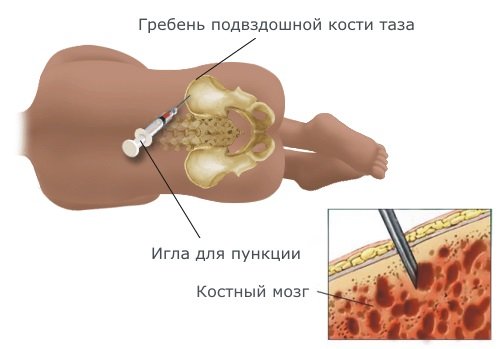
Первым и основополагающим диагностическим мероприятием для верификации миелоидного лейкоза является развернутый анализ крови. При обнаружении патологического разрастания определенных групп кровяных телец назначается костномозговая биопсия. Для определения распространения раковых клеток в организме используются:
- рентгеновское и ультразвуковое исследования;
- скелетная сцинтиграфия;
- компьютерная и магнитно-резонансная томография.
Как правило, все диагностические процедуры проводятся в клиниках гематологии и онкологии, и при подтверждении диагноза ОМЛ немедленно составляется план лечения. Поскольку патогенез (протекание) разных форм болезни различается на клеточно-молекулярном уровне, прогноз продолжительности жизни пациента целиком зависит от точности диагноза и адекватности выбранного способа лечения.
Лечебная тактика и период восстановления
В отличие от острых форм лейкоза хронический моноцитарный рак не требует интенсивного лечения. Действия врачей направлены на поддержание здоровья пациента и на препятствие развитию рецидива.
Назначается курс химиотерапии. Метод применяется только после дифференцирования клеток. Приём химиопрепаратов смазывает картину болезни, поэтому на этапе лечения анализы будут неинформативны.
Проведение процедуры химиотерапии
Химиотерапию возможно применить при следующих проблемах:
- Значительное увеличение селезёнки;
- Нарушенное кроветворение;
- Метастазы распространяются за пределы костного мозга;
- Симптомы интоксикации организма.
Агрессивная терапия сокращает продолжительность жизни онкобольных.
В некоторых случаях онкогематологи рекомендуют трансплантацию костного мозга. Процедура забора биоматериала имеет особенности:
- Родной костный мозг берут у пациента в период стойкой ремиссии. Его исследуют и замораживают до проведения операции.
- Трансплантируемый материал берут у родного (братья, сёстры, родители) или чужого (человек без родственной связи с пациентом) донора.
Операция представлена введением донорского материала в артерию с помощью катетера. Новые клетки самостоятельно распределяются по организму. Прогноз на жизнь возрастает, однако могут возникнуть осложнения:
- Новые стволовые клетки воспринимают организм пациента как чужеродный. Синдром подавляет иммуносупрессивная терапия. Донорский костный мозг окончательно убивает раковые клетки.
- Организм пациента отторгает трансплантированный материал.
- Развивается анафилактический шок.
- Из-за осложнений у половины больных наступает смерть.
Процесс формирования первых здоровых клеток занимает до одного месяца. Становление иммунитета происходит в течение года. При нормальном восстановительном процессе прогноз на жизнь онкобольных составляет 98%.
Для лечения лейкемии не подходят народные средства. Отказавшись от традиционного лечения, больной провоцирует развитие лейкоза и сокращает свою жизнь!
После курсов химиотерапий организм испытывает стресс. Нарушаются работы систем и органов человека. Для нормализации жизненных процессов пациент принимает назначенные препараты, организовывает здоровое витаминизированное питание. Исключаются копчёные и жареные продукты, жирное красное мясо, алкоголь, грибы и пища, содержащая консерванты. Рекомендовано есть продукты богатые клетчаткой (овощи и фрукты), рыбу и курицу в запечённом и варёном виде, каши и супы.
Важно соблюдать режим сна и отдыха. Людям, перенесшим лейкоз, нельзя перенапрягаться и испытывать эмоциональные потрясения
Рекомендованы ежедневные прогулки на свежем воздухе. Следует избегать длительного нахождения под открытым солнцем.
Больные, вошедшие в ремиссию, тщательно следят за здоровьем и при возникновении отклонений обращаются за консультацией к врачу. Предотвратить рецидив можно, выполняя рекомендации онколога. Важна регулярная сдача анализов и профилактическая диагностика внутренних органов.
https://youtube.com/watch?v=7mH_F4XY3No
Онкологические больные в большинстве случаев после выяснения диагноза впадают в депрессию. Психические расстройства препятствуют нормализации процесса кроветворения. На их фоне развиваются нарушения в работе жизненно важных органов. Пациентам рекомендована консультация психолога. Оптимистически настроенный человек добивается лучших результатов.
Моноцитарный лейкоз – не приговор. Качественное лечение и здоровый образ жизни способствуют крепкому здоровью и нормальной жизнедеятельности.
Осложнения и прогноз
Миелоидный лейкоз часто осложняется массированными кровотечениями. Из-за снижения уровня функциональных лейкоцитов повышен риск развития тяжело протекающих инфекций. Данный онкологический процесс может создать условия для формирования микротромбозов. К опасным осложнениям относится отек сетчатки.
Прогноз жизни зависит от многих факторов, в т. ч. возраста и своевременности начала лечения. Средняя продолжительность жизни составляет около 3 лет. При интенсивной терапии пациенты живут около 5 лет. Только у 25% больных удается добиться длительной ремиссии.
ДВС синдром
Этот синдром развивается из-за гибели большого количества лейкозных клеток. Это приводит к поражению тромбами мелких кровеносных сосудов. Для устранения проявлений ДВС синдрома требуется введение глюкокортикоидов и Гепарина.
Моноцитарный криз при миелолейкозе
Касаясь темы моноцитарного криза, нужно отметить, что это достаточно редкое явление, в процессе которого появляются и разрастаются молодые, атипичные и зрелые моноциты в костном мозге и крови. По причине того, что костномозговые барьеры нарушены, на терминальной стадии заболевания в крови появляются осколки ядер мегакариоцитов. Одним из наиболее важных элементов терминальной стадии при моноцитарном кризе является угнетение нормального кроветворения (независимо от морфологической картины). Процесс болезни отягощается по причине развития тромбоцитопении, анемии и гранулоцитопении.
У некоторых больных может фиксироваться быстрое увеличение селезенки.
Симптоматика
Симптоматика патологии обусловлена тем, как протекает миелоидный лейкоз. Болезнь может быть:
- в форме острого миелоидного лейкоза;
- хронический миелолейкоз.
Острая форма
Для ОМЛ свойственно видоизменение лейкоцитарных клеток и их быстрое размножение. Острый миелолейкоз характеризуется появлением сильного недомогания:
- Основной признак — бледность кожных покровов. Такая симптоматика свойственна всем заболеваниям системы кроветворения.
- Повышается температура до +37,1…+38,0ºС, увеличивается потоотделение в ночное время.
- Появляются высыпания на коже (маленькие красные пятнышки), при которых отсутствует зуд.
- Появляются жалобы на боль в костях, в особенности при передвижении. Причем болевой синдром незначительный, поэтому больные часто его игнорируют.
- Десны припухают, могут кровоточить, иногда развивается гингивит.
- Самый характерный признак — возникающие на любой области тела гематомы.
- Из-за частых болезней у человека снижается иммунитет, и повышается чувствительность к инфицированию, поэтому у доктора могут появиться подозрения на развитие острого миелолейкоза.
- Резко снижается масса тела.

Миелоидный лейкоз, симптомы которого стремительного прогрессируют невозможно оставить без внимания.
Хронический тип
У такой формы, как хронический миелолейкоз, симптомы могут не проявляться в течение первых месяцев и даже лет. Организм старается избавиться от болезни сам путем синтеза новых гранулоцитов вместо видоизмененных. Однако для раковых клеток свойственно ускоренное деление и перерождение, поэтому понемногу патология распространяется по всему организму. Поначалу признаки ХМЛ слабые, в дальнейшем — начинают нарастать, что становится причиной обращения к специалисту.
Выделяется 3 степени патологии:
- Развитие хронического миелолейкоза происходит поэтапно, сначала изменяется несколько клеток. При подобном заболевании симптоматика слабо выражена, поэтому человек не спешит обращаться за медицинской помощью. На данной стадии болезнь обнаруживается лишь путем лабораторного исследования крови. Пациент иногда сильно утомляется и предъявляет жалобы на тяжесть или боль в области левого подреберья.
- Акселерация болезни также протекает с ослабленными признаками. Повышается температура, пациент быстро утомляется. Возрастает число перестроенных и здоровых лейкоцитов. При детальном исследовании крови обнаруживается повышенное количество базофилов, незрелых лейкоцитов, а также промиелоцитов.
- На терминальной стадии появляются четко выраженные признаки патологии. Отмечается повышение температуры до 40ºС, возникает сильная суставная боль и слабость. В процессе осмотра пациента определяются увеличенные лимфоузлы, селезенка и расстройства ЦНС.
Важная информация: Какие первые признаки (симптомы) лейкоза (белокровия) у женщин
Симптомы и признаки
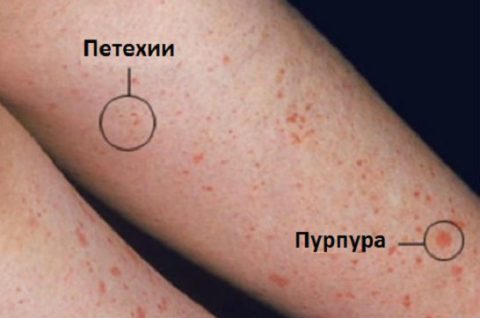
Геморрагический синдром
Признаки ХМЛ становятся заметны ближе к прогрессирующей стадии.
- Симптомы опухолевой интоксикации: снижение массы тела, быстрая утомляемость, волнообразное повышение температуры, кожный зуд, тошнота, суставные боли.
- Симптомы опухолевой пролиферации — увеличение селезёнки и печени, боль в левом подреберье, поражение кожных покровов.
- Анемический синдром — головокружение, выраженная бледность, учащённое сердцебиение, чувство нехватки воздуха.
- Геморрагический синдром — склонность к кровоточивости слизистых оболочек, сыпь в виде красных точек, длительное кровотечение при незначительных порезах.
Лечение
При таком заболевании, как хронический миелолейкоз, лечение определяется в зависимости от стадии развития опухолевых клеток. Если речь идет о слабовыраженных клинико-гематологических проявлениях в хронической стадии болезни, то в качестве актуальных лечебных мероприятий стоит рассматривать полноценное питание, обогащенное витаминами, регулярное диспансерное наблюдение и общеукрепляющую терапию. На течение заболевания благоприятно может повлиять «Интерферон».

В случае развития лейкоцитоза врачи назначают «Миелосан» (2-4 мг/сутки). Если приходится иметь дело с более высоким лейкоцитозом, то доза «Миелосана» может подниматься до 6 и даже 8 мг/сут. Ожидать проявления цитопенического эффекта стоит не ранее 10 дней после первого приема препарата. Уменьшение размеров селезенки и цитопенический эффект происходит в среднем во время 3-6-й недели лечения, если общая доза препарата составляла от 200 до 300 мг. Дальнейшая терапия подразумевает прием один раз в неделю 2-4 мг «Миелосана», который на данном этапе оказывает поддерживающий эффект. Если о себе дают знать первые признаки обострения, проводится миелосанотерапия.
Возможно использование такой методики, как лучевая терапия, но только в том случае, когда в качестве основного клинического симптома определяется спленомегалия. Для лечения пациентов, чья болезнь находится в прогрессирующей стадии, актуальна поли- и монохимиотерапия. Если фиксируется значительный лейкоцитоз, при недостаточно эффективном воздействии «Миелосана» назначается «Миелобромол» (125-250 мг в день). При этом осуществляется строгий контроль показателей периферической крови.
В случае развития значительной спленомегалии назначается «Допан» (однократно 6-10 г/сутки). Препарат пациенты принимают один раз в течение 4-10 дней. Интервалы между приемами определяются в зависимости от степени и скорости уменьшения числа лейкоцитов, а также размеров селезенки. Как только снижение лейкоцитов достигает приемлемого уровня, использование «Допана» прекращается.
Если у больного развивается резистентность к «Допану», «Миелосану», лучевой терапии и «Миелобромолу», для лечения назначается «Гексафосфамид». В целях эффективного воздействия на течение заболевания в прогрессирующей стадии используются программы ЦВАМП и АВАМП.
Если развивается резистентность к цитостатической терапии при таком заболевании, как хронический миелолейкоз, лечение в стадии прогрессирования будет ориентировано на использование лейкоцитофареза в сочетании с конкретной схемой полихимиотерапии. В качестве срочных показаний к лейкоцитофарезу можно определить клинические признаки стаза в сосудах головного мозга (чувство тяжести в голове, снижение слуха, головные боли), которые обусловлены гипертромбоцитозом и гиперлейкоцитозом.
В случае выявления бластного криза актуальными можно считать различные программы химиотерапии, используемые при лейкозах. Показаниями к трансфузиям эритроцитарной массы, тромбоконцентрата и антибактериальной терапии служат инфекционные осложнения, развитие анемии и тромбоцитопенической геморрагии.
Касаясь хронической стадии заболевания, стоит отметить, что на данном этапе развития миелолейкоза достаточно эффективной является трансплантация костного мозга. Эта методика способна обеспечить развитие клинико-гематологической ремиссии в 70 % случаев.
Срочным показанием для применения спленэктомии при хроническом миелолейкозе является угроза разрыва или сам разрыв селезенки. К относительным показаниям можно причислить тяжелый абдоминальный дискомфорт.
Тем пациентам, у которых были выявлены экстрамедуллярные опухолевые образования, представляющие угрозу для жизни, показана лучевая терапия.
Хронический миелобластный лейкоз
Для миелобластного хронического лейкоза характерно постепенное развитие болезни. При этом наблюдаются следующие признаки:
- Снижение веса, головокружения и слабость, повышение температуры и повышенное выделение пота.
- При этой форме заболевания нередко отмечаются десневые и носовые кровотечения, бледность кожных покровов.
- Начинают болеть кости.
- Лимфатические узлы, как правило, не увеличены.
- Селезенка значительно превышает свои нормальные размеры и занимает практически всю половину внутренней полости живота с левой стороны. Печень также имеет увеличенные размеры.
Лечение миелоза
Лечебная терапия хронического миелобластного лейкоза выбирается в зависимости от стадии развития заболевания. Если оно находится в стабильном состоянии, то проводится только общеукрепляющая терапия. Пациенту рекомендуется полноценное питание и регулярное диспансерное обследование. Курс общеукрепляющей терапии проводится препаратом Миелосан.
Если лейкоциты начали усиленно размножаться, и их количество значительно превысило норму, проводится лучевая терапия. Она направлена на облучение селезенки. В качестве первичного лечения используется монохимиотерапия (лечение препаратами Миелобромол, Допан, Гексафосфамид). Они вводятся внутривенно. Хороший эффект дает полихимиотерапия по одной из программ ЦВАМП или АВАМП. Самым эффективным лечением лейкоза на сегодняшний день остается трансплантация костного мозга и стволовых клеток.
Патогенез
На примере ХМЛ впервые была показана связь злокачественного заболевания с конкретной генетической аномалией. В случае ХМЛ такой характерной аномалией является хромосомная транслокация, которая проявляется присутствием в кариотипе так называемой филадельфийской хромосомы. Эта мутантная хромосома получила своё название по месту работы её первооткрывателей, Питера Ноуелла (Пенсильванский университет) и Дэвида Хангерфорда (Онкологический центр Фокса Чейза), которые впервые описали её в 1960 году в Филадельфии (штат Пенсильвания, США).
При этой транслокации, участки 9-й и 22-й хромосом меняются местами. В результате, фрагмент гена BCR из хромосомы 22 и ген ABL из хромосомы 9 образуют единую рамку считывания. Продуктами этого аномального слитого гена могут быть белки с молекулярной массой 210 (p210) или, реже, 185 кДа (p185). Так как в норме белок ABL содержит тирозинкиназный домен, продукт мутантного гена также является тирозинкиназой.
Белок BCR-ABL взаимодействует с одной из субъединиц клеточного рецептора к интерлейкину 3. Транскрипция гена BCR-ABL происходит непрерывно и не нуждается в активации другими белками. BCR-ABL активирует сигнальный каскад, контролирующий клеточный цикл, ускоряя деление клеток. Более того, белок BCR-ABL подавляет репарацию ДНК, вызывая неустойчивость генома и делая клетку более восприимчивой к дальнейшим генетическим аномалиям. Активность BCR-ABL — патофизиологическая причина хронического миелолейкоза. По мере изучения природы белка BCR-ABL и его тирозинкиназной активности, была разработана таргетная (целевая) терапия, позволяющая специфически ингибировать эту активность. Ингибиторы тирозинкиназ могут способствовать полной ремиссии ХМЛ, что ещё раз подтверждает ведущую роль BCR-ABL в развитии заболевания.
Лечение
Тактика лечения зависит от стадии заболевания, в которой выявлен пациент. При бессимптомном течении и небольших изменениях назначается сбалансированное питание, витамины. Однако наиболее эффективным считается применение медикаментов цитостатического направления воздействия.
Среди миелоидных форм лейкоза максимальная чувствительность к применению транс-ретиноевой кислоты (измененный витамин А и триоксид мышьяка) наблюдается при остром промиелоцитарном миелолейкозе. Этому препарату удается повлиять на генный фактор и изменить патологическую трансформацию клеток. При этом, в отличие от цитостатиков, злокачественные клетки не убиваются. Подобный вид терапии называется индуцированной.
 Винкристин — представитель цитостатиков, назначается строго по показаниям
Винкристин — представитель цитостатиков, назначается строго по показаниям
Из цитостатических препаратов применяются:
- Миелосан,
- Миелобромол,
- Аллопуринол,
- Гидроксимочевина.
В терминальную стадию назначают:
- Цитозар,
- Рубомицин,
- Винкристин.
В гематологии разработаны стандартные протоколы (схемы) лечения. Они изменяются в зависимости от индивидуальной реакции пациента. После достижения ремиссии требуется поддерживающая терапия малыми дозами препаратов. Категорически запрещается самостоятельно изменять дозировку и отказываться от завершения полного цикла лечения.
Курс лучевой терапии используется при увеличении селезенки.
Нарушение свертываемости приходится компенсировать переливанием свежезамороженной эритроцитарной массы.
Трансплантация костного мозга от подобранного донора может привести к длительной ремиссии.