Что нужно знать о спинальном инсульте
Содержание:
- Инсульт спинного мозга: симптомы, первые признаки
- 3 Диагностика
- Причины ишемического спинального инсульта
- Профилактика
- Характерные симптомы
- Последствия
- Особенности кровоснабжения спинного мозга
- Проявления спинального инсульта
- Общие сведения о кровоснабжении спинного мозга
- Симптомы спинномозговой ишемии
- Ишемический спинальный инсульт. Лечение
- Переходящие формы, предшествующие инсульту
- Реабилитация
- Диагностика ишемического спинального инсульта
- Причины развития ишемического спинального инсульта
- Симптомы ишемического спинального инсульта
Инсульт спинного мозга: симптомы, первые признаки
Основными симптомами такого вида инсульта являются:
- резкая боль в ногах;
- острые боли в спине, в области грудной клетки;
- спонтанная хромота;
- онемение части спины.
Любой из этих симптомов должен насторожить человека, следует обратиться к врачу и провести диагностику. Признаки спинного инсульта протекают медленно, могут длиться до нескольких дней. Также признаком спинального инсульта может служить нарушение работы желудка и мочевыводящей системы. Происходит задержка кала и мочи, затем могут наступить ложные позывы к опорожнению кишечника. В конце происходит онемение нижней части туловища, наступает потеря контроля надо мочой и калом.

3 Диагностика
Дифференцировать спинальный инсульт нужно с несколькими заболеваниями, на которые он похож. Прежде всего это полиомиелит, рассеянный склероз, сирингомиелия. Для диагностики используются такие методики:
- компьютерная и магнитно-резонансная томография (КТ И МРТ);
- миелография с применением контрастных веществ;
- люмбальная пункция;
- спондилография;
- ангиография сосудов;
- электрофизиологические исследования.
Одного осмотра больного врачом и сбора анамнеза недостаточно. Для постановки диагноза нужно использование как минимум трех из представленных выше методик. К сожалению, оборудование для их проведения имеется далеко не в каждой больнице.
Причины ишемического спинального инсульта
Факторами риска развития заболевания являются:
- Врожденные аномалии развития сердца и кровеносных сосудов. Могут быть результатом инфицирования плода вирусами, патологии беременности на фоне употребления лекарств и алкоголя.
- Врожденные и приобретенные аневризмы. Они характеризуются выпячиванием внутреннего слоя артерии на фоне ее истончения и растяжения.
- Варикозное расширение вен. Возникает вследствие застоя крови и уменьшения эластичности вен.
- Атеросклероз. Наиболее частая причина инсульта. Эта сосудистая патология развивается на фоне ожирения, неправильного питания (избыточного потребления жирной пищи, хлебобулочных и кондитерских изделий) и курения.
- Тромбоз. В сосудах, питающих мозг, образуются сгустки крови, которые закупоривают артерии. Тромбоз может быть связан с нарушением свертывания крови, инфекциями и повреждением сосудистой стенки.
- Эмболия.
- Острая и хроническая сердечная недостаточность.
- Инфаркт миокарда.
- Повреждение позвоночника. Причиной инсульта могут быть травмы спины и ушибы. Нередко ишемия развивается при переломе костей.
- Неправильное выполнение операций на позвоночнике.
- Сдавливание сосудов опухолью, кистой или увеличенными лимфатическими сосудами.
- Спинномозговая анестезия.
- Радикулит (заболевание позвоночника, характеризующееся поражением корешков мозга).
Устранение этих факторов риска является главной мерой профилактики .
Профилактика
Чтобы предотвратить патологию, необходимо помнить о следующих мерах профилактики:
- Постоянный контроль давления в артериях.
- Профилактические осмотры дважды в год.
- Своевременное лечение патологических процессов в позвоночнике.
- Предотвращение травм спины.
- Сбалансированное, рациональное питание.
- Контроль показателей уровня холестерина в составе крови.
- Предотвращение значительных нагрузок на область спины.
- Твердый матрас.
- Выполнение лечебной гимнастики.
- Ведение активного образа жизни.
- Отказ от вредных привычек.
Важным профилактическим моментом является лечение заболеваний, которые являются факторами, способными спровоцировать инсульт. Речь идет о таких патологиях, как остеохондроз, грыжа в межпозвоночном пространстве, атеросклероз и т. д.
Как можно раньше должны быть выявлены симптомы и первые признаки спинального инсульта у мужчин и женщин.
Профилактические меры должны соблюдаться также и теми, кто пережил инсульт. Это обусловлено тем, что рецидив может протекать намного сложнее, а восстановительный период будет значительно дольше.
Характерные симптомы
В зависимости от локализации поражения признаки спинномозгового инсульта могут отличаться. Как правило, перед появлением ярко выраженной клинической картины больной сталкивается с симптомами-предвестниками инсульта (болезненные ощущения в области спины и нижних конечностей, непостоянная хромота в ногах).
Сложности в диагностике инсульта спинного мозга
При отсутствии своевременной диагностики и терапии возникает инсульт спинного мозга. К общим признакам данного заболевания относятся:
- снижение чувствительности кожи в области спины;
- болевой синдром;
- нарушение работы органов таза, которые выражаются в виде недержания кала;
- общая слабость организма;
- периодическая хромота;
- паралич ног и снижение чувствительности мышечных тканей (больной перестает реагировать на повышение температуры, различные повреждения и т. д.).
 Основные симптомы инсульта
Основные симптомы инсульта
Существует целый ряд симптомокомплексов, которые объединяются в синдромы. Они позволяют врачам находить места появления спинномозгового инсульта и выявлять пораженные кровеносные сосуды. К таким симптомокомплексам относятся следующие синдромы:
- латерального амиотрофического склероза;
- Броун-Секара;
- центромедулярной ишемии;
- артериальной ишемии;
- Преображенского;
- передней ишемической полиомиелопатии.
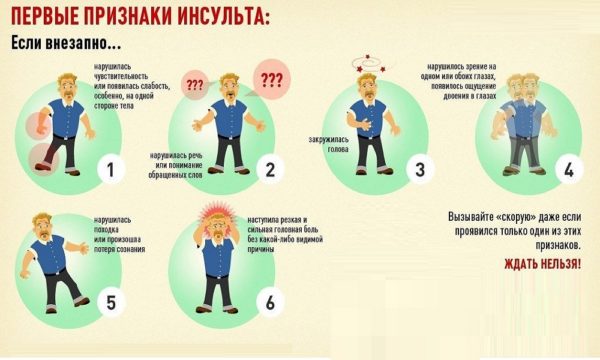 Первые признаки инсульта
Первые признаки инсульта
Последствия
Осложнения в двигательной сфере связывают с сохранением парезов. Из-за остающейся слабости мышц человек теряет способность передвигаться, утрачивает навыки самообслуживания, нуждается в постоянном уходе.
Утрата чувствительности на некоторых участках тела ведет к невозможности ощущать боль, температурные изменения, невозможности тактильного узнавания предметов. Потеря способности чувствовать что-либо делает людей некоторых специальностей нетрудоспособными.
Частыми последствиями инсульта спинного мозга являются дисфункции в работе органов таза. Нарушаются процессы мочеиспускания, дефекации.
Особенности кровоснабжения спинного мозга
Питание спинного мозга осуществляется ветвями позвоночной, шейной, межреберной, крестцовой, поясничных артерий и аорты.
Из сосудов позвоночно-подключичного и аортального бассейна выходят две задние и одна передняя спинномозговая артерия. Задние проходят вдоль задних корешков нервных отростков. Передняя подходит к продольной щели. Все три сосуда протягиваются до окончания спинного мозга.  Позвоночно-подключичные примыкают к шейному и частично грудному отделу, ответвления аорты – к другим отделам спинного мозга.
Позвоночно-подключичные примыкают к шейному и частично грудному отделу, ответвления аорты – к другим отделам спинного мозга.
Внутри позвоночного столба все сосуды соединяются анастомозами.
Проявления спинального инсульта
Спинальный инсульт проявляется внезапной болью в спине в сочетании с симптомами поражения спинного мозга в течение часа. В зависимости от места закупорки сосуда развиваются симптомы поражения по типу сегментарного или поперечного поражения спинного мозга. Наиболее подверженным к ишемическому инсульту является нижне-грудной отдел спинного мозга.
В зависимости от локализации очага ишемии у пациентов, страдающих инсультом спинного мозга, неврологи выявляют следующие симптомы:
- паралич двух одноимённых или четырёх конечностей;
- боль (в 80% случаев);
- нарушения чувствительности;
- тазовые расстройства.
Спинальный инсульт проявляется несколькими синдромами:
- синдром Преображенского отличается утратой болевой и температурной чувствительности, нарушением работы органов тазовой области, параличом конечностей. При локализации очага ишемии в шейном отделе позвоночника определяется вялый полный или частичный паралич рук и спастический паралич или парез ног. Инсульт грудных отделов позвоночника характеризуется спастическим парезом нижних конечностей, а инсульт поясничной области – вялым неполным параличом ног. При инсульте крестцово-поясничного отдела исчезают рефлексы, происходит задержка кала и мочи;
- синдром ишемической передней полиомиелопатии отмечается при частичном поражении передней части спинного мозга. Развивается парез рук или ног, с частичной атрофией или исчезновением рефлексов мышц;
- синдром центромидулярной ишемии проявляется мозжечковой атаксией (нарушением координации движений, не связанным с мышечной слабостью), парезом конечностей, проводниковым ослаблением чувствительности в двух одноимённых конечностях;
- синдром бокового амиотрофического склероза развивается при наличии очага ишемии в верхнем отделе спинного мозга. Проявляется слабостью в верхних отделах рук и ног, атрофией некоторых мышц кистей, усилением рефлексов;
- синдром ишемии поперечника спинного мозга появляется вследствие закупорки радикуломедуллярной артерии. Он распространяется на грудные, шейные и спинные отделы позвоночника, в зависимости от степени поражения.
Общие сведения о кровоснабжении спинного мозга

Кровоснабжение спинного мозга осуществляется из двух бассейнов: позвоночно-подключичного и аортального. Позвоночно-подключичный бассейн питает спинной мозг в верхних отделах: шейные сегменты и грудные до Th3 (третий грудной сегмент). Аортальный кровоснабжает грудные сегменты от Th4 и ниже, поясничные, крестцово-копчиковые сегменты. От позвоночной артерии, подключичной артерии и аорты отходят корешково-спинальные артерии, которые формируют переднюю спинальную артерию и две задние спинальные артерии, идущие вдоль всего спинного мозга.
Кровоснабжение спинного мозга очень вариабельно,количество корешково-спинальных артерий колеблется от 5 до 16. Наиболее крупная передняя корешково-спинальная артерия (до 2 мм в диаметре) называется артерией поясничного утолщения, или артерией Адамкевича. Выключение ее приводит к развитию характерной клинической картины с тяжелой симптоматикой. В трети случаев одна артерия Адамкевича питает всю нижнюю часть спинного мозга, начиная с 8-10-го грудного сегмента. В части случаев, кроме артерии поясничного утолщения, обнаруживаются: небольшая артерия, входящая с одним из нижних грудных корешков, и артерия, входящая с V поясничным или I крестцовым корешком, снабжающая конус и эпиконус спинного мозга — артерия Депрож-Готтерона.
Система передней спинальной артерии васкуляризирует 4/5 поперечника спинного мозга: передние и боковые рога, основания задних рогов, кларковы столбы, боковые и передние столбы и вентральные отделы задних столбов. Задние спинальные артерии снабжают задние столбы и вершину задних рогов. Между системами есть анастомозы (естественные соединения органов).
Знание ангиоархитектоники (строения) спинного мозга необходимо для понимания механизмов нарушения кровообращения и клинической диагностики.
Симптомы спинномозговой ишемии
На симптомы спинального инсульта влияет место нарушения кровообращения:
- Верхняя часть передней спинномозговой артерии. Инсульт позвоночника сопровождается парезом всех конечностей, снижением чувствительности к боли и действию температур, появлением миоспазмов. Затронуты 5-12 пары нервных корешков.
- Поражение половины поперечника спинного мозга на верхнешейном уровне (Синдром Опальского). Односторонний парез конечностей. При этом чувствительность снижается одинаково с обеих сторон. Возможно появление экзофтальма или птоза.
- Средние грудные сегменты. Спастический парез в ногах, сопровождающийся нарушением температурной и болевой чувствительности.
- Артерия Адамкевича. Снижается чувствительность тела от нижней части груди до копчика, возникает парез ног. Нарушается работа тазовых органов.
- Нижние отделы крестца. Двигательные функции не нарушены, но у человека наблюдается отсутствие контроля за работой сфинктеров – появляется недержание кала или мочи.
По механизму прекращения кровотока выделяют: ишемический спинальный инсульт и кровоизлияние в спинной мозг.
Инсультное течение условно можно поделить на 4 стадии:
- Предвестники. За несколько дней до приступа появляются первые признаки: человек жалуется на преходящую слабость в верхних или нижних конечностях, онемение и «мурашки» под кожей, возникают боли в спине. Могут появиться проблемы с дефекацией и мочеиспусканием (недержание или задержка). Симптоматика появляется при нервном и физическом перенапряжении, резких движениях или при употреблении спиртного. При геморрагии отсутствует.
- Развивается инфаркт спинного мозга. Продолжается от нескольких минут до 2-3 часов.
- После того, как симптоматика достигает пика, наступает регресс патологических признаков. На этой стадии необходимо адекватно подобранное лечение для предотвращения возможных осложнений.
- Остаточные явления. При своевременно оказанной помощи остаточных явлений нет или они незначительны.
Ишемический процесс
Инфаркт спинного мозга, как правило, возникает у лиц, имеющих в анамнезе патологии позвоночного столба или атеросклероз.
Ишемия спинного мозга проявляется следующими признаками:
- мышечная слабость в ногах и руках (слабость конечностей);
- уменьшение или исчезновение чувствительности кожи;
- расстройство работы тазовых органов.
Если патология затрагивает верхнюю часть спинномозгового тяжа — отмечаются мигренеподобные боли, вестибулярные нарушения или обмороки.
Важно не пропустить первые характерные для инфаркта спинного мозга симптомы и доставить пострадавшего в стационар
Геморрагия
Инсульт спинного мозга с кровоизлиянием, начинается внезапно. Выделяют 3 вида геморрагий:
- В толщу спинномозгового тяжа. По течению похож на II стадию инфаркта спинного мозга – снижение силы конечностей, онемение.
- Гематорахис (субарахноидальная гематома). Появление кровяных сгустков в мозговых оболочках сопровождается резкой болью и оглушенностью.
- В эпидуральное пространство. Возникает острая боль в позвоночнике. Возможно дополнительное повреждение корешков (корешковые симптомы нарастают постепенно).
При геморрагии развивается не только ишемический процесс. Дополнительно происходит сдавление гематомой или пропитка спинномозгового тяжа кровью из поврежденного сосуда.
Ишемический спинальный инсульт. Лечение
Неврологии Юсуповской больницы проводят терапию ишемического инсульта спинного мозга по нескольким направлениям: улучшение местного кровообращения, увеличение объёма и скорости кровотока, избавление от нарушающего кровоток процесса. Пациентам назначают венотонизирующие, сосудорасширяющие, противоотёчные средства, препараты, улучшающие функцию сердечно-сосудистой системы. Если инсульт развился вследствие тромбоэмболии, пациенту назначают антикоагулянты.
При компрессии сосудов стараются избавиться от сдавливания. Пациентам назначают ношение ортопедического корсета, рекомендуют спать на жёсткой постели, делают массаж и применяют кинезотерапию, делают физиотерапевтические процедуры. При отсутствии эффекта в клиниках-партнёрах Юсуповской больницы нейрохирурги выполняют оперативное вмешательство.
Особое внимание врачи Юсуповской больницы уделяют профилактике вторичных осложнений (предотвращению образования тромбов, пролежней, инфекционных заболеваний) и реабилитационному восстановительному лечению. Для того чтобы снизить риск инфаркта миокарда, повторных инсультов и летальных исходов используют аспирин в комбинации с клопидогрелом
Специалисты клиники реабилитации для восстановления двигательной функции применяют следующие современные методики:
- механические и роботизированные тренажёры;
- аппарат экзарта;
- вертикализатор;
- подвесную систему для снижения нагрузки на опорно-двигательный аппарат, аналогично бассейну.
Профессиональные реабилитологи Юсуповской больницы владеют новейшими методами массажа и ЛФК, а также множеством сопутствующих методик (магнитотерапия и лазеротерапия, иглорефлексотерапия). Для лечения ишемического инсульта спинного мозга применяют следующие инновационные восстановительные технологии:
После ишемического инсульта спинного мозга пройти реабилитацию в можно в Юсуповской больнице. Позвоните по телефону и вас запишут на приём к неврологу. Врач проведёт обследование, назначит необходимое лечение. Специалисты клиники реабилитации составят индивидуальную программу восстановления нарушенных функций с помощью инновационных методик.
В большинстве случаев у пациентов развивается ишемическая разновидность спинального инсульта, которая зачастую приводит к инвалидности. Летальный исход при этом заболевании возникает редко, тем не менее заболевание требует срочной госпитализации и адекватной терапии.
Переходящие формы, предшествующие инсульту
Помимо стойких острых нарушений кровообращения выделяют переходящий формы подобной патологии, то есть те, которые стремительно развиваются, но так же быстро подлежат обратному развитию. В их число попали:
- Синдром Унтерхарншайдта. Также это заболевание известно, как вертебральный синкопальный синдром. Типичным является временный парез в верхних и нижних конечностях, нередко сочетанный с потерей сознания, которая быстро проходит. Продолжительность приступа составляет 3-5 минут. Между приступами больные чувствуют тяжесть в голове, боли в затылке. Окончательного мнения насчет причины возникновения синдрома нету, но врачи полагают, что она может крыться в ишемии шейных сегментов спинного мозга или даже ствола головного мозга. Иногда патология связывается с васкулитами, индивидуальные анатомические особенности или же новообразования;
- Миелогенная перемежающаяся хромота. Заболевание возникает из-за нарушения кровообращения сосудах, кровоснабжающих поясничные сегменты спинного мозга. Оно характеризуется возникновением слабости и ломоты в ногах после продолжительной ходьбы, которые проходят спустя 10-15 минут отдыха. Боли при этом заболевании отсутствуют, что позволяет провести его дифференциальную диагностику с сосудистыми патологиями нижних конечностей больного.
Их упоминание обосновывается тем, что симптоматика инсульта и этих синдромов может быть схожей, хотя течение отличается
Также важно понимать, что перемежающиеся расстройства кровоснабжения спинного мозга часто ведут к развитию инсульта!

Реабилитация
Подход к реабилитационным мероприятиям зависит от того, на какой стадии лечения они проводятся.
- Острый период. Основная задача врачей и близких больного обеспечить максимально качественный уход, наличие всех необходимых лекарственных средств. В это время врачи не только борются с инсультом, но и противодействуют осложнениям:
- Пролежни. Очень опасное и стремительно развивающееся осложнение, так как большинство больных не могут пошевелиться самостоятельно и поменять положение в постели. Для этого необходимо использовать только гладкое белье, переворачивать больного каждые 1-1,5 часа, протирать кожу салициловым спиртом;
- Контрактуры. Огромное значение имеет положение больного в постели, поэтому с первых дней больные с инсультом лежат с валиками пол коленями (таким образом, чтобы угол составлял 15-20 градусов), стопы повернуты тыльной стороной;
- Пневмония. Так как в положении лежа имеют место застойные явления в легких, необходима регулярная дыхательная гимнастика – по 5 минут раз в час;
- Дисфункция тазовых органов. Проводятся клизмы для опорожнения кишечника каждый день, при проблемах с мочеиспусканием устанавливается катетер;
- Тромбоз глубоких вен. Грозное осложнение, для профилактики которого применяется гимнастика пассивного типа.
В идеале в течение 3-4 недель больной придет в норму и будет переведен в специальное реабилитационное отделение. Также в острый период имеет огромное значение проведение диагностических исследований.
- Восстановительный период. Медикаментозное лечение, назначенное врачами, продолжается, при этом больной должен заниматься физиотерапией, посещать массаж, выполнять упражнения лечебной физкультуры, прописанные реабилитологом.
В будущем есть возможность говорить о присвоении группы инвалидности в зависимости от тяжести последствий инсульта.
К счастью, более двух третей случаев подобного заболевания заканчиваются благоприятно и лишь треть больных получают группу инвалидности или вовсе погибают.
Огромное значение имеет своевременность выявления патологии и обращения к врачам, точность диагностирования, правильность лечения, а также наличие сопутствующих заболеваний, возраст и так далее.
Диагностика ишемического спинального инсульта
Диагностировать ишемический спинальный инсульт довольно трудно, так как он по своему проявлению напоминает такие заболевания, как полиомиелит, сирингомиелию, спинальную форму рассеянного склероза, поражение мозжечка. Очень важным является детальное изучение предвестников и скорости развития клинических проявлений. Вместе взятые, они позволяют предположить причину развития нарушения спинномозгового кровообращения.
Знание того, какой сегмент спинного мозга отвечает за произвольные движения и чувствительность в определенных участках тела, помогает установить предполагаемую локализацию очага инсульта. Подтвердить диагноз позволяют инструментальные методы: ангиография; КТ и МРТ спинного мозга; спондилография, миелография; электрофизиологические исследования.
Ангиография дает возможность увидеть, просвет какого кровеносного сосуда сузился или закупорился. Компьютерная и магнитно-резонансная томографии позволяют точно установить, на каком уровне спинного мозга находится очаг инсульта. Спондило- и миелография незаменимы при подозрении на сдавление кровеносного сосуда извне опухолью спинного мозга, межпозвоночной грыжей, обломками позвонков после травмы. Электрофизиологические исследования (ЭМГ и ЭНГ) необходимы для уточнения нарушения иннервации мышц.
Причины развития ишемического спинального инсульта
Причин нарушения кровообращения в спинном мозге немало. Спровоцировать его могут различные патологии, в частности, межпозвоночная грыжа, арахноидит, туберкулез позвоночника, опухоли позвоночного столба, аневризма, расслоение аорты, атеросклероз спинномозговых артерий, другие тяжелые поражения сосудов.
Среди других факторов риска спинального инсульта — серьезные травмы, состояния после операций на позвоночнике или сердце, гораздо реже — гипертоническая болезнь. Причем развитию заболевания одновременно могут способствовать несколько факторов.
Чаще болеют люди в активном жизненном возрасте — от 30 до 60 лет. У молодых пациентов основная причина недуга — травма позвоночника.
Симптомы ишемического спинального инсульта
Клинические проявления ишемического спинального инсульта в своем развитии проходят 4 этапа: это стадия предвестников; развитие инсульта; обратное развитие; стадия остаточных явлений.
Стадия предвестников
Этот этап может быть как очень коротким – несколько минут, так и продолжаться длительное время – несколько месяцев. Короткая стадия характерна для внезапной закупорки сосуда тромбом или эмболом, а также для пережатия артерии при травме позвоночника. Длительный период предвестников наблюдается в том случае, если прекращение кровообращения происходит постепенно, например, при росте опухоли или увеличении атеросклеротической бляшки.
К предвестникам ишемического спинального инсульта относятся: перемежающаяся хромота; боли по ходу позвоночника; боли или неприятные ощущения (ползание мурашек, онеменение) по ходу разветвления спинномозговых корешков. Перемежающаяся хромота – так в неврологии называется состояние, для которого характерно появление слабости и онемения в ногах при длительном стоянии или продолжительной ходьбе. Связано оно с возникновением кислородного голодания в участке спинного мозга, ответственном за движение нижних конечностей, из-за недостаточного поступления крови по сосудам.
Развитие инсульта
Картина заболевания зависит от того, по какому именно сосуду прекратилось поступление крови к спинному мозгу. Так, например, при закупорке передней спинномозговой артерии развивается паралич конечностей, нарушение функции мочевого пузыря и прямой кишки, пропадает кожная чувствительность на симметричных участках рук и ног. При нахождении очага инсульта в шейном отделе спинного мозга развивается вялый (со сниженным мышечным тонусом) паралич в руках и спастический (с повышенным мышечным тонусом) паралич в ногах. Если поражены грудные отделы спинного мозга, развивается спастический парез обеих ног, а при локализации очага в пояснично-крестцовых сегментах – вялый парез нижних конечностей, задержка кала и мочи.
Обратное развитие
Обратное развитие симптомов начинается примерно через 1 месяц с момента возникновения инсульта спинного мозга. Оно связано с частичным восстановлением кровоснабжения в поврежденном участке за счет притока крови по артериям из других крупных кровеносных сосудов, а также с восстановлением функций нейронов, которые сумели выжить в очаге инсульта. Обратное развитие характеризуется постепенным снижением уровня расстройства чувствительности, возвращением определенной части произвольных движений в конечностях и нормализацией работы тазовых органов.
Скорость обратного развития и степень восстановления утраченных функций напрямую зависит от места расположения очага ишемического инсульта в спинном мозге и его размеров.
Стадия остаточных явлений
В эту стадию больной переходит примерно через 2 года от момента возникновения заболевания. Для нее характерно наличие стойких неврологических нарушений, которые не имеют выраженной динамики.