Нарушения обмена пуринов и пиримидинов
Содержание:
Диагностика
Обследование проводят врачи-эндокринологи. Реже специалисты прочих профилей.
Примерный список мероприятий будет таким:
- Устный опрос и сбор анамнестических данных. В том числе докторов интересуют образ жизни, питание, перенесенные и текущие заболевания. Все, что может оказаться полезным для описания патологии.
- Анализ крови общий.
- Биохимическое исследование. Применяется, чтобы изучить количество железа.
- Также докторов интересуют печеночные пробы (АЛТ, АСТ). Это информативная методика.
- УЗИ печени и внутренних органов. Чтобы исключить возможные отклонения со стороны крупнейшей железы. По потребности назначают МРТ, чтобы лучше визуализировать ткани.
- Сцинтиграфия печени. Функциональное исследование. Оно основано на действии радиоактивного изотопа на организм.
- УЗИ почек.
- Общее исследование мочи.
Если предполагаемая этиология касается наследственных аномалий, назначают консультацию генетика. По необходимости проводят пункцию костного мозга.
Иногда рост концентрации кислоты обусловлен поражением кроветворной системы. Вопрос сложный. Даже врачам нужна не одна неделя чтобы поставить верный диагноз.
Симптомы
Интересно, что клиническая картина в основном встречается у детей. Взрослые пациенты переносят патологический процесс практически без проявлений. Хотя бывают исключения.
Признаки расстройства можно описать небольшим перечнем:
Артралгия. Проще говоря, боли в суставах. Частный случай гиперурикемии — это подагра. Когда мочевая кислота кристаллизуется и откладывается в полостях и прочих суставных структурах.
Как правило, первыми страдают мелкие периферические ткани. Например, большие пальцы ног.
По мере прогрессирования болезни, вовлекаются и крупные суставы, например, коленные, бедренные, локтевые. Нарушение может длиться годами, то рецидивируя, то вновь затихая.
- Боли в мышцах. Дискомфорт возникает спонтанно. По характеру ощущения напоминают таковые при воспалительных процессах. Миозитах (известное выражение «надуло» шею или поясницу хорошо поясняет суть явления и «незабываемые» ощущения).
- Повышенная чувствительность ко всем раздражителям. Световым, шумовым. Пациенты в буквальном смысле не выдерживают даже средней громкости звука, особенно часто такой признак гиперурикемии встречается у детей. Взрослые переносят его еще тяжелее, поскольку вынуждены большую часть времени находиться в шумном социуме.
- Судороги. Как правило, представлены простейшими гиперкинезами. Например, тиками. Произвольным волнообразным сокращением мускулатуры без болевых ощущений — это типичные симптомы гиперурикемии.
Возможны и другие типы судорог, но не часто. Обычно в 2-5% случаев от общего числа. И то, встречаются они у детей. У взрослых присутствуют только тики. Почему возникает подобная симптоматика доподлинно пока не известно.
Нарушения работы печени. Также и желчного пузыря. Отклонения касаются оттока желчи. Возможны критические расстройства вплоть до механической желтухи, холецистита. Вариантов много.
Интересно, что вторичное поражение печени сопровождается нарушением ее функций. Следовательно, пурины и мочевая кислота будут копиться еще активнее. Стоит ли говорить, чем это закончится?
Стоит повторить, для взрослых пациентов типична бессимптомная гиперурикемия. Они не испытывают никакого дискомфорта.
Симптомы появляются только когда в патологический процесс вовлекаются почки. Возможны пиелонефриты. Воспаления тканей парного органа инфекционного генеза.
Соответственно, признаки специфические:
- Боли в области поясницы. Интенсивные. Усиливаются перед мочеиспусканием. Стихают после. Не реагируют на двигательную активность пациентов.
- Часты ложные позывы посетить туалет. Так называемая поллакиурия.
- Затем возникают куда более грозные симптомы. Например, полиурия. Когда мочи вырабатывается неестественно много. Свыше 2-х литров. Вплоть до 5-6. Пациент сталкивается с обезвоживанием, гиповолемией (когда падает объем циркулирующей крови).
- На запущенных стадиях расстройства наступает обратное явление — олигурия. То есть недостаточное количество выделяемой жидкости.
Клиническая картина сложная. Сказать что что-то не так крайне трудно. Точку в вопросе ставит только диагностика.
Симптомы и признаки
Чаще всего гиперурикемия никак не проявляется, что осложняет ее диагностику, поэтому заболевание часто обнаруживается на довольно-таки поздних стадиях, когда развиваются патологии вроде мочекаменной болезни или пиелонефрита. Принято считать, что мочекислые соли угнетают иммунитет, а на фоне их длительной избыточности формируется нефролитиаз уратного типа, мочекислая нефропатия, тубулоинтерстициальный тип нефрита, подагрический тип артрита.
Нефролитиаз уратного типа характеризуется поражением обеих почек, причем камушки образуются достаточно долго. Уратные конкременты отлично визуализируются при ультразвуковой диагностике.
В целом клинические проявления гиперурикемии обуславливаются стадией патологического процесса. Начальная стадия носит бессимптомный характер. По мнению ученых-медиков, подобный этап может развиваться порядка 30 лет. Затем возникают вторичные отклонения, связанные с повышенной мочекислой концентрацией, вроде артрита, болезненных ощущений в суставных тканях, локальной гипертермии и пр.
Специфическим проявлением гиперурикемии и подагры является тофус, представляющий собой выпячивание кости. Обычно подобные образования выявляются преимущественно на ушной раковине, предплечьях, локтевых и коленных сгибах, на конечностях либо позвоночнике.
Причины патологии
Предпосылкой к развитию заболевания служит избыточное формирование пуриновых оснований либо слишком медленное их выведение с мочевой кислотой.
Первичная форма патологии объясняется наследственной предрасположенностью. А вот вторичный тип болезни может быть связан с регулярным приемом мочегонных препаратов, противовоспалительных средств и прочих медикаментов.
Нарушения пуринового обмена веществ провоцируют:
- спиртные напитки;
- сильные переохлаждения;
- некоторые фармацевтические средства;
- продукты, содержащие соответствующие образования;
- патологии инфекционного характера;
- психоэмоциональные и физические перенапряжения.

Механизмы развития
Гиперурикемия (она же урикемия или гиперурикозурия) имеет собственный код по МКБ-10. E79. Строго говоря, это несколько обобщенное расстройство. Но повышение количества мочевой кислоты в него вписывается.
Заболевание развивается на фоне одного или нескольких факторов. Вопрос довольно сложный. С точки зрения диагностики в особенности.
Первый
Первый возможный вариант — это нарушение обмена веществ. В частности, метаболизма пуринов. Эти соединения — естественный строительный материал для организма. Более того, для его фундамента. Поскольку нормальный обмен пуринов обеспечивает воссоздание молекул ДНК и РНК. Это своего рода основа для всех прочих процессов в организме.
Вещества-пурины содержатся во всех продуктах питания. Огромное количество можно найти в мясе, рыбе, колбасах, чае, кофе, овощах, крупах.
Это не значит, что нужно садиться на жесткую диету. Но при потреблении такой пищи риск повышения мочевой кислоты также растет.
Почему возникает нарушение обменных процессов — вопрос другой. Возможны патологии печени, почек, эндокринной системы.
Второй
Этот механизм касается потребления фруктозы. Сахариды метаболизируются в печени. Там они перерабатываются. В этом случае мочевая кислота выступает побочным продуктом сложных биохимических реакций.
При распаде фруктозы происходит выброс вещества в кровеносное русло. Чем больше — тем интенсивнее будет патологический процесс. Риски растут в десятки раз, если пациент болен сахарным диабетом.
Третий
Нарушение выведения продуктов обмена веществ. В основном отработанные соединения выводятся естественным путем. Особенно активно с мочой. Однако если фильтрующая функция почек нарушена, нормального метаболизма ждать не приходится.
Проблема возникает при дисфункциональных отклонениях, недостаточности парного органа. Чем интенсивнее нарушение, тем хуже обстоит дело.
При почечных расстройствах наступает олигурия. Мочи становится мало, не более 50 мл в сутки. Отработанные продукты обмена веществ выходят в кровеносное русло и отравляют организм.
Нередко все три механизма обнаруживают у одного и того же пациента. Это усугубляет общий прогноз, усложняет лечение. Хотя шансы на восстановление высокие. Просто потребуется больше работы и самодисциплины.
Классификация
Можно выделить несколько критериев типизации расстройства. Первый касается как раз механизма развития болезни.
Соответственно называют:
- Почечную гиперурикозурию. Она сопровождает любое расстройство работы почек. В том числе недостаточность, нефропатию или воспалительные процессы. Вроде пиелонефрита или аутоиммунного гломерулонефрита.
- Метаболическую форму. Обусловленную нарушением нормального обмена веществ в организме. Подобные расстройства почти всегда вторичны. То есть обусловлены прочими заболеваниями. Например, сахарным диабетом, поражением щитовидной железы, гипофиза. Исключительно редко наблюдаются врожденные варианты.
- Печеночную форму. Как и следует из названия, встречается при патологиях крупнейшей железы. Причина в низкой активности органа.
- Алиментарная разновидность обусловлена неправильными действиями самого пациента. Безответственным отношением к питанию. При высоком потреблении глюкозы, алкоголя вероятна гиперурикемия.
- Смешанный тип. Для него присущи признаки названных выше разновидностей в любой комбинации.
Классифицируют патологический процесс и по более общему происхождению:
- Врожденные нарушения. Встречаются нечасто. Как уже и было сказано.
- Приобретенная форма. Наблюдается почти в 99% случаев, если не больше.
Иногда классификация касается степени тяжести расстройства. Но эта типизация не имеет всеобщего признания. Есть различия по странам.
Подразделения на виды используют, чтобы лучше понять процесс, описать его и быстрее подобрать комплекс диагностики и лечения. Это незаменимый инструмент в арсенале специалистов по эндокринологии и смежным специальностям (например, гематологии).
Симптомы
Интересно, что клиническая картина в основном встречается у детей. Взрослые пациенты переносят патологический процесс практически без проявлений. Хотя бывают исключения.
Признаки расстройства можно описать небольшим перечнем:
Артралгия. Проще говоря, боли в суставах. Частный случай гиперурикемии — это подагра. Когда мочевая кислота кристаллизуется и откладывается в полостях и прочих суставных структурах.
Как правило, первыми страдают мелкие периферические ткани. Например, большие пальцы ног.
По мере прогрессирования болезни, вовлекаются и крупные суставы, например, коленные, бедренные, локтевые. Нарушение может длиться годами, то рецидивируя, то вновь затихая.
- Боли в мышцах. Дискомфорт возникает спонтанно. По характеру ощущения напоминают таковые при воспалительных процессах. Миозитах (известное выражение «надуло» шею или поясницу хорошо поясняет суть явления и «незабываемые» ощущения).
- Повышенная чувствительность ко всем раздражителям. Световым, шумовым. Пациенты в буквальном смысле не выдерживают даже средней громкости звука, особенно часто такой признак гиперурикемии встречается у детей. Взрослые переносят его еще тяжелее, поскольку вынуждены большую часть времени находиться в шумном социуме.
- Судороги. Как правило, представлены простейшими гиперкинезами. Например, тиками. Произвольным волнообразным сокращением мускулатуры без болевых ощущений — это типичные симптомы гиперурикемии.
Возможны и другие типы судорог, но не часто. Обычно в 2-5% случаев от общего числа. И то, встречаются они у детей. У взрослых присутствуют только тики. Почему возникает подобная симптоматика доподлинно пока не известно.
Нарушения работы печени. Также и желчного пузыря. Отклонения касаются оттока желчи. Возможны критические расстройства вплоть до механической желтухи, холецистита. Вариантов много.
Интересно, что вторичное поражение печени сопровождается нарушением ее функций. Следовательно, пурины и мочевая кислота будут копиться еще активнее. Стоит ли говорить, чем это закончится?
Стоит повторить, для взрослых пациентов типична бессимптомная гиперурикемия. Они не испытывают никакого дискомфорта.
Симптомы появляются только когда в патологический процесс вовлекаются почки. Возможны пиелонефриты. Воспаления тканей парного органа инфекционного генеза.
Соответственно, признаки специфические:
- Боли в области поясницы. Интенсивные. Усиливаются перед мочеиспусканием. Стихают после. Не реагируют на двигательную активность пациентов.
- Часты ложные позывы посетить туалет. Так называемая поллакиурия.
- Затем возникают куда более грозные симптомы. Например, полиурия. Когда мочи вырабатывается неестественно много. Свыше 2-х литров. Вплоть до 5-6. Пациент сталкивается с обезвоживанием, гиповолемией (когда падает объем циркулирующей крови).
- На запущенных стадиях расстройства наступает обратное явление — олигурия. То есть недостаточное количество выделяемой жидкости.
Клиническая картина сложная. Сказать что что-то не так крайне трудно. Точку в вопросе ставит только диагностика.
Лечение
Нарушения пуринового обмена требуют комплексного лечения, которое основывается прежде всего на строгой диете, включающей продукты с низким содержанием мочевой кислоты, и медикаментозной терапии.
Фармакологические методики включают несколько этапов:
- сбалансированность и нормализация обменных процессов с помощью витаминизации;
- установление метаболического ацидоза и контроль кислотной среды в моче;
- установление и постоянное поддержание нормального уровня гиперлипидемии;
- контроль и нормализация АД больного в течение суток;
- терапия вероятных осложнений патологии.
Причины
Причин, провоцирующих подобное состояние, достаточно много, но все они связаны с повышением мочекислого уровня, которое наблюдается при наличие таких факторов:
- Диабет;
- Ожирение;
- Мочекаменная патология;
- Злоупотребление пуриновыми продуктами;
- Частое поедание фаст-фуда и жирной, жареной пищи;
- Частое сидение на чересчур строгих диетах;
- Онкопатологии;
- Пациенты мужского пола чаще страдают подобной патологией
- Злоупотребление некоторыми лекарствами, бесконтрольная медикаментозная терапия или частое употребление спиртного;
- Атеросклероз;
- Патологические процессы, негативно воздействующие на почечную работоспособность;
- Бесконтрольный прием диуретических препаратов;
- Гипертоническая болезнь;
- Патологии крови, сопровождающиеся нуклеотидным распадом и пр.
Специалисты выделяют ряд специфических патологий, для которых характерен синдром гиперурикемии. К таким заболеваниям относят дефицит железа и токсикозы беременности, экзема хронического типа и алкогольная интоксикация, онкопатологии и крапивница, острые инфекции либо кислотно-щелочной дисбаланс, лишай чешуйчатого типа или псориаз.
Гиперурикемия — что это такое?
Итак, гиперурикемией называют такое состояние, при котором у пациента происходят нарушения пуринового обмена, приводящие к патологическому содержанию мочекислых компонентов в организме. Частота встречаемости гиперурикемии составляет порядка 20% взрослого населения. Патология не встречается у пациентов детского возраста. В международном перечне болезней гиперурикемии присвоен код по МКБ – Е79.0.
Ежегодно частота заболеваемости среди взрослого населения растет, что специалисты объясняют загрязнением среды, неблагоприятными условиями и пр. При этом характерным проявлением патологии является рост уровня мочевой кислоты в составе крови.
Патология часто протекает бессимптомно, а диагностируется посредством традиционных лабораторных исследований крови. Для лечения обычно применяется диетотерапия и медикаментозные препараты.
Гиперурикемия — что это такое?
Итак, гиперурикемией называют такое состояние, при котором у пациента происходят нарушения пуринового обмена, приводящие к патологическому содержанию мочекислых компонентов в организме. Частота встречаемости гиперурикемии составляет порядка 20% взрослого населения. Патология не встречается у пациентов детского возраста. В международном перечне болезней гиперурикемии присвоен код по МКБ – Е79.0.
Ежегодно частота заболеваемости среди взрослого населения растет, что специалисты объясняют загрязнением среды, неблагоприятными условиями и пр. При этом характерным проявлением патологии является рост уровня мочевой кислоты в составе крови.
Патология часто протекает бессимптомно, а диагностируется посредством традиционных лабораторных исследований крови. Для лечения обычно применяется диетотерапия и медикаментозные препараты.
Симптомы и признаки
Чаще всего гиперурикемия никак не проявляется, что осложняет ее диагностику, поэтому заболевание часто обнаруживается на довольно-таки поздних стадиях, когда развиваются патологии вроде мочекаменной болезни или пиелонефрита. Принято считать, что мочекислые соли угнетают иммунитет, а на фоне их длительной избыточности формируется нефролитиаз уратного типа, мочекислая нефропатия, тубулоинтерстициальный тип нефрита, подагрический тип артрита.
Нефролитиаз уратного типа характеризуется поражением обеих почек, причем камушки образуются достаточно долго. Уратные конкременты отлично визуализируются при ультразвуковой диагностике.
В целом клинические проявления гиперурикемии обуславливаются стадией патологического процесса. Начальная стадия носит бессимптомный характер. По мнению ученых-медиков, подобный этап может развиваться порядка 30 лет. Затем возникают вторичные отклонения, связанные с повышенной мочекислой концентрацией, вроде артрита, болезненных ощущений в суставных тканях, локальной гипертермии и пр.
Специфическим проявлением гиперурикемии и подагры является тофус, представляющий собой выпячивание кости. Обычно подобные образования выявляются преимущественно на ушной раковине, предплечьях, локтевых и коленных сгибах, на конечностях либо позвоночнике.
Лечение
Основное лечение гиперурикемии предполагает применение медикаментозных препаратов и диетического рациона. Среди медикаментов наиболее известен Пробенецид и Аллопуринол прочих средств, чье действие направлено на повышение почечного клиренса мочекислых компонентов.
Основным этапом терапии является диета, которая основывается на исключении пуриновых продуктов из рациона.
Обычно соответствующая терапия назначается лишь в серьезных случаях с ярко выраженной симптоматикой, а при легких степенях заболевания бывает достаточно традиционной диетотерапии.
Медикаментозная терапия
Основу медикаментозного лечения гиперурикемии составляют препараты урикозодепрессорной группы, урикозурического действия и оротовой кислоты. Применяется Аллопуринол и Пробенецид, снижающий содержание пуринов в составе крови.
- Аллопуринол – препарат выбора, который рекомендован для урикодепрессивного лечения пациентов с подагрой и гиперурикемии. При сочетании средства с антибиотическими препаратами вроде Ампициллина или Амоксициллина повышается риск развития осложнений.
- Более новым и менее побочным препаратом считается Пробенецид, который активно используется в урикозурическом лечении.
- Одним из новых медикаментов для нормализации мочекислых компонентов является Пеглотиказа, но перед курсом лечения данным препаратом необходима премедикация антигистаминными и глюкокортикостероидными препаратами.
Диета
Диетотерапия при гиперурикемии — основной ответ на вопрос, как лечить патологию. Она предполагает отказ от продуктов вроде жирных супов и бульонов, любого жирного мяса и рыбы, колбас и копченых продуктов, грибов и твердого сыра, какао или шоколада. В этой пище содержится большое количество пуринов, которых в организме пациента и без тог в избытке.
Программа питания особенно рекомендует сделать упор на отварные яйца и диетические разновидности мяса, молочную и кисломолочную продукцию, овощные супы и салаты, ягоды и фрукты, компоты и морсы, причем пить нужно 2 литра жидкости в сутки минимум. Допускается прием щелочных типов минеральной воды. Раз в неделю рекомендуется проводить один разгрузочный день.
Симптомы и признаки
Чаще всего гиперурикемия никак не проявляется, что осложняет ее диагностику, поэтому заболевание часто обнаруживается на довольно-таки поздних стадиях, когда развиваются патологии вроде мочекаменной болезни или пиелонефрита. Принято считать, что мочекислые соли угнетают иммунитет, а на фоне их длительной избыточности формируется нефролитиаз уратного типа, мочекислая нефропатия, тубулоинтерстициальный тип нефрита, подагрический тип артрита.
Нефролитиаз уратного типа характеризуется поражением обеих почек, причем камушки образуются достаточно долго. Уратные конкременты отлично визуализируются при ультразвуковой диагностике.
В целом клинические проявления гиперурикемии обуславливаются стадией патологического процесса. Начальная стадия носит бессимптомный характер. По мнению ученых-медиков, подобный этап может развиваться порядка 30 лет. Затем возникают вторичные отклонения, связанные с повышенной мочекислой концентрацией, вроде артрита, болезненных ощущений в суставных тканях, локальной гипертермии и пр.
Специфическим проявлением гиперурикемии и подагры является тофус, представляющий собой выпячивание кости. Обычно подобные образования выявляются преимущественно на ушной раковине, предплечьях, локтевых и коленных сгибах, на конечностях либо позвоночнике.
Причины гиперурикемии
Причинами гиперурикемии могут служить два фактора:
- избыточное образование мочевой кислоты (обменная или метаболическая гиперурикемия);
- нарушение выведения почками мочевой кислоты (почечная гиперурикемия).
Причиной гиперурикемии почечной может служить как наследственный фактор, так и приобретенный. В любом случае, пусковым механизмом служит нарушение фильтрационно-канальцевой функции почек. Приобретенная гиперурикемия, как правило, возникает уже в преклонном возрасте вследствие склерозирования почечных сосудов (когда в стенках сосудов разрастается рубцовая ткань, приводящая к сужению просветов сосудов). Также приобретенная гиперурикемия может быть следствием атеросклероза, сахарного диабета, гипертонии, а иногда длительного и необоснованного приема некоторых лекарственных препаратов (в частности диуретиков и аспирина).
Постоянные повышенные показатели мочевой кислоты в моче сначала способствуют образованию песка в почках, а впоследствии и камней (развивается мочекаменная болезнь). Нередко следствием нарушения пуринового обмена является подагрический артрит (подагра) – воспаление суставов хронического характера, которое сопровождается сильными болями и деформацией суставов.
Вообще, подагра на протяжении многих лет считалась исключительно наследственным заболеванием. Однако в последние годы были проведены многочисленные исследования, согласно которым сведения о подагре и причины ее развития существенно расширились.
Таким образом, уже известно, что подагрические артриты и уратные камни возникают на фоне нарушения пуринового обмена.
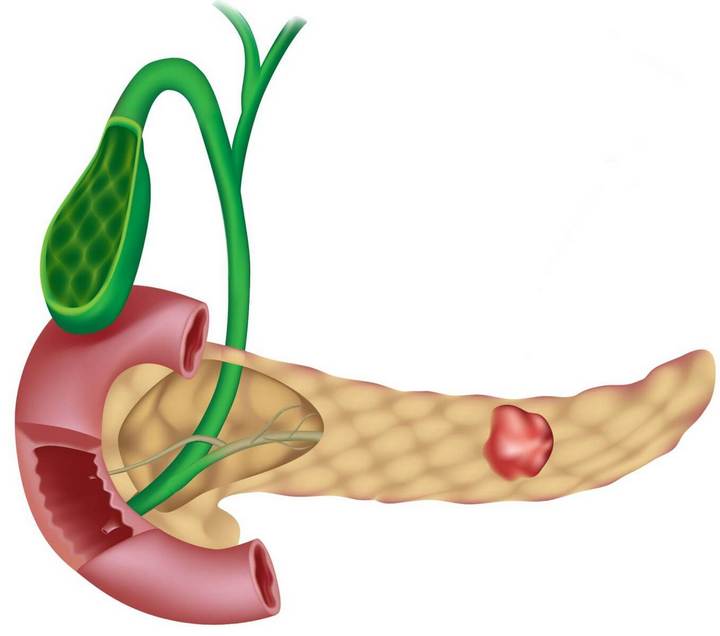
Исследования последних лет также показали, что нарушение пуринового обмена может способствовать развитию нарушения работы бета-клеток поджелудочной железы, в результате чего развивается неспособность этих клеток синтезировать инсулин. Таким образом, уже ни для кого не является удивительным сочетание таких болезней, как сахарный диабет, подагра и мочекаменная болезнь.
Нередко гиперурикемия развивается в результате злоупотребления спиртными напитками, длительного приема лекарственных препаратов (диуретиков, салицилатов). Повышенная концентрация мочевой кислоты в крови приводит к тому, что она, попадая в суставную жидкость, где кристаллы кислоты образуют скопления в околосуставных тканях и суставах, разрушает хрящевую и костную ткани, вызывая их деформацию и воспаление.