Антагонисты альдостерона, инструкция по применению
Содержание:
- Анализ на альдостерон
- Виды калийсберегающих диуретиков и их характеристики
- Фармакотерапия сердечной недостаточности – антагонисты альдостерона – ProfMedik Медицинский Портал
- 2 Формы выпуска и способ применения
- 1 Фармакологические свойства
- Сниженный уровень альдостерона
- Заболевания, при которых его уровень понижается
- Минералокортикоиды
- Спиронолактон : инструкция по применению
- Признаки изменения уровня гормона
- Пониженный альдостерон
Анализ на альдостерон
Для того чтобы определить уровень альдостерона в организме, производят забор крови из вены. За два часа до процедуры пациент должен ограничить двигательную активность. Если человек находится в условиях стационара, то пункцию берут рано утром, пока он еще не вставал с кровати.
Через четыре часа производят забор крови повторно, при этом пациент должен стоять. Это нужно для того, чтобы выяснить, как двигательная активность влияет на уровень альдостерона в крови.
Подготовка к анализу:
- за две недели до проведения анализа пациент должен прекратить прием препаратов, которые могут повлиять на уровень гормона в организме (антигипертензивные и мочегонные средства, кортикостероиды, оральные контрацептивы, лекарства на основе корня солодки); в этот период нужно соблюдать низкоуглеводную диету с нормальным содержанием соли;
- за неделю до анализа отменяют ингибиторы ренина (если нет возможности это сделать, в бланке анализа необходимо указать этот факт);
- за сутки до сдачи анализа нужно исключить физические нагрузки, отказаться от употребления алкоголя и избегать стрессовых ситуаций.
Не рекомендуется проводить анализ при обострении хронических заболеваний или наличии симптомов инфекционных болезней.
Альдостерон можно выявить не только в крови человека, но и в его моче. Для этого ее в течение суток собирают в отдельный сосуд. Чтобы результат был точным, необходимо за сутки до сдачи анализа прекратить прием лекарственных средств, которые могут повлиять на уровень гормона, избегать физических нагрузок и стрессовых ситуаций.
Виды калийсберегающих диуретиков и их характеристики
В настоящее время известно два типа антагонистов. Первым из них является неселективный тип, к которому относится «Спиронолактон». Помимо минералокортикоидных рецепторов, его взаимодействие осуществляется с прогестероновыми и андрогеновыми.
Второй вид препаратов – селективный. В этом случае говорится об «Эплереноне». Этот диуретик имеет высокую селективность по отношению к альдостероновым рецепторам, и абсолютно не влияет на половых гормоны, поэтому вызывает меньшее количество побочных реакций.
Применение «Спиронолактона» показано больным со следующими патологиями:
- хроническая сердечная недостаточность;
- гипокалиемия (дефицит калия);
- цирроз печени;
- гиперальдостеронизм (избыточный синтез альдостерона);
- гипертония;
- альдостерома надпочечников.

Назначается рассматриваемый диуретик исходя из персональных особенностей, исключительно лечащим врачом. Принимать препарат самостоятельно категорически запрещается, поскольку это может привести к дисбалансу веществ в организме.
Для продолжительной терапии артериальной гипертензии у молодых людей рекомендуется принимать диуретик «Эплеренон», поскольку он не оказывает влияния на стероидные гормоны. Врачи советуют комбинировать это средство с бета-адреноблокаторами, в частности пациентам с гипертонической болезнью, сопровождающейся аномалиями сердца.
Доза лекарственного препарата рассчитывается индивидуально исходя из состояния водно-солевого обмена и приема дополнительных средств
Антагонисты альдостерона совместно с другими калийсберегающими диуретиками предписываются с особой осторожностью
Лекарства от повышенного кровяного давления также усиливают влияние антагонистов минералокортикоидных рецепторов. Прежде чем назначить больному «Спиронолактон», необходимо исследовать его гормональный статус.
Фармакотерапия сердечной недостаточности – антагонисты альдостерона – ProfMedik Медицинский Портал

В 1960-1970-е годы альдостерон представлялся гормоном, который, выделяясь вследствие стимуляции коры надпочечников, усиливает ионобменные процессы в дистальных отделах почек. При этом усиливается реабсорбция натрия и водорода в обмен на магний и калий, выделяющиеся из организма.
Задержка натрия приводит к усилению отеков, а гипокалиемия приводит к желудочковым нарушениям ритма.
Учитывая сказанное, в ту пору было принято назначать спиронолактон, конкурентный антагонист альдостерона, в суточной дозе 120-200-300 мг в комбинации с петлевыми или тиазидными диуретиками, для усиления их мочегонного действия и сбережения в организме магния и, особенно, калия.
В дальнейшем, однако, наступило охлаждение к этому препарату: с одной стороны, он вызывал ряд достаточно неприятных побочных действий (гинекомастию — у мужчин, нарушения менструального цикла — у женщин); с другой — появились новые калийсберегающие диуретики (амилорид, триамтерен и др.) нестероидной структуры, лишенные таких свойств.
Главной же причиной угасания интереса к ингибиторам альдостерона стало то, что в клиническую практику были внедрены ИАПФ. Предполагалось, что они, блокируя синтез АН, в полной мере гарантируют и отсутствие гиперальдостеронемии. В этих условиях обращаться к применению спиронолактона представлялось нелогичным.
Время показало, что все это не совсем так, и последние 10 лет говорят о «ренессансе» спиронолактона.
При этом развитие миокардиального коллагенового матрикса под влиянием альдостерона происходит столь интенсивно, что он считается стержневым фактором фиброзирования миокарда. Представленные изменения усугубляют диастолическую, а затем и систолическую дисфункцию сердца, снижают выживаемость больных.
К тому же активация альдостероновых эндотелиальных рецепторов вызывает ремоделирование сосудов и увеличивает риск внезапной смерти аритмического или коронарного генеза.
Блокада ИАПФ секреции АН является неполной и неселективной. Контроль уровня альдостерона с помощью этих препаратов также оказался недостаточным. К тому же стимуляторами синтеза и секреции альдостерона оказался не только АН, но и многие другие вещества: β-адреномиметики, серотонин, β-эндорфин, эндотелии, АДГ, гистамин, кортикотропин и некоторые другие.
Этот феномен получил название «ускользание» альдостерона из-под лекарственного контроля, в результате чего происходит задержка натрия, потеря калия и магния, накопление коллагена в миокарде, развитие левожелудоч- ковой недостаточности, истощение содержания норадреналина в сердечной мышце, усугубление эндотелиальной дисфункции, уменьшение содержания липопротеидов высокой плотности. В связи с этим установленное наличие корреляции между продукцией альдостерона и смертностью больных ХСН вполне понятно.
Убедительно доказанная несостоятельность ИАПФ в регуляции уровня альдостерона побудила провести специальное двойное слепое плацебоконтролируемое исследование, в котором большая группа больных в течение 3 лет получала параллельно с ИАПФ, диуретиками и СГ очень небольшую (в среднем 27 мг/сут) дозу спиронолактона. В итоге установлено достоверное увеличение выживаемости и замедление прогрессирования декомпенсации.
Недавно закончившееся исследование RALES, входе которого изучалась польза лечения больных СН спиролактонами, показало их бесспорную эффективность. Прием данных препаратов в суточной дозе от 25 до 50 мг способствовал снижению смертности от СН и снижение частоты внезапной смерти на 27 % по сравнению с контролем.
В настоящее время рекомендуют два режима терапии спиронолакгоном в дополнение к ИАПФ. При обострении явлений декомпенсации лечение альдактоном начинается с высоких доз (150—300 мг назначается однократно утром или в 2 приема) в комплексе с другими диуретиками на период 23 нед.
до достижения компенсации. В суточной дозе 25-50 мг этот препарат применяют при длительной терапии ХСН уже в качестве нейрогормонального модулятора, контролирующего уровень альдостерона.
При этом во всех случаях назначения спиролактонов следует помнить об опасности гиперкалиемии, проверяя содержание калия в крови.
Метаанализ большого количества исследований показал, что смертность больных с ХСН снижается с 35 до 25 % при использовании ИАПФ и с 25 до 15 % в случае добавления β-адреноблокаторов к основной терапии. Проведенные недавно опыты доказали, что присоединение спиронолактона к стандартной терапии может еще больше снизить смертность этих пациентов.
2 Формы выпуска и способ применения
Оригинальные препараты антагонистов альдостерона – Верошпирон(Спиронолактон) и Инспра(Эплеренон).
Рис. 1. Препараты антагонистов альдостероновых рецепторов.
Инспра выпускается в дозировках 25 и 50 мг, Верошпирон в дозе 25, 50 и 100 мг в капсулах или таблетках. Обычно в упаковке 30 таблеток. Одна упаковка рассчитана на 1 месяц приема препарата. Препараты отпускаются в аптеках строго по рецепту, самолечение такими лекарствами может быть опасно для жизни.
Суточную дозировку назначает врач-кардиолог или эндокринолог. Обычно препарат назначается в индивидуальной дозировке один раз в день, в первую половину дня, чтобы мочегонный эффект не беспокоил пациента ночью. При эндокринных заболеваниях и выраженной гипокалиемии дозировка препаратов на один прием увеличивается до 400 мг. Детям препараты можно использовать с 3-летнего возраста в исключительных случаях, исследований о влиянии на детский организм не проводилось.

Реакцию на терапию необходимо оценивать только после двухнедельного приема лекарств.
Рекомендуем
1 Фармакологические свойства
Альдостерон – минерал-кортикоидный гормон коры надпочечников – в норме задерживает в организме микроэлемент натрий и воду, а выведение калия почками повышает. Его антагонисты, относящиеся к калийсберегающим препаратам, связываются с рецепторами к альдостерону и осуществляют его функцию наоборот: выделения натрия и воды с мочой увеличивается, а калий в организме сохраняется. В этом заключается особенность мочегонного действия этих препаратов. Такой мочегонный эффект проявляется не ранее третьего дня от начала лечения, он достаточно мягкий, что позволяет использовать эту группу для постоянного лечения отеков при сердечной недостаточности.
Спиронолакотон и Элпренон быстро всасываются в кровь из желудка и кишечника, выводятся в основном почками. При заболеваниях печени и застойной сердечной недостаточности процесс выведения может затягиваться, и, как следствие, эффект от приема препарата будет более выражен из-за его задержки в организме.
Рекомендуем
Сниженный уровень альдостерона
При дефиците альдостерона в почках снижается концентрация натрия, замедляется выведение калия, нарушается механизм ионного транспорта по тканям. В результате нарушается кровоснабжение головного мозга и периферических тканей, снижается тонус гладкомышечной мускулатуры, угнетается вазомоторный центр.
Гипоальдостеронизм – это комплекс изменений в организме, вызванных снижением секреции альдостерона. Выделяют первичный и вторичный гипоальдостеронизм.
Первичный гипоальдостеронизм чаще всего носит врожденный характер, первые проявления его наблюдаются у грудных детей. В его основе лежит наследственное нарушение биосинтеза альдостерона, при котором потеря натрия и артериальная гипотензия повышают продукцию ренина.
Заболевание проявляется электролитными нарушениями, дегидратацией, рвотой. Первичная форма гипоальдостеронизма имеет тенденцию к спонтанной ремиссии с возрастом.
В основе вторичного гипоальдостеронизма, который проявляется в юношеском или взрослом возрасте, лежит дефект биосинтеза альдостерона, связанный с недостаточной продукцией ренина почками или сниженной его активностью. Эта форма гипоальдостеронизма часто сопутствует сахарному диабету или хроническому нефриту. Развитию заболевания также может способствовать длительное применение гепарина, циклоспорина, индометацина, блокаторов ангиотензиновых рецепторов, ингибиторов АПФ.
Симптомы вторичного гипоальдостеронизма:
- слабость;
- интермиттирующая лихорадка;
- ортостатическая гипотония;
- сердечная аритмия;
- брадикардия;
- обмороки;
- снижение потенции.
Иногда гипоальдостеронизм протекает бессимптомно, в этом случае он обычно является случайной диагностической находкой при обследовании по другому поводу.
Различают также врожденный изолированный (первичный изолированный) и приобретенный гипоальдостеронизм.
Заболевания, при которых его уровень понижается
Это вещество синтезируется корой надпочечников, и, если изменяется её строение, то нарушаются все функции, регуляция и развивается приобретённый гипоальдостеронизм. Этот орган слабо функционирует и соответственно все гормоны надпочечников и их уровень будет ниже нормы. Это может возникнуть после инфекционных процессов, после оперативного вмешательства.
При врождённой болезни наблюдается нарушения в области коры надпочечников, что приводит к дефициту кортизола, а также понизит уровень альдостерона, потерю воды и натрия. Нередко нарушение затрагивает только синтезирование альдостерона и никакого другого гормона. При врождённых нарушениях, связанных с недоразвитостью надпочечников наблюдается их гипоплазия, что тоже является итогом сниженного его значения. Взаимосвязь системы ренин и ангиотензин и гормона альдостерона нарушается при поражении почек, что оказывает снижающие эффекты на выработку ренина и влечёт уменьшение выработки альдостерона.
Стоит отметить и влияние на альдостерон и механизм его синтеза, которое оказывают минералокортикоидные препараты и их приём. Это относится часто к спортсменам и атлетам. Потом после отмены их приёма наблюдается его недостаток в организме в результате пониженного синтеза. Однако постепенно организм восстанавливается и его уровень вновь становится нормальным.
Минералокортикоиды
Минералокортикоиды — гормоны, которые синтезируются в клубочковой зоне коры надпочечников и регулируют водно-солевой обмен в организме. К минералокортикоидов относятся альдостерон, 11-дезоксикортикостерон и некоторые другие соединения.
Основным Минеролокортикоидом является альдостерон, который в 30-50 раз активнее 11-дезоксикортикостерон. В норме клубочковая зона продуцирует 60-90 мкг альдостерона в сутки. Синтез и секрецию альдостерона стимулируют главным образом ангиотензин II, АКТГ (АКТГ), высокая концентрация К + и низкая концентрация Na +, тормозят дофамин и натрийуретический фактор предсердия.
Механизм действия
Главной мишенью для минералокортикоидов является почки. Гормоны действуют на почки, стимулируя реабсорбцию в дистальных канальцах Na +, Cl- и HCO 3— и увеличивают выведение с мочой К +, Н + и NH4 +. Гормоны влияют на транспорт ионов и в других эпителиальных тканях: потовых и слюнных железах, слизистой оболочке кишечника. В результате эффект гормонов проявляется задержкой Na +, Cl-, HCO3- и воды в организме и выведением К +, Н + и NH4 +. Механизм действия альдостерона подобен механизму действия других стероидных гормонов. Связываясь со специфическими рецепторами клеток-мишеней, гормон стимулирует синтез РНК и белков, которые усиливают активный транспорт Na + из клетки в интерстициальное пространство. Альдостерон вместе с ренином и ангиотензина образует единую систему — ренин-ангиотензин-альдостерон. Эта система является регулятором АО и водно-электролитного обмена в организме человека. При снижении АД, потере жидкости или крови, снижении концентрации NaCl стимулируется высвобождение ренина — фермента, который катализирует превращение ангиотензиногена в ангиотензин I, в свою очередь, с помощью АПФ превращается в ангиотензин II — основной компонент этой системы. Последний является одним из самых активных сосудосуживающих веществ. Одновременно ангиотензин II стимулирует синтез и секрецию альдостерона. Сосудосуживающий влияние ангиотензина на артериолы и задержка Na + и воды альдостероном восстанавливают АО и объем жидкости в организме до исходного уровня.
Нарушение функции надпочечников
Нарушение функции коры надпочечников проявляются их гипофункцией или гиперфункцией. Гипофункция может быть первичной (поражение коры надпочечников — болезнь Аддисона, бронзовая болезнь) или вторичной (поражение гипофиза). Болезнь Аддисона обусловлена дефицитом как глюкокортикоидов, так и минералокортикоидов. Недостаточность альдостерона приводит к нарушениям водно-электролитного обмена. Организм теряет натрий и воду, но удерживает калий, вследствие чего развивается гипотония, мышечная слабость, прогрессирующая утомляемость — результат нарушений калий-натриевого градиента на мембране мышечных клеток.
Гиперфункция железы также может быть первичной или вторичной, связанной с повышенной продукцией АКТГ. Причиной первичного гиперальдостеронизма (синдрома Конна) являются опухоли клубочковой зоны коры надпочечников. Повышенная продукция альдостерона сопровождается задержкой натрия (гипернатриемией) и выводом калия, гипертензией, тенденцией к отекам, пониженной мышечной функцией, слабостью, обусловленной низкой концентрацией К +.
Препараты минералокортикоидов
В медицинской практике применяются синтетические препараты минералокортикоидов — дезоксикортикостерона ацетат и дезоксикортикостерона триметилацетат. Основанием для их использования является болезнь Аддисона и временное снижение функции коры надпочечников, а также миастения, астения, адинамия, мышечная слабость, гипохлоремия и некоторые другие патологии
Большое внимание уделяется веществам, которые влияют на ангиотензиновую систему. Агонисты ангиотензина II (ангиотензинамид) используют как сосудосуживающие вещества, в то время как антагонисты являются ценными антигипертензивными веществами
Этими антагонистами могут быть вещества, которые блокируют ангиотензин рецепторы или ингибиторы АПФ, блокирующие превращение ангиотензина и на ангиотензин II. К последним относятся такие препараты, как каптоприл, эналаприл и др.
Спиронолактон : инструкция по применению

Калийсберегающие диуретики. Антагонисты альдостерона. Kод ATX-C03DA01.
Фармакологические свойства
Фармакодинамика
Спиронолактон является калийсберегающим диуретиком, специфическим антагонистом альдостерона пролонгированного действия (минералокортикостероидный гормон коры надпочечников).
В дистальных отделах нефрона Спиронолактон препятствует задержке альдостероном натрия и воды и подавляет калий-выводящий эффект альдостерона.
Связываясь с рецепторами альдостерона, увеличивает экскрецию ионов натрия, хлора и воды с мочой, уменьшает выведение ионов калия и мочевины, снижает кислотность мочи.
Максимальный эффект наблюдается через 7 часов после приема внутрь и длится не менее 24 ч. Гипотензивное действие препарата обусловлено наличием мочегонного эффекта, который непостоянен: диуретический эффект проявляется на 2-5 день лечения.
Фармакокинетика
Спиронолактон хорошо всасывается после приема внутрь и в основном метаболизируется в активные метаболиты: серосодержащие метаболиты (80%) и частично канренон (20%).
Период полувыведения из плазмы Спиронолактона короткий (1,3 час), период полувыведения активных метаболитов больше (от 2,8 до 11,2 часов). Выведение метаболитов происходит в основном, через мочу, малая часть экскретируется с калом.
После назначения 100 мг Спиронолактона в день в течение 15 дней не натощак здоровым добровольцам Тmах достигалась через 2,6 часа, Сmах составляла приблизительно 80нг/мл и Ti/2 приблизительно 1,4 часа. Для 7-альфа-(тиометил)спиронолактона и канренона – Тmах 3,2 часа и 4,3 часа, Сmах была 391нг/мл и 181нг/мл а Т1/213,8 часа и 16,5 часа соответственно.
Действие на почки однократной дозы Спиронолактона достигает своего пика через 7 часов, и активность сохраняется в течение, по крайней мере 24 часов.
Показания для применения
Застойная сердечная недостаточность. Цирроз печени с асцитом и отеками. Злокачественный асцит. Нефротический синдром. Диагностика и лечение первичного альдостеронизма.
Способ применения и дозировка
Рекомендуется прием Спиронолактона один раз в день с приемом пищи.
Взрослые
Застойная сердечная недостаточность с отеком
Начальная суточная доза составляет 100 мг Спиронолактона, вводимая в виде однократной или разделенной на 2 приема дозы, которая может быть скорректирована в диапазоне от 25 до 200 мг/сутки в зависимости от реакции пациента.
Поддерживающая доза должна быть определена индивидуально.
У больных с тяжелой сердечной недостаточностью (NYHAкласс III–IV)
Цирроз печени с асцитом и отеками
Если в моче отношение Na+ / К+ больше 1,0 – доза составляет 100 мг/день. Если отношение меньше 1,0, то – 200-400 мг/день. В каждом индивидуальном случае доза должна быть определена персонально.
Злокачественный асцит
Начальная доза обычно 100-200 мг/день. В тяжелых случаях доза может быть постепенно увеличена до 400 мг/день. На основании динамики развития отечного синдрома поддерживающая доза должна быть определена индивидуально.
Нефротический синдром
Обычная доза 100-200 мг/день. Спиронолактон, как было показано, не влияет на основной патологический процесс. Его использование рекомендуется только, если глюкокортикоиды сами по себе недостаточно эффективны.
Диагностика и лечение первичного альдостеронизма
Длинный тест: Спиронолактон вводят в суточной дозе 400 мг в течение 3-4 недель. Коррекция гипокалиемии и гипертензии предоставляет предполагаемые доказательства для диагностики первичного гиперальдостеронизма.
Краткий тест: Спиронолактон вводят в суточной дозе 400 мг в течение четырех дней. Если уровень калия в сыворотке возрастает при введении Спиронолактона и падает, когда ведение Спиронолактона прекращается, должен быть рассмотрен предполагаемый диагноз первичного гиперальдостеронизма.
После того, как диагноз гиперальдостеронизма был зафиксирован после окончательных процедур тестирования, Спиронолактон можно вводить в дозах 100 мг – 400 мг в день в рамках подготовки к операции.
Для пациентов, которых невозможно подвергнуть хирургическому вмешательству, Спиронолактон может быть использован для долгосрочной терапии на низкой эффективной дозе, определенной для конкретного пациента.
Пациенты пожилого возраста
Рекомендуемое лечение должно быть начато с низкой дозы и ее титруют для достижения необходимого эффекта
Следует проявлять осторожность у пациентов с тяжелой печеночной и почечной недостаточностью, которая может изменять метаболизм лекарственных средств и их элиминацию
Дети
Признаки изменения уровня гормона
Повышение уровня гормона в организме может возникнуть в результате первичного гиперальдостеронизма (синдром Кона). Причиной его является развитие альдостеромы, представляющей собой гормональную опухоль клубочкового эпителия коры надпочечников. Маркером этой патологии является альдостерон-рениновое соотношение.
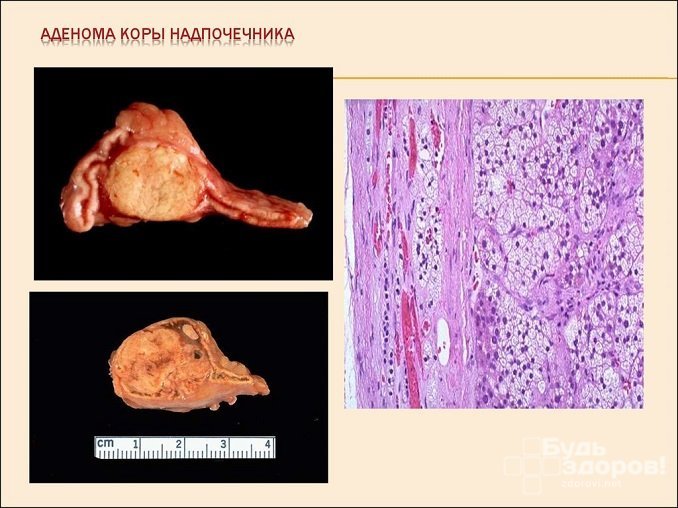
К повышению уровня гормона может приводить аденома коры надпочечников
Вторичный альдостеронизм развивается по следующим причинам:
- нефротический синдром;
- злоупотребление слабительными или мочегонными лекарственными препаратами;
- цирроз печени, осложненный асцитом;
- сердечная недостаточность;
- обструктивная или хроническая болезнь легких;
- синдром Бартера;
- голодание более десяти дней;
- кровотечения;
- злокачественная ренальная гипертензия;
- ограничения натрия;
- беременность.
Причиной пониженного уровня гормона в организме может быть:
- гипофункция надпочечников;
- болезнь Аддисона;
- тромбоз вены надпочечников;
- употребление большого количества жидкости;
- низкое содержание калия в рационе;
- эмболия надпочечниковых артерий.
На то что в организме человека повышен уровень вещества, указывают следующие симптомы:
- частое мочеиспускание;
- сухость во рту и жажда;
- слабость мышц;
- общее недомогание;
- появление отеков в области лица или нижних конечностей;
- учащенное сердцебиение;
- частые головные боли;
- мышечные судороги;
- приступы удушья.
О пониженном уровне гормона свидетельствуют следующие признаки:
- резко снижается масса тела;
- появляется потемнение участков кожных покровов и слизистых оболочек;
- понижается артериальное давление;
- наблюдаются частые головные боли;
- появляется слабость и головокружение;
- возникают нарушения сердцебиения;
- появляется тошнота, рвота, боли в области живота.

При гормональном нарушении появляется сильная тяга к соленой пище

Изменение уровня альдостерона негативно сказывается на работе не только сердечно-сосудистой системы, но и всего организма. Поэтому при выявлении симптомов, указывающих на то, что альдостерон повышен или понижен, необходимо обратиться за консультацией к эндокринологу.
Пониженный альдостерон
Гипоальдостеронизм – это недостаток альдостерона. Существует нарушения в надпочечниках и других органах, которые вызывают заболевание.
- Изменения гормонов, которые регулируют количество альдостерона (ангиотензин). Нарушение в работе ренин-ангеотензиновой системы.
- Нарушение выделения ферментов, которые принимают участие в синтезе альдостерона. В результате его становится меньше, но количество других гормонов не меняется.
- Нарушение структуры гормона из-за которой рецепторы его не воспринимают.
- Выделяется нормальный альдостерон, но он не может соединиться с рецепторами из-за их невосприимчивости.
- Резекция опухоли надпочечника. Измененная ткань удаляется вместе с частью здоровой. Уменьшается число ферментов, гормонов, которые выделяет кора надпочечников.
- Полная резекция надпочечников.
- У новорожденных проблема обусловлена генетическими нарушениями, которые вызывают снижение уровня альдостерона. При этом выработка других гормонов надпочечников сохранена.
- Воздействие токсических, инфекционных, канцерогенных факторов.
При гипоальдостеронизме наблюдается уменьшение количества натрия, задержка ионов калия. По этой причине тонус гладкой мускулатуры снижен. Это приводит к замедлению сердечного ритма (орган не может качать кровь в достаточном количестве из-за слабости мышц сердца). Органы и ткани перестают снабжаться кровью в полном объеме. Наблюдается картина невралгии из-за недостаточного кровоснабжения головного мозга.
Гипоальдостеронизм делится на первичный (наблюдается у детей после рождения, вызван низким уровнем ферментов) и вторичный (проявляется у взрослых людей, возникает по причине заболевания, например сахарного диабета или воспаления почек).
Симптомы гипоальдостеронизма:
Так как количество альдостерона снижается, кора надпочечников выделяет больше катехоламинов и глюкокортикоидов. Это позволяет периодически компенсировать гипоальдостеронизм. Поэтому болезнь протекает неравномерно, хаотично, с периодами ремиссии.