Клинический анализ крови при беременности: сколько, когда и зачем?
Содержание:
- Что делать при повышении лейкоцитов в моче?
- Какие параметры тела будущего ребенка измеряют?
- Биохимическое исследование
- Норма и патология
- Значимость процедуры
- Дополнительные виды генетических исследований
- Какие данные информативны в III триместре?
- Коагулограмма
- Как снизить?
- Анализ на гормоны
- Показания к проведению генетического анализа
- II триместр (с 13 по 27 неделю)
- Низкий прогестерон в анализах: что это значит
Что делать при повышении лейкоцитов в моче?
Прежде всего — не следует паниковать! Появление лейкоцитов в моче является важным диагностическим критерием, но еще не определяет абсолютное наличие патологии. Повышение лейкоцитов в моче до 20 единиц в поле зрения требует обязательной перепроверки. Алгоритм действий при этом следующий:
- Для этого обязательно проводится повторный общий анализ мочи. Если и в нем присутствуют признаки лейкоцитурии, то тогда следует провести исследование по Нечипоренко. Отклонения от нормы в этом анализе требуют обязательного контроля со стороны терапевта.
- Во время консультации доктор проведет клинический осмотр и соберет анамнез. Довольно часто бывает так, что во время такого простого исследования выявляются заболевания почек или мочевыводящих путей.
- Появление лейкоцитурии — также обязательный повод для проведения осмотра акушером-гинекологом. Появление умеренного количества лейкоцитов бывает и при обострении заболеваний половых органов. Если патология развилась по этой причине, то доктор легко сможет это установить.
- При необходимости более расширенной диагностики проводится вспомогательное ультразвуковое исследование. На ранних сроках беременности врачи отдают предпочтение, как правило, трансвагинальному УЗИ.
При некоторых патологиях почек и мочевыводящих путей применяются особенные методы лабораторной диагностики:
- Одним из таких специфических тестов является анализ мочи по Зимницкому. С помощью этого метода врачи могут хорошо изучить фильтрационную способность почек. Для этого оцениваются пробы, собранные через каждые три часа.
- В определенных ситуациях может также потребоваться проведение бакпосева. Назначается он в тех случаях, когда у будущей мамочки на фоне лейкоцитов в общем анализе моче были выявлены . Бактериологическое исследование позволяет определить тип бактериальных клеток более точно. Также с помощью этого метода можно определить и чувствительность микробов к различным антибактериальным препаратам.
После установления диагноза доктор назначит беременной, имеющей признаки лейкоцитурии, соответствующую схему лечения. Для ее составления врач использует довольно много различных критериев. Он обязательно учитывает степень тяжести воспалительного процесса, период беременности, уровень работы иммунной системы будущей мамы, а также ее возраст и наличие у нее сопутствующих заболеваний внутренних органов.
Легкие формы лейкоцитурии обычно лечатся с помощью назначения различных уросептических средств. Следует отметить, что врачи стараются довольно редко прибегать к назначению различных антибиотиков во время беременности.
Комплексное лечение, назначаемое врачом, как правило, следующее:
- В качестве уросептических препаратов хорошо подходят различные растительные средства. К ним относятся: ромашка, клюква, брусничный лист, смородина, а также различные готовые аптечные сборы. Заваривать их следует согласно инструкции на упаковке. Обычно такие настои назначаются 2-3 раза в день, через 40-60 минут после приема пищи.
- В качестве комплексного лечения подойдет и комбинированный препарат – «Канефрон». В его составе содержится целый комплекс различных растительных компонентов, которые оказывают выраженное противовоспалительное действие на почки и мочевыводящие пути. Как правило, после приема данного препарата лейкоциты в моче нормализуются.
- В острый период заболевания врачи назначают будущим мамам обязательно соблюдать постельный режим. Такая простая мера помогает нормализовать отток мочи и уменьшает выраженность интоксикационного синдрома. При наличии одностороннего поражения следует лежать на здоровой стороне.
- Для улучшения показателей мочи будущим мамам следует обязательно соблюдать рекомендации по питанию. Все соленые и маринованные продукты следует полностью исключить из ежедневного меню. Излишнее количество соли может усугубить течение патологии почек, что только усилит проявления лейкоцитурии.
- При тяжелом течении патологии может потребоваться назначение антибактериальных препаратов. Обычно такое лечение проводится в условиях стационара. В этом случае обязательно оценивается потенциальный риск для плода. Для лечения выбираются антибиотики, не вызывающие тератогенных эффектов.
Более подробно о том, почему повышаются лейкоциты в моче, смотрите в следующем видео.
Какие параметры тела будущего ребенка измеряют?
Во время фетометрии фиксируются следующие размеры тела:
- окружность головы (ОГ) – замеры выполняются по нескольким снимкам в разных проекциях;
- бипариетальный размер (БПР) – фиксируется при измерении головы ребенка, отображает длину между противоположными стенками теменных костей и позволяет оценить возможность плода проходить через родовые пути;
- окружность живота (ОЖ) – характеризует физическое развитие, выполняется путем измерения в плоскости визуализации желудка, пупочной вены и желчного пузыря, является усредненным результатом и оценивается специалистом только в комплексе с остальными;
- диаметр грудной клетки (ДГК) – размер информативен на 14–22-й неделе, замер проводится для обнаружения аномалий и пороков;
- длина бедра (ДБ) – измеряется для выявления возможной скелетной дисплазии;
- копчико-теменной размер (КТР) – измеряется от темени плода до его копчика, наиболее информативен в первые четыре месяца для оценки срока беременности.
Чаще всего при всех фетометрических исследованиях оцениваются именно эти размеры. А после 20-й недели по их анализу может высчитываться и примерный вес плода (ВП). Кроме этого, в таблице результатов исследования указываются и другие параметры плода, отображающие его физическое развитие:
- длина носовой кости (ДН);
- толщина воротникового пространства (ТВП);
- длина других костей: голени (ДГ), плеча (ДП) и пр.;
- поперечный диаметр живота (ПДЖ);
- сагиттальный диаметр живота (СДЖ).
Дополнительные замеры обычно проводятся для выявления патологий, которые были диагностированы при других исследованиях или при оценке данных семейного анамнеза о возможности наследования хромосомных аномалий.
Анализируя все полученные во время фотометрии и ультразвукового сканирования данные, акушер-гинеколог может выполнять мониторинг роста плода, состояния внутренних систем и органов по неделям. Расшифровка полученных данных позволяет обнаруживать генетические заболевания, аномалии и нарушения в развитии будущего малыша, планировать возможность нормального прохождения плода по родовым путям и методику родоразрешения. При необходимости обычное УЗ-сканирование дополняет допплерометрия, позволяющая оценить характер тока крови в кровеносных сосудах плода и матки, а на более поздних сроках – кардиотокография, выполняющаяся для оценки частоты сердечных сокращений будущего ребенка, тонуса матки и определения дальнейшего способа ведения родов.
Биохимическое исследование

В список необходимых анализов крови, назначаемых во время беременности, входит биохимический анализ кровяных составляющих. Его функция — оценить работу всех внутренних органов. По результатам данного обследования врач сможет выработать индивидуальную систему профилактики большинства заболеваний, тем самым максимально уменьшив риск осложнения беременности.
Основными показателями, исследуемыми при биохимии, являются:
| Показатель | Функция | Норма | Причины отклонения |
| Глюкоза | Своеобразное «топливо» для организма. Отвечает за полноценное развитие будущего малыша и формирование всех его органов и тканей. | 3,3 – 5,5 ммоль/л | |
| Билирубин | Отражает работу печени. | 3,4 – 21,6 мкммоль/л |
|
| Креатинин | Отвечает за обеспечение мышечной ткани энергией. | 53-97 мкммоль/л | |
| Общий белок | Важен для растущего малыша. | 65-83 г/л | |
| АЛТ, АСТ | Отражают работу печени и почек | Не более 30 Ед/к | |
| ЩФ (щелочная фосфатаза) | Показатель состояния плаценты. | 20 – 130 Ед/л |
Повышение данного показателя в 3 триместре обусловлено физиологическими процессами организма, когда малышу нужно догонять в росте и развитии, и не является патологией. |
| Мочевина | Оценивает работу мочевыводящей системы организма. | 2,5 – 6,4 ммоль/л | |
| Холестерин | Не более 6,2 ммоль/л | ||
| Триглицериды | 0,4 – 3,1 ммоль/л | Не является патологией и не требует корректировки |
Правила сдачи анализа
- Требуется исключительно венозная кровь.
- Следует выдержать 12-ти часовую голодную паузу.
- При плохом самочувствии разрешается съесть легкий фрукт или небольшой сухарик. При этом должно пройти хотя бы 5-6 часов после последнего приема пищи.
- Накануне сдачи биоматериала исключить жирную, соленую и сладкую пищу.
- С утра воздержаться даже от воды. Исключение может быть сделано женщинам с токсикозом и сильным головокружением.
Этот анализ крови у беременных является обязательным, поскольку помогает выявить проблемы на их ранней стадии.
Норма и патология
Женщине необходимо знать, когда нужно опасаться. До 27 недели укорочения и раскрытия зева быть не должно. Если на этом сроке длина менее 25 мм, то ставится диагноз истмико-цервикальная недостаточность. Это состояние – угроза прерывания беременности.
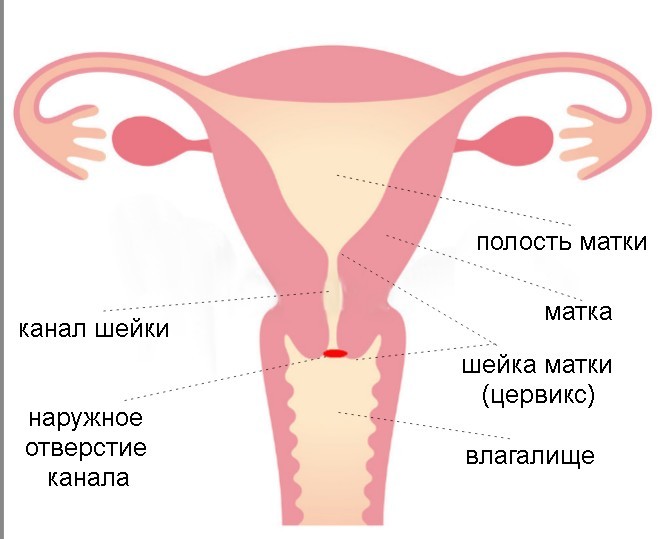
Длинная шейка матки на поздних сроках, как и короткая на ранних – не норма
Нормы длины цервикального канала такие:
- 10-14 неделя – 35 мм;
- 15-19 неделя – 36,2 мм;
- 20-24 неделя – 40,3 мм;
- 25-29 неделя – 41 мм;
- 30-34 неделя – 36,4 мм;
- 35-40 неделя – 28,6 мм.
Это средние значения. В первом и втором триместре длина максимальная, так как плод поднимается. На последних сроках шейка укорачивается за счет ее созревания и опускания живота. Минимально-допустимая величина на ранних сроках, которая не указывает на истмико-цервикальную недостаточность – 30 мм. Минимальная длина шейки в третьем триместре – 25 мм. Если цервикальный канал укорачивается еще больше, то проводится оперативное вмешательство по наложению кольца. Это единственный способ сохранить малыша.
Начиная с 37 недели, шейка матки активно созревает. Она размягчается, располагается по центру малого таза, раскрывается. Ее длина может вовсе достигать 15 мм, и это не патология.
Существуют отличия длины шейки матки у первородящих и женщин, которые рожают не первый раз, поэтому самостоятельно делать выводы, имея на руках результаты, не стоит. Только специалист может выявить патологию.
У повторнородящих шейка может быть незначительно укорочена по сравнению с женщинами, которые рожают впервые. Однако при второй беременности уменьшение ее длины ближе к дате родов не настолько выраженное, так как раскрытие происходит стремительно. Шейка быстро раскрывается и укорачивается во время процесса родов.
У повторнородящих иногда возникают проблемы с длиной цервикального канала, хотя в прошлом эта патология отсутствовала. Виной могут быть предыдущие роды.
Значимость процедуры
Исследование с помощью кардиотокографа представляет высокую значимость в вопросе оценки состояния плода. Наряду с такими процедурами, как УЗИ, допплерометрия, углубленная электрокардиография, оно позволяет вовремя заподозрить отклонения в сердечно-сосудистой деятельности малыша и принять меры по их коррекции.
При многоплодной беременности, когда оценить работу сердца каждого малыша с помощью стетоскопа не представляется возможным, КТГ – единственный верный способ оценки их состояния.
Роды тоже не обходятся без КТГ. С его помощью врач оценивает состояние плода во время схваток и между ними, определяет наиболее подходящий для стимуляции родовой деятельности период, если в этом есть необходимость, рассчитывает дозы препаратов.
Дополнительные виды генетических исследований
В том случае если генетический анализ выявил у плода заболевания, в обязательном порядке назначаются повторные исследования. Чаще всего к ним относятся:
Амниоцентез. В этом анализе исследуются околоплодные воды. Анализ делают на 16 – 17 неделе, а забор материала происходит через прокол в матке. Эта процедура стоит отметить, совершенно безобидна. За ее счет можно объективно выявить отклонения, сколько бы их ни было. Определяются при амниоцентезе такие заболевания как Болезнь Тея – Сакса, гемофилия и другие.
Таким же образом получается жидкость для биопсии хориона для анализа основы плаценты. Несмотря на то, что способ обнаруживает сложные заболевания типа Синдрома Дауна и талассемии, он относительно опасен, так как может спровоцировать открытие кровотечения.
Для исследования под названием кордоцентез, в качестве исследуемого материала выступает кровь из пуповины женщины. Сразу стоит отметить, что этот генетический анализ делают только во время второго триместра беременности. Направлен анализ на выявление гемолитических отклонений и на наличие резус – конфликта.
Следующее исследование плацентоцентез стоит назначать женщинам в том случае, если у плода имеются генные нарушения, либо перенесенные инфекции
Причем не важно, сколько именно их на данный момент произошло, и какого уровня.
Учеными из США было запатентовано дополнительное, но не менее важное исследование в определении патологий плода. Этот анализ делают на 9 неделе, а его точность составляет от 90%
Что касается замершей беременности, она обычно диагностируется в течение первых трех месяцев. Тем не менее, данная патология не должна исключаться в течение всего срока, так как медицине известны случаи замирания плода буквально за 10 дней до назначенных родов.
Какие данные информативны в III триместре?
Обычно выполняющиеся на 32-й неделе фетометрия плода и УЗ-скрининг проводятся не столько для оценки определенных размеров, сколько для изучения самочувствия будущего ребенка. Во время сканирования врач проводит измерения диаметра живота и головы, проверяет симметричность рук и ног, рассчитывает рост и вес. Полученные данные позволяют принять окончательное решение о целесообразности ведения родоразрешения тем или иным способом. При узком тазе, больших размерах будущего малыша и других отклонениях от общепринятых норм пациентке может рекомендоваться ведение родов с участием дополнительного персонала или выполнение кесарева сечения.
Коагулограмма
Коагулограмма — это совокупность показателей свертывающей системы крови.
Анализ коагулограммы очень важен при:
- Кровотечениях, склонности к тромбозам, перед хирургическими вмешательствами, при развитии тромбозов и их профилактики, заболеваниях сосудов, заболеваниях печени, инсультах, инфарктах.
- Показатели коагулограммы необходимо оценивать при лечении антикоагулянтами (варфарин, фенилин, синкумар, гепарин, фраксипарин и др.)
- Коагулограмма помогает врачу правильно подобрать дозу аспирина при лечении ИБС и АГ (например, Тромбо АС, Кардиомагнил)
- Коагулограмма при беременности назначается при повышенном риске тромбообразования и кровотечения, при гестозе, фетоплацентарной недостаточности.
- Коагулограмма — это важная составная часть мониторинга при приеме пероральных контрацептивов (1 раз в три месяца) с целью оценки риска тромбообразования.
- Анализ коагулограммы необходим при проведении гирудотерапии (лечение пиявками) для контроля за лечением и профилактики выраженного кровотечения.
Показатели Коагулограммы:
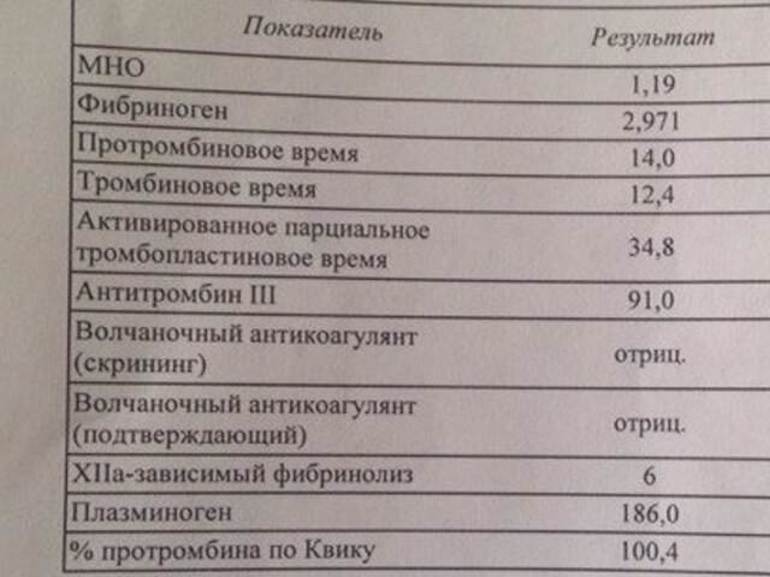
Протромбин — фактор свертывания крови, один из важнейших показателей коагулограммы, характеризующий состояние свертывающей системы крови.
Изменение его количества в крови отражает нарушение свертывания крови. Повышается протромбин при склонности к тромбозам. Нормальные значения —78-142%.
Протромбиновое время — время свертывания плазмы в секундах после добавления к ней тромбопластин-кальциевой смеси. Нормальный показатель протромбинового времени — 11-16 секунд,
МНО (международное нормализованнное отношение) — расчетный показатель коагулограммы, показывающий отношение протромбинового времени пациента к нормальному среднему протромбиновому времени. Определение МНО необходимо для контроля терапии непрямыми антикоагулянтами (противосвертывающими препаратами — варфарин, фенилин). Таким пациентам необходимо контролировать МНО не реже 1 раза в 3 мес. Чрезмерное повышение МНО является указанием на склонность к кровотечениям. Снижение показателя свидетельствует о недостаточном эффекте противосверывающих средств и указывает на сохраняющийся повышенный риск тромбообразования. Нормальный показатель для МНО — 0,8-1,2. При терапии пероральными антикоагулянтами (варфарином) требуется более высокий целевой уровень МНО — обычно выше 2,5.
Протромбиновый индекс (ПТИ) — отношение времени свертывания нормальной плазмы к времени свертывания плазмы пациента, выраженное в%.
Повышается при повышении свертывания и склонности к тромбообразованию, а понижается при наклонности к кровотечениям.
Фибриноген — это белок, который составляет основу кровяного сгустка при свертывании крови. Повышается в крови при воспалительных процессах и отражает риск развития сердечно-сосудиситых осложнений за счет повышения свертываемости крови. Понижается — при склонности к кровотечениям, в том числе и врожденных дефектах, при нарушении функции печени и др. Нормальные значения — 2,0-4,0 г/л АЧТВ (активированное частичное тромбопластиновое время) — используется для скрининга оценки свертывания крови, а также для контроля за пациентами, получающим гепарин. Данный тест определяет время образования сгустка крови после добавления специальных реагентов. Укорочение АЧТВ свидетельствует о повышенной свертываемости крови и склонности к тромбообразованию, а удлинение — о пониженной свертываемости и склонности к кровотечениям. В норме — 24-35 с
Антитромбин III — естественный антикоагулянт, угнетает факторы свертывания крови (инактивирует тромбин), способствует уменьшению свертывания крови. Исследуется в крови при рецидивирующих тромбозах, при лечении гепарином. Нормальные значения — 71-115%.
Волчаночный антикоагулянт — в норме не должен вырабатываться у беременной. Это группа антител (IgM и IgG) к внешней оболочке тромбоцитов.
Наличие этих антител сопровождается увеличением АЧТВ. Эти антитела появляются при аутоиммунных заболеваниях (когда работа иммунной системы направлена против собственных органов), при патологии беременности (гестозе — осложнении, ухудшающем состояние матери и плода и проявляющемся повышением артериального давления, появлением отеков, белка в моче). Для таких больных характерны тромбозы артерий и вен.
Беременность на фоне такой патологии часто осложняется самопроизвольным абортом, инфарктами плаценты, гибелью плода.
Как снизить?
Повышение ТТГ в крови при снижении тиреоидных гормонов Т3 и Т4 является показанием для обязательного обращения к эндокринологу. Этот специалист может назначить дополнительную диагностику, которая требуется для выявления причины, приведшей к развитию данной патологии. В некоторых случаях для этого назначается дополнительное УЗИ щитовидной железы.
Выраженный гипотиреоз — показание для назначения медикаментозного лечения. Многие из лекарственных препаратов назначаются на длительный прием. Обычно они принимаются до родов. После этого проводится дополнительная диагностика. Если у женщины продолжает сохраняться такая патология, то в этом случае прием лекарственных средств продолжается.
Для коррекции нарушений обычно назначаются специальные средства, которые позволяют снизить концентрацию ТТГ и повысить Т4 и Т3. К таким препаратам, чаще используемых при беременности, относятся «Эутирокс» и «Тироксин».
Данную терапию должен назначить эндокринолог, а не акушер-гинеколог. Этот специалист имеет лучшую квалификацию и достаточный опыт по работе с данными патологиями.
Для коррекции возникших нарушений сердечно-сосудистой системы обычно применяются бета-блокаторы. Они помогают нормализовать работу сердца и устранить возникающие аритмии. Назначаются такие средства только для устранения неблагоприятных симптомов. Постоянный прием данных препаратов возможен только после разрешения кардиолога.
Для устранения нарушений в работе нервной системе и нормализации настроения эндокринолог назначит будущей мамочке седативные средства. Во время беременности лучше не использовать сильно действующие лекарственные препараты, которые могут оказать неблагоприятное воздействие на плод
О том, как действует гормон ТТГ при беременности, смотрите в следующем видео.
Анализ на гормоны
| Эстрогены | Их уровень во время беременности повышается, что приводит к отложению жира на талии, груди, ягодицах. |
| Пролактин и адренокортикотропный гормон (АКТГ) | Являются гормонами гипофиза. Повышение их уровня во время беременности обусловлено увеличением самого гипофиза. |
| Прогестерон, хорионический гонадотропин (ХГЧ), свободный эстриол | Вырабатываются плацентой. |
| Гормоны щитовидной железы (к примеру, свободный Т4) | Их содержание также увеличивается, что является следствием гиперфункции щитовидки, чаще наблюдающейся в первой половине беременности. Возможно так же активирование паращитовидных желез и соответственно повышение уровня паратиреоидного гормона. |
| Фолликулостимулирующий гормон (ФСГ, фоллитропин) | Синтезируется передней долей гипофиза. Его выработка во время беременности снижена. |
Показания к проведению генетического анализа

Из всех возможных исследований, именно анализ на генетику при беременности считается самым важным, особенно когда женщина попадает в определенную группу риска. Как правило, генетические анализы осуществляются после 10 и до 14 недели первого триместра, а сколько их будет проведено, зависит от ряда факторов. В качестве объективных причин, по которым назначаются анализы крови на генетику, наиболее выделяются такие заболевания и дефекты:
- Алкоголизм и наркозависимость длительного характера женщины, до и после беременности.
- Матери, у детей которых при рождении обнаружены разнообразные отклонения в физическом, психологическом развитии.
- Мертворождение и выкидыши.
- Также генетический анализ крови при планировании беременности и его необходимость зависит от того, сколько женщине лет. В этом случае повышается риск замершей беременности или развития физических отклонений будущего ребенка.
- Если женщина в предыдущую беременность перенесла какую-либо опасную инфекцию.
Любой генетический анализ крови при беременности или при планировании, разделяется на несколько этапов:
- УЗИ плода на третьем месяце срока.
- Также осуществляются ХГ и АФП исследования плода. Делают их во время второго триместра, преимущественно на 17 – 18 неделе.
- Примерно на 21 – 22 неделе беременности проводится повторное УЗИ.
- Если возникают подозрения замершей беременности или на других патологических отклонений плода, стоит применить методы диагностики инвазивного характера, типа биопсии хориона, амниоцентеза и кордоцентеза.
Проведя генетические исследования, на ранних этапах можно выявить у плода различные заболевания, например диабет, болезни ЖКТ, гипертонию, остеопороз, проблемы с легкими и щитовидной железой.
Чем скорее исследование будет проведено, тем лучше, поскольку если отклонения от нормы обнаружатся, они только подтвердят нарушения в развитии. Как правило, все это становится явным после первых месяцев беременности.
II триместр (с 13 по 27 неделю)
Со второго триместра при каждом визите к гинекологу, наблюдающему вашу беременность, помимо стандартных параметров врач будет измерять высоту стояния дна матки (расстояние от лобковой кости до того места, где заканчивается матка — то есть места, где плотная часть живота переходит в мягкую) и объем живота.
Список обязательных исследований и анализов
Плановое УЗИ (на 16-20 недели). Второе плановое УЗИ является обязательным, так как оно позволяет понять, как именно развивается малыш в утробе матери на этом сроке беременности.
Комплексное обследование, УЗИ «плюс» кровь на гормоны (сдаётся по желанию беременной), именуемое «тройным тестом» или «», проводится для уточнения риска развития возможных пороков плода.
Общий анализ мочи. Сдаётся при каждом плановом визите к акушеру-гинекологу. С помощью него оценивается работа почек на протяжении всей беременности.
Серологическое обследование на сифилис (второе). Обычно каждый триместр беременной выдается направление на сдачу крови на сифилис.
Дополнительные анализы:
— проводят измерение уровня ХГЧ в крови беременной по необходимости в 15-18 недель (кровь сдаётся в динамике, т.е. несколько раз с промежутком в 1 неделю) (при подозрении на отставание плода в развитии или замершую беременность);
— анализ крови на сахар (при подозрении на гестационный диабет);
— анализ на свёртываемость крови или коагулограмма.
Низкий прогестерон в анализах: что это значит
Низкий показатель прогестерона в первые дни беременности может привести к ее прерыванию, поэтому очень важно не упустить этот момент и вовремя обратиться к врачу. Часто изменение уровня прогестерона в сторону снижения относительно нормальных показателей на начальных этапах гестации сопровождается следующими симптомами:
- выделения кровянистого характера;
- боли внизу живота, похожие на менструальные, но менее интенсивные;
- маловодие или многоводие, выявляемые на УЗИ.
Низкая концентрация прогестерона в крови может быть вызвана рядом причин, среди которых соблюдение будущей мамой строгих диет, постоянные стрессы и переживания, заболевания половых органов, патологии щитовидной железы и других эндокринных органов, вредные привычки. Все эти факторы должны быть исключены еще на этапе планирования беременности.