Особенности похудения на жесткой питьевой диете
Содержание:
- Гомогенное содержимое желчного пузыря, что это такое
- Особенности анатомии и физиологии желчного пузыря
- На что обращают внимание врачи
- Что такое гомогенное содержимое желчного
- Что такое эхогенность?
- Разрешенные продукты
- Что такое деформация желчного пузыря
- Причины
- Общая характеристика диеты
- На что обращают внимание врачи
- Причины деформации пузыря желчного у взрослого
- Показатели при холецистите
- Контроль избыточного веса тела
- Правильный рацион после лапароскопии
- Особенности анатомии и физиологии желчного пузыря
- Причины гомогенного и негомогенного содержимого
Гомогенное содержимое желчного пузыря, что это такое
В желчном пузыре скапливается желчь, вырабатываемая печенью. По мере необходимости, стенки органа сокращаются, и желчь поступает через желчевыводящие протоки в двенадцатиперстную кишку. Это вязкая жидкость темно-зеленого цвета, которая хорошо пропускает ультразвуковые волны. Поэтому на УЗИ содержимое желчного пузыря гомогенное, анэхогенное, это значит что желчь не имеет включений, однородная.
Также гомогенное содержимое, обнаруживаемое в полости, говорит об отсутствии в его полости доброкачественных, злокачественных новообразований, гельминтов, которые изменяют эхогенность. Рассмотрим, как должен выглядеть здоровый желчный пузырь на УЗИ.
Особенности анатомии и физиологии желчного пузыря
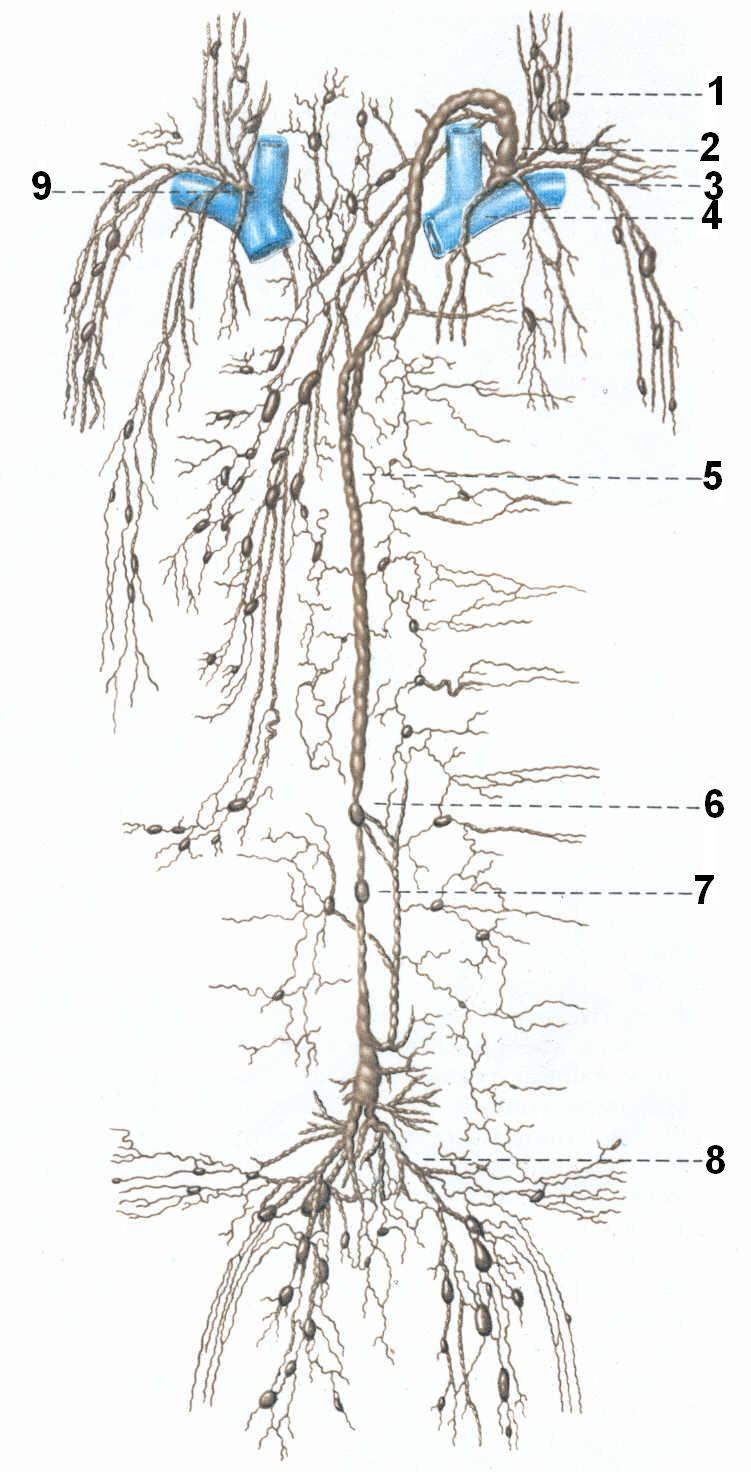
Желчный пузырь расположен под правой долей печени и выступает из-за ее края на 1–1,5 см. В норме имеет грушевидную или овальную форму. Различают дно, тело и шейку, переходящую в желчный проток.
Размеры органа 7–10 на 3–5 см, пузырный проток 3–5 мм в диаметре, а общий не более 8 мм. Стенки в норме почти не отличаются по эхогенности от паренхимы печени, их толщина 3–4 мм, контуры ровные. Плотность содержимого ниже, поэтому выглядит гипоэхогенной.
Изменение любого из этих показателей на УЗИ указывает на патологию. Например, утолщение стенок бывает при холецистите (остром или хроническом), гиалинокальцинозе, холестерозе, при отложении фибрина во время асцита, спровоцированного циррозом печени. Изменение размеров связано с нарушением проходимости желчевыводящих протоков, когда желчь скапливается и растягивает стенки. Это бывает при закупорке протоков камнями, паразитами, стенозе или сдавлении их снаружи.
На что обращают внимание врачи
Расшифровкой УЗИ жёлчного пузыря занимается врач функциональной диагностики с учётом истории заболевания, клинической картины, особенностей строения тела, наличия сопутствующих патологий. В этом значительную помощь оказывают дополнительные обследования и анализы. К их числу можно отнести:
- общий и биохимический статус крови,
- микроскопия мочи,
- компьютерное сканирование брюшной полости,
- динамическое УЗИ жёлчного пузыря с определением функции органа.
В первую очередь обращают внимание на строение, анатомию жёлчного пузыря, особенности его кровоснабжения. Обычно он определяется в правой подрёберной области
Если пузырь не видно, можно заподозрить его врождённое отсутствие и тяжёлую аномалию развития. Некоторые заболевания лёгких, печени могут приводить к смещению органа книзу, что несколько затрудняет проведение сеанса ультразвукового сканирования.
Содержимое жёлчного пузыря в норме определяется УЗИ как эхонегативное, однородное. Это значит, что при правильной подготовке к исследованию полость содержит жидкость (жёлчь), которая не имеет примесей. Контур (стенка) вокруг содержимого чёткий, гиперэхогенный, ровный, тонкий. Расплывчатый контур может говорить о наличии воспалительных процессов.
При диагностике оцениваются и другие структуры, в том числе холедох желчевыводящих путей. Это образование отводит пищеварительные ферменты к двенадцатипёрстной кишке, где происходят важнейшие процессы переваривания пищи. При изменении просвета холедоха (сужении или патологическом расширении) ставится вопрос о наличии дискинезии.
Что такое гомогенное содержимое желчного
Один из важных параметров, который описывается при проведении диагностических мероприятий, – оценка состояния содержимого желчного пузыря. За секреторную функцию желчи отвечают клетки печени (гепатоциты). Горькая жидкость темно-желтого цвета, вырабатываемая печенью, поступает в двенадцатиперстную кишку и желчный пузырь.
Желчь скапливается в пузыре, который выполняет роль резервуара. При наполнении двенадцатиперстной кишки частично переваренной пищей стенки пузыря сокращаются и в начальный отдел тонкого кишечника выбрасывается количество желчи, необходимое для успешного пищеварения.
Желчь обладает хорошей пропускной способностью в отношении ультразвуковых волн. Если при обследовании не выявляется посторонних включений, такое содержимое называется гомогенным (анахогенным).
Что такое эхогенность?
Под эхогенностью понимается способность живых тканей отталкивать передаваемые аппаратом ультразвуковые волны. Органы человека на мониторе выглядят в виде светлых либо темных пятен. Цвет зависит от способности поглощать либо отражать ультразвук.
Кости, газы и коллаген относятся к гиперэхогенным объектам. Они способны отражать основную часть лучей. На мониторе они определяются как зоны насыщенного белого цвета. Гипоэхоненными являются все мягкие ткани. Они отражают лишь часть ультразвука, поглощая его остатки. Специалист видит их как пятна всех оттенков серого цвета.
Анэхогенностью – не способностью отражать ультразвуковые волны – обладают жидкости. На мониторе они выглядят как полностью черные зоны. Достаточно часто доктор использует термин в том случае, когда не может разобрать, что он видит на экране. Диагностированием в таком случае будет заниматься лечащий доктор. Вполне вероятно, что человеку будут назначены дополнительные исследования.
В некоторых случаях – при выявлении дополнительных изменений в органе – специалист по УЗИ может указывать вероятные варианты того, что может скрываться за анэхогенным содержимым.
Также важно помнить, что этим термином описываются различные типы образований. Например:
- заполненные жидкостью капсулы;
- кровеносные русла;
- новообразования повышенной плотности и другие.
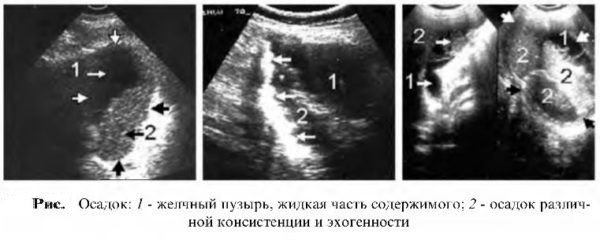
Благодаря тому, что анэхогенное образование визуально выглядит как темное пятно, медик может с высокой точностью рассчитать его истинный размер, что весьма облегчает постановку конечного диагноза
Разрешенные продукты
При дискинезии желчевыводящих путей диета должна содержать физиологичное соотношение белков и одинаковое количество жиров растительного и животного происхождения, так как из них в печени синтезируются белковые комплексы, которые участвуют в расщеплении аминокислот, синтезирует ферменты, которые расщепляют токсины.
Рекомендуется также употреблять продукты, богатые липотропными веществами, которые препятствуют кристаллизации желчи и увеличивают ее текучесть и прозрачность.
Продукты, обладающие желчегонным действием, а именно растительная клетчатка, должны присутствовать в рационе больных в большом количестве. Полезны растительные масла, которые содержат полиненасыщенные жирные кислоты, ускоряют эвакуацию желчи из желчного пузыря и активизируют ферменты, расщепляющие жиры.
Кроме того, диета должна быть обогащена витаминами, которые поступают в пищу из свежих овощей и фруктов. При недостатке желчных кислот плохо всасываются жирорастворимые витамины (А, Е, Д, К), следствием чего являются гиповитаминозы.
В список разрешенных продуктов входят:
- хлеб пшеничный или ржаной, вчерашний или подсушенный, галеты, крекеры, хлеб из отрубей, сухарики;
- супы овощные, не на мясном бульоне (борщи, щи, крупяные, с вермишелью, фруктовые или молочные);
- нежирные сорта мяса (кролик, телятина, говядина, индейка);
- нежирная рыба (судак, минтай, хек, треска);
- крупы (греча, овсянка, манка, рис), каши протертые или полувязкие;
- птица (курица отварная или индейка без кожи);
- яйца (белковые омлеты, до 1-2 желтка в неделю);
- молоко, творог, кисломолочные продукты с пониженной жирностью, сметана и неострые и несоленые сыры ограниченно;
- овощи крахмалистые (картофель, кабачки, тыква, капуста цветная, белокочанная капуста, салат, томаты, болгарский перец, свекла);
- яблоки сладкие и спелые, бананы ограниченно, гранаты, сухофрукты, остальные — в виде муссов, желе, запеченные или отварные;
- рыба фаршированная, заливная, вымоченная сельдь;
- салаты из свежих овощей с растительным маслом;
- сливочное несоленое масло, растительные масла (хлопковое, подсолнечное, оливковое, кукурузное);
- приправы (петрушка, укроп, корица, ванилин), молочные, сметанные и овощные неострые соусы;
- безе, зефир, мармелад, пастила, варенье не кислое, но и не слишком сладкое;
- чай с молоком или с лимоном, отвар шиповника, разведенные фруктовые соки, овощные соки (свекла, капуста), негазированные щелочные минеральные воды («Ессентуки»).
Что такое деформация желчного пузыря
Орган выполняет функцию забрасывания желчных кислот в двенадцатиперстную кишку, чтобы улучшить переваривание пищи. Анатомическое строение грушеобразное, оно состоит из трех частей – шейки, тела и дна. Есть определенные нормы размеров и внешнего вида форменных элементов. Если хотя бы один из них не соответствует критериям, это указывает на деформацию желчного пузыря.
По коду МКБ искривление желчного пузыря имеет следующие обозначения, в зависимости от разновидности заболевания:
- К82;
- К82.0;
- К82.9;
Существуют следующие виды искривления желчного пузыря:
- Деформация желчного пузыря по форме S-образная. Чаще всего обнаруживается в качестве врожденной патологии, нежели приобретенной. Появлению болезни предшествуют генетические отклонения, плохая наследственность.
- Гиперплазия или недоразвитие.
- Различные нарушения в области шейки. Деформация шейки желчного пузыря может возникать по причине воспалительных болезней органа – холецистита в хроническом течении, ведь патологии связаны между собой. Также нарушения появляются из-за неблагоприятных физических факторов – при сильном физическом перегрузе, при поднятии тяжестей или из-за провисания шеечного отдела.
- Появление перегиба, возникающего между дном и телом желчного пузыря.
- Изменение формы, которое может появляться в различных отделах пузыря.
- Контурная деформация желчного пузыря. Патология деформирует стенки. Контурная деформация появляется на фоне холестаза длительного течения.
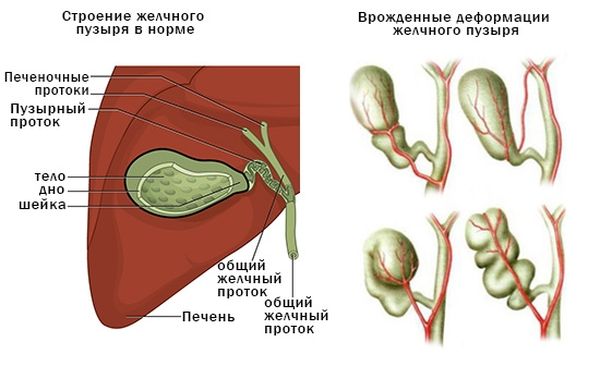
В зависимости от вида деформации, существуют определенные причины, которые повлияли на его возникновение.
Причины
Специалисты провели множество различных исследований, но не смогли установить причину развития опухолей желчного пузыря различного характера.
Многие ученые предполагают, что основным провокатором заболевания становится генетическая предрасположенность. Но другая группа специалистов считает, что виновником множества болезней подобного типа является образ жизни человека, когда он злоупотребляет спиртными напитками, курит и неправильно питается.
Также к предрасполагающим факторам относится наследственность, когда у ближайших родственников имеются заболевания подобного типа, неправильно подобранная диета. Питание в развитии патологий желчного пузыря имеет значение, так как оказывает влияние на процесс отток желчи.
Одним из факторов формирования опухоли может являться холецистит хронического типа, при котором развивается воспаление, начинают образовываться полипы. Наросты относятся к доброкачественным образованиям, но способны перерождаться в опухоль злокачественного типа.
По мнению ученых, причиной может стать желчнокаменная болезнь, когда твердые образования регулярно травмируют слизистую органа. В некоторых случаях к формированию образований различного характера течения приводит сочетание нескольких состояний и заболеваний.
Провокаторами патологии становятся застой желчи, болезни верхнего отдела пищеварительной системы, такие как язва, панкреатит или гастрит.
В группу риска входят люди, регулярно следующие диете и работающие на вредном производстве.
Общая характеристика диеты
- нормальное содержание белка и углевода (с небольшим уменьшением);
- ограниченное содержание жира в меню;
- все блюда могут быть приготовлены следующими способами – варка, запекание, изредка – тушение. Протирать при этом нужно только овощи, которые богаты клетчаткой. Жилистое мясо мясо рекомендуется мелко рубить. Жарить овощи и муку нельзя;
- холодные блюда при диете 5 не рекомендуются;
- противопоказаны продукты с большим содержанием таких веществ, как пурины, щавелевая кислота;
- исключаются продукты, вызывающие вздутие кишечника, содержащие грубую клетчатку, богатые экстрактивными веществами, стимулирующие секрецию пищеварительных соков;
- предусмотрено умеренное ограничение соли.
На что обращают внимание врачи
Расшифровкой УЗИ жёлчного пузыря занимается врач функциональной диагностики с учётом истории заболевания, клинической картины, особенностей строения тела, наличия сопутствующих патологий. В этом значительную помощь оказывают дополнительные обследования и анализы. К их числу можно отнести:
- общий и биохимический статус крови,
- микроскопия мочи,
- компьютерное сканирование брюшной полости,
- динамическое УЗИ жёлчного пузыря с определением функции органа.
В первую очередь обращают внимание на строение, анатомию жёлчного пузыря, особенности его кровоснабжения. Обычно он определяется в правой подрёберной области
Если пузырь не видно, можно заподозрить его врождённое отсутствие и тяжёлую аномалию развития. Некоторые заболевания лёгких, печени могут приводить к смещению органа книзу, что несколько затрудняет проведение сеанса ультразвукового сканирования.
Содержимое жёлчного пузыря в норме определяется УЗИ как эхонегативное, однородное. Это значит, что при правильной подготовке к исследованию полость содержит жидкость (жёлчь), которая не имеет примесей. Контур (стенка) вокруг содержимого чёткий, гиперэхогенный, ровный, тонкий. Расплывчатый контур может говорить о наличии воспалительных процессов.
При диагностике оцениваются и другие структуры, в том числе холедох желчевыводящих путей. Это образование отводит пищеварительные ферменты к двенадцатипёрстной кишке, где происходят важнейшие процессы переваривания пищи. При изменении просвета холедоха (сужении или патологическом расширении) ставится вопрос о наличии дискинезии.
Причины деформации пузыря желчного у взрослого
К ним относятся:
- гепатит типа А;
- возрастное изменение или опущение внутренних органов, что также может проявляться в виде деформации желчного органа;
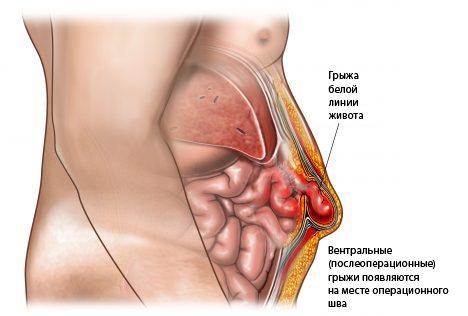
- грыжа;
- желчнокаменная болезнь;
- злокачественные новообразования;
- спайки внутренних органов;
- хронический застой желчи в пузыре;
- неправильное питание, изменение графика жизни и злоупотребление алкоголем;
- повышенные физические нагрузки, включая поднятие большого веса неподготовленным организмом, реже – при занятии силовыми видами спорта, когда мышечный корсет не готов к такой работе;
- дискинезия желчевыводящих путей.
Ведение неправильного образа жизни может стать началом острого периода, когда нарушается отток желчи и симптомы усугубляются. Деформации желчного пузыря также нередко возникают из-за постоянных стрессов. Временное изменение его формы возникает при долгом пребывании в нефизиологических позах.
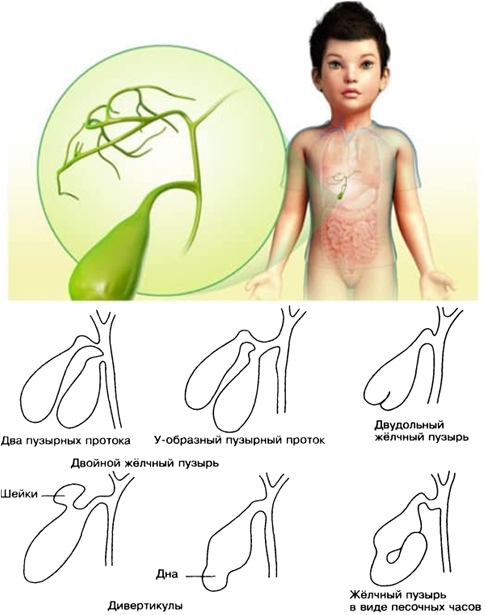
У новорожденных детей деформация желчного пузыря появляется по таким причинам:
- генетические нарушения;
- нарушения внутриутробного развития плода на этапе формирования, включая генетические аномалии в закладке внутренних органов по причине тяжелой беременности или наличия вредных привычек у будущей матери – курения или злоупотребления алкоголем, употребления наркотических веществ, некоторых медикаментов;
- наличие тяжелых хронических болезней у беременной женщины.
У подростков деформация желчного пузыря обнаруживается в таких ситуациях:
- воспалительные процессы в органах брюшной полости;
- обнаружение врожденных аномалий внутренних органов либо печени, протоков.
Запустить данные неблагоприятные изменения могут гормональные скачки и наступление активной фазы роста в этом возрасте.
Показатели при холецистите
Воспалительные процессы в билиарной системе, как правило, сопровождаются характерными изменениями ультразвуковой картины. К основным признакам холецистита можно отнести:
- утолщение стенок ЖП, изменение их эхогенности, контуров,
- увеличение размеров ЖП,
- появление всевозможных мелких штриховидных включений в полости, изменение консистенции жёлчи,
- инфильтрация окружающих тканей, их отёчность, связанная со вторичным поражением,
- нарушение межорганного взаимодействия,
- усиление кровотока пузырной артерии, выявляемое в ходе доплерографии.
В тяжёлых случаях возможно выявление неоднородной гиперэхогенной зоны с нечёткими контурами вокруг исследуемой области. Такая картина характерна для осложнений холецистита в виде гангрены, разрыва или абсцедирования воспалительного очага.
Контроль избыточного веса тела
В настоящее в мире насчитывается огромное количество тучных людей – 3.6 миллиарда. Примерная пятая часть населения развитых стран имеет избыточную массу тела с индексом массы тела более 30, в развивающихся странах таких людей около четверти от всего населения. В Индии и Китае, в некоторых странах Азии тучных людей менее 1%. В России только женщин с избыточной массой тела около 45%.
Основная причина повышения массы тела – дисбаланс между получаемой энергией из пищи и ее расходом. Проще говоря, современный человек съедает в сутки много калорийной пищи, в то время как уровень физической активности остается низким. Избыточный вес является фактором риска многих болезней – артрита, гипертонии, сахарного диабета, камней в желчном пузыре, некоторых видов рака. Лишние килограммы – нередкая причина повышения в крови холестерина, триглицеридов, мочевой кислоты, снижения уровня «хорошего» холестерина. Количество лишних килограмм – это только часть проблемы, для Вашего здоровья гораздо важнее, в какой части тела эти килограммы откладываются. Если форма Вашего тела при виде в зеркало напоминает грушу, то это не так страшно.
Если жир преимущественно откладывается на животе (ожирение по типу «яблоко»), то у Вас существенно повышен риск сахарного диабета, гипертонии, стенокардии. Полезный практический показатель для самоконтроля не столько вес тела сам по себе, сколько индекс массы тела (вес, кг/рост2), который должен быть в идеале до 25 кг/м2. При ИМТ более 30 диагностируется ожирение. Для определения типа ожирения полезно знать соотношение между окружностью талии и бедер, которое у мужчин не должно превышать 0.95, у женщин – 0,80. По классификации ВОЗ, мужчины должны «проявлять беспокойство в отношении здоровья» при окружности талии более 94 см, женщины – более 80 см, а принимать активные меры – при окружности живота более 102 см (мужчины) и более 88 см (женщины). Для снижения веса, безопасного для здоровья, Вам просто нужно съедать пищи на 500 калорий меньше, чем требуется в соответствии Вашему полу, возрасту и уровню ежедневной физической активности. Такой подход является научно обоснованным и обеспечивает снижение веса около 500 грамм в неделю. Вес, снижаемый за продолжительный период времени, как правило, не восстанавливается, а сброшенный за короткий промежуток времени – быстро растет. После снижения веса в течение 3-4 месяцев дальнейшего снижения веса, как правило, не происходит. Недоедать 500 калорий в день очень легко!
Для этого замените:
– стакан цельного молока на обезжиренное (190 кал)
– 30 грамм сливочного масла на легкий маргарин (100 кал)
– 1 столовую ложку майонеза на молочный йогурт (100 кал)
– 1 батончик шоколада на 1 банан (110 кал)
– сократите прием алкоголя, в котором много калорий (7 кал на 1 грамм). Для сравнения – 1 грамм жиров – 9 калорий, 1 грамм углеводов – 3,75 калорий)
Примерный ежедневный калораж пищи для стремящихся похудеть не должен превышать 1200 –1500 ккал, что дает максимальную потерю веса до 1 кг в неделю. Эксперты-диетологи не приветствуют диеты менее 1000 ккал в день, которые считаются вредными для здоровья. Другие практические советы: ешьте три раза в день, не «перехватывайте» между основными приемами пищи, ешьте только сидя, не наедайтесь поздно на ночь. Последний прием пищи вечером не должен содержать углеводы.
Лучше съесть кусочек рыбы, постного мяса или обезжиренного творога. Низкокалорийная диета должна сочетаться с повышенной физической активностью (по 30-40 минут умеренной или интенсивной физ. нагрузки 3-4 раза в неделю или 30 мин быстрой ходьбы ежедневно). Препараты, которые могут привести к повышению веса тела: бета- блокаторы, инсулин, кортикостероиды, успокаивающие препараты (фенозепам), некоторые стероидные контрацептивы.
Правильный рацион после лапароскопии
Когда после операции по удалению желчного пузыря пройдет уже 3 дня, то можно будет начинать добавлять и другие виды пищи в свой рацион. Просто необходимо помнить, что диета после операции по удалению желчного пузыря очень важна. Понемногу начинайте есть каши, сваренные на воде и протертые через сито до воздушный консистенции. Также можно отваривать овощи, а после делать из них овощные пюре с помощью вилки или блендера. Можно побаловать себя обезжиренным йогуртом, также разрешен творог, но он должен быть обязательно с нулевым содержанием жира. Разрешенным лакомством являются запеченные яблоки, мякоть которых нужно очищать от кожицы и перетирать.
С наступлением пятых суток после операции с лапароскопическим удалением желчного пузыря, в свой рацион можно добавить омлет из белка, приготовленный на пару. Если раньше можно было есть только супы, сваренные на воде, то теперь позволяется при приготовлении супа использовать нежирный мясной бульон. К нему в прикуску можно съесть немного сухариков. По истечению недели продолжается диета после операции удаления желчного пузыря, и на обед можно добавить отварную рыбу или мясо, обязательно не жирное и не тяжелое — например, куриное филе. Есть его необходимо в отворенном виде и перемолотым в блендере. Помимо запеченных яблок можно приготовить себе десерт из бананов, перемолов их в пюре. При приготовлении каш уже можно добавлять молоко.

Как долго должна соблюдаться диета после удаления желчного пузыря? На первый взгляд может показаться, что этот срок длится достаточно долго: соблюдать диету необходимо полтора месяца. Строгой диеты следует придерживаться в течение первой недели после операции, затем же нужно соблюдать определенные принципы в своем посуточном рационе питания. Главным принципом является то, что вся пища должна быть приготовлена на пару или отварена. Кушать нужно маленькими порциями по 5-6 раз в день. Диета после удаления желчного пузыря меню которой должно быть максимально полезным, исключает из рациона абсолютно все копченое, продукты, которые приготовлены с маринадами, острую пищу и консервированную. Важный момент: алкоголь категорически запрещен к употреблению тем, кто перенес лапароскопию желчного пузыря, после которой камень исчез из организма.
Спустя полтора месяца после лапароскопического удаления желчного пузыря свое питание можно будет разнообразить. Начать вводить новые продукты можно с куриного желтка .
Но его следует есть не чаще одного раза в неделю. Также можно позволить себе немного вареной колбасы, подслащивать блюда медом, иногда употреблять сыр не острых сортов, есть сметану — желательно не слишком жирную, а также лакомиться свежими фруктами и ягодами. Сахар рекомендуется исключить, и при необходимости добавлять вместо него в пищу и напитки сахарозаменитель. Такая диета , которой обязаны придерживаться после лапароскопии, имеет название «стол no5 » или же «печеночная». Как долго следует придерживаться такой диеты? Примерно три месяца. Далее необходимо проконсультироваться с гастроэнтерологом , который подскажет исходя из состояния пациента, как можно будет расширить и разнообразить его диету. Но, как бы там ни было, копченые, острые, консервированные продукты, а также маринованные овощи и фрукты необходимо абсолютно исключить из рациона.
Что способно улучшить состояние организма после холецистэктомии на желчном пузыре, благодаря которой исчезли все камни? Самым важным и первоочередным является употребление в пищу продуктов, богатых растительной клетчаткой — а именно, сырых овощей и фруктов, а также полезных растительных масел холодного отжима. Что же касается алкоголя — его необходимо абсолютно исключить.

Особенности анатомии и физиологии желчного пузыря
Желчный пузырь расположен под правой долей печени и выступает из-за ее края на 1–1,5 см. В норме имеет грушевидную или овальную форму. Различают дно, тело и шейку, переходящую в желчный проток.
Изменение любого из этих показателей на УЗИ указывает на патологию. Например, утолщение стенок бывает при холецистите (остром или хроническом), гиалинокальцинозе, холестерозе, при отложении фибрина во время асцита, спровоцированного циррозом печени. Изменение размеров связано с нарушением проходимости желчевыводящих протоков, когда желчь скапливается и растягивает стенки. Это бывает при закупорке протоков камнями, паразитами, стенозе или сдавлении их снаружи.
Причины гомогенного и негомогенного содержимого
Причиной гомогенной желчи в полости пузыря является отсутствие патологических образований и отложений. Прозрачный экссудат без посторонних включений подтверждает своевременную эвакуацию желчи, отсутствие застойных явлений и нормальное функционирование желудочно-кишечного тракта.
Факторы, влияющие на формирование негомогенной желчи:
- желчнокаменная болезнь (холелитиаз) – образование конкрементов в пузырной полости;
- травматизм – повреждения, сопровождающиеся кровотечениями, могут приводить к появлению крови в желчи;
- гельминтоз – наличие паразитов в желчном пузыре;
- воспаление инфекционного характера, сопровождающееся образованием гнойного содержимого;
- опухоли различной этиологии.
При выявлении негомогенности содержимого пузыря проводится ряд дополнительных диагностических мероприятий для определения точного диагноза и выбора эффективной тактики лечения.