Нарушение внутрипредсердной проводимости: причины и особенности лечения
Содержание:
- Как выявить нарушенный автоматизм сердца на ЭКГ
- Замедление внутрипредсердной проводимости. Что это такое?
- Происхождение болезни
- ВНУТРИПРЕДСЕРДНАЯ БЛОКАДА
- Нарушение внутрижелудочковой проводимости
- 4 Диагностика и лечение
- Что на этой ЭКГ Компьютер увидел ИМпST и замедление внутрижелудочковой проводимости
- Симптомы
- Нарушение замедление внутрипредсердной проводимости
Как выявить нарушенный автоматизм сердца на ЭКГ
Синусовая аритмия
Из-за отклонений автоматизма сердца возникает так называемая синусовая аритмия. Выработка импульсов синусовым узлом наиболее важна для функционирования сердца, потому его называют водителем ритма 1 порядка. Синусовой узел вырабатывает сигналы с частотой 60-80 раз в минуту.
Выделяются следующие виды синусовой аритмии сердца:
- Тахикардия. Возникает при преобладании симпатической нервной системы. По ЭКГ можно пронаблюдать при аритмиях учащенное сокращение, более 80 ударов в минуту. Отмечается после приема пищи, физических нагрузок или в стрессовых ситуациях. Это физиологические причины. Тахикардия может развиться при воздействии медикаментов, алкоголя или из-за сердечной недостаточности (СН).
- Брадикардия. Уменьшение возбуждаемости синусового узла обусловлено преобладанием парасимпатических процессов. Физиологическая брадикардия может появиться даже на фоне отсутствия физических нагрузок или стрессовых ситуаций. Если она вызвана склеротическими изменениями в миокарде, то говорят о патологической брадикардии. Независимо от причины, на ЭКГ отмечается ЧСС меньше 59, которое можно проследить в изменении интервала зубцов R-R.
При этом синусовая аритмия может проявляться с неравными промежутками времени. Неритмичные сокращения вызываются из-за неравномерных перебоев автоматизма. Если ЭКГ-диагностика синусовой аритмии показала между самым большим и маленьким интервалом R-R разницу более 10%, то ставится диагноз синусовой аритмии.
Различается дыхательная и недыхательная аритмия.
Эктопические ритмы
Нарушение автоматизма может быть связано с возникновением электрического импульса в группах клеток вне синусового узла Тогда возникает эктопический ритм. Различают:
- Право-предсердные. Возникают при преобладании в автоматизме клеток правого предсердия.
- Лево-предсердные. Преобладают в формировании импульсов клетки левого предсердия.
- Ритм коронарного синуса. Возникает при активном участие клеток в формировании импульсов, которые находятся коронарной синусной вене. Аритмия на ЭКГ распознается по сглаженному в aVL и I отведении зубцу P и отрицательному в aVF, II, III отведении.
Узловые ритмы AV-соединения
Тут имеется всего 3 варианта по отношению к возбуждению предсердия:
- Предшествует ему. На ЭКГ наблюдается отрицательный зубец P до комплекса QRS в отведениях I, II, aVF и в V1-V. Сегмент PQ не превышает 0,12 сек, а частота сердечных сокращений составляет 50-60.
- Одновременно. Зубец P не наблюдается, потому как комплекс QRS перекрывает его. ЧСС – 40-50.
- Предшествует возбуждению желудочков. Вызывается замедленным прохождением сигналов на сокращение, из-за чего возбуждение осуществляется после желудочков. Зубец P отрицательный, идущий за QRS. Расстояние между зубцами Q и P не превышает 0,2 сек. ЧСС находится в пределе 30-40.
Миграция водителя ритма
Это означает, что источник импульсов от СА соединения переходит по предсердиям. На электрокардиограмме это видно по сменяющемуся зубцу P, длительным интервалам PQ и RR. Возможны деформации комплекса QRS.
Экстрасистолия
Внеочередные импульсы на сокращение могут быть вызваны нарушением автоматизма. В таких ситуациях импульс на сокращение сравнивают с наводящим ударом. Экстрасистолы проявляют и при наличии эктопического источника. Картина исследования может быть различной в зависимости от местонахождения эктопического источника.
Различаются следующие виды экстрасистол по локализации:
- Синусовая. На электрокардиограмме до экстрасистолы будет уменьшенный R-R интервал, а после нормальный.
- АВ соединения.
- Желудочковая. Комплекс QRST является сильно деформированным, а комплекс QRS – расширенным, превышая 0,11 секунд. Причем форма может варьироваться в зависимости от эктопического очага. Зубца P однозначно не должно быть, а сегмент ST должен быть укорочен или вовсе отсутствовать.
- Коронарного синуса.
- Предсердная. Как правило, интервал PQ является укороченным, и проявляются изменения зубца P.
По времени различают следующие экстрасистолы:
- Сверхранние.
- Ранние.
- Поздние.
Замедление внутрипредсердной проводимости. Что это такое?
Особенности патологии
Но если данное явление наблюдается в состоянии покоя пациента, то здесь уже необходимо пройти обследование, которое выявит возможные заболевания, прямо или косвенно влияющие на скорость передачи электрического импульса в сердце. Существует вероятность прединфарктного состояния: разрыва миокарда, если показатель имеет значительное отклонение от нормы. Причиной является нарушенный ритм, когда происходит чрезмерное напряжение одной части мышцы, а мозг пытается сократиться и расслабиться одновременно. Данный процесс длится всего лишь какие-то доли секунды, но из-за этого транспортировка крови к органам кардинально меняется не в лучшую сторону. Кардиоблокада будет худшим исходом в этом случае, а образующийся сигнал будет аномальным, либо его вообще не будет.
Происхождение болезни
Отвечая на вопрос, замедление внутрипредсердной проводимости: что это такое и как оно возникает, можно определить несколько причин, а именно:
- хроническая гипертония;
- порок сердца;
- повышенная концентрация гликозидов;
- интоксикация;
- физиологический износ сердечных клапанов.
Стадии замедления проводимости могут быть разные:
Часто вторую и третью степени замедления сопровождает мерцательная аритмия #8212; несвоевременные импульсы, передающиеся в сумбурном порядке.
Сердце начинает работать вхолостую, а причины этого следующие:
- мощная гипертония;
- избыток гликозида;
- миокардит;
- ревматическая лихорадка;
- приобретенные и врожденные пороки сердца.
Сигнал может замедлиться также из-за некоторых инфекций, воздействующих на нейронную систему, скажем, как при ДЦП. Прежде всего, требуется устранение первопричины замедления проводимости.
Симптомы замедленной проводимости
- слабо выраженные болевые ощущения;
- дискомфорт в грудной клетке (ощущение бульканья);
- активное потоотделение;
- регулярное головокружение;
- нарушение сна.
Все это говорит о нехватке органам кислорода. Чрезвычайно замедленная проводимость снижает зрение.
Методы диагностики и лечения
При обнаружении похожих симптомов человеку необходимо обратиться к кардиологу или аритмологу, чтобы определить ход обследования и решить, понадобится ли в данном случае лечение.
Исследовательские меры сводятся к нескольким процедурам:
Если все вышеперечисленные методы не выявили присутствия совокупного заболевания, то для питания сердечной мышцы врач назначает витамины, «Предуктал», тромболитики, антикоагулянты, блокаторы кальциевых каналов.
При диагнозе «синдром ВПВ» и укороченном PQ с выраженными признаками тахиаритмии иногда проводят РЧА – радиочастотную абляцию, внедряя через артерии в полость сердца аппаратуру для разрушения дополнительных пучков проведения. Происходит своего рода спайка участка, где был обнаружен сбой в передаче импульса.
- длительное головокружение;
- шумы в области сердца;
- нарушение кардиограммы.
Сердце человека – удивительный орган. У большинства людей со словом «сердце» возникают ассоциации типа «мотор, насос», и это так. Возможно, мало кто задумывался о том, что такая работа мотора обеспечивается благодаря проводящей системе сердца.
Происхождение болезни
Отвечая на вопрос, замедление внутрипредсердной проводимости: что это такое и как оно возникает, можно определить несколько причин, а именно:
- хроническая гипертония;
- порок сердца;
- повышенная концентрация гликозидов;
- интоксикация;
- физиологический износ сердечных клапанов.
Замедление проводимости диагностируют у каждого второго человека пенсионного возраста. А все потому, что клапаны сердца с возрастом изнашиваются, сердечная сумка теряет эластичность. Но замедленную проводимость в некоторых случаях может сопровождать ишемическая аритмия, это уже хуже. Тогда человек очень близок к инфаркту, в таком состоянии ему категорически противопоказаны физические нагрузки и эмоциональное напряжение.
Стадии замедления проводимости могут быть разные:
- Незначительное замедление, не сказывающееся на кровообращении. Иногда может совсем немного нарушаться ритмичность сокращений сердца.
- Более выраженное, с некоторым увеличением давления внутри миокарда. Здесь основную опасность представляет переход к следующей стадии.
- Замедление кардинально изменяет циркуляцию крови по сосудам, оно чревато инфарктом и патологической остановкой сердца.
Часто вторую и третью степени замедления сопровождает мерцательная аритмия — несвоевременные импульсы, передающиеся в сумбурном порядке.
Сердце начинает работать вхолостую, а причины этого следующие:
- мощная гипертония;
- избыток гликозида;
- миокардит;
- ревматическая лихорадка;
- приобретенные и врожденные пороки сердца.
Замедленная внутрипредсердная проводимость иногда провоцирует интоксикацию организма. Ей больше подвержены люди, злоупотребляющие табакокурением и алкоголем. При развитии процесса до третьей стадии возникает сильная брадикардия, дополняемая одышкой даже в покое. В этом состоянии проявляются признаки гипертонии: постоянная головная боль и частые беспричинные потери сознания. В итоге нарушается внутрижелудочковая проводимость, когда заблокированы несколько возбуждающих узлов. Часть сердечной мышцы перестает сокращаться, вызывая тем самым чрезмерный рост давления внутри.
Сигнал может замедлиться также из-за некоторых инфекций, воздействующих на нейронную систему, скажем, как при ДЦП. Прежде всего, требуется устранение первопричины замедления проводимости.
ВНУТРИПРЕДСЕРДНАЯ БЛОКАДА
Часто связана с органическими
поражениями, нередко предвестник мерцательной аритмии. Может быть также при
резкой дилатации предсердий.Этиология: Пороки сердца, ИБС, передозировка
антиаритмических средств. Клинических проявлений практически не дает.
Единственный метод диагностики — по ЭКГ: уширение и расщепление зубца Р (в норме
не более О,1О сек.). Нередко зубец Р становится двухфазным (+ -). Может быть и
более глубокое поражение — поражение пучка Бохмана — синдром парасистолии
предсердий (правое предсердие работает на ритме синусового узла, а левое от
собственных импульсов из гетеротопных очагов возбуждения). Это приводит к
тяжелым нарушениям гемодинамики. Встречается редко.
Нарушение внутрижелудочковой проводимости
К этому типу относятся полные или неполные блокады ножек пучка Гиса. Если имеется нарушение желудочковой проводимости по правой ножке пучка Гиса, то страдает сокращение правого желудочка, если по левой, то, соответственно, левого.
Причины:
- Неполная блокада правой ножки может иметь место у здоровых людей,
- У детей к локальному нарушению внутрижелудочковой проводимости может привести открытое овальное окно в сердце,
- Полная блокада любой из ножек свидетельствует о заболеваниях сердца, например, о гипертрофии (разрастании и утолщении) миокарда при пороках клапанов, ишемической болезни сердца, остром инфаркте миокарда, гипертрофии миокарда при бронхолегочных болезнях (обструктивный бронхит, бронхиальная астма, бронхоэктазы), миокардите, постинфарктном кардиосклерозе, кардиомиопатии.
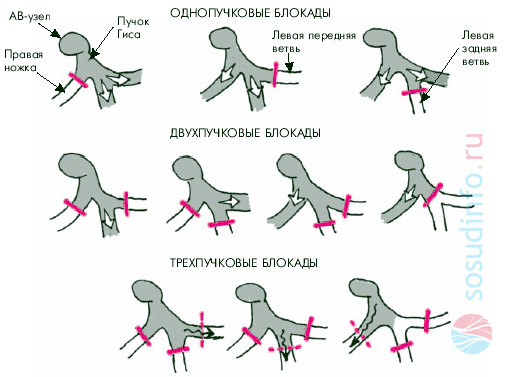
виды внутрижелудочковых блокад — нарушения проводимости по ножкам пучка Гиса
Симптомы:
- Частичное нарушение проводимости может никак не проявлять себя клинически,
- Полная блокада характеризуется такими признаками, как редкий пульс, боли в груди, потеря сознания,
- Если у пациента внезапно возникли интенсивные давящие боли за грудиной, резкая слабость, холодный пот, чувство дурноты, редкий пульс, а на ЭКГ выявленна полная левая блокада, скорее всего, развивается острый инфаркт миокарда, «замаскированный» на ЭКГ за блокадой. Именно в связи с невозможностью определить инфаркт на однократной ЭКГ при таких жалобах требуется срочная госпитализация в стационар.
Неспецифическое нарушение внутрижелудочковой проводимости – это блокирование импульса в самых отдаленных участках сердечной мышцы — в волокнах Пуркинье. Причинами служат те же заболевания, что и при блокадах пучка Гиса, признаки на ЭКГ минимальные, а клинических симптомов не возникает.
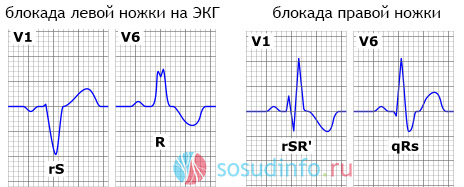
На ЭКГ — деформированные желудочковые комплексы
Итак, в большинстве случаев диагноз «нарушение внутрижелудочковой проводимости» у относительно здоровых людей является вариантом нормы и обусловлен неполной блокадой правой ножки пучка Гиса.
4 Диагностика и лечение
Атриовентрикулярная блокада на электрокардиограмме
Специфических проявлений нарушения внутрипредсердной проводимости у пациента нет. Все клинические признаки и симптомы обусловлены основным заболеванием. О наличии нарушения внутрипредсердной проводимости можно судить на основании анализа электрокардиограммы. Внутрипредсердная блокада имеет следующие электрокардиографические признаки: 1-я степень характеризуется наличием изменений в каждом цикле:
- Длительность зубца Р более 0,11 сек;
- Зубец Р по своей амплитуде может быть расширен, расщеплен, зазубрен, двугорбый;
- Амплитуда зубца Р может быть снижена.
2-я степень характеризуется следующими признаками:
- Постепенное нарастание продолжительности и расщепления зубца Р,
- Периодическое исчезновение левопредсердной фазы зубца в отведении V1.
Атриовентрикулярная блокада 3 степени
3-я степень характеризуется предсердной диссоциацией и встречается достаточно редко. Диагностические признаки:
- Наличие короткого зубца Р на ЭКГ, отражающее возбуждение правого предсердия;
- Наличие мелких левопредсердных зубцов Р (волн мерцания).
После ЭКГ-диагностики нарушения внутрипредсердной проводимости проводится ряд дополнительных лабораторных и инструментальных исследований, направленных на выявление основного заболевания. Изолированного лечения нарушения внутрипредсердной проводимости не существует, так как оно вызывается определенным заболеванием или патологическим состоянием. Лечение направлено на основное заболевание.
Что на этой ЭКГ Компьютер увидел ИМпST и замедление внутрижелудочковой проводимости
здесь

Его также смутило то, что на ЭКГ, похоже, имелись дельта-волны с коротким интервалом PR.
Вот иллюстрация на эту тему.
С помощью автора нескольких учебников Кена Грауера мы этот случай обсудим

Рисунок 1: Начальная ЭКГ в этом случае (см. текст).ВОПРОС № 1 — Что за ритм на приведенной выше ЭКГ?
- На рисунке 1 ритм не синусовый, потому что в отведении II нет положительного зубца Р. Вместо этого зубец P в отведении II (как и в 2 других нижних отведениях) явно инвертирован (или отрицательный — показан КРАСНЫМИ стрелками). Единственное исключение из правила, что «если зубец Р не положителен в отведении II, то это не синусовый ритм» — это декстрокардия и диспозиция электродов. Но практически полностью положительный QRS в отведении I и большой начальный Q в отведении aVR говорят нам, что отведения конечностей расположены правильно, а нормальная прогрессия зубца R в грудных отведениях говорит нам, что это не декстрокардия.
- Комплекс QRS — узкий.
- Длинная полоса ритма II отведения в нижней части записи говорит нам, что каждому комплексу QRS предшествует отрицательный зубец P с фиксированным и укороченным интервалом PR. Так как этот наджелудочковый ритм не является синусовым — имеются 2 другие возможности: i) АВ-узловой (или из АВ-соединения) ритм; или ii) нижнепредсердный ритм (часто также называемый ритмом коронарного синуса).
ретроградного проведения«X» на панели A на рис. 2«Y» на панели B
- Точная локализация источника внесинусового предсердного импульса выходит за рамки этого обсуждения и относится к области деятельности кардиолога-электрофизиолога. Достаточно сказать, что оценка морфологии зубца Р (положительный, отрицательный, двухфазный или изоэлектричный) в нескольких отведениях ЭКГ помогает в прогнозировании его локализации. На ЭКГ, показанной на рисунке 1, на которой в нижних отведениях зубцы P являются отрицательными, а положительными в отведениях aVR и aVL (указано синими стрелками), соответствует либо АВ-узловому, либо нижнепредсердному ритму.
- Что еще можно сказать — большая амплитуда отрицательных зубцов Р в нижних отведениях позволяет предположить, что импульс возникает на значительном расстоянии от синусового узла (т. е. из нижних отделов предсердий или из АВ-узла).
- Морфология зубца Р в отведении V1 часто помогает дальнейшему уточнению происхождения импульса. Тем не менее, я полностью признаю, что затрудняюсь интерпретировать морфологию зубца P в отведениях V1 и V2. Я попробовал отметить тонкой вертикальной синей линией на рисунке 1 то, что я считаю окончанием зубца P в соответствии с синхронно записанным II отведением.
ЕЩЕ РАЗ ПОДЧЕРКНУнижнепредсерднымузловымАЛЦ: я считаю, что поскольку зубец P фактически наслаивается своим окончанием на комплекс QRS, то это с большей вероятностью указывает именно на АВ-узловое происхождение ритма (очень маленькое расстояние до желудочков).

Рисунок 2: Иллюстрация того, как нижнепредсердный или АВ-узловой ритм приводят к морфологии зубца Р на ЭКГ на рисунке 1 (см. текст).ВОПРОС№ 2 — Что объясняет факт, что отрицательный зубец P расположен перед QRS при наличии ритма или комплексов из АВ-соединения?

Рисунок 3: Лестничная диаграмма 3-х возможных вариантов расположения зубца Р в отведении II при АВ-узловых комплексах или ритмах.Панель АПРИМЕЧАНИЕретрограднообычным путемдопанель Bпослепанель Dвообще не будет виднопанель CКлиническиC наиболее распространеннойпанели Dнаиболее редкойПРИМЕЧАНИЕ 2относительной скоростью проводимостиВОПРОС №3 — Почему компьютер нашел «ИМпST» и «ННВЖП»?ВОПРОС № 4 — Клинически, независимо от того, является ли ритм АВ-узловым или нижнепредсердным — ПОЧЕМУ его частота составляет ~ 100 в мин?
Симптомы
Среди типичных жалоб больные чаще всего отмечают:
- сильное сердцебиение;
- сбои в работе сердца;
- периодическую остановку сокращений;
- головокружение;
- обморочное состояние;
- стенокардитические боли в сердце;
- одышку.
При замедлении внутрижелудочковой проводимости редко отмечаются симптомы. Клиническая картина становится выраженной только при наличии признаков заболевания, которое стало причиной произошедших нарушений. Иногда при этом больные ощущают быструю утомляемость, слабость в теле и снижение работоспособности. Не исключено возникновение проблем с памятью. Также могут беспокоить резкие перемены настроения, чувство страха и тревоги.
При полной первичной блокаде происходит локальное нарушение, сопровождающееся разными пороками сердца, исправить которые можно только хирургическим путем. Подобные проблемы достаточно часто встречаются среди новорожденных. Их диагностируют у детей, которые появились на свет от матерей, имеющих сердечно-сосудистые или аутоиммунные заболевания.
Характер клинических проявлений атриовентрикулярных блокад зависит от уровня нарушения проводимости, степени блокады, этиологии и тяжести сопутствующего заболевания сердца. Блокады, развившиеся на уровне атриовентрикулярного узла и не вызывающие брадикардию, клинически никак себя не проявляют. Клиника АВ-блокады при данной топографии нарушений развивается в случаях выраженной брадикардии. Из-за малой ЧСС и падения минутного выброса крови сердцем в условиях физической нагрузки у таких пациентов отмечаются слабость, одышка, иногда – приступы стенокардии. Из-за снижения церебрального кровотока могут наблюдаться головокружение, преходящие ощущения спутанности сознания и обмороки.
При атриовентрикулярной блокаде II степени пациенты ощущают выпадение пульсовой волны как перебои в области сердца. При АВ-блокаде III типа возникают приступы Морганьи-Адамса-Стокса: урежение пульса до 40 и менее ударов в минуту, головокружение, слабость, потемнение в глазах, кратковременная потеря сознания, боли в области сердца, цианоз лица, возможно – судороги. Врожденные АВ-блокады у пациентов детского и юношеского возраста могут протекать бессимптомно.
Нарушение замедление внутрипредсердной проводимости
Из статьи вы узнаете о замедлении внутрипредсердной проводимости: что это такое, какие виды нарушений есть, почему они возникают. Всегда ли замедление проявляет себя симптомами. В каких случаях и как лечить такую патологию.
Автор статьи: Ячная Алина, хирург-онколог, высшее медицинское образование по специальности «Лечебное дело».
Замедление внутрипредсердной проводимости – это начальная стадия снижения функции синусового узла (СУ), который в норме является источником электрического импульса, необходимого для сокращения сердечной мышцы. Поэтому замедление относят к нарушениям в проводящих нервных волокнах миокарда из группы «дисфункции синусового узла».
При патологии, под действием причинных факторов, наблюдается урежение частоты возникновения электроимпульса от СУ, что проявляет себя снижением числа сокращений миокарда (брадиаритмией или брадикардией). В зависимости от степени нарушения появляется замедление проводимости, вплоть до полного ее отсутствия или блокады на фоне остановки функции узла.
Такие изменения в сократительной деятельности сердечной мышцы ведут к снижению количества выбрасываемой крови и недостаточности кровотока во всех внутренних органах, что и проявляется клиническими симптомами патологии.
Ухудшение самочувствия есть не во всех случаях: умеренное замедление не влияет на функцию сердца, является физиологической особенностью у профессионально занимающихся спортом людей и части детей до достижения ими половой зрелости. Такие формы изменения частоты биения сердца не требуют никакого медицинского вмешательства.
Опасность представляют крайние формы нарушения работы СУ, особенно его полное выключение. При таком варианте болезни у пациентов есть симптомы патологии, которые ограничивают их во всех сферах жизни и могут стать причиной остановки сердечной функции. В этом случае патология требует проведения соответствующего лечения.
Нарушения в проводящих нервных волокнах миокарда, вызванные обратимыми причинами, могут быть полностью излечены при условии их полноценной коррекции. Кардиогенные причины обычно носят необратимый характер, вылечиться от них невозможно. Но проведение терапии или хирургического вмешательства позволяет избавить пациента от проявлений заболевания и сохранить качество жизни.
Проблемой нарушения проводимости в ткани сердца занимаются кардиологи, терапевты, аритмологи и сосудистые хирурги.
Нарушение возникновения электрического импульса возбуждения появляется только тогда, когда в СУ остается менее 10 % функционирующих клеток.
В статье рассматривается снижение его функции вторичного характера, под действием обратимых и внешних воздействий. Первичное снижение называется «синдром слабости синусового узла», и описан он отдельно.
(преобладание действия парасимпатической части вегетативной нервной системы)
Повышение внутричерепного ликворного давления на фоне инфекционно-воспалительных заболеваний головного мозга, тромбозов черепных синусов, опухолей и пр.
Кровотечение в подпаутинное пространство (субарахноидальное) вследствие инсульта, травматического повреждения
Заболевания (воспалительные, опухолевые) в области верхней трети пищевода, гортани
Синдром каротидного синуса – повышенная активность нервного узла, проявляющаяся внезапными обморочными состояниями
Инфаркт миокарда в области, прилежащей к диафрагме (нижний)
Ночное апноэ – полная остановка дыхания во время ночного сна в связи с гиперактивностью парасимпатической системы
Вазовагальный обморок – потеря сознания на фоне выраженного расширения сосудов и замедления биения сердца
Рефлекс Бецольда-Яриша – резкое расширение просвета мелких артериол на фоне раздражения рецепторов в левом желудочке большим объемом крови (операция, беременность, опухоли со сдавлением нижней полой вены и пр.). Возникает характерная триада симптомов: выраженное снижение давления, остановка дыхания, замедление работы сердца
Спазм сердечных артерий
Атеросклеротическое поражение со снижением кровотока
Эндокардит (болезнь внутренней сердечной оболочки)
- Политика конфиденциальности
- Пользовательское соглашение
- Правообладателям
- Аденома
- Без рубрики
- Гинекология
- Молочница
- О крови
- Псориаз
- Целлюлит
- Яичники