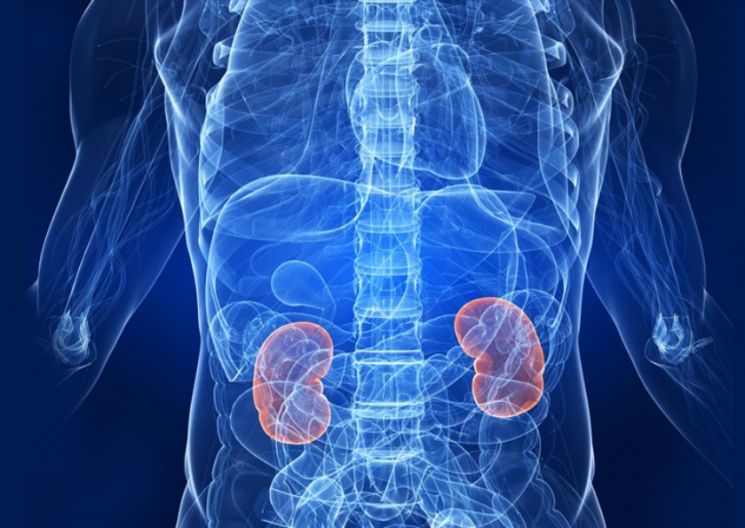
Показания и противопаказания к трансплантации почки
Содержание:
- Особенности хирургического вмешательства
- «Вторая трансплантация – более нудная»
- Где делают пересадку почки?
- Подготовка к трансплантации
- Общие сведения о процедуре
- Необходимая подготовка к трансплантации почки
- Проведение трансплантации
- Что такое трансплантация почек?
- Контроль за функцией почек и развитием плода
- Когда требуется трансплантация почек
- Суть операции и жизнь после пересадки
- Самый сложный орган — легкие
- Возможные осложнения
- Особенности образа жизни пациентов с донорской почкой
Особенности хирургического вмешательства
В первую очередь, стоит отметить тот факт, что «ненужную» почку удаляют крайне редко. Для этого нужны определенные показания, в виде поликистоза или чрезмерно больших размеров больного органа.
Также, нужно сказать о том, что данная операция не является редкостью, и выполняется довольно часто, при острой необходимости. Пересадка почки детям практически не отличается от взрослого человека – меняется только локализация нового органа. Чаще всего, пациенту, вес которого не превышает 20 килограмм, почку помещают в брюшину.
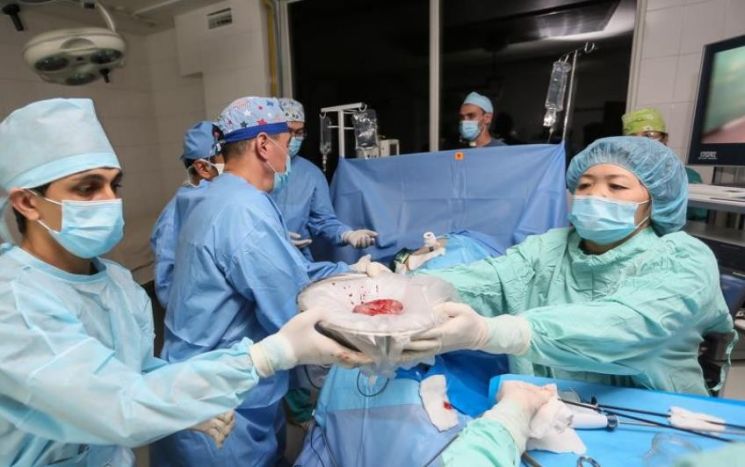
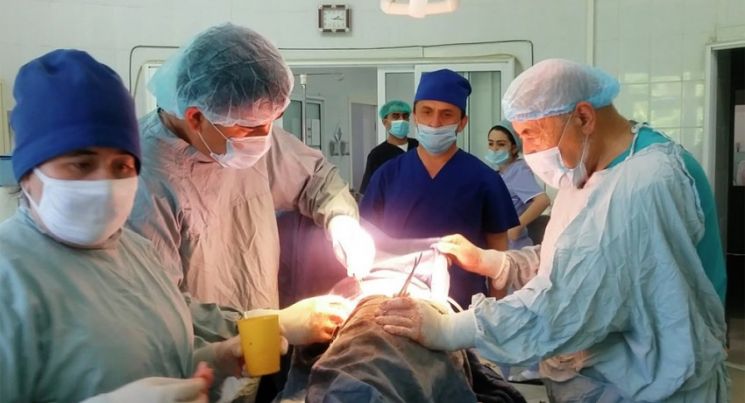
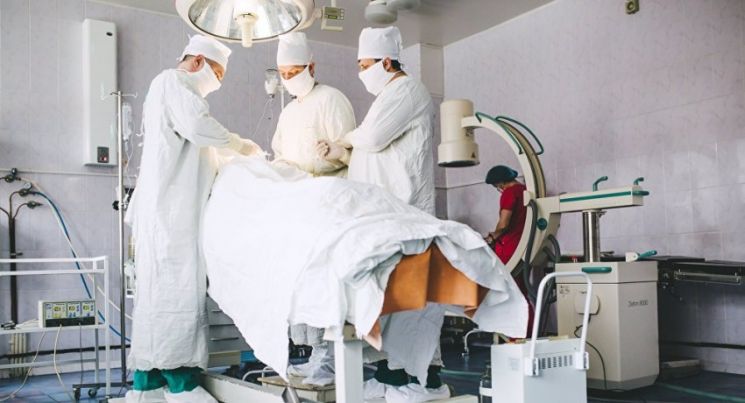
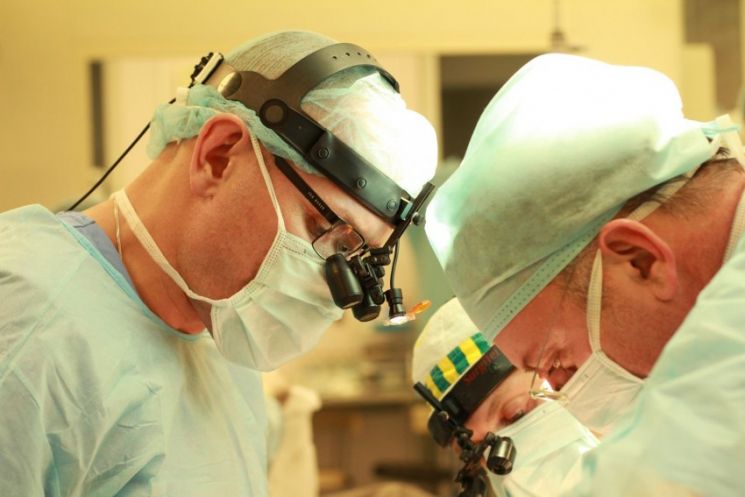
Любой пациент перед таким видом хирургического вмешательства информируется обо всех нюансах и последствиях. Основные особенности заключаются в следующем.
Возраст реципиента и донора приблизительно одинаков – максимальная разница в полтора года.
Кроме того, должны соблюдаться такие условия, как группа крови и вес людей.
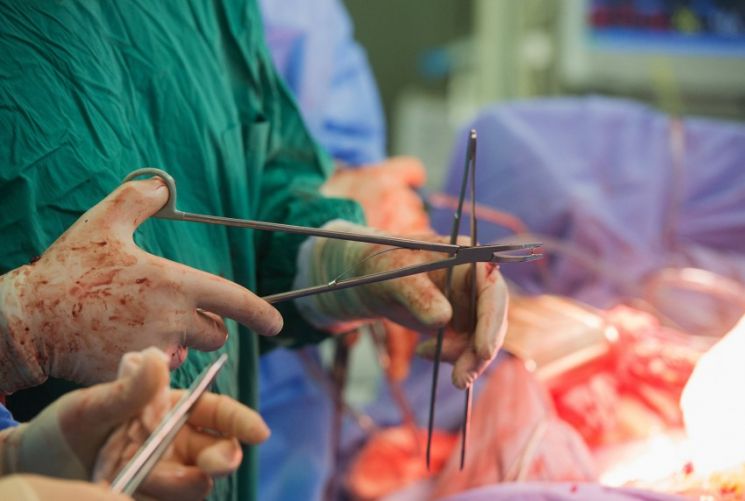
Новый орган и донор должен быть здоров и не иметь патологических процессов. Обязательны лабораторные обследования.
Учитывая большую потребность донорского материала, хирурги нередко используют почки умерших людей. Более того, порой целесообразней воспользоваться органами мертвого человека, чем подвергать опасности нескольких живых людей.
Здесь также несколько нюансов. Главный из них – разрешение самого человека, которое он составил перед смертью или же близких родственников. Вторым не менее важным нюансом является причина смерти — она должна быть мозговой.

«Вторая трансплантация – более нудная»
Если отказал трансплантированный орган – это не конец. В России проводят и вторичные пересадки. «Независимо от того, по какой причине погиб первый орган, так или иначе произошла сенсибилизация (повышение чувствительности организма к антигенам, где антиген – вещество, которое организм воспринимает как чужеродное) организма, — объяснил Михаил Каабак. — То есть вторичная пересадка сложнее иммунологически.
А с точки зрения хирургии, почку пересадить второй раз ничуть не сложнее, чем в первый, потому что ее можно пересаживать на сторону, где еще не было операции.
Если же речь идет о печени или о сердце, то хирургические сложности встречаются. То же самое и с легкими, поскольку пересаживать орган нужно на то самое место, где он был до этого, соответственно, хирурги сталкиваются с рубцовыми процессами».
«Мне уже два раза почку пересаживали, — рассказал Милосердию.ru Дмитрий Бабарин,
заместитель председателя Межрегиональной общественной организации инвалидов — нефрологических и трансплантированых пациентов «Новая жизнь». — Вторая трансплантация более нудная получается. Страха такого уже нет, но есть понимание, что эта рутина – восстановление после операции – затянется надолго».
Где делают пересадку почки?
Пересадка почки в России
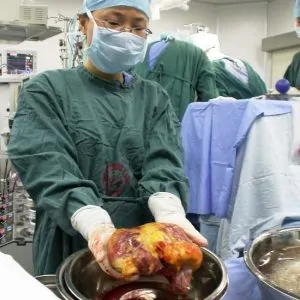
В РФ пересадка почки проводится только в государственных клиниках по полису обязательного медицинского страхования, т. е., каких-либо денежных средств с пациента не взимается. Донором может быть родственник, согласный добровольно и безвозмездно отдать почку, или орган изымается у умершего человека, при условии отсутствия прижизненного запрета на подобные действия.
Из Федерального бюджета выделяется финансирование на квоты, которые распределяются по регионам. Проблема заключается в ограниченном количестве квот, которых на всех нуждающихся не хватает.
Если все-таки рассматривать родственную пересадку, то лучшие доноры – близнецы, затем – родные братья и сестры, родители, родственники. В любом случае, почка от живого донора лучше, чем от трупа.
Важно
В идеальном варианте, пересадку органа лучше выполнить до начала процедур по искусственному очищению крови.
Не каждый родственник может быть донором, даже если есть совместимость многих необходимых параметров крови. Противопоказанием со стороны донора к операции являются любые инфекционные заболевания, болезни почек, алкоголизм и наркомания, ВИЧ – инфицирование, злокачественные новообразования, вирусный гепатит В и С, тяжелая сопутствующая патология, при которой оперативное вмешательство допустимо только по жизненным показаниям.
Важно
Торговля органами в России запрещена действующим законодательством.
Из всех операций по трансплантации, 50% приходится на пересадку почки. В Москве есть около десятка клиник, где проводятся данные оперативные вмешательства.
Если не нашлось доноров среди родственников, то данные больного вносятся в лист ожидания.
К отрицательным сторонам донорства в РФ можно отнести большую очередь страждущих, несовершенство правовой документации, поэтому некоторые состоятельные пациенты отправляются за новой почкой за рубеж. Стоимость операции значительно варьируется от страны, престижности клиники и от того, кто будет выступать донором.
Пересадка почки в Израиле
Дефицит донорских органов заставляет обращаться за помощью в другие страны. Трансплантация почки в Израиле дорогая операция, но отработанная методика и компетентность врачей возвращает, казалось бы, обречённых пациентов к нормальной жизни. Успешность оперативного вмешательства зависит также от иммунных свойств организма реципиента
Проводится подготовка, направленная на подавление чрезмерной активности иммунных реакций, что важно для предотвращения отторжения донорской почки. Выполняется плазмаферез, в результате которого кровь очищается от циркулирующих антител
Переливание крови и приём специальных препаратов препятствует реакциям отражения. Существует национальная база доноров и реципиентов. Израильские трансплантологи добились успеха при пересадке почки от донора к реципиенту даже в тех случаях, когда есть несовпадение групп крови. Более того, возможна одновременная пересадка других жизненно важных органов, например, поджелудочной железы при сопутствующем сахарном диабете.
Пересадка почки в Индии
Трансплантация почки в Индии обойдётся значительно дешевле, но в качестве реципиента рассматривается только живой родственник. Это условие оговорено законодательством страны. Операции выполняют также пациентам с сопутствующей ВИЧ-инфекцией или вирусным гепатитом C. В Индии несколько центров, которые занимаются решением этой проблемы. Они располагаются в крупных городах: в Дели, Мумбае, Индоре и пр.
Подготовка к трансплантации
На подготовительном этапе происходит всестороннее клиническое обследование пациента с целью выявления возможных противопоказаний, поэтому проводятся:
- лабораторные анализы крови, мочи и мокроты;
- инструментальные методы (рентгенологическое и ультразвуковое исследование, гастроскопия, электрокардиография);
- осмотры врачебных специалистов (включая гинеколога, отоларинголога, психолога, стоматолога).
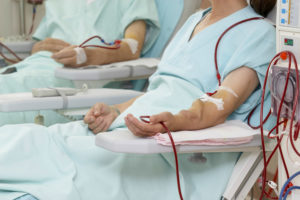
При отсутствии противопоказаний определяется совместимость донора и реципиента. В случае необходимости диализа его проводят также непосредственно перед трансплантацией. Возможно назначение пациенту успокоительных препаратов. Прием пищи и питья осуществляется не позднее, чем за 8 часов до оперативного вмешательства. Кроме того, пациент подписывает пакет документов, включающий согласие на проведение хирургического вмешательства и всех сопутствующих манипуляций и подтверждение информирования о возможных рисках и угрозах.
В случае необходимости проводятся дополнительные хирургические мероприятия для подготовки к трансплантации:
- билатеральная нефрэктомия лапароскопическим способом — удаление собственной почки пациентам, имеющим инфекционные заболевания, с целью устранения очага инфекции;
- пилоропластика для пациентов с язвенными поражениями — расширение отверстия, соединяющего желудок с двенадцатиперстной кишкой, в случае его стеноза.
Общие сведения о процедуре
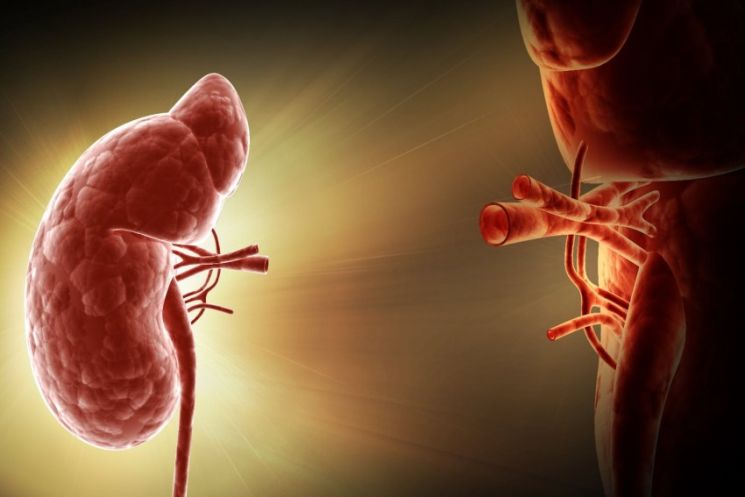
Трансплантация почки представляет собой хирургическое вмешательство, в ходе которого больному человеку пересаживают здоровый донорский орган (его берут или у живого, или у только умершего человека, и до помещения в тело реципиента содержат в специальном холодильнике). Операция по пересадке почки обычно не предполагает удаление больного органа, а размещение донорских тканей в подвздошном участке или непосредственной близости от родных почек.
Всё зависит от того, кому и при каких условиях делается трансплантация:
- Маленьким и новорожденным детям, вес которых составляет меньше 20 кг, донорский орган помещают в брюшную полость. Только здесь он хорошо приживается, и впоследствии полноценно функционирует.
- В качестве донора почки выступают, в основном, родные больного человека, давшие своё согласие на процедуру и заблаговременно извещённые о её последствиях.
- Донор и реципиент должны иметь одинаковую группу крови.
- Пациент и донор почки должны иметь примерно одинаковые показатели веса и возраст.
- Человек, отдающий свою почку, не должен иметь никаких серьёзных заболеваний. Перед трансплантацией донор должен пройти полное медицинское обследование, сдать все анализы, посетить психиатра (для выявления скрытых психических заболеваний).
Сегодня количество больных людей, которым требуется почечная трансплантация, просто огромно. И поэтому хирургам иногда приходится использовать донорский материал, взятый у недавно умерших людей.
Взять орган умершего человека можно в таких случаях:
- его привезли в больницу по скорой помощи, и в лечебном учреждении прекратилась деятельность головного мозга;
- есть разрешение от покойного на донорство, которое он написал ещё при жизни;
- существует разрешение от родственников умершего человека, написанное сразу после того, как он скончался.
Донорский материал, который взят из тела умершего человека, зачастую имеет различные отклонения и патологии.
Но всё равно медики используют данный метод в сфере трансплантологии. Следует заметить, что подобные операции практически не делают маленьким детям и пожилым людям.
Где проводится?
Трансплантация почки — дорогостоящая хирургическая процедура, которая проводится в любом государстве, где есть специализированные медицинские учреждения.
Вот список стран, где она выполняется:
- Израиль;
- Германия;
- Россия;
- США.
Самая высокая стоимость пересадки почки — в Германии. Однако в немецких клиниках и процент смертности после трансплантации данного органа ниже. Возможность реализации такой работы за границей существует далеко не у каждого пациента. Дело в том, что донорский орган рекомендуется помещать в тело реципиента не позднее чем через сутки после извлечения из организма донора. Но не всегда доноры имеют возможность выехать за рубеж.
В России такие операции проводятся в московских медицинских центрах им. Пирогова, им. Сеченова, при РАМН (Российская академия медицинских наук), в Санкт-Петербурге (медицинский университет им. Павлова).
Существует вариант доставки донорской почки из одной страны в другую. Для этих целей применяются специальные резервуары, в которых трансплантационный материал может содержаться до 3-х суток, сохранив при этом все показатели для трансплантации.
Необходимая подготовка к трансплантации почки
Самый важный этап в пересадке любого органа — поиск максимально совместимого донора. Именно от этого и зависит успех проводимой операции. В норме человеческое тело воспринимает любой новый предмет как нечто чужеродное: то же самое происходит и по отношению к почке. В результате этого развивается активная воспалительная реакция, которая приводит к отторжению пересаженного органа. Чтобы этого не произошло, донор и реципиент должны быть совместимы не только по группе крови и её резусу, но и по лейкоцитарным антигенам. Это достигается путём длительного подбора по базе данных.
Перед операцией необходимо пройти следующие исследования и тесты:
- Общий анализ крови. При повышении уровня лейкоцитов, С-реактивного белка, а также при понижении гемоглобина и эритроцитов рекомендуется отложить хирургическое вмешательство: такой результат свидетельствует о наличии острого воспалительного процесса в организме.
- Биохимический анализ крови позволяет оценить количество креатинина и мочевины — основных веществ, избыточное содержание которых провоцирует развитие уремической интоксикации. Увеличение этих метаболитов наблюдается при почечной недостаточности, пиелонефрите и гломерулонефрите, что служит основным показанием к проведению оперативного вмешательства.
- Определение совместимости группы крови пациента и донора. Чтобы не произошло отторжения пересаженного органа, необходимо полное совпадение. Наличие одинакового резус-фактора также играет решающюю роль. Но если донор имеет третью группу крови, его почка может быть трансплантирована также пациенту с первой.
- Изучение совместимости по лейкоцитарным антигенам. Эта система является более трудной: небольшие участки тканей донора и реципиента тщательно сравниваются между собой, после чего делается заключение о возможности пересадки. Известно, что чем ближе родство, тем больше вероятность достичь полной совместимости. Однояйцевые близнецы являются идеальными донорами друг для друга.
В своей практической деятельности автор сталкивался с таким случаем, когда необходимый для трансплантации орган, идеально подходящий данному пациенту по всем системам, оказывался на противоположном конце земного шара. Так как пострадавший уже длительное время пребывал на гемодиализе, операцию было необходимо проводить в кратчайшие сроки. Было принято решение осуществить доставку донора и реципиента в международный центр, специализирующийся на пересадках почек, который находился практически посередине между местами их проживания.
Проведение трансплантации

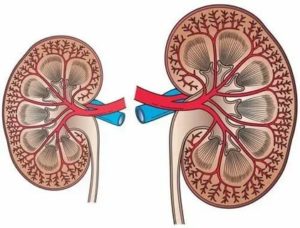
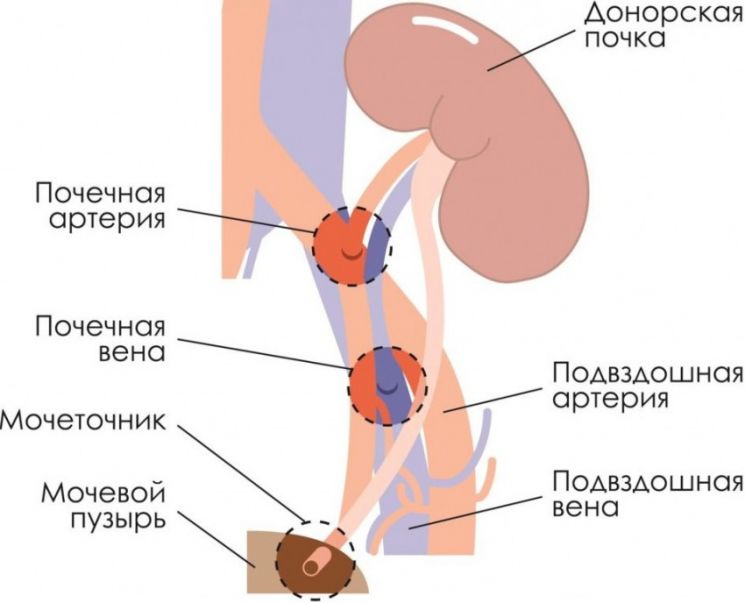
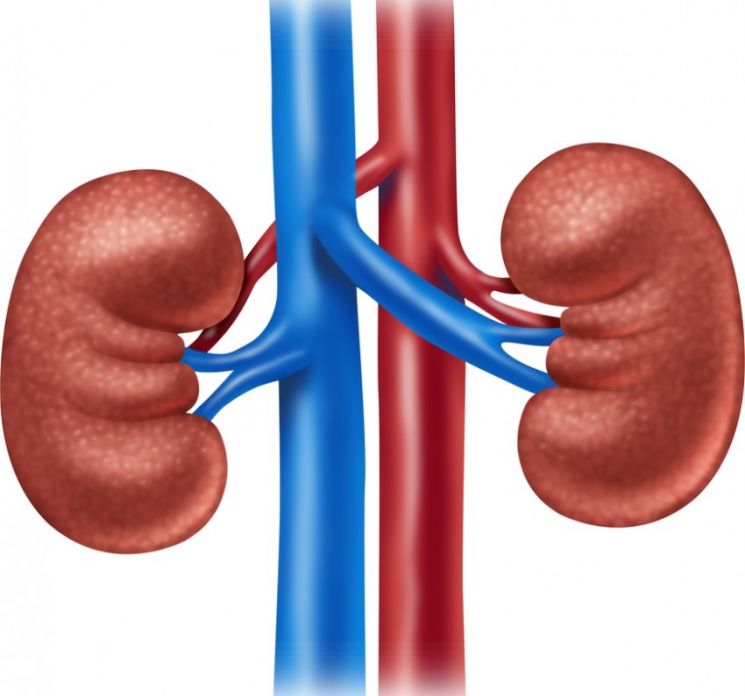
Трансплантация почек чаще всего проводится гетеротопическим методом, то есть не на привычное для них место.
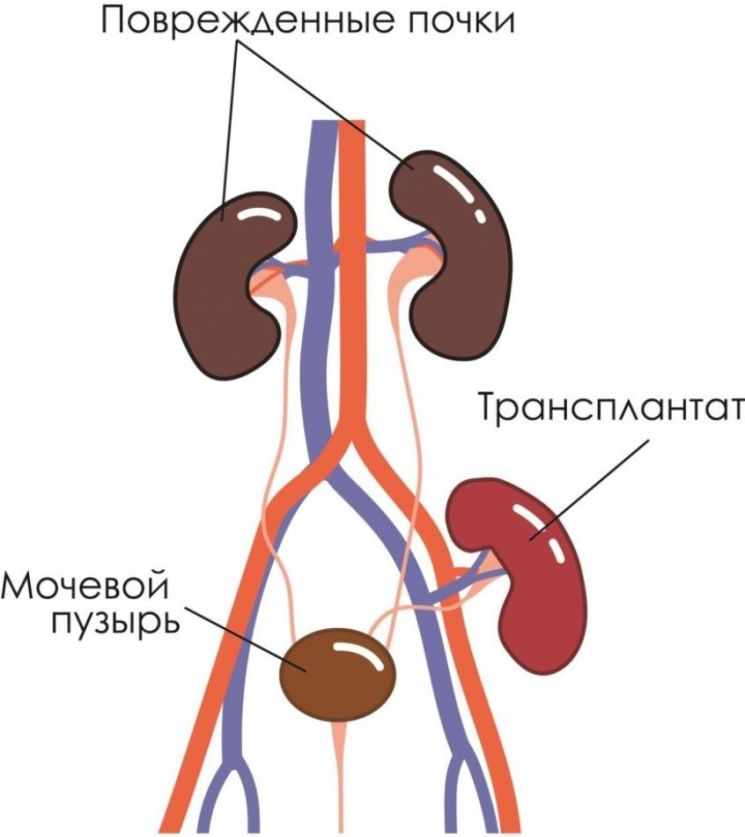
Орган будет размешен в подвздошной ямке, предпочтительно с правой стороны, так как в этом месте подвздошная вена располагается ближе к поверхности кожи. У детей и пациентов, перенесших несколько операций, орган размещается в брюшине.
Как правило, левую почку пересаживают с правой стороны, правую – с левой. Это позволяет правильно сформировать сосудистую систему, питающую орган. Родную, но не работающую почку не извлекают у пациента.
В редких случаях орган подлежит удалению. Показания к полной замене почки:
- собственный орган мешает правильно расположить трансплантат;
- кистозные изменения тканей почки – это может вызвать гнойный воспалительный процесс;
- повышенное почечное давление, которое не поддается медикаментозной терапии.
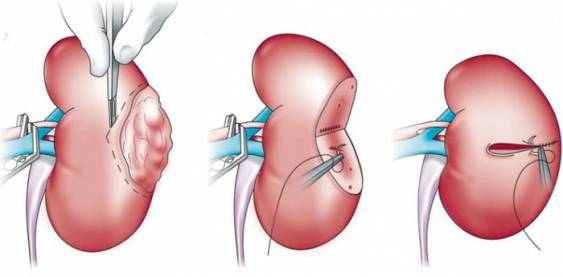
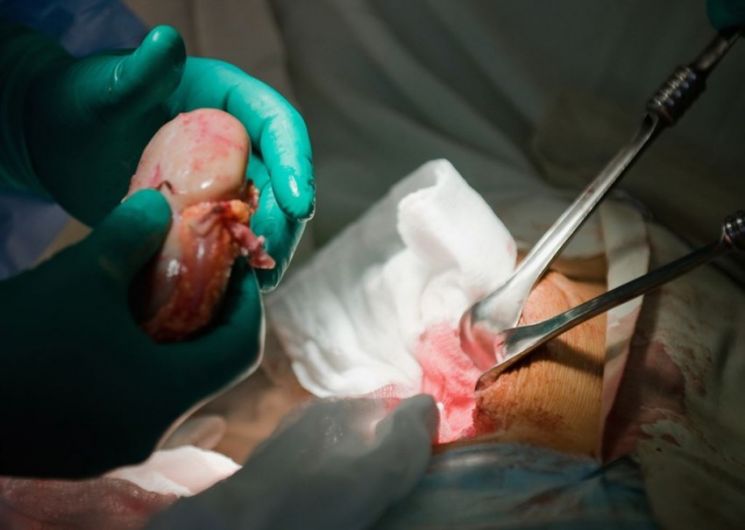
Оперативное вмешательство проводится в 6 этапов. Одновременно проходит лапароскопическое изъятие органа у живого донора.
- Доступ. Разрез начинается с середины живота на 2 см выше лобка и направлен вверх и кнаружи. Для предупреждения кровотечения используется электронож.
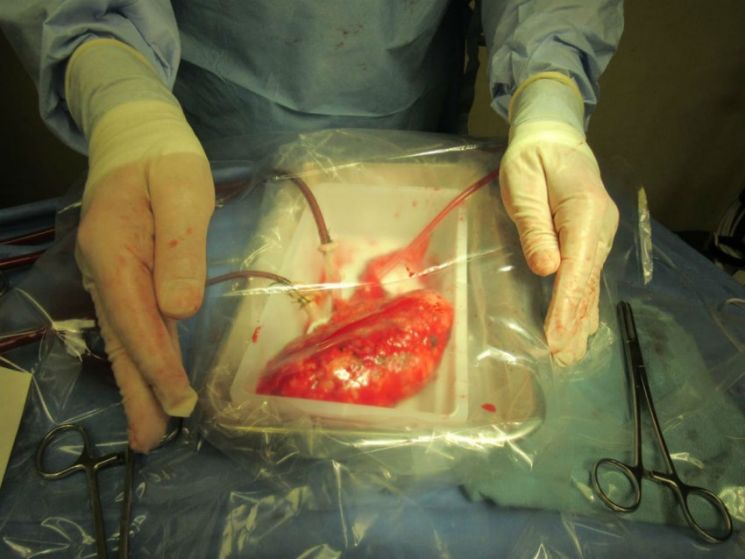
- Обработка донорской почки. Хирург извлекает ее из пакета и помещает в емкость со стерильной ледяной крошкой. Проводят обработку сосудов почки, мочеточника.
- Формирование сосудистой системы и запуск кровообращения. Контроль – это начало оттока мочи по мочеточнику.
- Формирование соединения между донорским мочеточником и мочевым пузырем реципиента. При необходимости проводится стентирование.
- Укладка донорского органа – трансплантат размещается в подготовленном месте таким образом, чтобы артерии и вены не были перекручены, мочеточник лежал свободно, без натяжки.
Последним этапом является установка дренажа для оттока отделяемого, послойное ушивание раны. Пациента выводят из наркоза и переводят в отделение реанимации.
Что такое трансплантация почек?
Трансплантация почек — это хирургическая процедура, которая проводится для лечения почечной недостаточности. Почки фильтруют отходы из крови и удаляют их из организма через вашу мочу. Они также помогают поддерживать баланс жидкости и электролита вашего тела. Если ваши почки перестают работать, в вашем теле образуются отходы, и вы можете сильно болеть.
Люди, чьи почки не прошли, обычно проходят лечение, называемое диализом. Эта обработка механически фильтрует отходы, которые накапливаются в кровотоке, когда почки перестают работать. Некоторые люди, чьи почки потерпели неудачу, могут претендовать на пересадку почки, при которой одна или обе почки заменяются донорскими органами у живого или умершего человека.
Есть плюсы и минусы как для диализа, так и для трансплантации почек. Прохождение диализа требует времени и требует трудоемкости. Диализ часто требует частых поездок в центр диализа для лечения. В центре диализа ваша кровь очищается с помощью диализной машины. Если вы решите провести диализ в своем доме, вам необходимо приобрести диализные материалы и узнать, как их использовать.
Пересадка почки может освободить вас от пожизненной зависимости от диализной машины и строгого графика, который идет с ней. Это может позволить вам жить более активной жизнью. Тем не менее, пересадка почки не подходит для всех, включая людей с активными инфекциями и людей с тяжелым избыточным весом.
Во время пересадки почки ваш хирург возьмет пожертвованную почку и поместит ее в ваше тело. Даже если вы родились с двумя почками, вы можете вести здоровый образ жизни только с одной функционирующей почкой. После трансплантации вам придется принимать иммуномодулирующие препараты, чтобы ваша иммунная система не атаковала новый орган.
Контроль за функцией почек и развитием плода
Для контроля функционирования трансплантата назначают лабораторные и инструментальные исследования.
Инструментальные исследования:
- ультразвуковое;
- цистоскопия;
- катетеризация мочеточника;
- электрокардиограмма;
- допплерография сосудов почки;
- сцинтиграфия.
Лабораторные методы:
- анализы мочи — общий, клинический, биохимический, по Нечипоренко;
- бактериальный посев мочи;
- пробы — Реберга, Аддиса-Каковского, Амбурже, Зимницкого;
- иммунологический контроль;
- общая гемодинамика.
Результаты анализов в норме должны соответствовать таким показаниям:
- протеинурия — до 0,45 г/л*сутки;
- мочевина — 7-12 ммоль/л;
- креатинин — до 0,15 ммоль/л;
- скорость клубочковой фильтрации — от 60 мл/мин.
Максимально допустимое артериальное давление — 140/90 мм рт. ст.
По данным допплеросонографии сосудов трансплантата индекс резистентности не должен превышать 0,8.
Контролируют уровень иммунодепрессантов в крови.
Когда требуется трансплантация почек
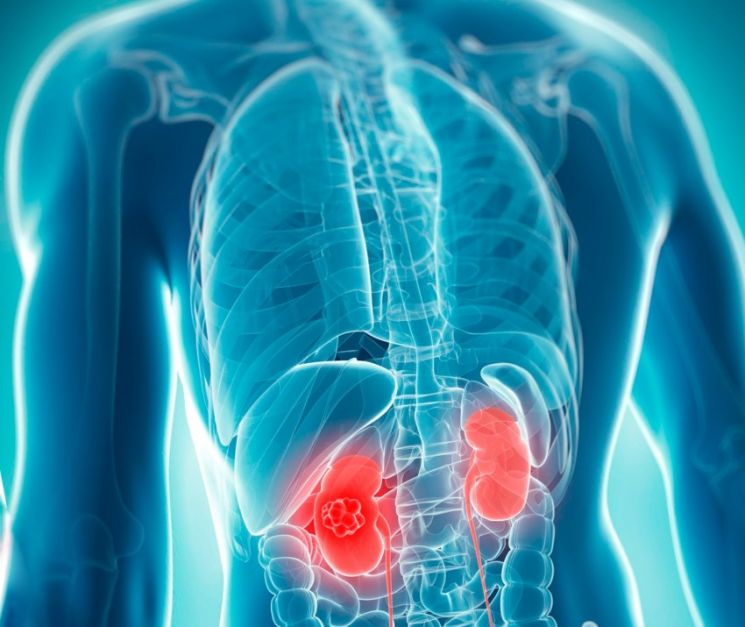
Пересадка почки применяется тогда, когда собственные почки человека не могут выполнять свои функции. Такое состояние называется почечной недостаточностью. Согласно принятой сегодня классификации, существует пять стадий почечной недостаточности, и об отказе почек говорят тогда, когда больной находится на последней из них. На этой стадии развивается уремия – накопление в организме продуктов обмена веществ (таких как аммиак, мочевина, креатинин и др.), оказывающих токсическое действие на все органы и системы. Без принятия соответствующих мер, уремия неизбежно приводит к скорому летальному исходу.
К развитию почечной недостаточности способны привести следующие патологии:
- хронические воспалительные процессы в почках (клубочковый нефрит, пиелонефрит);
- поражение почек как следствие сахарного диабета;
- врожденные почечные пороки;
- обильное образование кист;
- почечнокаменная болезнь;
- травматические повреждения почек;
- онкологические заболевания.
До внедрения современных методов лечения при наступлении уремии больной не имел шансов на выживание. В настоящее время медицина способна продлить жизнь человека с почечной недостаточностью на долгие годы.
Сегодня существует только два способа лечения больных на пятой стадии почечной недостаточности: гемодиализ и трансплантация почки.
Центр трансплантации почки
Гемодиализ – наиболее часто применяемый способ сохранения жизни тем пациентам, у которых отказали почки. Для выполнения этой процедуры применяется сложный аппарат, который, к сожалению, нельзя сделать портативным – таким, чтобы больной всегда мог носить его с собой. Для очищения крови человек должен посещать специализированное лечебное учреждение – диализный центр, к которому остается привязанным на всю оставшуюся жизнь.
При уремии очищение крови является обязательной процедурой. Больной должен проходить ее не реже раза в неделю. Опоздание даже на один день ставит его жизнь под угрозу.
При трансплантации функции пораженного органа принимает на себя здоровая почка, взятая от живого донора или трупа. Это более эффективный путь решения проблемы, чем гемодиализ, так как пациент перестает быть зависимым от процедуры, ограничивающей его свободу и создающей нагрузку на организм.
Согласно действующему законодательству, почка для пересадки может быть взята от живого человека, являющегося кровным родственником пациента, либо от трупа. Все другие способы получения материала для трансплантации являются незаконными.
Пересадка почки от родственника, добровольно отдающего орган, является наиболее предпочтительным вариантом, так как в этом случае риск отторжения на почве тканевой несовместимости минимален. При трансплантации почек от умерших людей основной проблемой является нахождение органов, наиболее совместимых с тканями пациента. По этой причине многие больные годами ожидают появления подходящего для трансплантации материала.
Теоретически возможно искусственное выращивание почки с использованием стволовых клеток самого пациента. В этом случае человек является одновременно и донором, и реципиентом. Но практическое внедрение такого подхода – дело отдаленного будущего.
Суть операции и жизнь после пересадки
 После операции пациенту назначают иммуносупрессоры, которые подавляют его иммунитет, предотвращая отторжение трансплантированного органа.
После операции пациенту назначают иммуносупрессоры, которые подавляют его иммунитет, предотвращая отторжение трансплантированного органа.
Трансплантацию проводят под общей анестезией под контролем электролитов, кислотно-основного состояния, гематокрита. В большинстве случаев донорскую почку помещают в подвздошную область, ее сосуды анастамозируют с подвздошными сосудами пациента, мочеточник соответственно – с мочевым пузырем.
В ранний послеоперационный период важно создать оптимальные условия для работы пересаженной почки. Она начинает функционировать сразу после реваскуляризации почки или отсрочено – через несколько дней или недель
В последнем случае до нормализации работы донорского органа проводится гемодиализ. При тяжелом ишемическом повреждении почки ее функция не восстанавливается.
После пересадки почки обязательно назначаются:
- иммуносупрессоры (цитостатики, кортикостероиды);
- антибактериальная и противогрибковая терапия;
- гипотензивные препараты (антагонисты кальция).
Особое внимание следует уделить иммуносупрессивной терапии. Именно она позволяет чужеродному органу функционировать в организме больного
Весь период иммуносупрессии может быть разделен на две фазы – индукции и поддерживающей терапии (продолжается всю жизнь). Первая из них длится около 12 недель и характеризуется назначением высоких доз препаратов, угнетающих иммунные реакции. Для этих целей применяются:
- Циклоспорин А;
- Микофенолат мофетил;
- Сиролимус;
- Такролимус.
Причем лечение может назначаться по разным схемам – с назначением одного препарата или комбинации нескольких из них.
В результате трансплантации почки устраняется свойственное диализным больным субуремическое состояние, артериальная гипертензия и синдром белково-энергетической недостаточности. При этом происходит частичная коррекция гипогонадизма у взрослых и нормализация роста и физического развития у детей. Также замедляется прогрессирование патологических процессов, которые индуцировала почечная недостаточность.
Самый сложный орган — легкие
«Средняя продолжительность работы пересаженной почки, полученной от умершего человека, составляет около 8 лет. Такая же почка, полученная от живого человека, работает около 15 лет. Существуют технологии, которые позволяют эти сроки продлить вдвое. То есть почка, полученная от родственника, может работать в среднем 30 лет», — рассказал Михаил Каабак.
«Наиболее сложный орган – легкие, — продолжил он. — Пятилетнее выживание не превышает 50% для пересаженных легких. Сердце и печень имеют одинаковую, 70% выживаемость, причем для печени нет разницы, получена ли она от живого, или от умершего человека. Это связано с тем, что от умершего человека пересаживают целую печень, а от живого — только часть печени, поврежденную хирургическим путем».
«Пересаженный орган не будет работать бесконечно долго, — предупреждает эксперт. — Все зависит от возрастной категории пациента. У детей утрата функций органа значительно чаще, но продолжительность жизни выше. У людей пожилого возраста происходит ровно наоборот: они умирают чаще, чем теряют орган».
По данным на 2016 год, к концу первого месяца после трансплантации функционируют 97% новых почек, к концу первого года – 93%, через три года – 83%.
После трансплантации сердца большинство пациентов (85–82%) имеют перспективы прожить от 10 до 20 лет. Больше года после трансплантации проживает 88% прооперированных больных, 5 лет – 72%, до 20 и более — 15% пациентов.
42-летний Рупиян Рой пробежал 10 км полумарафона через полтора года после трансплантации сердца, проведенной в индийском госпитале Fortis Malar. Одной из пациенток НИИ им. Склифосовского оставалось жить три дня, когда ей пересадили печень. Через полтора года после операции она родила ребенка.
Возможные осложнения
Трансплантация почек может вызывать осложнения:
- аневризмы, свищи – деформирование стенок сосудов и возникновение каналов патологического характера для отвода патологических жидкостей из организма;
- стеноз артерии пересаженного органа;
- препятствия в мочевыводящих путях, гематурия, несостоятельность связей мочевыводительной системы;
- раневая инфекция;
- разрыв пересаженного органа;
- лимфоцеле;
- тромбоэмболия венозная;
- тромбоз артерий подвздошной зоны у оперируемого;
- активная инфекция в скрытом или открытом виде из-за употребления иммунодепрессантов;
- риск отторжения.
Несмотря на возможные тяжелейшие осложнения, оперируемые пациенты хорошо отзываются о процедуре пересадки. Жизнь после успешной трансплантации почки может длиться более двадцати лет. От больного требуется строго соблюдать предписанный режим. Если все требования исполняются должным образом, пациент может жить почти полноценно, лишь с некоторыми ограничениями, но намного свободнее, чем перед пересадкой.
Особенности образа жизни пациентов с донорской почкой
Если хирургическое вмешательство и реабилитационный период прошли без осложнений, то при выполнении всех назначенных рекомендаций пациент сможет прожить достаточно долгую и практически полноценную жизнь. После перенесенной операции все возвращается на круги своя. Человек может ходить на работу и заниматься спортом. Более того, женщина с пересаженной почкой имеет возможность забеременеть и родить здорового ребенка. Основными ограничениями в жизни пациентов являются соблюдение диеты, оптимальные нагрузки, постоянный контроль состояния здоровья и, конечно же, прием лекарственных препаратов.
Наибольшего внимания требует питание. Для снижения нагрузки на пересаженный орган первое время после операции оно осуществляется путем введения в кровь специальных питательных растворов. В дальнейшем диета включает следующие ограничения:
- снижение потребления соленой и сладкой пищи;
- исключение из рациона хлебобулочных изделий из муки высшего сорта, а также некоторых каш: манной, пшеничной и пшенной;
- строгий запрет на алкоголь (в том числе пиво), курение, газированные напитки;
- весьма нежелательно употребление жирного мяса и копченостей.
При высоком холестерине требуется уменьшить употребление молочной продукции, жирных сортов рыбы, растительного масла. Желательно не употреблять не сезонные овощи и фрукты из-за высокого содержания нитратов.
 Следует ограничить употребление молока
Следует ограничить употребление молока
Вся пища должна содержать достаточное количество питательных веществ, витаминов и минералов
Не менее важно соблюдение баланса между белками, жирами и углеводами
Внимания требует поддержание оптимального режима питья. Так, в сутки пациенту после трансплантации требуется выпивать не менее 1,5-2 литров жидкости
Поддерживать такой питьевой режим лучше за счет чистой воды, а к покупным сокам и морсам следует относиться с осторожностью и лучше вовсе исключить из рациона
Поддержание оптимального веса – еще один из важных моментов. В данном вопросе поможет соблюдение указанной диеты, которую можно усилить допустимыми физическими нагрузками.
 Соблюдение диеты для поддержания оптимального веса
Соблюдение диеты для поддержания оптимального веса
Какие нагрузки безопасны пациентам после трансплантации? В первую очередь, упражнения с наклонами. Они очень полезны. Также в комплекс упражнений стоит включить приседания, ходьбу и легкий бег. Не менее чем через полгода при отсутствии послеоперационных осложнений можно начинать поднимать гири весом до 5 кг.
Важно! В первые полгода поднимать любые тяжести категорически запрещено. Главное при занятиях спортом – посильность нагрузки, которая не вызывает неприятных ощущений и ухудшения самочувствия
Правильно подобранные упражнения помогут привести к норме артериальное давление и улучшить сон.