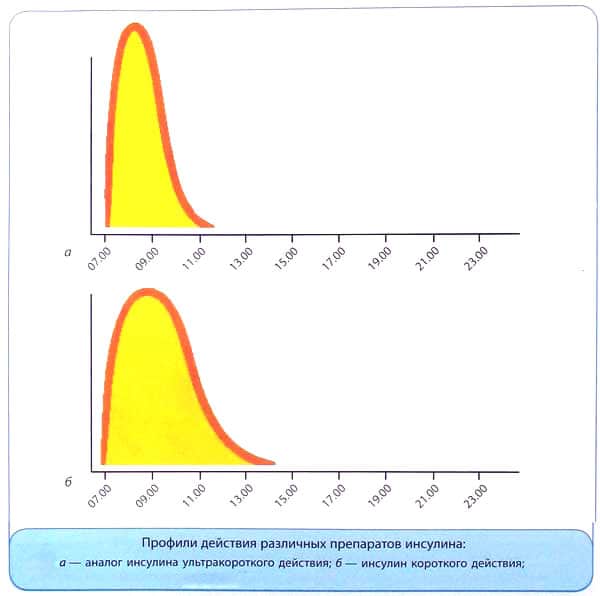
Когда назначают инсулин при диабете
Содержание:
- Варианты введения инсулина
- Нестандартные формы течения диабета
- Особенности гормона и его роль в организме
- Как лечить инсулинорезистентность
- Инсулин и таблетки при диабете 2 типа
- ВРЕМЯ НАЧАЛА ИНСУЛИНОТЕРАПИИ
- Симптомы пониженного инсулина
- Инсулин для диабетиков бесплатно: кому положен
- При каком уровне сахара садят на инсулин
- Последствия инсулина
- Симптомы повышенного инсулина
- Уровень инсулина при диабете
- Как рассчитать дозу инсулина?
Варианты введения инсулина
Инсулин можно вводить несколькими различными способами. Обычно решение принимается в зависимости от того, какой метод лучше всего соответствует Вашим потребностям и образу жизни. Существует множество вариантов введения, но наиболее популярны шприц-ручки с инсулином и инсулиновые помпы.
Инсулиновая помпа
Инсулиновую помпу предпочитают пациенты, не желающие делать многократные ежедневные инъекции. Она подходит как больным диабетом 1, так и 2 типа. Помпа представляет собой небольшое электронное устройство, круглосуточно вводящее инсулин ультракороткого действия в выбранной дозе для максимального удовлетворения потребностей вашего организма.
Лечение с помощью инсулиновой помпы обеспечивает множество клинических преимуществ по сравнению с лечением с помощью многократных ежедневных инъекций, например2:
- лучший контроль гликированного гемоглобина
- меньшее количество эпизодов гипогликемии
- снижение вариабельности гликемии
Шприц-ручка с инсулином
Шприц-ручка с инсулином — наиболее распространенная форма введения инсулина для больных диабетом 1 типа и некоторых больных диабетом 2 типа. Обычно в шприц-ручках используются тонкие и короткие сменные иглы, инъекции с помощью которых зачастую безболезненные. Шприц-ручка с инсулином — выбор больных диабетом, которые используют базально-болюсный режим или вводят фиксированные дозы инсулина. Для настройки дозы вводимого инсулина применяется селектор дозы в верхней части ручки.
Нестандартные формы течения диабета
В некоторых случаях у пациентов в возрасте старше 35-40 лет мы сталкиваемся с быстрым и стойким повышением уровня сахара крови, с которым не могут справиться ни диета, ни высокие дозы таблеток. Часто такие люди имеют нормальный или немного избыточный вес и могут худеть на высоких сахарах.
В этом случае первое, что должен сделать врач — заподозрить латентный аутоимунный диабет взрослых (LADA) или острый панкреатит.
Острый панкреатит
Тошнота, расстройство стула, боли в животе, повышенные уровни амилазы крови позволяют нам быстро диагностировать обострение хронического или остро развившийся панкреатит. В этом случае лечение лечение таблетками для снижения сахара не только не эффективно, но даже опасно. Поэтому в больнице таких людей обычно переводят на инсулин.
В некоторых случаях результатом такого панкреатита будет смерть большого количества бета-клеток поджелудочной железы. А значит, вырабатывать инсулин будет «не кому». И тогда человек будет пожизненно получать инсулин. Но это хорошая новость! Ведь раньше он просто умер бы от последствий постоянно-высокого уровня сахара крови.
Латентный аутоимунный диабет взрослых (LADA)
Если же мы говорим о латентном аутоимунном диабете взрослых (LADA или ADA, как его сейчас принято называть), то здесь все сложнее.
В данной ситуации мы имеем дело с вариантом сахарного диабета 1 типа, но текущим очень медленно. Что это значит?
Это значит, что в организме существуют специфические антитела, которые, как и в случае с сахарным диабетом 1 типа, приводят к смерти бета-клеток поджелудочной железы. Только при диабете 1 типа, смерть более 80% бета-клеток происходит в раннем детском или подростковом возрасте, а при LADA клетки умирают медленно на протяжении многих (30-40) лет.
Что же это за антитела?
- Антитела к бета-клеткам поджелудочной железы;
- Антитела к рецепторам инсулина;
- Антитела к самому инсулину (это бывает редко).
В результате организм теряет способность обеспечивать себя инсулином, и тогда жизненно необходимо вводить его извне.
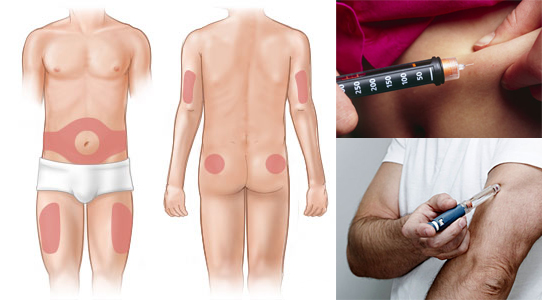
В настоящий момент все мировое сообщество говорит о том, что врачи потакают желаниям пациентов и слишком долго откладывают старт инсулинотерапии. Поэтому прислушивайтесь к советам врача. Поверьте, Вы не одни боитесь. Но бояться не стоит. Просто попробуйте и поймете, что у страха глаза велики.
В подтверждение удобства и полезности использования инсулина приведу результат небольшого исследования.
Исследование проводилось на небольшой группе китайцев, у которых впервые выявили сахарный диабет. Средний уровень сахара крови был в районе 9 ммоль\л. Всем пациентам на 2 недели назначали инсулин пролонгированного действия гларгин (Лантус). За эти две недели достигались целевые уровни гликемии и снималась глюкозотоксичность. После отмены препарата, все пациенты еще год жили вообще без какой бы то ни было терапии, но старались соблюдать диету и рекомендованный режим физической активности.
Не бойтесь инсулина. Попросите доктора показать Вам чем и как его колоть, и Вы увидите, что иглы практически незаметны, а сами устройства для введения инсулина (шприц-ручки), довольно технологичны и удобны в использовании.
Помните, врачи никогда не рекомендуют приступить к лечению инсулином просто так, без должных на то показаний.
Напоминаю, что если у Вас есть вопросы или Вам необходима консультация, Вы всегда можете записаться на прием.
Вам также могут понравиться записи:
- Инсулин — не приговор!
- Как отказаться от сладкого, если у Вас диабет?
- Можно ли есть сладкое при диабете?
- Польза гречки при сахарном диабете
Особенности гормона и его роль в организме
Выработка инсулина производится поджелудочной для приведения к норме уровня глюкозы в организме человека.
Гормон инсулин продуцируется бета-клетками поджелудочной.
Этот полипептидный гормон является важным для нормальной работы всех органов и систем.
В число его функциональных особенностей входят:
- поставка к клеткам организма аминокислот и калия.
- участие в процессах увеличения объема мышечной массы.
- транспортирует поступающий сахар, из плазмы крови в клетки и ткани организма.
- способствует поддерживанию и регуляции углеводного обменного процесса.
- принимает активное участие в процессе обмена белков и липидов.
В норме гормон инсулин должен содержаться в организме человека в пределах от 3 до 20 мкЕд/мл. Для получения точных данных проводится диагностическое исследование в виде анализа плазмы крови на голодный желудок.
Если процедуру совершить в течение дня показатели могут быть не точными, что связано, прежде всего, с потреблением пищи. Известно, что после приема еды, происходит повышение уровня глюкозы в плазме крови, в результате чего железа начинает продуцировать гормон, чтобы отрегулировать поступивший сахар.
У ребенка такая особенность отсутствует, анализ дети могут сдавать в любое время. Повышение уровня инсулина в крови начинает проявляться уже у подростков, что связано, прежде всего, с половым созреванием организма.
Анализ на объем вырабатываемого гормона требуется для оценки работоспособности поджелудочной железы. Отклонение от нормального уровня может обозначать и говорить о наличии болезни или других нарушений в функционировании внутренних органов и систем организма человека. При этом, независимо от производства инсулиновых показателей, данные не должны быть ниже или выше установленных нормативных отметок. Негативную информацию показывают как снижение, так и превышение значений инсулина.
В лабораторных условиях человеку могут осуществить один из анализов для выявления и наличия отклонений:
- Анализ крови из вены или пальца.
- Проведения тестирования на толерантность.
- Диагностика на количество эритроцитов — анализ гликированного гемоглобина.
Последнее исследование наиболее результативный метод диагностирования, так как не зависит от образа жизни пациента.
Как лечить инсулинорезистентность
Чтобы улучшить состояние, следует серьёзно контролировать рацион питания и особенно потребление углеводов.
Медики разработали специальный гликемический индекс (ГИ), который демонстрирует скорость расщепления и преобразования в глюкозу организмом какого-то продукта. Чем быстрее расщепление, тем ГИ выше. Под воздействием «быстрых» углеводов, поджелудочной железой усиленно выбрасывается инсулин.
«Быстрые» углеводы ведут к ожирению, поскольку избыток глюкозы организм «запасает» в виде жира. Но «медленные» углеводы, расщепляемые в умеренном темпе, питают клетки глюкозой постепенно, обеспечивая длительное чувство насыщения и достаточную энергетическую подпитку.
Потеряв лишние килограммы при помощи рационального питания и усиленной двигательной активности, можно победить инсулинорезистентность, уменьшив риск сахарного диабета 2 типа.
Исследования финских ученых доказали: рациональное питание и физические нагрузки более, чем на 50% уменьшают риски приобретения сахарного диабета II типа. Режим питания, которого стоит придерживаться пожизненно – с сокращением количества блюд, содержащих углеводы, признан эффективным методом лечения инсулинорезистентности на первичных стадиях диабета II типа.
Буквально через несколько дней после изменения режима питания, у многих людей отмечается улучшение состояния здоровья, а через 45 – 60 суток анализы показывают повышение «хорошего» холестерина. Триглицериды в крови опускаются до нормы уже через несколько дней, а результаты анализов по показателям холестерина улучшаются немного позднее. Так, риск заболеть атеросклерозом существенно снижается.
Отличия 1-го и 2-го типа диабета
Универсальных методов от инсулинорезистентности пока не существует, но проблему можно решать при помощи низкоуглеводной диеты. Нужно также прекратить употреблять рафинированные углеводы, такие как сахар, сладкое и продукцию из белой муки.
Выраженный эффект пациенты получают от метформина, сиофора и глюкофажа. Препараты следует употреблять как дополнение к диете, но не вместо нее.
Инсулин и таблетки при диабете 2 типа
Как известно, основной причиной диабета 2 типа является пониженная чувствительность клеток к действию инсулина (инсулинорезистентность). У большинства пациентов с этим диагнозом поджелудочная железа продолжает вырабатывать свой собственный инсулин, иногда даже больше, чем у здоровых людей. Если ваш сахар в крови после еды подскакивает, но не слишком, то можно попробовать заменить уколы быстрого инсулина перед едой приемом таблеток метформина.

Метформин — это вещество, которое повышает чувствительность клеток к инсулину. Оно содержится в таблетках Сиофор (быстрого действия) и Глюкофаж (замедленного высвобождения). Такая возможность вызывает большой энтузиазм у больных диабетом 2 типа, потому что они охотнее принимают таблетки, чем делают себе уколы инсулина, даже после того как освоили технику безболезненных инъекций. Перед едой вместо инсулина можно попробовать принимать быстродействующие таблетки Сиофор, постепенно повышая их дозу.
Начинать кушать можно не ранее чем через 60 минут после приема таблеток. Иногда удобнее сделать перед едой укол короткого или ультракороткого инсулина, чтобы можно было начать принимать пищу уже через 20-45 минут. Если, несмотря на прием максимальной дозы Сиофора, сахар после еды все равно повышается — значит, нужны уколы инсулина. Иначе разовьются осложнения диабета. У вас ведь и так уже более чем достаточно проблем со здоровьем. Не хватало еще прибавить к ним ампутацию ноги, слепоту или почечную недостаточность. Если есть показания, то лечите свой диабет инсулином, не делайте глупостей.
Как при диабете 2 типа снизить дозы инсулина с помощью таблеток
При диабете 2 типа нужно использовать таблетки совместно с инсулином, если у вас есть избыточный вес и доза продленного инсулина на ночь составляет 8-10 ЕД или больше. В такой ситуации правильные таблетки от диабета облегчат инсулинорезистентность и помогут снизить дозировки инсулина. Казалось бы, какая от этого польза? Ведь все равно нужно уколы делать, какая бы доза инсулина не была в шприце. Дело в том, что инсулин — это главный гормон, который стимулирует отложение жира. Большие дозы инсулина вызывают прибавку массы тела, тормозят похудение и еще усиливают инсулинорезистентность. Поэтому для вашего здоровья будет значительная польза, если получится снизить дозировки инсулина, но только не ценой повышения сахара в крови.
Какая схема использования таблеток совместно с инсулином при диабете 2 типа? Прежде всего, пациент начинает принимать на ночь таблетки Глюкофаж вместе со своим уколом продленного инсулина. Дозу Глюкофажа постепенно повышают, а дозу продленного инсулина на ночь пробуют понижать, если измерения сахара утром натощак показывают, что это можно сделать. На ночь рекомендуется принимать именно Глюкофаж, а не Сиофор, потому что он действует дольше, и его хватает на всю ночь. Также Глюкофаж намного реже, чем Сиофор, вызывает расстройства пищеварения. После того, как дозу Глюкофажа постепенно повысили до максимальной, можно к нему добавить пиоглитазон. Авось это поможет еще больше снизить дозировку инсулина.

Предполагается, что прием пиоглитазона на фоне уколов инсулина слегка повышает риск застойной сердечной недостаточности. Но доктор Бернстайн считает, что потенциальная выгода превышает риск. В любом случае, если заметите, что ноги хоть немного отекают, немедленно прекращайте принимать пиоглитазон. Маловероятно, чтобы Глюкофаж вызвал какие-то серьезные побочные эффекты, кроме расстройств пищеварения, и то редко. Если в результате приема пиоглитазона не получается снизить дозировку инсулина, то его отменяют. Если, несмотря на прием максимальной дозы Глюкофажа на ночь, ничуть не получилось снизить дозировку продленного инсулина, то эти таблетки тоже отменяют.
Здесь уместно напомнить, что физкультура повышает чувствительность клеток к инсулину во много раз мощнее, чем любые таблетки от диабета. Узнайте, как заниматься физкультурой с удовольствием при диабете 2 типа, и начинайте шевелиться. Физкультура — это чудодейственное средство от диабета 2 типа, которое находится на втором месте после . Отказаться от уколов инсулина получается у 90% больных диабетом 2 типа, если соблюдать низко-углеводную диету и при этом заниматься физкультурой.
ВРЕМЯ НАЧАЛА ИНСУЛИНОТЕРАПИИ
Как я уже отмечала, инсулинотерапия при СД 2 типа назначается обычно через 5–10 лет от момента установления диагноза. Опытный врач, когда видит пациента даже со «свежим» диагнозом, может довольно точно определить, как скоро ему понадобится инсулинотерапия. Это зависит от того, на каком этапе был диагностирован диабет. Если глюкоза крови и HbA1c при диагностике не очень высокие (глюкоза до 8–10 ммоль/л, HbA1c до 7–7,5%),это значит, что резервы инсулина ещесохранены, и пациент сможет долго быть на таблетках. А если глюкоза крови выше 10 ммоль/л, есть следыацетона в моче, то уже в ближайшие 5лет пациенту может понадобиться инсулин
Важно отметить, что у инсулина нет побочного негативного воздействия на функцию внутренних органов. Единственное его «побочное действие» – это гипогликемия (понижение уровня глюкозы крови), которая возникает, если вводить избыточную дозу инсулина или неправильно питаться
У обученных пациентов гипогликемия случается исключительно редко.!
Бывает так, что пациенту с СД 2 типа даже без сопутствующих заболеваний сразу назначают инсулинотерапию по полной программе, как при первом типе. Такое встречается, к сожалению, не так уж редко. Это связано с тем, что СД 2 типа развивается постепенно, человек в течение нескольких лет может отмечать сухость во рту, учащенное мочеиспускание, но не обращаться к врачу по разным причинам. У человека полностью истощаются резервы производства своего инсулина, и он может попасть в больницу, когда глюкоза крови уже превышает 20 ммоль/л, в моче обнаруживается ацетон (показатель наличия тяжелого осложнения – кетоацидоза). То есть все идет по сценарию СД 1 типа и врачам сложно определить, какой все-таки это диабет. В такой ситуации помогают некоторые дополнительные обследования (антитела к бетаклеткам) и тщательный сбор анамнеза. И тогда выясняется, что у пациента давно избыточный вес, лет 5–7 назад ему впервые сказали в поликлинике, что сахар крови немного повышен (начало диабета). Но он не придал этому значения, жил не тужил как и прежде.
Несколько месяцев назад стало хуже: постоянная слабость, похудел и т.д. Это типичная история. Вообще, если полный пациент с СД 2 типа начинает худеть без видимой причины (не соблюдая диеты), это признак снижения функции поджелудочной железы. Мы все знаем по опыту, как сложно похудеть на начальных этапах диабета, когда резерв бета-клеток еще сохранен. Но если человек с СД 2 типа худеет, а сахар все равно растет, значит, точно пора на инсулин! Если пациенту с СД 2 типа сразу назначен инсулин, теоретически есть возможность его отмены в дальнейшем, если сохранены хоть какие-то резервы организма по секреции собственного инсулина. Надо помнить, что инсулин не наркотик, к нему нет привыкания.
Наоборот, при тщательном контроле глюкозы крови на фоне инсулинотерапии бета-клетки поджелудочной железы, если они еще сохранены, могут «отдохнуть» и снова начать функционировать. Не надо бояться инсулина – надо добиться компенсации диабета на инсулине, подержать хорошие сахара в течение нескольких месяцев, а затем, обсудив с врачом, можно попробовать отменить инсулин. Это только при условии постоянного контроля глюкозы крови дома по глюкометру, чтобы в случае повышения глюкозы сразу вернуться к инсулину. И если ваша поджелудочная железа еще работает, она начнет вырабатывать инсулин с новой силой. Это очень просто проверить – если без инсулина будут хорошие сахара. Но, к сожалению, на практике так бывает далеко не всегда. Потому что отмена инсулина не означает отмены самого диагноза. А наши пациенты, уверовав в первую серьезную победу над своим диабетом с помощью инсулиновых инъекций, пускаются, как говорится, во все тяжкие, возвращаются к прежнему образу жизни, стилю питания и пр. Вот почему мы говорим, что СД 2 типа надо диагностировать как можно раньше, пока лечение еще не такое сложное. Все понимают, что с инсулином жизнь становится сложнее – надо чаще контролировать глюкозу крови, строже соблюдать режим питания и т.д. Однако если говорить о компенсации диабета и профилактике его грозных осложнений, ничего лучше инсулина пока не придумали. Инсулин спасает миллионы жизней и улучшает качество жизни людей с диабетом.О видах инсулинотерапии при СД 2 типа поговорим в следующем номере журнала.
Симптомы пониженного инсулина
Помимо лабораторных тестов, существуют и другие способы обнаружить у человека аномально низкий инсулин. Существует ряд симптомов, которые являются свидетельством нарушения гормонального уровня.
К признакам недостатка вещества в организме относят такие состояния:
- повышенный аппетит, неконтролируемое чувство голода;
- сильная неоправданная жажда, интенсивное и частое мочеиспускание;
- дрожание конечностей;
- учащенное сердцебиение;
- заметная бледность;
- онемение пальцев, ротовой полости, носоглотки;
- тошнота;
- усиленная потливость;
- обмороки;
- депрессивное настроение, раздражительность.
Как ни парадоксально, но признаки инсулинового переизбытка схожи с симптомами его недостаточного количества. Это неожиданные приступы голода, слабость, утомляемость, одышка, судороги, а также кожный зуд и нарушение регенеративных процессов, увеличение количества мочи.
Любой из перечисленных симптомов может иметь и физиологическую причину, не связанную с недугом. Но лучше лишний раз пройти обследование, чем запустить болезнь.
Инсулин для диабетиков бесплатно: кому положен
Люди, с диагнозом сахарный диабет, должны на протяжении всей своей жизни контролировать уровень сахара в крови, регулярно принимать предписанные врачом сахароснижающие препараты и вводить инсулин.
Чтобы следить за изменением параметром глюкозы в крови, для диабетиков существуют специальные приборы, при помощи которых пациенты могут проводить анализы в домашних условиях, не обращаясь каждый раз в поликлинику.
Между тем цена на глюкометры и расходные материалы для работы этого устройства достаточно высока. По этой причине у многих диабетиков возникает вопрос, могут ли они получить инсулин и иные лекарства бесплатно и к кому необходимо обращаться?
При каком уровне сахара садят на инсулин
Лечение сахарного диабета 2 типа должно учитывать возраст и индивидуальные особенности человека, режим работы, питания, наличие других хронических патологий, степень поражения поджелудочной, уровень сахара.
Важные нюансы:
- опытный эндокринолог объясняет пациенту, что нужно спокойно воспринимать переход на инъекции инсулина, не паниковать: с этим этапом терапии сталкиваются многие диабетики. Разница лишь в том, что одним ежедневные уколы назначают после постановки диагноза, а другим инъекции нужны спустя 5–10 лет после начала лечения;
- введение инсулина – это не наказание за неправильное питание либо невыполнение рекомендаций, а жизненно необходимая мера для сохранения оптимального течения физиологических процессов, снижения риска гипегликемической комы;
- промедление с переходом на уколы гормона-накопителя может привести к резкому повышению концентрации глюкозы. Не стоит ждать если поджелудочная не справляется со своими функциями, диета, таблетки сахароснижающих препаратов, физическая активность не позволяют поддерживать хорошие показатели сахара.
Когда понадобятся уколы инсулина? Чаще всего, диабетики при 2 типе патологии начинает инсулинотерапию спустя продолжительный период после постановки диагноза
Важно учесть, на каком этапе врач выявил сахарный диабет
При назначении инъекций гормона-накопителя учитывают:
- показатели гликированного гемоглобина не превышают 7–7,5 %, глюкозы – от 8 до 10 ммоль/л, функции поджелудочной железы сохранены. Пациент может долго поддерживать значения сахара при помощи препаратов для перорального применения;
- показатели гликогемоглобина повышены до 8 % и более, уровень глюкозы превышает 10 ммоль/л. В большинстве случаев перевод на инъекции инсулина понадобится раньше, чем через 5 лет.
Инсулинотерапия при 2 типе диабета бывает:
- постоянная;
- временная.
Пациент может получать:
- уколы инсулина. Антигипергликемические препараты малоэффективны;
- сочетание таблеток с инъекциями инсулина. Количество уколов варьируется от одного до двух-трех и более за день. Дозировка также подбирается индивидуально.
Пациент получает инъекции:
- сразу после выявления гипергликемии, подтверждения диагноза;
- по ходу терапии, на разных стадиях лечения, на фоне прогрессирования эндокринной патологии, если прием таблеток не снижает сахар до оптимальных значений. Многие переходят на инъекции через 7–10 лет.
Назначение временной инсулинотерапии:
- при стрессовой гипергликемии (увеличении концентрации глюкозы при серьезной болезни с интоксикацией, повышением температуры) на фоне СД 2 типа назначают уколы инсулина на определенный период. При активной форме патологии медики выявляют показатели сахара более 7,8 ммоль/л. Выздоровление наступает скорее, если при диабете проводят тщательный контроль концентрации глюкозы;
- переход на временную инсулинотерапию нужен при состояниях, когда больной не может пить таблетки: в до- и послеоперационный период при оперативном вмешательстве в отделах ЖКТ, при острых кишечных инфекциях.
Последствия инсулина
Вокруг инсулина огромное количество мифов. Большинство из них ложь и преувеличение. Действительно, каждодневные уколы вызывают страх, а у него глаза велики. Однако, есть и один правдивый факт. Это в первую очередь то, что инсулин приводит к полноте. Действительно этот белок при сидячем образе жизни приводит к набору веса, но с этим можно и даже нужно бороться.
Обязательно нужно даже при подобном заболевании вести активный образ жизни. В данном случае движение является отличной профилактикой полноты, а также может помочь разбудить заново любовь к жизни и отвлечься от переживаний по поводу своего диагноза.
Также обязательно нужно помнить о том, что инсулин не освобождает от диеты. Даже в том случае, если сахар пришел в норму, обязательно нужно помнить о том, что склонность к данному заболеванию есть и нельзя расслабляться и позволять все что угодно добавлять в рацион питания.
Симптомы повышенного инсулина
Даже незначительное повышение уровня инсулина сказывается на самочувствии. Появляются раздражительность, вялость и усталость. Постепенно они приобретают хроническую форму. Резко ухудшаются концентрация внимания и память, снижается потенция. В организме замедляется усвоение жиров. Человек набирает лишний вес. Со временем развивается ожирение.
Также инсулин оказывает сосудосуживающее действие. Это приводит к росту артериального давления, нарушению циркуляции крови, развитию почечной недостаточности. Больной страдает от бессонницы и проблем с речью, сильных головных болей, ухудшения зрения.
Другой признак повышенного инсулина – гиперсекреция сальных желез. Об ее наличии свидетельствует появление кожного зуда, прыщей, перхоти и себореи. Локализуется чрезмерная жирность в области корней волос и лица.
Рост уровня гормона сопровождается жаждой, которую трудно утолить, частыми позывами к мочеиспусканию. Если содержание инсулина продолжает расти, наблюдается длительное заживление ран, ушибов и царапин. Даже незначительные повреждения тканей приводят к воспалениям и нагноению.
При резком повышении инсулина а в крови отмечаются частый пульс, активное потоотделение, тахикардия, сильная дрожь по всему телу. Возможно состояние, близкое к обморочному. Несмотря на небольшие физические нагрузки, возникает одышка. В мышцах ощущаются боль и судороги. При регулярном и полноценном питании человек испытывает постоянное чувство голода.
Уровень инсулина при диабете
- 1-й;
- 2-й;
- гестационный (состояние гипергликемии, развивающееся на фоне беременности, как правило, оно проходит после родов).
При недуге первого типа поджелудочная перестает вырабатывать инсулин в достаточном для организма количестве (меньше 20 процентов). В результате этого глюкоза не усваивается, накапливаясь, она провоцирует состояние гипергликемии.
Очевидно, что инсулиновое исследование крови в этом случае – необходимый этап диагностики. Оно помогает не только выявить болезнь, но также назначить пациенту ту или иную дозу недостающего организму гормона. А уже с учетом этого осуществляется выбор инсулинового шприца, составление режима и рациона дня, решается много других важных аспектов лечения.
Инсулин при диабете 2 типа вырабатывается в достаточных количествах, но клетки по той или иной причине становятся невосприимчивыми к нему. Результат: сахар все равно не может усваиваться, его уровень повышен. Чтобы преодолеть инсулинорезистентность, поджелудочная начинает вырабатывать еще больше жизненно необходимого гормона, его концентрация повышенная. На этой стадии симптомов глюкозного переизбытка нет. Поэтому так важен гормональный тест.
Интенсивная работа со временем истощает клетки железы, стартует новая фаза заболевания: продуцируемого ею вещества недостаточно. Как правило, в таких случаях пациенту с инсулинонезависимой эндокринной болезнью назначаются инъекции гормона.
Теперь важность обозначенного лабораторного исследования крови понятна. Выясним далее, какими могут быть его результаты
Как рассчитать дозу инсулина?
Правильный расчет инсулина позволит отсрочить появление многих серьезных осложнений сахарного диабета и уменьшить интенсивность их проявления. Больному сахарным диабетом нужно часто измерять уровень глюкозы при помощи глюкометра (полагаться на свое самочувствие в этом случае не стоит). Если уровень глюкозы внезапно подскочил, то нужно колоть болюс, не дожидаясь очередного приема пищи. Также нужно делать инъекцию инсулина в профилактических целях перед стрессовым событием (например, публичным выступлением).
Для того чтобы правильно рассчитать дозу инсулина, нужно:
1) приобрести кухонные весы и взвешивать перед приемом пищи всю свою еду;
2) записывать в блокнотик, сколько углеводов, белков и жиров вы употребили с каждым приемом пищи: продукты питания могут меняться, но при этом нужно следить за тем, чтобы каждый день количество углеводов, белков и жиров было примерно одинаковым;
3) в течение недели измерять ежедневно уровень сахара при помощи глюкометра 10-12 раз и записывать результаты измерений – это поможет определить, нужны ли перед приемами пищи уколы инсулина.
Чтобы рассчитать дозу инсулина, нужно определить свой углеводный коэффициент (этот коэффициент показывает, какое количество употребленных больным углеводов покрывается 1 ЕД инсулина) и фактор чувствительности к инсулину (на сколько снижается уровень глюкозы в крови при инъекции 1 ЕД инсулина). Эти показатели определяются экспериментальным путем и не совпадают с показателями, указанными в справочниках.
Для того чтобы рассчитать оптимальную дозу для инъекции инсулина перед едой нужно начать экспериментировать со стартовых показателей. Инъекцию нужно сделать за 20-45 мин до принятия пищи. Перед едой необходимо измерить уровень глюкозы, затем принять пищу, после чего измерять уровень сахара через 2, 3, 4 и 5 часов. В зависимости от того, был сахар повышен или понижен после приема пищи, в следующие дни нужно корректировать дозу инсулина на 1-2 ЕД. Если сахар стабильно держится на нормальном уровне, значит подобранная доза инсулина – правильная.
Высокие дозы инсулина нужны больному сахарным диабетом, если он перенес серьезную травму, оперативное вмешательство или стресс
При расчете дозы инсулина обязательно нужно принять во внимание такие факторы:
- как давно человек болеет диабетом: чем больше стаж болезни, тем большие дозы инсулина необходимы больному для нормализации уровня глюкозы в крови;
- состояние печени и почек: при развитии печеночной или почечной недостаточности больному необходимы меньшие дозы инсулина;
- масса тела: людям с избыточной массой тела необходимы большие дозы инсулина из расчета на килограмм массы тела, у людей с невысокой массой тела всасывание инсулина происходит намного быстрее;
- прием лекарственных препаратов: многие лекарства способны существенно увеличивать или уменьшать всасываемость препаратов.
Учитывая все перечисленные факторы, формула расчета инсулина не должна использоваться больным для самостоятельного назначения себе величины доз для инъекций: определение величины дозы производится лечащим врачом эндокринологом, а ее коррекция должна происходить обязательно под его контролем.
Существует несколько формул расчета инсулина, каждая из которых имеет свои преимущества и недостатки. Например, определить, какую дозу нужно ввести для коррекции уровня глюкозы можно по формуле: (уровень глюкозы в крови на данный момент – нормальный уровень глюкозы)/(фактор чувствительности к инсулину). Однако полученное значение нужно скорректировать в зависимости от возраста больного, массы его тела, сопутствующих заболеваний, принимаемых лекарственных средств и т.п.