Что делать если болит поджелудочная железа
Содержание:
- Чем опасна патология
- Особенности лечения поджелудочной железы
- Терапия у женщин
- Признаки острого воспалительного процесса
- Функции
- Лечение
- Функции и болезни поджелудочной железы
- Отличия болей при заболеваниях поджелудочной железы
- Народные методы лечения заболеваний поджелудочной железы
- Лечебная диета
- Сахарный диабет
Чем опасна патология
При отсутствии лечения приступ острого панкреатита может вызывать развитие тяжелых осложнений. Чаще всего у больного возникает:
- панкреонекроз – омертвение тканей панкреаса;
- язвенная болезнь желудка – вызвана изменением состава желудочного сока, что приводит к повреждению слизистых;
- внутренние кровотечения из-за расплавления капсулы железы;
- флегмона – очаг нагноения в тканях органа;
- перитонит – воспалительный процесс, возникший в брюшной полости, на фоне излития гнойных масс;
- абсцессы поджелудочной железы.
Состояния тяжелые и в подавляющем большинстве требуют оперативного вмешательства.
Панкреатит – распространенная патология. Своевременная диагностика и ранее начало лечения помогают избежать развития серьезных осложнений.
https://youtube.com/watch?v=JtaVWpLkeBQ
Особенности лечения поджелудочной железы
В большинстве случаев заболеваний лечение поджелудочной железы осуществляют в условиях стационара. Больному назначаются болеутоляющие лекарственные средства и система, чтобы снять воспаление.
При заболевании панкреатитом в желудке может скапливаться воздух и жидкость, что вызывает сильную рвоту. Если это происходит, при лечении поджелудочной железы через нос в желудок вставляется трубка для вывода жидкости и воздуха. Это способствует снижению воспаления.
Приступ панкреатита никогда не проходит бесследно. В числе осложнений киста, инфекция, омертвение тканей поджелудочной железы.
В ряде случаев при лечении панкреатита требуется хирургическое вмешательство для удаления желчного пузыря или части разрушенной поджелудочной железы.
В случае критических нарушений поджелудочной железы иногда больному приходится принимать инсулин, чтобы регулировать уровень сахара в крови. Для переваривания жиров и белков назначаются лекарственные препараты, содержащие ферменты.
При хроническом воспалении поджелудочной железы необходима постоянная диета и полное исключение алкоголя, а также прием болеутоляющих препаратов. Такие перемены в привычках питания и образа жизни могут показаться сложными. Но это вполне возможно при хорошем планировании вместе с лечащим врачом и при поддержке семьи и друзей.
Терапия у женщин
Избавиться от недуга слабому полу удаётся лучше, чем сильному, однако это справедливо в отношении женщин, не злоупотребляющих спиртным
Многие женщины обладают большей силой воли, стараются придерживаться правильного питания, а больничная рутина концентрирует их внимание на состоянии своего здоровья. По этой причине прогноз довольно позитивен
Главными моментами в терапии поджелудочной железы являются голодание и холод. Голод для лечения предписывается врачами на 2-3 суток учитывая интенсивность недуга и сопровождающих его симптомов. На область живота помещают холод в целях устранения отёков.
Терапия панкреатита дома допустима только при условии, что болезнь имеет хроническое течение. Болезнь в острой стадии побороть получится только в больнице под тщательным надзором квалифицированных врачей.
Весомое значение в лечении, проходящем в родных стенах, имеет пересмотр рациона и определение повседневного меню с учётом рекомендаций лечащего врача и специалиста по диетическому питанию. При воспалении поджелудочной железы больной необходимо принимать пищу согласно диете «Стол №5» по Певзнеру.

Диета «Стол №5»
Голодание в лечебных целях предусмотрено в случаях, когда хроническая форма недуга обостряется. Если понадобится, то имеется возможность продления голодания, но тогда необходимо дополнить больничное питание электролитическими растворами, аминокислотами и белковыми продуктами.
Больной не должен потреблять некоторые продукты питания: маргарин, еду с большим содержанием кальция (творог, сыры), консервированные продукты, острую, жареную и пищу с повышенным содержанием кислот. Разрешен приём растительного и сливочного масла в небольших объёмах (не более 25 г в сутки).
Питаться следует дробно, приём пищи должен осуществляться в одно и то же время с равными интервалами, одна порция еды не должна быть более 260 г. Полезно есть пропечённые, отварные и пропаренные блюда. Большой полезностью обладают вязкие каши, протёртые супы, желе, кисели из натуральных фруктов. От свежего хлеба лучше отказаться, а вот сухари и подсушенный хлеб будут как нельзя кстати. Выжатый из фруктов и овощей концентрированный сок следует разводить водой.
Если хронический панкреатит обострился, с лечащим врачом согласовывается тактика лечения, которая может включать в себя приём медикаментов.
Медикаментозная терапия основывается на приёме таких лекарств:
- Болеутоляющие средства, анальгетики, способствующие снижению болевого синдрома. С целью купирования неприятных ощущений принимают «Баралгин», «Но-шпу», «Дексалгин», «Спазмалгон», «Спазган» или «Анальгин».
- Препараты, которые усиливают действие болеутоляющих средств. Обычно применяют «Дроперидол» и «Фентанил».
- Средства с содержанием ферментов. В период терапии такие препараты восполняют недостаток ферментной составляющей, при этом не оказывается воздействие на количественный показатель кислот желчи.
- Лекарства «Соматостатин» и «Октреотид» выписываются врачом, если имеют место приступы с опасной симптоматикой.
- Средства, регулирующие вырабатывание желудочного сока. Применяются антациды, которые нейтрализуют соляную кислоту, поступающую в желудочно-кишечный тракт.
- Полусинтетический пенициллин и цефалоспорины. Применяются, если есть риск повторного распространения инфекции.
- Лекарственные средства, устраняющие рвотные позывы. К таким препаратам относятся «Церукал», «Метоклопрамид». Их действие основывается на регулировании движения пищи по желудочно-кишечному тракту, что препятствует обратному току.
- Препараты для устранения запоров. Применяются: «Нормазе», «Дюфалак», «Сенаде», «Гутталакс», «Гуттасил», «Гудлак». В результате приема восстанавливаются всасывающая функция ЖКТ и перистальтика.
- Препараты для лечения диареи. Как правило, используют «Лоперамид», «Лопедиум», «Диара», «Имодиум». Лекарства увеличивают всасывающую способность по принципу осмоса.
- Средства, направленные на нормализацию водно-электролитического баланса, и препараты, уменьшающие отёчность («Фуросемид»).
- Витаминные комплексы, препараты для восстановления аппетита. Назначение требуется для восстановления защитных функций организма после перенесения лечебного голода или диетического питания. Популярны «Дуовит», «Мультитабс», «Супрадин».

Витаминные комплексы при панкреатите
Если острая форма заболевания связана с психосоматическим состоянием пациента, врачом выписываются успокоительные препараты.
Признаки острого воспалительного процесса
Как уже было сказано, заболевания поджелудочной железы у женщин дают такую же симптоматику, как и у мужчин. Поэтому и при остром воспалении этого органа возникает классическая клиническая картина, которая включает в себя:
- схваткообразную опоясывающую боль, которая локализуется в эпигастральной области и отдает в поясницу, переднюю стенку брюшины, желудок, лопатки и грудину;
- сильную тошноту;
- рвоту, после которой не наступает облегчения;
- слабость;
- механическую желтуху (выраженно отмечается на склерах глаз);
- повышение температуры.
Следует отметить, что острый панкреатит начинает развиваться совершенно внезапно и имеет такую же клиническую картину, что и хронический панкреатит в период обострения.
Важно! При возникновении такой симптоматики необходимо сразу же вызывать бригаду скорой помощи. Острое воспаление становится причиной быстрой гибели клеток поджелудочной, развития некроза и интоксикации организма
Если больной не получит своевременную медицинскую помощь, это приведет к серьезным последствиям.
Функции
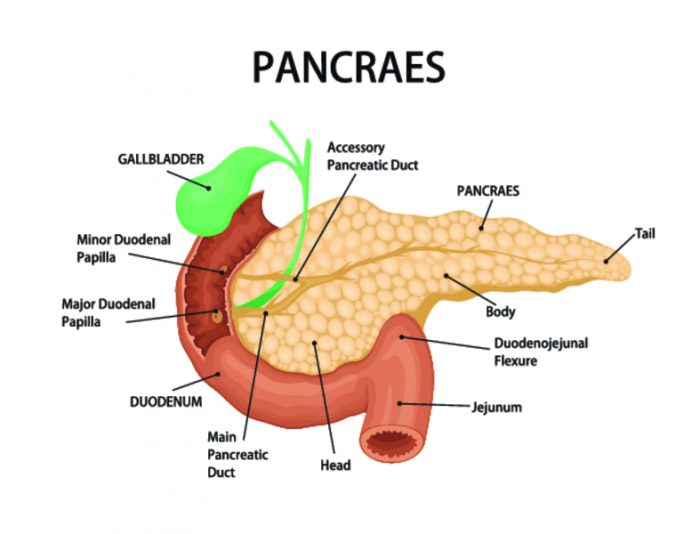
Поджелудочная железа является главным источником ферментов для переваривания жиров, белков и углеводов — главным образом, трипсина и химотрипсина, панкреатической липазы и амилазы. Основной панкреатический секрет протоковых клеток содержит и ионы бикарбоната, участвующие в нейтрализации кислого желудочного химуса. Секрет поджелудочной железы накапливается в междольковых протоках, которые сливаются с главным выводным протоком, открывающимся в двенадцатиперстную кишку.
Между дольками вкраплены многочисленные группы клеток, не имеющие выводных протоков, — т. н. островки Лангерганса. Островковые клетки функционируют как железы внутренней секреции (эндокринные железы), выделяя непосредственно в кровоток глюкагон и инсулин — гормоны, регулирующие метаболизм углеводов. Эти гормоны обладают противоположным действием: глюкагон повышает, а инсулин понижает уровень глюкозы в крови.
Протеолитические ферменты секретируются в просвет ацинуса в виде зимогенов (проферментов, неактивных форм ферментов) — трипсиногена и химотрипсиногена. При высвобождении в кишку они подвергаются действию энтерокиназы, присутствующей в пристеночной слизи, которая активирует трипсиноген, превращая его в трипсин. Свободный трипсин далее расщепляет остальной трипсиноген и химотрипсиноген до их активных форм. Образование ферментов в неактивной форме является важным фактором, препятствующим энзимному повреждению поджелудочной железы, часто наблюдаемому при панкреатитах.
Гормональная регуляция экзокринной функции поджелудочной железы обеспечивается гастрином, холецистокинином и секретином — гормонами, продуцируемыми клетками желудка и двенадцатиперстной кишки в ответ на растяжение, а также секрецию панкреатического сока.
Повреждение поджелудочной железы представляет серьёзную опасность
Пункция поджелудочной железы требует особой осторожности при выполнении.
Лечение
В лечении основным и главным условием считается полный отказ от спиртных напитков, табакокурения и жирной пищи, иначе любая терапия будет лишена смысла.
Как и при многих других заболеваниях органов ЖКТ необходимо придерживаться нескольких простых правил в питании:
-
Есть небольшими порциями 5-6 раз в день. Это необходимо для того, чтобы за один раз вырабатывалось небольшое количество поджелудочного сока.
- Температура еды должна быть примерно равной температуре человеческого тела.
-
Пищу необходимо варить, тушить или готовить на пару, исключается жарка.
-
Еду лучше максимально измельчить, желательно пюрировать.
- Последний прием пищи должен быть примерно за 2 часа до сна, чтобы еда успела усвоиться.
При поражении железы необходимо, чтобы в меню присутствовали следующие блюда и продукты.
-
Рисовая, овсяная, ячневая каши, которые обладают хорошим обволакивающим эффектом.
-
Подсохший хлеб.
-
Нежирная, предварительно измельченная рыба, приготовленная на пару.
-
Нежирные молочные продукты: творог, кефир, молоко.
-
Овощные пюре.
-
Печеные яблоки и груши.
-
Компоты из сухофруктов с добавлением небольшого количества сахара.
-
Отварное нежирное мясо, которое необходимо пюрировать или пропустить через мясорубку.
Категорически запрещено есть:
- соленья и копчености;
- еду быстрого приготовления;
- консервы;
- острые специи и пряности;
- свежую выпечку и любые кондитерские изделия с кремами и пропитками;
- жирные сорта мяса и рыбы;
- бобовые, капусту и картофель;
- свежие фрукты и ягоды;
- наваристые бульоны.
Медикаментозная терапия поджелудочной железы заключается в использовании разных групп препаратов, которые помогаю снизить выделение панкреатинового сока и борются с воспалением.
Функции и болезни поджелудочной железы
Поджелудочная железа состоит из двух частей, имеющих разное строение и функции. Одна ее часть продуцирует ферменты (амилазы, протеазу, липиды), которые участвуют в переваривании пищи в кишечнике, а вторая вырабатывает гормоны: инсулин, соматостатин, глюкагон.
Среди заболеваний поджелудочной железы наиболее часто (около 80%случаев) врачи диагностируют неинфекционные воспалительные процессы — панкреатиты.
Возникают панкреатиты как результат воздействия ферментов, выработанных железой, на стенки органа. В норме выработанные ферменты движутся по желчным протокам, попадают в кишечник, где осуществляют основную переработку пищевого комка, разлагают белки, жиры и углеводы.
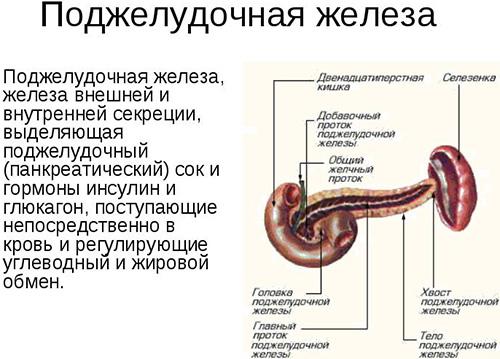
Поджелудочная железа – орган, который очень важен в работе всего организма
Если по каким-либо причинам ферменты застаиваются в железе, то они начинают расщепление тканей самой железы. При этом возникает главный симптом панкреатита — острая сильнейшая боль.
Панкреатиты могут быть двух видов — острые и хронические. Острую форму разделяют еще на несколько:
- отечная (интерстициальная);
- геморрагическая;
- гнойная (флегмонозная);
- панкреонекроз (тотальное или частичное отмирание тканей).
О причинах
Врачи диагностируют первичные острые панкреатиты у людей в возрасте 35–45 лет (28–40 заболевших на 1000 чел.). В старших возрастных группах процент заболевших увеличивается, что позволяет говорить о прямой зависимости болезни от возраста пациента.
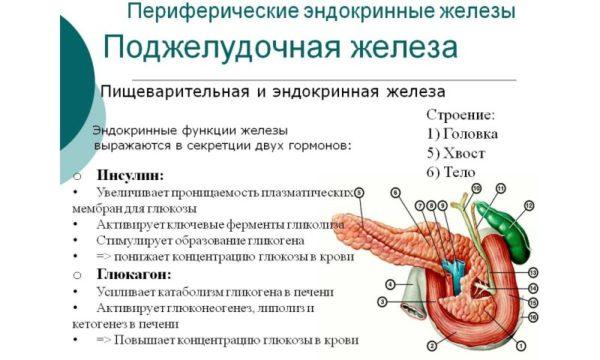
Функции поджелудочной железы
Согласно статистике, панкреатиты провоцируют следующие факторы:
- Чрезмерное пристрастие к алкоголю. На людей с избыточным потреблением алкоголя по разным оценкам приходится 65–80% всех пациентов, страдающих хроническими формами панкреатита. Алкоголь многократно усиливает выработку ферментов.
- Обратный отток желчи (рефлюкс) в результате сужения или сдавливания, перекрытия желчных протоков при желчнокаменной болезни, опухолях, кистах железы.
- Высокая концентрация в крови жиров при ожирении, неправильном питании. Жиры провоцируют усиленное образование ферментов.
- Вирусные инфекции, интоксикация. В результате их воздействия чаще возникают хронические панкреатиты.
- Механическое повреждение желчных протоков. Возникает в результате механических травм, операций в брюшной полости.
- Сахарный диабет.
- Наследственная предрасположенность.

Причины возникновения панкреатита
Для дальнейшей идентификации заболеваний поджелудочной железы важны первичные проявления панкреатита.Особое значение для постановки диагноза имеет присутствие характерных симптомов. Болезни поджелудочной железы имеют ряд общих характерных симптомов, присущих именно панкреатиту.
Отличия болей при заболеваниях поджелудочной железы

Зоны, где болит поджелудочная железа в зависимости от частей поражения. Заболеваний ПЖ не так много, но есть много схожих по болям патологий, развивающихся в других органах и по разным причинам. Характер болей напрямую зависит от конкретного диагноза.
Как болит при панкреатите?
Панкреатит – является самым распространенным заболеванием ПЖ. Он делится на виды и подразумевает собой целую группу заболеваний, где поражаются разнообразные ее места.
Под воздействием неблагоприятных условий данный орган воспаляется, из-за чего начинается его самопереваривание. Это происходит из-за того, что двенадцатиперстную кишку не орошают вырабатываемые им ферменты, а скапливаются в его полостях.
Где болит при панкреатите, какие симптомы этого заболевания? Острая форма проявляется внезапным невыносимым приступом в верхней части живота. Мучительные ощущения могут иррадиировать в сторону спины в левую или правую половину туловища (зависит от того, что сильнее поражено: хвост, тело или головка). Часто они носит опоясывающий характер.
Нездоровый человек просто может загибаться от непрерывного невыносимого приступа и панически искать место, куда бы ему было расположить тело. Такому шоковому состоянию сопутствуют симптомы:
- рвота, при которой чувствуется вкус желчи;
- метеоризм;
- понос;
- повышенная температура;
- окраска мочи в темный цвет;
- пожелтение кожи (зависит от типа);
- осветление кала.
Где болит, когда острая форма панкреатита переходит в хроническую? Приступы болей все так же локализуются под левым или правым ребром, но могут распространяться на спину. Они не такие агрессивные, как при острой форме, и отличаются ноющими спазмами или ощущениями жжения в эпигастрии с периодическими появлениями.
Как болит при описторхозе
Описторхоз – еще одна болезнь этого органа, при которой возникают боли. Она может возникнуть на фоне его заражения распространенным паразитом – двуусткой сибирской. Даже от небольшого кусочка плохо прожаренной рыбы или мяса есть риск, что этот вредитель, поселившись в нем или в печени, вызовет серьезное заболевание.
В этом случае присутствуют приступообразные боли в мышцах и суставах, под ложечкой или под правым ребром. Но в отличие от различных видов панкреатита, в такой ситуации обязательно должны присутствовать сопутствующие признаки:
- кашель;
- дерматит;
- метеоризм;
- понос;
- повышенная температура;
- одутловатость лица.
Очаг заболевания распространяется и на близкие органы, вызывая в них воспаление. Поэтому боли могут иметь схожий с гастритом, колитом или панкреатитом. В последнем случае они имеют опоясывающий характер в области поясницы.
Опухолевые заболевания
Симптоматика доброкачественных и злокачественных опухолей поджелудочной железы во многом сходна, потому что атипичное разрастание тканей усиливает давление на протоки и затрудняет выход панкреатического сока.
Течение заболевания зависит от того, в какой части органа появилась опухоль и какого размера она достигла на данный момент. Но характерными признаками являются боли в животе, спине, по сторонам от грудины. Процесс сопровождается расстройствами пищеварительной системы.
На начальных стадиях признаки могут полностью отсутствовать. Благополучие длится до тех пор, пока новообразование не достигнет значительного размера. При раке потеря веса происходит гораздо быстрее и ухудшение общего состояния пациента происходит стремительнее, чем при доброкачественной опухоли. В обоих случаях нередко появляется желтуха.
Народные методы лечения заболеваний поджелудочной железы
Это народное средство обещает избавление от панкреатита:
- Зелень петрушки – 300 г;
- Чеснок – 300 г;
- Неочищенный лимон – 1 шт.
Измельчить в мясорубке и настаивать в течение недели в холодильнике. Принимайте эту смесь перед едой по половине столовой ложки.
Очень простой рецепт поможет восстановить функциональность поджелудочной железы и будет эффективным профилактическим средством. Нужно залить зелень или семена укропа кипятком, через час профильтровать и принимать понемногу в течение дня.
Гулявник. Эта трава может считаться незаменимым средством при болезнях поджелудочной железы. Если панкреатит сопровождается расстройством желудка, нужно запарить ее кипятком и принимать по нескольку глотков.
При интенсивных приступах боли гулявник поможет облегчить состояние. Принимают такой же настой каждый час небольшими порциями. В этом случае гулявник станет «скорой помощью».
В профилактических целях, чтобы избегать обострений болезни и не допускать ее развития, очень хороши молодые листья гулявника – в сыром виде и в вареном, если добавлять эту зелень в супы.
Бессмертник.  Обладает противовоспалительными, желчегонными, спазмолитическими, ранозаживляющими и антибактериальными свойствами.
Обладает противовоспалительными, желчегонными, спазмолитическими, ранозаживляющими и антибактериальными свойствами.
В результате регулярного приема бессмертника значительно улучшается состав желчи, нормализуются показатели холестерина и билирубина. Эти свойства делают бессмертник эффективным средством при болезнях печени, холецистите, гепатите.
Существуют аптечные препараты из бессмертника, но вполне возможно приготовить лекарство и в домашних условиях. Несколько ложек сухих цветков бессмертника нужно залить кипящей водой и подогревать на водяной бане полчаса. Затем охладить и пить перед каждым приемом пищи небольшими порциями. Курс продолжать не менее двух недель, потом нужно прерваться на неделю.
С осторожностью необходимо применять бессмертник при повышенной кислотности желудка. Неумеренное употребление препаратов бессмертника может привести к застою желчи в печени
Золотой ус. Высокоэффективное средство при болезнях поджелудочной железы. Два листка растения измельчить и залить тремя-четырьмя стаканами кипящей воды и варить на тихом огне 15 минут.
Настаивать 12 часов в тепле. Когда отвар готов, он прекрасно сохраняет целебные свойства при обычной комнатной температуре, не закисая
При приеме золотого уса нужно соблюдать осторожность, не допуская передозировки. Обычная доза 50 мл за полчаса перед едой
Цикорий.При хроническом панкреатите рекомендуется постоянно употреблять напиток из цикория. Лучше приготовить его самостоятельно, что совсем несложно. Растение – корни, листья и стебли – измельчить, высушить и употреблять ежедневно. 
Чайную ложку цикория залейте кипятком (200 мг), оставьте ненадолго и прокипятите на небольшом огне минут 10. Полученный отвар разделите на 4 порции и принимайте перед едой.
Цикорий в сочетании с коровяком и желтым бессмертником помогает значительно облегчить состояние больного, а во многих случаях излечивает панкреатит. Сбор этих трав в равных частях (столовая ложка) нужно настоять на водке (500 мл) в течение трех дней.
Принимать настой следует по 10 капель, растворив их в половине стакана воды, каждый раз, когда собираетесь принимать пищу, но не чаще четырех раз в сутки. Есть свидетельства, что после регулярного приема этого несложного лекарства проблемы с поджелудочной железой больше не беспокоят.
При всей эффективности приведенных рецептов, главным в восстановлении работы поджелудочной железы остается правильный режим питания, рацион, отказ от алкоголя и курения.
Эволюционным процессом определен оптимальный для системы пищеварения режим приема пиши, благоприятный и для поджелудочной железы: 4-5 раз в день приблизительно равными по объему частями. Рацион не должен содержать избытка животных жиров, перегружающих поджелудочную железу. Пищу следует разнообразить и, как минимум, 2 раза в день есть теплые блюда.
Не курите и не злоупотребляйте спиртным. Курение и алкоголь убивают клетки поджелудочной железы, которая, к сожалению, не регенерирует, как печень.
Лечебная диета
Диета — это один из самых важных этапов терапии заболеваний органов пищеварения.
В список разрешенных продуктов при панкреатите вне обострения входят:
- свежие и вареные овощи, супы на овощном бульоне;
- отварное нежирное мясо;
- молочные продукты с низким показателем жирности;
- каши;
- компоты;
- белки яиц;
- слегка зачерствевший хлеб.
Категорически запрещены:
- алкогольные напитки;
- жирные сорта мяса, рыбы и бульоны на них;
- консервы, соленья, маринады;
- фастфуд;
- грибы;
- бобы;
- газированные напитки;
- свежая выпечка;
- соусы и приправы;
- фрукты с большим содержанием сахара.
Острый панкреатит в первые дни предполагает голодание, а в дальнейшем — назначение стола 5П. Когда обострение стихает и переходит в хронический панкреатит, назначается 1 стол.
Терапия любого заболевания всегда сложнее и дольше, нежели его профилактика
Чтобы избежать проблем с органами пищеварения, следует уделять особое внимание продуктам питания и исключать вредные привычки. А при обнаружении первых признаков болезни не заниматься самолечением и немедленно обращаться за помощью к специалистам
Своевременная диагностика поможет установить причины развития недуга и избежать серьезных осложнений.
Также интересно: панкреатит при беременности
Сахарный диабет
В структуре поджелудочной железы выделяют особый вид образований ‒ β-клетки Лангерганса. Они ответственны за выработку инсулина. В свою очередь, этот гормон способствует усвоению клетками глюкозы, т. к. в печеночной ткани копится гликоген. Под его действием углеводные соединения в организме распадаются медленнее. Кроме того, он стимулирует синтетические процессы, касающиеся нуклеиновых кислот, тормозит распад белковых структур. Оказывает влияние и на обмен жиров, активируя синтез жирных кислот и замедление разложения жиров.

Основную массу островков Лангерганса составляют бета – клетки
Сахарный диабет ‒ это нарушение обмена углеводов, характеризующееся повышенным уровнем глюкозы крови. Основная классификация заболевания делит его на два типа. Первый, или инсулинозависимый диабет ‒ это ситуация, когда гормона вырабатывается слишком мало. В этом случае речь идет именно о патологии поджелудочной железы. При втором типе уровень инсулина остается в пределах нормы или может быть повышенным, но в клетках отсутствуют к нему рецепторы.
Существует еще один вариант ‒ вторичный сахарный диабет. Это заболевание развивается не потому, что нарушена работа клеток Лангерганса, а в силу другой патологии поджелудочной железы. Происходит опосредованное влияние и на ее эндокринную функцию, что вызывает явления диабета.
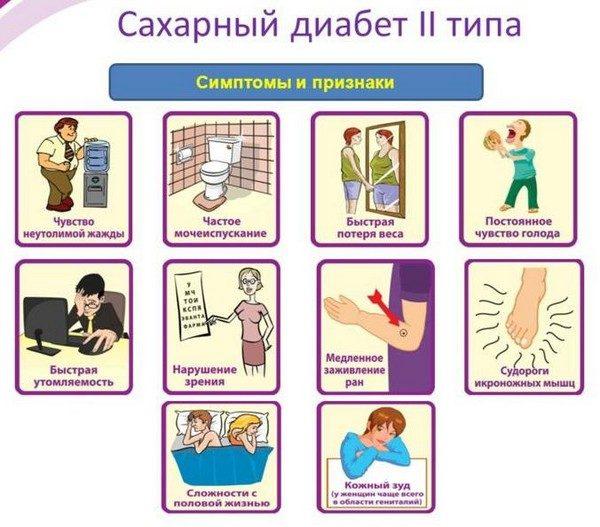
Симптомы сахарного диабета 2 типа
Этот вариант является менее благоприятным, чем диабет второго типа, т. к. не корректируется введением в организм инсулина. И, к сожалению, на сегодняшний день излечить диабет ни первого, ни второго типа невозможно. Однако существуют эффективные методы коррекции состояния больного человека и значительного улучшения уровня его жизни.

Сахарный диабет
Невероятно важно при сахарном диабете соблюдать диету:
- диетотерапия назначается пожизненно;
- нарушение диеты грозит серьезными осложнениями;
- необходим расчет калорий (калораж, нутритивный состав пищи и рацион подбирается диабетологом);
- углеводы должны приниматься в пищу в строго определенное время и в строго определенном количестве ‒ это облегчает контроль за уровнем сахара в крови и подбор дозы инсулина;
- прием жирной пищи должен быть ограничен до минимума;
- рекомендовано дробное питание 4-6 раз за сутки в одно время.

Питание при сахарном диабете
Медикаментозное лечение в случае диабета первого типа только одно ‒ инсулинотерапия. Пероральные сахароснижающие препараты в этом случае эффективны не будут. Подбор дозы должен осуществляться категорически только эндокринологом, дозировку необходимо регулярно корректировать
Важно помнить, что передозировка инсулина ведет к гипогликемической коме, поэтому введение необходимо производить аккуратно и внимательно
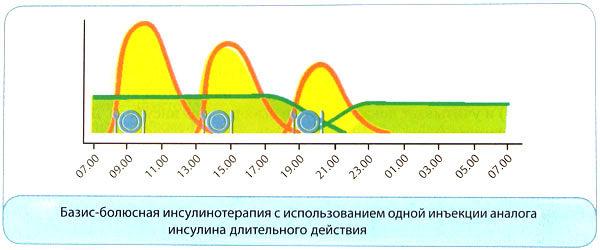
Базис-болюсная инсулинотерапия