Питательные смеси для лежачих больных
Содержание:
- Введение назогастрального зонда НГЗ
- Раздражители стенок кишки, наполнители и пробиотики
- Особенности питания после инсульта
- Приём пищи по времени
- Специальные готовые жидкие смеси
- Осложнения
- Причины невозможности глотать пищу
- Основные принципы питания после инсульта
- Гигиенические процедуры лежачего пожилого человека
- Техника постановки назогастрального зонда
- Разрешенные продукты
Введение назогастрального зонда НГЗ
Перед введением назогастрального зонда в желудок больного нужно подготовить соответствующее оснащение:
- желудочный зонд диаметром 0,5-0,8 мм (он должен быть помещен в морозильную камеру за полтора часа до начала кормления – это нужно для того, чтобы он стал более жестким);
- глицерин или стерильное вазелиновое масло;
- стакан чистой воды с трубочкой для питья;
- шприц Жане емкостью 20 мл;
- лейкопластырь;
- заглушка для зонда;
- ножницы;
- зажим;
- лоток;
- салфетки;
- полотенце;
- перчатки;
- безопасная булавка.
Алгоритм:
Если больной в сознании – спросить у него, понимает ли от, какая процедура ему предстоит и как она будет проводиться, получить его устное согласие на проведение кормления
Если пациент не осведомлен о процедуре зондового кормления, уточнить дальнейшие действия у лечащего врача. Определить половину носа, которая наилучшим образом подходит для введения зонда: закрыть сначала одну ноздрю, попросить больного дышать, закрыв рот; повторить эти манипуляции со второй ноздрей.
Рассчитать расстояние, на которое нужно ввести НГЗ. Помочь больному занять высокое положение Фаулера, прикрыть его грудь полотенцем или большой салфеткой. Обработать руки, надеть медицинские перчатки. Слепой конец зонда хорошо смазать глицерином или вазелиновым маслом. Попросить больного слегка запрокинуть голову назад. Ввести зонд через носовой ход на 15-18 см, попросить пациента наклонить голову вперед
Осторожно продвигать зонд в глотку по задней стенке, предлагать пациенту совершать глотательные движения, если это возможно. Как только зонд проглочен, убедиться, что больной чувствует себя удовлетворительно, может свободно дышать и говорить
Мягко продвигать НГЗ по пищеводу до нужной отметки. Если больной в состоянии глотать: дать ему стакан воды с трубочкой для питья, попросить пить маленькими глотками, проталкивая зонд (можно добавить в воду немного льда); убедиться, что дыханию и речи больного ничего не мешает; аккуратно продвигать зонд до нужной отметки.
Помогать больному проглатывать зонд, мягко проталкивая его во время каждого глотательного движения. Проверить правильное положение НГЗ в желудке: при помощи шприца объемом 20 мл, подсоединенного к зонду, ввести в желудок воздух, аускультируя при этом область эпигастрия; подсоединить шприц к зонду, аспирировать небольшое количество содержимого желудка (вода и желудочный сок).
Если нужно оставить зонд на продолжительное время, его нужно зафиксировать при помощи лейкопластыря. Закрыть зонд заглушкой и прикрепить безопасной булавкой к одежде больного. Снять перчатки, вымыть и осушить руки. Помочь больному принять комфортное для него положение. Занести в медицинские документы пациента информацию о проведенной процедуре и реакции на нее. Зонд промывается физраствором каждые 4 часа.
Уход за зондом
Уход за НГЗ, оставленным на долгое время, аналогичен уходу за катетером, введенным в нос для оксигенотерапии. Его смену производят каждые 2-3 недели. Для кормления больных используют измельченную пищу, специальные сбалансированные питательные смеси, молочные продукты, бульоны, чай, масло и др.
Общий разовый объем питания – 0,5-1 л.Зонд может забиться кровяным сгустком, кусочком пищи или фрагментами тканей, поэтому его необходимо промывать физиологическим раствором. Промывание водой не рекомендовано, так как это способно нарушить электролитный баланс.
Стандарты, которых придерживаются при кормлении из зонда британские медсестры, размещены на сайте Nursing & Midwifery Council. Экспертные материалы о критериях качества манипуляции смотрите в Академии Google.
Материал проверен экспертами Актион Медицина
Раздражители стенок кишки, наполнители и пробиотики
Лекарства действуют на нервные рецепторы кишечника и заставляют его двигаться, тем самым продвигая каловые массы к анальному выходу. Такими свойствами обладают: натрия пикосульфат и лист сенны Александрийской.
На сегодняшний день выпускают чаи с содержанием экстракта сенны. Принимать их надо в ограниченном количестве, передозировка грозит нарушением водно-электролитного баланса. Вместо запора можно получить понос и боли в области живота. Вызывает такие неприятные ощущения и последствия содержащийся в траве гликозид. Многие пожилые люди вынуждены отказаться от этого препарата и перейти на синтетические лекарственные препараты из-за непереносимости сенны.

В качестве альтернативной замены травы на прилавках аптек представлены лекарства, содержащие натрия пикосульфат: гутталакс, верилакс, пикобакс, лаксидогол, эвакуол и др. Такие средства используются как первая помощь при отсутствии дефекации. При более длительном использовании нарушается нормальный ритм переваривания пищи, появляется тяжесть в животе, боли.
Существующие наполнители – увеличивают в объеме содержимое прямой кишки за счет втягиваемой извне жидкости. Средства долго остаются внутри органа и помогают процессу дефекации. Обладают такими свойствами: микрокристаллическая целлюлоза, отруби, льняное семя, агар-агар.
Микрокристаллическую целлюлозу нежелательно принимать людям в возрасте, страдающим геморроем, существует опасность обострения.
Препараты, содержащие живые микрокультуры, называются пробиотиками. Они нормализуют пищеварение. Линекс – содержит бактерии, которые помогают пожилым людям справиться с дисбактериозом и нормализуют процесс опорожнения. Дисбактериоз развивается после лечения антибиотиками, вызывает вздутие живота, повышенное газообразование, высыпания на коже. Курс лечении пробиотиками – 10 дней.
Особенности питания после инсульта
Локальное прекращение притока крови в головной мозг может сопровождаться бессознательным состоянием, нарушением всех основных процессов поддержания жизнедеятельности. В этот период пациент находится в реанимационном отделении, так как ему требуется постоянный врачебный контроль и внутривенное введение препаратов, искусственная вентиляция легких.
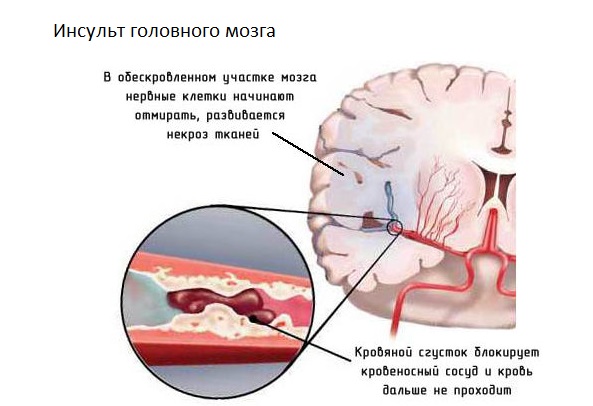
Для питания используют специальные инфузионные смеси, в которые входят все основные вещества – углеводы, белки и жиры (Аминовен, Инфезол, Кабивен, Нутрифлекс).
Если больной находится в сознании, то после инсульта может быть такая проблема, как нарушение глотания. Эта функция повреждается при стволовом инсульте либо выраженном отеке мозга. В таких случаях нужно организовать кормление через зонд.
При этом могут быть использованы питательные смеси (Фрезубин, Пептамен, Джевити, Нутризон) или гомогенизированные продукты. Для того чтобы восстановительные процессы в организме происходили на должном уровне, требуется питание, отвечающее таким принципам:
- прием пищи не менее 6 — 7 раз в день;
- небольшие разовые порции (вначале 200 — 250 г, затем постепенно довести до 400 г);
- только свежеприготовленная пища;
- в первые дни (иногда до месяца) требуется тщательное измельчение до состояния пюре;
- в качестве источника белка используют только нежирные мясные, рыбные и молочные продукты;
- жир предпочтительнее растительный в умеренном количестве, сливочного масла можно не более 10 г в день как добавку в кашу или овощное пюре;
- сахар и белую муку нужно ограничивать, углеводы пациенты получают из зерновых продуктов, фруктов или ягод, овощей;
- нельзя использовать в питании любую консервированную, маринованную, копченую, острую, жирную или жареную пищу;
- при постельном режиме тормозится перистальтика кишечника и переваривание пищи, поэтому нужны послабляющие продукты, которые легко усваиваются;
- первые блюда вначале вегетарианские, затем на вторичном бульоне;
- калорийность рассчитывается с учетом веса пациента и его возможностей движения, не рекомендуется ее увеличивать более 2300 — 2500 кКал в сутки;
- пища подается теплой, она должна вызывать аппетит и быть разнообразной;
- количество поваренной соли определяется с учетом артериального давления, при гипертонии его понижают до 5 г, досаливают уже готовые блюда;
- питьевой режим строится с включением объема инфузионной терапии, общее количество жидкости не должно превысить 1,5 литра (при отечном синдроме эта цифра снижается).
Приём пищи по времени
Второе – питание должно быть частым, желательно пятиразовым. Промежуток времени между приёмами пищи должен составлять 2,5 часа. Перед каждым приёмом пищи за пол часа до, нужно выпивать 1 или 2 стакана очищенной воды (рекомендуем фильтровать воду). Это равносильно закону, и не только у лежачего, но и у здорового человека.
Вот пример:
Допустим, Ваш пациент проснулся в 7.20. Вы провели с ним гигиенические процедуры, и в 7.30 нужно дать ему 1 или 2 стакана тёплой воды, а в 8.00 Вы уже можете давать ему завтрак. Следующий приём нужно организовать в 10.30.
Снова питьё воды – 1-2 стакана тёплой воды, а через пол часа – приём пищи, т.е. в 11.00. Далее, наступает 13.30 – 1-2 ст. тёплой воды, а в 14.00 – обед. Далее в 16.30 – 1-2 ст. тёплой воды, и в 17.00 – второй перекус. Далее в 19.00 – 1-2 ст. тёплой воды, и в 19.30 – ужин.
Помните, что приём пищи по расписанию – великое дело
Также важно, чтобы часы приёма изо дня в день совпадали. Тогда ЖКТ (желудочно-кишечный тракт) Вашего пациента будет работать как часы
А любые часы нужно завести. Поэтому временной график Вам в этом поможет.
Ещё одна важная деталь – составленный график приёма пищи должен соответствовать графику приёма лекарств. Ведь некоторые лекарства нужно принимать в строго отведённое время, до или после еды.
Температура пищи должна строго контролироваться. Еда не должна быть слишком горячей или холодной. Этот момент касается и здоровых людей.
А сейчас будет субъективизм, в который я, как начинающий копирайтер,– верю. Помните, за все вредные привычки нужно платить. Вы действительно хотите подобной расплаты? – Не думаю! Поэтому бросайте это гиблое дело, и следите за своими зубами и дёснами смолоду. Тогда Вам не придётся проводить всё свободное время в кресле у стоматолога, и оставлять там не маленькие деньги, которые Вы могли бы потратить на более приятные вещи, например морской круиз.
Но это отступление. Вернёмся к нашей теме. Далее Вы узнаете о продуктах, которые должны обязательно входить в рацион питания лежачего больного.
Специальные готовые жидкие смеси
В особо тяжелых случаях пациентам, страдающим
сильной дисфагией, большими проблемами с глотательным рефлексом, следует давать
пищевые смеси, содержащие необходимые макро- и микроэлементы. Для одних
пациентов жидкие пищевые добавки легче глотать в холодном виде, для других – в
теплом.
Наиболее подходящими смесями считаются:
- нутридринк. У продукта молочная белковая основа. В нутридринке содержатся
все необходимые для организма вещества. Смесь приятна на вкус, обладает разными
ароматами (клубничным, апельсиновым, абрикосовым, яблочным); - нутризон. В смеси нет лактозы и глютена. Она идеально подходит для больных
с серьезными проблемы с желудочно-кишечным трактом, непереносимостью этих
веществ. Нутризон богат антиоксидантами, защищающими клетки от старения,
витаминами и прочими важнейшими макро- и микроэлементами; - модулен. Смесь наполнена крайне необходимыми организму жирными
омега-кислотами. Как и в нутризоне, в модулене нет глютена и лактозы;
Запомните! Также многим пациентом следует давать
добавки с хромом, которые улучшает усваиваемость глюкозы.
Осложнения
При зондовом кормлении часто возникают осложнения, которые могут быть тяжелыми.
Таблица
Возможные проблемы с питанием через зонд
|
Проблема |
Возможные побочные эффекты |
Комментарий |
|
В связи с зондом |
||
|
Наличие зонда в носу или во рту |
Дискомфорт Повреждение носа, горла или пищевода |
Зонд в носу или во рту, особенно если он большой, может раздражать ткани, вызывая боль и иногда кровотечение. В таких случаях зонд обычно извлекают, и питание продолжается с помощью зонда для питания другого типа. Синусит может вызывать закупорку носа, что повышает вероятность инфекций. |
|
Неправильное размещение зонда, вставленного через нос или рот |
Повреждение соответствующей области Кашель или позывы на рвоту |
Изредка зонд в носу или во рту попадает в дыхательные пути, а не в пищевод. В результате пища может попасть в легкие. Если трубка попадает в дыхательные пути, люди, находящиеся в сознании и в бодрствующем состоянии, кашляют и испытывают позывы на рвоту. |
|
Неправильное введение зонда, вставленного непосредственно в желудок или тонкую кишку, |
Когда трубка смещается, ее необходимо извлечь и установить снова. Если первоначально зонд вставлялся непосредственно в желудок или тонкую кишку, повторное введение зонда может быть более сложным, и зонд может попасть в пространство вне пищеварительного тракта. Пища может попасть в пространство вокруг органов брюшной полости. В результате оболочка, которая выстилает это пространство, может быть инфицирована — это серьезная инфекция, называемая перитонит. |
|
|
Закупорка зонда |
Недостаточное питание |
Густые смеси или таблетки могут закупорить зонд. Иногда врачи могут растворить закупорку, добавляя определенные ферменты или вещества, которые расщепляют пищу. |
|
Случайное удаление зонда |
Недостаточное питание |
Зонды часто выдергивают случайно. Если зонд еще нужен для обеспечения питания, его необходимо ввести снова. |
|
Связанные с питательной смесью |
||
|
Непереносимость смеси |
Диарея, нарушение пищеварения, тошнота и рвота |
Смесь вызывает непереносимые симптомы, связанные с пищеварением, у 20 % людей, питающихся через зонд, и у 50 % людей, имеющих тяжелое заболевание. Эти симптомы более распространены, когда пища вводится большими порциями (называемыми болюсами) несколько раз в день, а не непрерывно в течение более длительных периодов времени. |
|
Диарея |
Частый жидкий стул |
Многие смеси, используемые для питания через зонд, содержат сорбитол, который может вызывать или усиливать диарею. При диарее многие питательные вещества проходят через пищеварительный тракт, не всасываясь. |
|
Нарушения баланса питательных веществ |
Аномальный уровень электролитов Аномально высокий уровень сахара в крови (гипергликемия) Слишком много жидкости в организме (объемная перегрузка) |
Врачи регулярно измеряют массу тела (для выявления слишком большого количества воды), а также уровень электролитов, сахара и других веществ в крови. После этого они при необходимости корректируют смесь. |
|
Иное |
||
|
Обратное течение содержимого желудка в пищевод (рефлюкс) Избыточная секреция во рту и горле |
Вдыхание (аспирация) смеси в легкие, что вызывает кашель и удушье и повышает риск инфекции |
Если у человека есть любая из этих проблем, он может вдохнуть смесь в легкие, даже если зонд размещен правильно и изголовье кровати поднято. |
Причины невозможности глотать пищу
Когда лежачий больной плохо глотает пищу, нужно искать причину. Это может быть:
- Ослабление работы пищеварительного тракта. Длительная неподвижность приводит к атонии кишечника, появляются запоры. Возникшее состояние вызывает интоксикацию, поэтому больной рефлекторно старается проглотить меньше, а иногда и полностью отказаться от еды. Нередко близкие сами усугубляют ситуацию, желая побаловать лежачего человека продуктами, которые плохо усваиваются организмом (копчености, пряная пища), а это провоцирует ухудшение пищеварения.
- Психическое состояние. У лежачих людей нередко возникает депрессия, когда человек чувствует себя обузой и это на подсознательном уровне провоцирует спазм глотательной мускулатуры.
- Капризы. Больной отказывается глотать из-за того, что приготовленная пища сильно отличается от того, что он ел до болезни. Потребуется проявить терпение и постараться приготовить из разрешенных продуктов вкусные блюда. Со временем человек привыкнет к новому рациону и начнет нормально глотать.
- Вторичные осложнения. Причиной того, что лежачий больной перестал глотать, могут стать нарушения, связанные с расстройством иннервации, воспалением или другими патологическими процессами.
- Снижение энергопотребности. При движении расходуется больше энергии, чем в состоянии покоя. Если человек постоянно лежит, то ему нужно меньше калорий и на попытки получше накормить он рефлекторно реагирует затруднением глотания.
Самостоятельно определить, почему лежачий человек не может глотать или ему бывает затруднительно проглатывать кусочки пищи, бывает сложно. Если у больного нарушено глотание, необходимо проконсультироваться с лечащим врачом, так как существует много нюансов, которые можно определить только при осмотре больного.

Основные принципы питания после инсульта
У перенесших инсульт больных:
- могут наблюдаться проблемы с пережевыванием и проглатыванием пищи;
- возникают трудности с подвижностью рук и кисти, из-за чего им сложно без посторонней помощи держать ложку или вилку;
- развиваются нарушения памяти (больные забывают своевременно принять пищу);
- ухудшается аппетит, пропадает чувство голода.
Таким людям рекомендован постельный режим и строгая диета, целью которой является:
- снижение риска развития второго инсульта;
- обеспечение организма питательными веществами при нарушении глотательного рефлекса и бессознательном состоянии больного;
- восстановление основных функций организма.
Правильное питание после инсульта является важной частью процесса реабилитации больного. Ему придется:
- полностью отказаться от употребления спиртных напитков и курения (разрешается 1 бокал красного вина в месяц, но не более);
- значительно сократить количество соленой и сладкой пищи (от сладостей лучше и вовсе отказаться);
- снизить количество холестерина в крови, а значит перестать употреблять продукты, содержащие маргарин, сливочное масло и яичные желтки;
- следить за количеством калорий в пище (суточная норма – 2 тыс. ккал для лежачих больных и 2.5 тыс. ккал для находящихся в процессе восстановления);
- контролировать количество потребленных белков, жиров и углеводов (допускается 100 г белков, 400 г углеводов и до 70 г жиров, в том числе и растительного происхождения, в сутки);
- потреблять больше круп, бобовых и овощей, содержащих сложные углеводы (кашу можно заправлять оливковым маслом);
- ограничить количество потребленной соли, доведя его до 6 г.
Больным запрещены любые кислые продукты (квашеная капуста, малосольные огурцы и помидоры). При инсультах часто образуются язвы, поступившая в ЖКТ кислота может спровоцировать язвенное кровотечение.
Принцип питания после инсульта следующий:
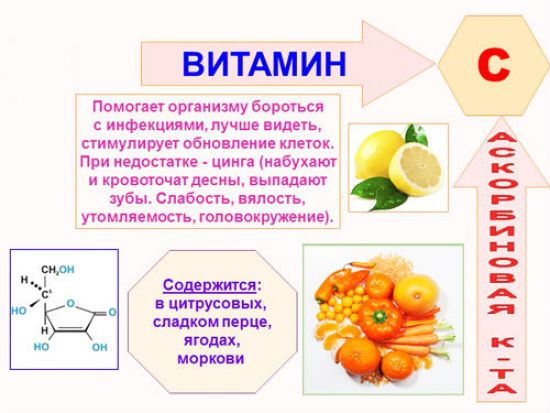
- насыщение организма витаминами;
- потребление большого количества жидкости;
- изменение способа приготовления пищи (запрещена жареная пища, особенно та, что приготовлена на подсолнечном масле);
- организация дробного почасового питания после инсульта (до 5 приемов пищи в день);
- постепенная нормализация веса за счет строгой диеты.
Перенесшим инсульт людям нужно соблюдать специальную диету №10 гиполипидемический стол. Диета после инсульта призвана улучшить кровообращение и нормализовать работу сердечно-сосудистой системы. У соблюдающих ее пациентов восстанавливаются нормальный обмен веществ, работа печени и почек. Это происходит за счет щадящего режима питания после ишемического инсульта.
Гигиенические процедуры лежачего пожилого человека
1. Помещение. К помещению для лежачего больного предъявляются такие требования, как изолированность, хорошая шумоизоляция, хороший воздухообмен и наличие дневного света. Свежий воздух, благоприятная температура и достаточный объем дневного освещения в комнате, где находится лежачий пожилой человек, являются благоприятными факторами, способствующими выздоровлению. В то же время могут случаться ситуации, когда интенсивность освещения должна быть уменьшена (офтальмологические и нервные заболевания). В таких случаях лампы закрывают матовыми абажурами, либо используют светильники ночного освещения с низкой мощностью.
2. Температура. Для нормального микроклимата в помещении, где находится лежачий больной, необходим температурный режим от 18°C до 20°C при влажности в диапазоне от 30 до 60 процентов. Если воздух в комнате чрезмерно сухой, для повышения показателей влажности на отопительные батареи можно положить влажную ткань, либо разместить в непосредственной близости емкость с водой. Снижению влажности способствует просто проветривание.
Следует учесть, в городе дневной воздух слишком насыщен вредными веществами и пылью, поэтому устраивать проветривание следует в ночное время. Если экологическая ситуация в норме, то в летние месяцы проветривание должно быть круглосуточным, а зимой не менее трех раз в течение суток. Для того чтобы при проветривании не развилась пневмония у лежачих пожилых людей, необходимо защитить больного от холодного воздуха, укрывая тело одеялом, а голову шарфом (лицо должно оставаться открытым). Ни в коем случае нельзя заменять проветривание разбрызгиванием ароматических средств.
3. Чистота – залог здоровья. В комнате больного человека необходимо постоянно проводить мероприятия по поддержанию чистоты. Комплексная уборка необходима не менее 2 раз в неделю. При этом необходима влажная уборка, при которой пол моется либо шваброй, либо щеткой, которая завернута в мокрую тряпку. Вещи, которые могут собирать пыль, лучше вытряхивать на улице, либо очищать при помощи пылесоса.
тяжелобольных осуществляется с соблюдением всех правил осторожности на кресле-каталке, носилках и других специальных приспособлениях. При переноске больного на носилках носильщики должны двигаться короткими шагами в одном ритме (нога в ногу)
Не следует пытаться переложить больного в одиночку.
Это задача для двух-трех человек (в зависимости от веса больного). В ситуациях, когда нет возможности обратиться за помощью, один человек может перенести на небольшое расстояние лежачего больного следующим образом: одна рука заводится под спину лежачего человека в район лопаток, а другая под бедра. Больной в этом случае должен держаться за шею несущего его человека. Для перекладывания больного на постель с носилок их подвозят к кровати под прямым углом, ногами человека к той части кровати, где находится подушка. После этого с небольшим разворотом больной перекладывается в подготовленную постель.
5. Постель. Лежачий пожилой человек нуждается в следующих предметах
-
подкладная клеенка;
-
резиновый круг;
-
приемник для мочи;
-
судно.
Постель больного должна состоять из элементов правильной длины. В качестве матраса для обычных кроватей лучше всего подходят многосекционные изделия, которые застилаются простыней. Под простыней для защиты матраса может укладываться клеенка. Для больных с повреждениями позвоночных отделов постель может располагаться на жестком щите. Лучшее место для расположения постели больного – кровать, которая находится вдали от отопительного оборудования, к которой возможен беспрепятственный доступ с двух сторон.
Во время смены белья нужно постараться избежать неудобных поз лежачего больного, которые могут вызвать болевые ощущения или напряжение мышц. Самый удобный способ выглядит так:
-
больного сдвигают на край постели;
-
старую простыню скатывают до уровня тела лежащего;
-
новая простыня укладывается на освобожденное место с запасом;
-
больной перекладывается на чистую простыню.
При невозможности перемещения больного простыня скатывается от ног к пояснице, а в дальнейшем и к голове. Углы простыни следует закрепить булавками на матрасе. Каждая смена постели должна сопровождаться встряхиванием одеяла.
6. Смена нательного белья. Наиболее удобным вариантом нательного белья для лежачего больного считаются рубашки-распашонки. Для того чтобы ее снять, необходимо завести руку под спину больного и поднять рубашку к шее. После этого снимают рукава (в случае повреждения одной руки сначала снимают одежду со здоровой), а затем и всю рубашку. Одевание происходит в обратном порядке.
Техника постановки назогастрального зонда
Если пациент находится в сознании постановка зонда следующая:
- Перед введением зонда его необходимо подержать около часа в морозильной камере. Это придает ему необходимую для введения жесткость, а также низкая температура снижает рвотный рефлекс.
- Положение – сидя или полулежа.
- Пациента просят зажать сначала одну ноздрю, потом другую и подышать. Так определяется более проходимая половина носа.
- Измеряется расстояние от кончика носа до мочки уха, делается отметка на зонде. Затем измеряется расстояние от резцов до мечевидного отростка грудины, делается вторая отметка.
- Проводится местная анестезия полости носа и глотки спреем 10% лидокаина.
- Конец зонда смазывается гелем с лидокаином, или глицерином.
- Зонд вводится через нижний носовой ход до уровня гортани (до первой метки).
- Далее пациент должен помогать дальнейшему продвижению зонда, делая глотательные движения. Обычно для облегчения глотания дают пить воду маленькими глотками или через соломинку.
- Зонд постепенно продвигают в желудок (до второй метки).
- Проверяют положение зонда. Для этого можно шприцем попробовать аспирировать желудочное содержимое. Можно ввести шприцем 20-30 мл воздуха и прослушать шумы над областью желудка. Характерное «бульканье» свидетельствует о том, что зонд находится в желудке.
- Наружный конец зонда пристегивают булавкой к одежде или приклеивают лейкопластырем к коже. Колпачек закрывают.
Если пациент без сознания:
Введение зонда больному в состоянии комы составляет определенные трудности, так как высок риск попадания зонда в дыхательные пути. Особенности введения желудочного зонда у таких пациентов:
- При введении зонда врач вводит два пальца левой руки глубоко в глотку, подтягивает гортань вверх (вместе с эндотрахеальной трубкой, если она имеется) и по тыльной стороне пальцев вводит зонд.
- Правильное положение зонда в желудке желательно подтвердить рентгенографией.
Разрешенные продукты
Питательный рацион больного ограничивается следующим образом:
- Вегетарианскими блюдами. В основном — это супы, приготовленные с картошкой, капустой, морковью и другими овощами. В суп разрешено добавить крупу. Суп может быть молочным или фруктовым, рекомендован к употреблению холодный свекольник. Суп заправляют некислой сметаной и зеленью. Если врач разрешает, можно варить суп на мясном бульоне, но только спустя несколько месяцев после перенесенного инсульта.
- Вареным мясом птицы. Это должны быть нежирная низкокалорийная курица или индейка. Лучше всего подойдет отваренное в несоленой воде филе. В мясе содержится большое количество белков, оно очень полезно.
- Нежирными сортами мяса. Можно употреблять говядину, телятину и крольчатину. Перед готовкой обрезают жир и сухожилия, все, что повышает уровень холестерина и количество калорий. Мясо должно быть отваренным.
- Нежирными кисломолочными продуктами. Жирность молока и творога не должна превышать 10%. Творог смешивают с крупой, морковью и фруктами. Сыр можно есть только в ограниченном количестве и исключительно нежирные сорта;
- Куриными яйцами. Яйца варят всмятку, омлет готовят на пару. В день можно употребить только 1 яйцо.
Кроме того, больным разрешены следующие продукты:
- макароны;
- крупа;
- бисквит и не сдобное печенье;
- все виды овощей;
- икра из овощей;
- заливная рыба;
- сухофрукты, а также свежие фрукты и ягоды;
- компот, кисель, варенье;
- зеленый чай;
- негазированная вода;
- какао;
- мед.
Все блюда должны употребляться в ограниченном количестве в соответствие с разработанной врачом индивидуальной схемой приема. Пищу нужно готовить самостоятельно, полуфабрикатами больному питаться нежелательно, опять-таки из-за калорийности и высокого содержания холестерина.