Особенности питания при пролежнях у лежачих больных
Содержание:
- Особенности рациона лежачего больного
- Особенности рациона онкобольных
- Диета при геморрагическом инсульте
- Особенности белковых смесей
- Как приготовить мягкие измельченные или кашицеобразные продукты
- Питание для лежачих больных через зонд
- Гигиенические процедуры лежачего пожилого человека
- Техника постановки назогастрального зонда
- Принципы питания
- Как кормить лежачего пожилого человека
- Что давать лежачему пациенту не следует
- Если уход за лежачими пожилыми людьми на дому невозможен
- Что можно и нельзя кушать и пить инсультнику?
Особенности рациона лежачего больного
Ослабленному человеку на жевание и проглатывание еды требуется много сил, поэтому вся пища для лежачего больного должна быть:
- теплой (горячая еда может вызвать серьезные ожоги, а холодная окончательно отобьет аппетит);
- еда для лежачих больных должна быть мягкой, с консистенцией как у детского пюре;
- нельзя забывать о воде, норма — полтора литра в день.
Сколько еды нужно лежачему больному зависит от его возраста, комплекции, подвижности и диагноза. Но при 4-х разовом питании распределение суточной дозы должно быть в следующем соотношении:
- 30% завтрак,
- 10% полдник,
- 40% обед,
- 20% ужин.
При склонности к запорам необходимо ввести в рацион:
- минеральную воду,
- курагу,
- чернослив,
- кисломолочные продукты.

Использование готовых смесей
Если у родственников нет возможности обеспечить полноценное и сбалансированное питание, то по согласованию с врачом, можно перейти на смеси для питания лежачих больных.
Их состав разработан с учетом всех потребностей и содержит необходимый витаминно-минеральный комплекс. Бывает в двух формах: жидкой и сухой. Преимущество жидкого питания для лежачих больных в простоте их применения, а также в том, что они легче усваиваются организмом. Сухие смеси более экономичны.
Важно правильно подобрать смесь. Наиболее популярны и доступны смеси производства Nutricia
| Название смеси | Рекомендация по применению |
| Nutridrink | Питание для лежачих больных нутридринк используется на этапе восстановления после болезни. Есть в жидкой и сухой форме. Имеет вкусовые добавки. Противопоказаний не много: галактоземия, аллергия на отдельные компоненты и детский возраст до 3-х лет |
| Nutridrink Компакт | Применяется при онкологии |
| Нутризон | Не содержит пищевых волокон и рекомендуется при гнойной хирургии для зондового кормления |
Вопреки существующему заблуждению, смесь нутрилон в качестве питания для лежачих больных не подходит, так как разработана специально для детей.
Влияние диагноза на рацион
При некоторых заболеваниях, лечащий врач прописывает специальную диету, которая призвана нормализовать работу больного органа или облегчить состояние. От строгого следования ей зависит не только самочувствие человека, но нередко его жизнь и здоровье.

Примеры диет при некоторых заболеваниях:
| Диагноз | Цель диеты | Рекомендации по питанию |
| Заболевания нервной системы | Восстановление работы системы, снижение уровня возбудимости | Исключить из питания острую пищу, приправы, продукты с тонизирующим эффектом (кофе, чай) |
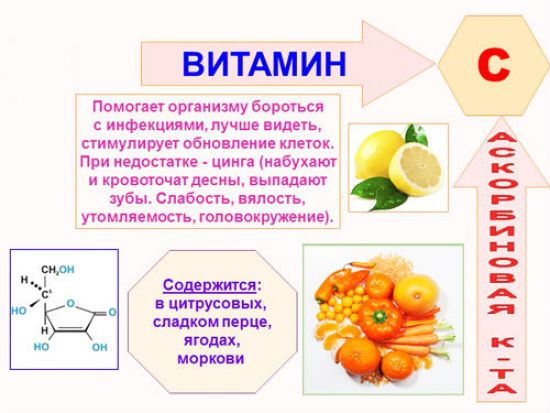
| Постинфарктное состояние, гипертония, атеросклероз артерий | Остановить развитие болезни, восстановить нормальную работу организма, лечение сопутствующего ожирения | Низкокалорийное питание, рацион должен включать повышенное содержание продуктов, богатых витамином С и растительной клетчаткой |
| Патологические повреждения печени (гепатит, цирроз, рак) | Нормализация работы печени | Сокращение употребления жирной и холестериновой пищи. Исключить из меню: грибы, продукты на основе какао, кофе и некоторые ягоды. Увеличить количество углеводной пищи |
Питание лежачих больных после инсульта должно быть организовано с учетом того, насколько сохранились глотательные функции.
Особенности рациона онкобольных
Белковое питание для больных, имеющих злокачественные новообразования, исключительно важно. У них сокращается способность организма усваивать питательные соединения, поскольку ЖКТ функционирует плохо
В их рационе должны быть компоненты, усваиваемые быстро и легко, а также нутриенты.
Основная цель специального питания – дать человеку с минимальным объемом пищи так много полезных веществ, как это требуется организму. Специальное питание онкологического больного предполагает повышенную концентрацию аминокислот, белков. Многие из них не вырабатываются в нашем организме. Они важны для иммунитета и осуществления жизненно необходимых реакций.
Некоторые люди считают, что достаточно употреблять больше сладкого, и тогда не понадобится специальное питание для больного, ослабленного раковым заболеванием. Это не так. Сладкие напитки богаты сахарами, провоцирующими насыщение крови глюкозой, а это может стать причиной преддиабета. Правильное питание помогает избежать этого риска и повысить способности организма восстанавливаться.
Еще опаснее для онкологического больного голодать. Если организм не получает белки, начинается необратимая анорексия-кахексия, из-за которой работоспособность полностью пропадает, физическая активность падает, вес снижается, работа внутренних систем сбивается. Чтобы избежать этих явлений, следует исключить голодание.

Диета при геморрагическом инсульте
Развитие кровоизлияния в головной мозг связано с высоким давлением крови в артериях. Поэтому основным принципом построения питания при этом заболевании является ограничение блюд, которые могут вызвать гипертонию. К ним относятся поваренная соль, бульоны (кроме овощных), напитки с кофеином, любые острые соусы консервы, маринады и соления. При этом рекомендуется как можно больше есть продуктов, содержащих полезные микроэлементы:
- калий – изюм, бананы, инжир, финики, урюк, курага, печеный картофель;
- магний – морковь, яблоки, орехи, овсяная, пшенная и гречневая крупа, отруби.
На 3 дня может быть назначена специальная магниевая диета. В нее входят: первые блюда, приготовленные на отваре отрубей, каши из рекомендованных круп с отрубями, отвар шиповника, сок из абрикоса, салат из свеклы и чернослива, творог с морковным и яблочным пюре. Мясо можно не чаще одного раза в день, строго в отварном виде.
Особенности белковых смесей
Белковое питание, включающее в себя сбалансированные смеси подразделяется на несколько видов. Выбор конкретной смеси для онкобольных зависит от индивидуальных особенностей организма пациента, анамнеза и степени нутритивной недостаточности.
К основным видам белкового питания относятся:
- Стандартные смеси. Включают в свой состав все необходимые минералы и элементы. Жиры представлены в виде масел (кукурузное, соевое, подсолнечное), белки – в негидролизованном виде, углеводы – в форме мальтодекстринов (гидролизаты крахмала). В большинстве случаев для нутритивного питания используют именно стандартные смеси; название основных препаратов – Nutricomp Fiber, Nutrison Energy.
- Олигомерные смеси. Содержат аминокислоты и пептиды, усваиваемые в том числе при болезнях желудочно-кишечного тракта. Этот вид смесей полезен при патологиях моторных и всасывательных функциях ЖКТ и в постоперационной период (первые 5 дней). Среди препаратов – Peptamen, Nutrien Elemental, Alfare, Nutrilom Pepti.
- Модульные смеси. Включают в свой состав только отдельные микроэлементы, аминокислоты и нутриенты. Используются в качестве дополнения лечебного рациона и восполнения недостающих веществ. Энергетические модули позволяют увеличить калорийность диеты, протеиновые модули обеспечивают нормальный уровень белка при его потере или нехватке, триглицеридовый модуль используется для обеспечения организма жирными кислотами и улучшает усвоение жиров. Препараты – Берламин, модуль L-карнитина.
- Смеси направленного действия. Состав препаратов предусматривает точечное воздействие на те или иные сопутствующие патологии (сахарный диабет, иммунные заболевания, дыхательная недостаточность). В зависимости от заболевания смесь может содержать повышенное количество пищевых волокон, разветвлённых аминокислот, углеводов и жиров. К подобным препаратам относятся Ренамин, Nutrien Nefro, Nutricomp Gepa, Nutricomp Diabet, Nutrien Immun.
Как правило, смеси выпускаются в виде порошка для разведения раствора и приготовляются непосредственно перед приёмом. Также существуют суспензии в готовом виде. Средняя калорийность одного флакона смеси составляет 1-2 ккал/мл.
Как приготовить мягкие измельченные или кашицеобразные продукты
Чтобы приготовить полезные для лежачих пациентов
измельченные или кашицеобразные продукты, следует придерживаться следующих правил.
baked potato with cheese — flavored pudding, food close up
Фрукты
Перед тем как крошить или придавать жидкообразную
форму с фруктов следует снять кожицу, удалить все семечки.
Пациентам с сильной дисфагией, чтобы улучшить
глотание, увеличить питательную ценность, в превращенные в кашицу фрукты
добавляют:
- сухое молоко;
- порошкообразные витамины;
- минеральные добавки;
- добавки с жирными омега кислотами;
- в кислые фрукты кладется мед (это улучшает вкус).
Также используется льняное масло.
Овощи
Богатые полезными сложными углеводами овощи для
лежачего пациента готовить нужно так:
В превращенные в пюре овощи, богатые крахмалом (картошка, кукуруза),
следует добавить молоко Важно! Для супов не используйте чересчур волокнистые
овощи (зелень).
Если и после этого лежачий больной не может пищу глотать, тогда возможно
подойдут вкусные питательные супы с картошкой, помидорами или грибами с
добавлением молока.
Некоторым лежачим больным также годятся овощные пюре для грудных детей.
Запомните! Очень важно, чтобы пища была вкусной,
вызывала желание кушать у пациентов, страдающих сильной дисфагией и отсутствием
аппетита. Последний особенно хорошо усиливают зеленые и красные овощи
(брокколи, морковь, помидор)
Мясо и
рыба
Мясо и рыба для человека, прикованного к постели,
готовится так:
- следует хорошо проварить или запечь нежирные сорта мяса (курятина,
индюшатина) или рыбу, богатую омега кислотами; - удалить хрящи, косточки, кожицу, измельчить в мясорубке;
- чтобы облегчить глотание, следует добавить мясную подливу.
Если пациент все равно не может мясо или рыбу
проглотить, тогда в эти богатые протеином продукты необходимо добавить молоко
или погрузить их в некрепкий мясной бульон.
Яйца
Сваренные в крутую яйца
подходят только пациентам с небольшой дисфагией. В других случаях белый
питательный продукт, богатый протеинами, железом и витамином B, лучше всего добавлять в
другую пищу. Из яиц и свежего молока также можно приготовить вкусный полезный
для пациента заварной крем.
Запомните! В слишком
горячие продукты яйца добавлять не следует, иначе может свернуться белок,
появятся твердые труднопроглатываемые частички.
Молочные
продукты
Молочные и молочнокислые продукты для лежачих
пациентов очень полезны. Они богаты всеми необходимыми для ослабленного
организма веществами:
- молоко можно давать отдельно в теплом виде. Также его следует добавлять в
кашицеобразные овощи, фрукты, супы, взбитые яйца; - йогурт прекрасно подходит в качестве закуски, а также для того, чтобы
помочь лежачему пациенту принять лекарства; - подходит лежачим пациентам и творог. Сперва его нужно сделать жидким в
блендере, затем разбавить молоком.
Пациентов, которые хорошо переносят и любят
сливочное мороженое, можно немножко «побаловать» этим вкусным продуктом.
Крупы,
каши и хлебные изделия
Хлеб лежачему больному жевать сложно. Но он
вполне может питаться кашами:
- Лучше всего подходят каши из мягких круп – рисовые, ячменные. С помощью
долгой варки, кухонных комбайнов, блендеров их необходимо сделать максимально
разваренными, жидкими. Затем в каши нужно добавить молоко или горячую воду. - Вполне подходят для лежачих больных супы, приготовленные из круп. Их
необходимо делать максимально жидкими.
Запомните! Крупы не помешает хорошенько просеять,
чтобы убрать шелуху, твердые частички.
Жиры и
масла
Организм лежачих пациентов нуждается в моно- и
полиненасыщенных жирах (их также называют жирными кислотами). Одну чайную ложку
оливкового масла, богатого такими жирами, можно добавлять в овощные кашицы, в
супы и мясные блюда.
Витамины
и минеральные добавки
В организме пациентов с сильной дисфагией нередко
появляется дефицит жизненно важных витаминов и минералов. Особенно если к проблеме
присовокупляется анорексия (отвращение к пище и отсутствие аппетита)
Поэтому
важно вовремя начать давать больному необходимые витаминные или минеральные
добавки
Запомните! Слишком высокие дозы таких добавок
могут быть вредны. К примеру, избыток витамина С может привести к появлению
камней в почках, а слишком высокий уровень витамина А вызвать гипервитаминоз.
Питание для лежачих больных через зонд

Доставка белкового питания лежачему больному через зонд предпочтительнее, чем через капельницу, и вот почему: лишенные работы слизистые органов ЖКТ постепенно атрофируются и теряют способность к функционированию.
Последствия атрофии серьезны – слизистые оболочки слипаются, потом срастаются, и такую патологию не всегда можно устранить даже с помощью операций.
Ситуации, при которых осуществляют полноценное кормление через зонд:
- когда у больных обширные ожоги на лице;
- после обширной резекции кишечника, когда удалено большое количество ткани (90 % и больше);
- если лежачие больные корпулентного телосложения не принимали пищу 7–10 дней;
- когда у пациентов истощение, и в течение последних 5 дней они плохо питались;
- если больные в бессознательном состоянии;
- после инсульта;
- при наличии травм на гортани и пищеводе;
- после перенесения операции на желудочно-кишечном тракте.
Для подачи белкового питания через зонд необходимы:
- зонд, диаметром не более 8 мм;
- шприц, через который будет вводиться пища;
- еда, максимально измельченная.
Все необходимые предметы для кормления через зонд подвергаются тщательной стерилизации. По всей длине зонда ставятся отметки, которые будут означать, насколько глубоко его ввели в тело лежачего больного. Пройдя 30–35 см, зонд попадает в желудок, 40–45 см – в кишечник, на глубине 50–55 см зонд входит в двенадцатиперстную кишку.
Устанавливая трубку в тело пациента, надо проконтролировать, чтобы она пошла в пищевод, а не в дыхательные пути. Для облегчения введения зонд тщательно смазывают глицерином и потаскивают через носоглотку.
После того, как зонд вошел на 15 см, больного необходимо посадить, насколько это возможно, и наощупь найти трубку во рту. Зонд прижимают к задней стенке глотки и вводят глубже. Таким способом его направляют в пищевод, через который он точно попадет в ЖКТ.
Осуществлять введение зонда в желудочно-кишечный тракт должен только получивший соответствующее образование специалист. Чтобы понять, правильно ли была введена трубка, делают следующее: шприц Жане с выведенным поршнем присоединяют к зонду; на ту область, где находится мечевидный отросток, прикладывают фонендоскоп.
Когда из шприца при резком нажатии выходит воздух, в фонендоскопе появляется звук, похожий на всплеск. Это значит, установка прошла успешно и можно вводить еду.
Пища должна быть измельченной и теплой. В шприц набирается небольшое количество еды, он присоединяется к зонду, и потихоньку начинается вливание. За раз дается не больше одного глотка. Вводить питательный раствор надо очень медленно.
По окончании кормления шприц отсоединяют от зонда, а сама трубка остается в теле лежачего больного с зафиксированным к голове свободным концом до тех пор, пока пациент не поправится достаточно, чтобы есть самому.
Если лежачий больной получает питание через зонд, важно соблюдение стерильности и правил кормления.
Иначе негативные последствия для здоровья неизбежны.
Гигиенические процедуры лежачего пожилого человека
1. Помещение. К помещению для лежачего больного предъявляются такие требования, как изолированность, хорошая шумоизоляция, хороший воздухообмен и наличие дневного света. Свежий воздух, благоприятная температура и достаточный объем дневного освещения в комнате, где находится лежачий пожилой человек, являются благоприятными факторами, способствующими выздоровлению. В то же время могут случаться ситуации, когда интенсивность освещения должна быть уменьшена (офтальмологические и нервные заболевания). В таких случаях лампы закрывают матовыми абажурами, либо используют светильники ночного освещения с низкой мощностью.
2. Температура. Для нормального микроклимата в помещении, где находится лежачий больной, необходим температурный режим от 18°C до 20°C при влажности в диапазоне от 30 до 60 процентов. Если воздух в комнате чрезмерно сухой, для повышения показателей влажности на отопительные батареи можно положить влажную ткань, либо разместить в непосредственной близости емкость с водой. Снижению влажности способствует просто проветривание.
Следует учесть, в городе дневной воздух слишком насыщен вредными веществами и пылью, поэтому устраивать проветривание следует в ночное время. Если экологическая ситуация в норме, то в летние месяцы проветривание должно быть круглосуточным, а зимой не менее трех раз в течение суток. Для того чтобы при проветривании не развилась пневмония у лежачих пожилых людей, необходимо защитить больного от холодного воздуха, укрывая тело одеялом, а голову шарфом (лицо должно оставаться открытым). Ни в коем случае нельзя заменять проветривание разбрызгиванием ароматических средств.
3. Чистота – залог здоровья. В комнате больного человека необходимо постоянно проводить мероприятия по поддержанию чистоты. Комплексная уборка необходима не менее 2 раз в неделю. При этом необходима влажная уборка, при которой пол моется либо шваброй, либо щеткой, которая завернута в мокрую тряпку. Вещи, которые могут собирать пыль, лучше вытряхивать на улице, либо очищать при помощи пылесоса.
тяжелобольных осуществляется с соблюдением всех правил осторожности на кресле-каталке, носилках и других специальных приспособлениях. При переноске больного на носилках носильщики должны двигаться короткими шагами в одном ритме (нога в ногу)
Не следует пытаться переложить больного в одиночку.
Это задача для двух-трех человек (в зависимости от веса больного). В ситуациях, когда нет возможности обратиться за помощью, один человек может перенести на небольшое расстояние лежачего больного следующим образом: одна рука заводится под спину лежачего человека в район лопаток, а другая под бедра. Больной в этом случае должен держаться за шею несущего его человека. Для перекладывания больного на постель с носилок их подвозят к кровати под прямым углом, ногами человека к той части кровати, где находится подушка. После этого с небольшим разворотом больной перекладывается в подготовленную постель.
5. Постель. Лежачий пожилой человек нуждается в следующих предметах
-
подкладная клеенка;
-
резиновый круг;
-
приемник для мочи;
-
судно.
Постель больного должна состоять из элементов правильной длины. В качестве матраса для обычных кроватей лучше всего подходят многосекционные изделия, которые застилаются простыней. Под простыней для защиты матраса может укладываться клеенка. Для больных с повреждениями позвоночных отделов постель может располагаться на жестком щите. Лучшее место для расположения постели больного – кровать, которая находится вдали от отопительного оборудования, к которой возможен беспрепятственный доступ с двух сторон.
Во время смены белья нужно постараться избежать неудобных поз лежачего больного, которые могут вызвать болевые ощущения или напряжение мышц. Самый удобный способ выглядит так:
-
больного сдвигают на край постели;
-
старую простыню скатывают до уровня тела лежащего;
-
новая простыня укладывается на освобожденное место с запасом;
-
больной перекладывается на чистую простыню.
При невозможности перемещения больного простыня скатывается от ног к пояснице, а в дальнейшем и к голове. Углы простыни следует закрепить булавками на матрасе. Каждая смена постели должна сопровождаться встряхиванием одеяла.
6. Смена нательного белья. Наиболее удобным вариантом нательного белья для лежачего больного считаются рубашки-распашонки. Для того чтобы ее снять, необходимо завести руку под спину больного и поднять рубашку к шее. После этого снимают рукава (в случае повреждения одной руки сначала снимают одежду со здоровой), а затем и всю рубашку. Одевание происходит в обратном порядке.
Техника постановки назогастрального зонда
Если пациент находится в сознании постановка зонда следующая:
- Перед введением зонда его необходимо подержать около часа в морозильной камере. Это придает ему необходимую для введения жесткость, а также низкая температура снижает рвотный рефлекс.
- Положение – сидя или полулежа.
- Пациента просят зажать сначала одну ноздрю, потом другую и подышать. Так определяется более проходимая половина носа.
- Измеряется расстояние от кончика носа до мочки уха, делается отметка на зонде. Затем измеряется расстояние от резцов до мечевидного отростка грудины, делается вторая отметка.
- Проводится местная анестезия полости носа и глотки спреем 10% лидокаина.
- Конец зонда смазывается гелем с лидокаином, или глицерином.
- Зонд вводится через нижний носовой ход до уровня гортани (до первой метки).
- Далее пациент должен помогать дальнейшему продвижению зонда, делая глотательные движения. Обычно для облегчения глотания дают пить воду маленькими глотками или через соломинку.
- Зонд постепенно продвигают в желудок (до второй метки).
- Проверяют положение зонда. Для этого можно шприцем попробовать аспирировать желудочное содержимое. Можно ввести шприцем 20-30 мл воздуха и прослушать шумы над областью желудка. Характерное «бульканье» свидетельствует о том, что зонд находится в желудке.
- Наружный конец зонда пристегивают булавкой к одежде или приклеивают лейкопластырем к коже. Колпачек закрывают.
Если пациент без сознания:
Введение зонда больному в состоянии комы составляет определенные трудности, так как высок риск попадания зонда в дыхательные пути. Особенности введения желудочного зонда у таких пациентов:
- При введении зонда врач вводит два пальца левой руки глубоко в глотку, подтягивает гортань вверх (вместе с эндотрахеальной трубкой, если она имеется) и по тыльной стороне пальцев вводит зонд.
- Правильное положение зонда в желудке желательно подтвердить рентгенографией.
Принципы питания
Выделяют несколько особенностей рациона, соблюдение которых позволит наполнить организм питательными веществами, не отягощая его
Рассмотрим каждый принцип в отдельности, чтобы оценить важность каждого из них
Калорийность
Важно, чтобы в сумме суточная калорийность всех блюд не превышала отметки в 2500 ккал, из которых идеальным считается такое сочетание компонентов, как:
Углеводы – 400 г, из которых 85% должно приходиться на сложные углеводы: каши, цельнозерновой хлеб, макароны высших сортов
Углеводы насыщают организм энергией, но важно не только их количество, но и качество. Следует избегать сладких и жирных блюд, которые тоже, по сути, углеводы, но не несут в себе никакой биологической ценности, лишь усугубляя состояние больного, оказывая повышенную нагрузку на печень и поджелудочную железу
Белки – 90 г
Лучше всего отдать предпочтение мясу нежирных сортов: курятина, индюшатина, кролятина. Большое содержание коллагена и эластина способствует укреплению стенок сосудов. Жиры – не более 50 г в сутки. Следует употреблять жиры растительного происхождения (сливочное масло, кисломолочные продукты), ограничивая жиры растительного происхождения.

В первый день после инсульта требуется щадящее питание с калорийностью не более 1500 ккал
В первый день после инсульта требуется щадящее питание с калорийностью не более 1500 ккал. С каждым днем калорийность постепенно увеличивают до 2500 ккал, вводя новые продукты, стимулирующие регенерацию на клеточном уровне.
Дробность
Пищу следует принимать небольшими порциями, но часто. Количество приемов должно быть не менее 5-6 в день. Дробное питание позволяет снизить нагрузку на организм, исключит переедание, а также способствует постепенному возобновлению процессов пищеварения. Также этот прием позволяет наладить перистальтику кишечника, нормализуя стул и его периодичность
После инсульта важно контролировать стул, поскольку запоры ведут к увеличению давления при дефекации с потугами, что само по себе опасно

Питаться после инсульта следует маленькими порциями
Температурный режим
Нельзя забывать о том, что от температуры употребляемой пищи зависит ее усвояемость и скорость расщепления. Еда в рационе больного не должна быть слишком горячей. Температура первых блюд не должна превышать 38°С. Следует избегать и чересчур холодных блюд, которые ведут к сужению сосудов органов желудочно-кишечного тракта.
Консистенция
Чем крупнее пища, попадающая в желудок, тем длительнее происходит процесс пищеварения. Особенно это касается пожилых людей, которые не способны полноценно пережевывать твердую пищу, а также людей, имеющих паралич лицевых мышц
Важно, чтобы все продукты подавались в измельченном виде. Для этого используют блендер, которым удобно любое блюдо превратить в кашеобразное и пюреобразное состояние. Измельченная пища, даваемая дробно, в несколько раз быстрее переваривается, а также не вызывает никаких дискомфортных ощущений в процессе пищеварения
Измельченная пища, даваемая дробно, в несколько раз быстрее переваривается, а также не вызывает никаких дискомфортных ощущений в процессе пищеварения.

В первые дни после инсульта важно чтобы все продукты подавались в измельченном виде
Способ и продолжительность термической обработки
Следует позаботиться о том, чтобы блюда были хорошо приготовлены, особенно это касается мяса и рыбы. Тепловая обработка должна производиться не менее 40-45 минут, что гарантирует уничтожение всей патогенной микрофлоры продуктов.
Чтобы снизить содержание жиров, рекомендуется отказаться от жарки в пользу приготовления блюд на пару или в собственном соку. Для этого идеально подходит пароварка и духовка, а также сковороды с антипригарным покрытием, которые позволяют готовить без жира.

Для людей перенесших инсульт рекомендуется приготовление пищи на пару
Не стоит забывать о таком показателе, как тяжесть состояния больного. При обширном инсульте, когда человек находится в коматозном состоянии, питание осуществляется через специальный зонд, а в качестве еды используются специальные питательные смеси. Если человек находится в сознании, прием пищи осуществляется на вторые сутки после инсульта, когда была проведена полная диагностика состояния организма и установлена причина развития приступа.
Как кормить лежачего пожилого человека
Неспособные себя обслуживать больные нуждаются в тщательном уходе. Речь идет не только о проведении элементарных гигиенических процедур, но даже непосредственно о кормлении. Лежачим пожилым людям бывает сложно держать приборы, пища может упасть на кровать, поэтому перед едой на постель лучше подстелить салфетки или полотенце. Попадание крошек на простыни недопустимо, так как они могут спровоцировать появление ран на коже и пролежней.
Прежде чем начинать кормить лежачего пожилого человека, необходимо его усадить в постели либо приподнять, подложив подушки. Лежа принимать пищу запрещено, велика опасность поперхнуться или захлебнуться. Если пожилой пациент не может держать голову, нужно аккуратно придержать ее в удобном положении.
Хорошо, если больной будет самостоятельно пользоваться столовыми приборами. Это не только удобно, но и позволяет дополнительно тренировать ослабленные мышцы, а также поддерживать или восстанавливать координацию движений. Если с этим есть затруднения, можно помочь пациенту, придерживая и направляя его руку. Кормить лежачего пожилого человека с ложечки нужно тогда, когда он не способен питаться ни самостоятельно, ни с чьей-то помощью.
Не стоит полностью наполнять едой столовые приборы, чтобы жидкая пища не проливалась на простыни. Подносить ложку ко рту пациента нужно медленно. От прикосновения больной рефлекторно разомкнет губы. Чтобы он не подавился, выливать жидкую пищу в рот нужно потихоньку и, прежде чем кормить дальше, обязательно дождаться, пока лежачий пожилой пациент не проглотит всю еду, которая была в ложке.
Очень важно набраться терпения и не торопиться. Для ослабленного организма даже простой прием пищи — это тяжелый труд, связанный с серьезными нагрузками
Лежачему пожилому больному часто требуется отдых во время кормления. Спешка только навредит: вызовет неприятные ощущения, рвотные позывы, тошноту.
Если меню не предполагает серьезных ограничений в продуктах питания, то в случае отсутствия аппетита можно предложить пожилому больному его любимые кушанья. Нельзя кормить насильно, каждый прием пищи в этом случае будет связан с огромным стрессом для пациента, и в итоге он может совсем отказаться от еды.
Лежачему пожилому человеку чаще всего трудно пить из кружки. На этот случай существуют специальные поильники, из которых напитки не проливаются. Если пациент не может принимать вертикальное положение, жидкости ему лучше давать с ложечки маленькими порциями. Большой объем ему будет сложно проглотить.
Чтобы обеспечить полноценный уход за лежачим пожилым человеком, необязательно приобретать специальную посуду и приборы. Кормить его можно обыкновенной десертной или чайной ложкой. Главное — это внимательное отношение к пациенту и желание создать ему комфортное пространство.
Тем не менее, существуют специальные приспособления для кормления лежачих пожилых больных, облегчающие процесс приема пищи:
- столовые приборы, оснащенные резиновой нескользящей и более широкой ручкой (для пациентов, способных самостоятельно держать вилку или ложку);
- посуда из небьющихся материалов с резиновыми присосками на дне;
- глубокие тарелки с высокими бортиками или углублением для подбородка;
- поильники нескольких видов (для холодных и горячих напитков), соломинки, чашки со специальным вырезом для носа и др.

Правильно организованное кормление, внимательное отношение и искренняя забота — это все, что нужно близкому человеку, оказавшемуся прикованным к кровати. Медицинская практика подтверждает, что хороший уход в комфортных домашних условиях часто творит чудеса, и больные в такой обстановке идут на поправку гораздо быстрее.
Рекомендуемые статьи по данной теме:
- Что можно есть старым людям, а от чего нужно воздержаться
- Опека над пожилым человеком старше 80: законодательные аспекты и нюансы процедуры
- Старые люди в семье: учимся ухаживать и общаться
Что давать лежачему пациенту не следует
Очень важно, чтобы больной по-минимуму
употреблял:
- трансгенные и насыщенные жиры. Ими богаты маргарин, фастфудная глубоко
прожаренная пища. Подобные продукты увеличивают содержание холестерина в
кровяной сыворотке; - пищу с высоким содержанием соли. Ею изобилуют переработанные мясные
продукты (копченые колбасы, сардельки). Соль задерживает жидкость в организме,
резко увеличивает кровяное давление. Чтобы улучшить вкус продуктов, вместо нее
можно использовать различные специи, лимонный сок. В день соли пациенту следует
употреблять не больше 2,5-3 граммов; - продукты с высоким содержанием простых углеводов – сахар, сладости, сладкие
фрукты, фруктовые соки, белый хлеб.
Если уход за лежачими пожилыми людьми на дому невозможен
Далеко не во всех семьях существуют возможности для полноценного ухода за лежачим больным родственником. Причиной этого чаще является не отсутствие желания, а элементарная нехватка времени для постоянного ухода. Кроме того, пожилые люди могут стесняться родственников, боясь доставить лишние хлопоты. В таких ситуациях можно рекомендовать специализированные пансионаты для людей пожилого возраста.
В сравнении с домашним уходом пансионаты имеют следующие преимущества:
-
родные могут спокойно заниматься работой и другими делами без постоянного страха задержаться или опоздать, так как больной находится под постоянным присмотром квалифицированного персонала;
-
исчезают различные бытовые проблемы, которые психологически влияют на самочувствие пожилого человека;
-
в специализированных центрах разработаны эффективные реабилитационные программы, проводится гимнастика для лежачего пожилого человека, которая служит надежной профилактикой от осложнений;
-
появляется возможность профессиональной психологической поддержки от опытных специалистов, работающих в пансионате;
-
в пансионатах для престарелых пациенты имеют возможность для постоянного общения с людьми, с которыми присутствует общность интересов;
-
современные информационные технологии обеспечивают возможность для круглосуточного общения с родственниками даже на расстоянии, например через скайп;
-
пациенты пансионатов постоянно обеспечены диетическим питанием, которое соответствует предписаниям лечащего врача.
Заказать звонок
Что можно и нельзя кушать и пить инсультнику?
В первые дни в больнице
Первые несколько дней после инсульта питание имеет определённые особенности:
- Нужно снизить калорийность до минимума (800-100 ккал), что позволит не перегружать организм.
- Основой питания должны стать жидкие блюда: пюре (мясное, овощное, фруктовое), соки.
Когда можно увеличивать калорийность и разнообразие меню решает только лечащий врач.
Какие продукты полезны и почему?
Овощи и фрукты способствуют улучшению пищеварения и кровообращения
Особое внимание необходимо уделить этим фруктам и овощам:
- яблоки;
- груши;
- цитрусовые;
- кабачки;
- баклажаны;
- капуста.
Бобовые помогают нормализовать уровень холестерина и укрепляют сосуды.
Бобовые культуры содержат большое количество фолиевой кислоты, что снижает риск повторного поражения головного мозга на 20%.
Больному стоит давать нежирные виды рыбы и мяса, что насытит его организм достаточным количеством белка и прочих полезных элементов. Употребление этих продуктов нормализует обмен веществ в церебральных тканях.
Кисломолочные продукты включают в себя элементы и вещества, полезные для адекватного функционирования сердечно-сосудистой системы, за счёт нормализации клеточного питание, которое поддерживает сократительную функцию миокарда.
Что из еды вредно и почему?
- Сдобные хлебо-булочные изделия повышают холестерин и ухудшает работу желудочно-кишечного тракта.
- Любые сладости повышают уровень глюкозы, что вызывает активную выработку инсулина и повышает давление.
- Соления, маринады и просто солёные блюда приводят к сужению сосудов, что препятствует регенерации повреждённых тканей.
- Продукты, содержащие насыщенные жиры затрудняют пищеварение и ухудшают состояние сосудов.
- Алкогольные напитки, а также настойки, приготовленные на спирту, приводят к стенозу артерий и вен.
- Кофе, чай, энергетики способствуют тонизации нервной системы и сосудов, что приводит к повышению артериального давления.