Нижняя полая вена: строение, функции и патологии сосуда
Содержание:
- Анатомия вен нижних конечностей (лекция на Диагностере)
- Синдром верхней полой вены
- Система нижней полой вены. Нижняя полая вена, v. cava inferior
- Основные методы обследования и размеры сосудов в норме
- Венозный аппарат сердечной мышцы
- Нижняя и верхняя полые вены: синдром, система и что это такое?
- Вены нижней конечности (ноги). Глубокие и поверхностные вены ноги
- Профилактика заболеваний нижней и верхней полой вены
- Как проявляется синдром?
- Методы лечения
- Непарная вена — Лозовидное сплетение
- НЕПАРНАЯ ВЕНА
- Правая верхняя межреберная вена
- Полунепарная вена
- Добавочная полунепарная вена
- Восходящая поясничная вена
- Подреберная вена
- Задние межреберные вены
- Переднее/заднее наружное позвоночное венозное сплетение
- Переднее/заднее внутреннее позвоночное венозное сплетение
- Базально-позвоночные вены
- Спинномозговые вены
- Передние спинномозговые вены
- НИЖНЯЯ ПОЛАЯ ВЕНА
- Капсулярные вены
- Внутренностные вены
- Как проявляется нарушение
Анатомия вен нижних конечностей (лекция на Диагностере)
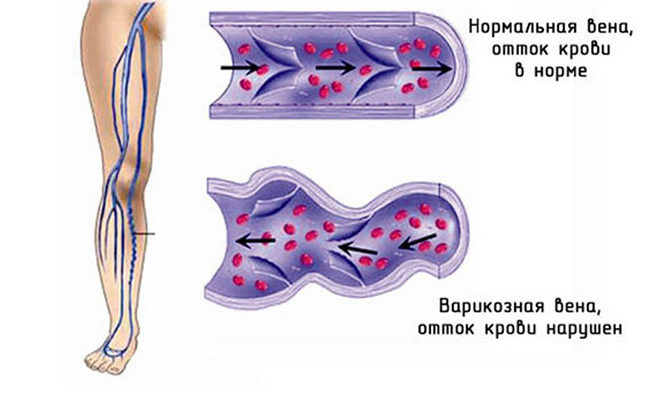
Венозная сеть ног организует возврат крови в правое сердце наперекор земному притяжению.
Дупликат из поверхностной и мышечной фасции расчленяет глубокие и поверхностные вены.
Поверхностная и мышечная фасции зачинаются из листка экто- и мезодермы, соответственно.
Поверхностная система вен рождается вдоль нервов: бедренный, седалищный, кожный нервы.
Глубокие вены формируются из лакун возле артерий, их развитие идет параллельно артериям.
Вены над мышечной фасцией собирают кровь из кожи и подкожного жира; качают 10% крови.
Вены под мышечной фасцией по ходу артерий берут кровь мышц и костей; качают 90% крови.
Поверхностные и глубокие вены связаны перфорантами напрямую или окольно венами мышц.
Перфоранты держат баланс поверхностных и глубоких вен; большее число в нижних отделах.
Мышцы голени будто насос — в покое глубокие вены наполняются, сокращение толкает кровь.
Слой интимы составлен из протянутых клеток эндотелия на подложке; организует клапаны вен.
Двустворчатые однонаправленные клапаны удерживают поток крови по направлению к сердцу.
Клапаны в перфорантах настроены остановить ток из глубокой в поверхностную венозную сеть.
Синдром верхней полой вены
Синдром верхней полой вены обычно диагностируется среди мужского населения как молодого, так и пожилого возраста, средний возраст больных — около 40-60 лет.
В основе синдрома верхней полой вены лежит сдавление из вне либо тромбообразование по причине заболеваний органов средостения и легких:
- Бронхолегочный рак;
- Лимфогранулематоз, увеличение лимфоузлов средостения вследствие метастазов рака других органов;
- Аневризма аорты;
- Инфекционные и воспалительные процессы (туберкулез, воспаление перикарда с фиброзом);
- Тромбирование на фоне длительно находящегося в сосуде катетера или электрода при кардиостимуляции.
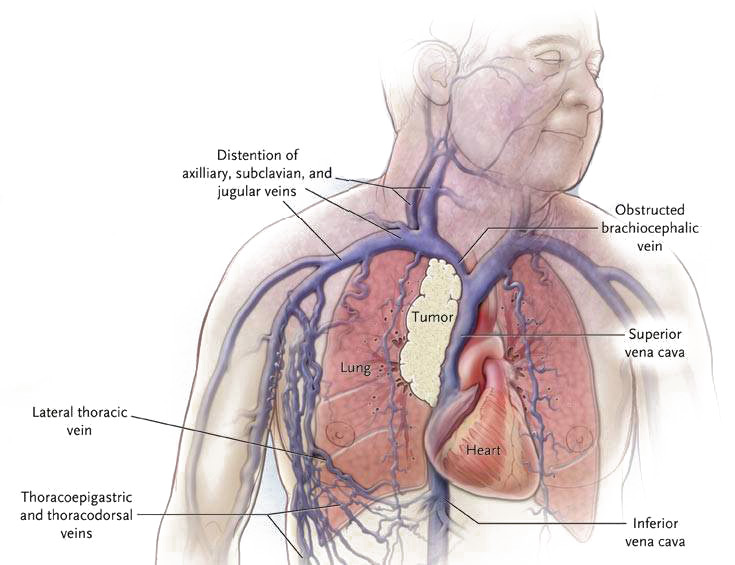
сдавление верхней полой вены опухолью легкого
При компрессии сосуда или нарушении его проходимости происходит резкое затруднение движения венозной крови от головы, шеи, рук, плечевого пояса к сердцу, в результате появляется венозный застой и серьезные гемодинамические расстройства.
Яркость симптоматики синдрома верхней полой вены определяется тем, насколько быстро произошло нарушение кровотока и как хорошо развиты обходные пути кровоснабжения. При внезапном перекрытии сосудистого просвета явления венозной дисфункции будут нарастать стремительно, вызвав острое нарушение кровообращения в системе верхней полой вены, при относительно медленном развитии патологии (увеличение лимфоузлов, рост опухоли легкого) и течение заболевания будет медленно нарастающим.
Симптомы, сопровождающие расширение или тромбоз ВПВ, «укладываются» в классическую триаду:
- Отечность тканей лица, шеи, рук.
- Синюшность кожи.
- Расширение подкожных вен верхней половины тела, рук, лица, набухание венозных стволов шеи.
Больные предъявляют жалобы на затрудненное дыхание даже при отсутствии физической нагрузки, голос может стать осипшим, нарушается глотание, появляется склонность к поперхиваниям, кашель, болезненные ощущения в груди. Резкое повышение давления в верхней полой вене и ее притоках провоцирует разрывы стенок сосудов и кровотечения из носа, легких, пищевода.

Треть больных сталкивается с отеком гортани на фоне венозного застоя, который проявляется шумным, стридорозным дыханием и опасен асфиксией. Нарастание венозной недостаточности может привести к отеку головного мозга — смертельно опасному состоянию.
Для облегчения симптомов патологии пациент стремится принять сидячее или полусидячее положение, при котором несколько облегчается отток венозной крови в сторону сердца. В лежачем положении описанные признаки венозного застоя усиливаются.
Нарушение оттока крови от головного мозга чревато такими признаками, как:
- Головная боль;
- Судорожный синдром;
- Сонливость;
- Нарушения сознания вплоть до обмороков;
- Снижение слуха и зрения;
- Пучеглазие (по причине отека клетчатки позади глазных яблок);
- Слезотечение;
- Гум в голове или ушах.
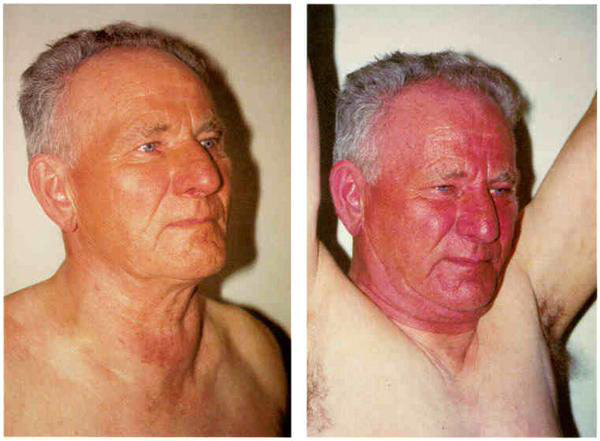
Для диагностики синдрома верхней полой вены применяются рентгенография легких (позволяет выявить опухоли, изменения в средостении, со стороны сердца и перикарда), компьютерная и магнитно-резонансная томография (новообразования, исследование лимфоузлов), флебография показана для определения локализации и степени закупорки сосуда.
Помимо описанных исследований, пациент направляется к офтальмологу, который обнаружит застойные явления на глазном дне и отек, на ультразвуковое исследование сосудов головы и шеи для оценки эффективности оттока по ним. При патологии органов грудной полости может понадобиться биопсия, торакоскопия, бронхоскопия и другие исследования.
Если патология верхней полой вены вызвана раком, то пациенту предстоят курсы химиотерапии, облучение, операция в условиях онкологического стационара. При тромбозе назначаются тромболитики и планируется вариант оперативного восстановления кровотока в сосуде.
Абсолютные показания к хирургическому лечению при поражении верхней полой вены — это острая обструкция сосуда тромбом или стремительно увеличивающаяся опухоль при недостаточности коллатерального кровообращения.
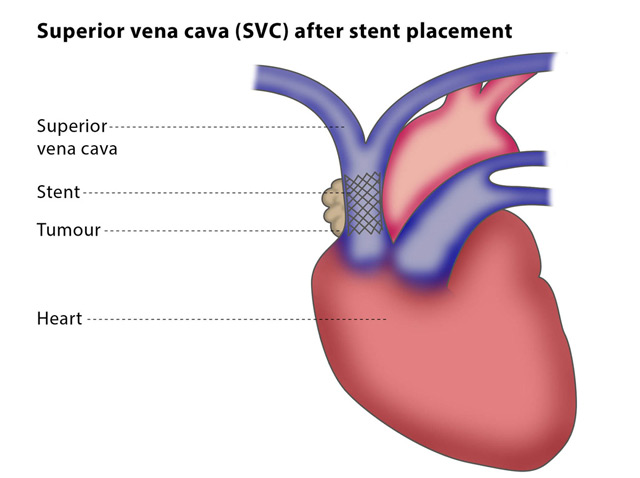
стентирование верхней полой вены
При остро возникшем тромбозе прибегают к удалению тромба (тромбэктомия), если причина опухоль — ее иссекают. В тяжелых случаях, когда стенка вены необратимо изменена или проросла опухолью, возможна резекция участка сосуда с замещением дефекта собственными тканями больного. Одним из наиболее перспективных методов считается стентирование вены в месте наибольшего затруднения кровотока (баллонная ангиопластика), которое применяется при опухолях и рубцовой деформации тканей средостения. В качестве паллиативного лечения используются шунтирующие операции, направленные на обеспечение сброса крови, минуя пораженный отдел.
Система нижней полой вены. Нижняя полая вена, v. cava inferior
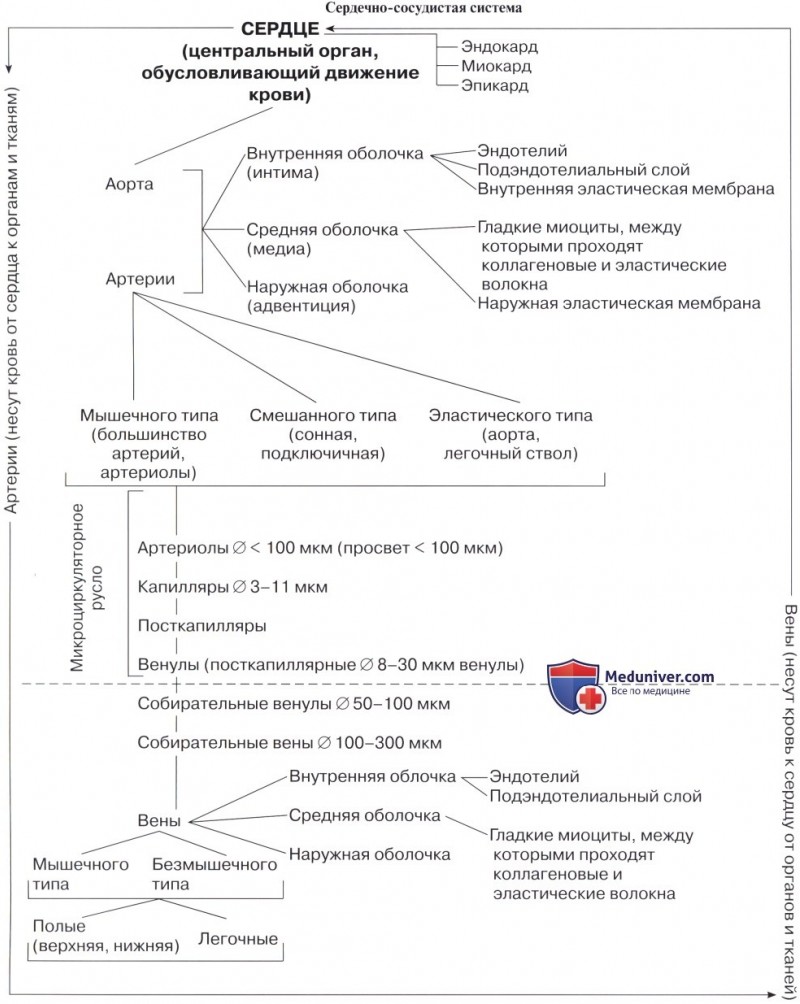
V. cava inferior, нижняя полая вена, — самый толстый венозный ствол в теле, лежит в брюшной полости рядом с аортой, вправо от нее. Она образуется на уровне IV поясничного позвонка из слияния двух общих подвздошных вен. немного ниже деления аорты и тотчас направо от него. Нижняя полая вена направляется вверх и несколько вправо и тем больше отходит от аорты. Нижний отдел ее прилежит к медиальному краю правого m. psoas, затем переходит на переднюю его поверхность и вверху ложится на поясничную часть диафрагмы. Затем, лежа в sulcus venae cavae на задней поверхности печени, нижняя полая вена проходит через foramen venae cavae диафрагмы в грудную полость и тотчас впадает в правое предсердие. Притоки, впадающие прямо в нижнюю полую вену, соответствуют парным ветвям аорты (кроме vv. he paticae). Они разделяются на при стеночные вены и вены внутрен ностей.
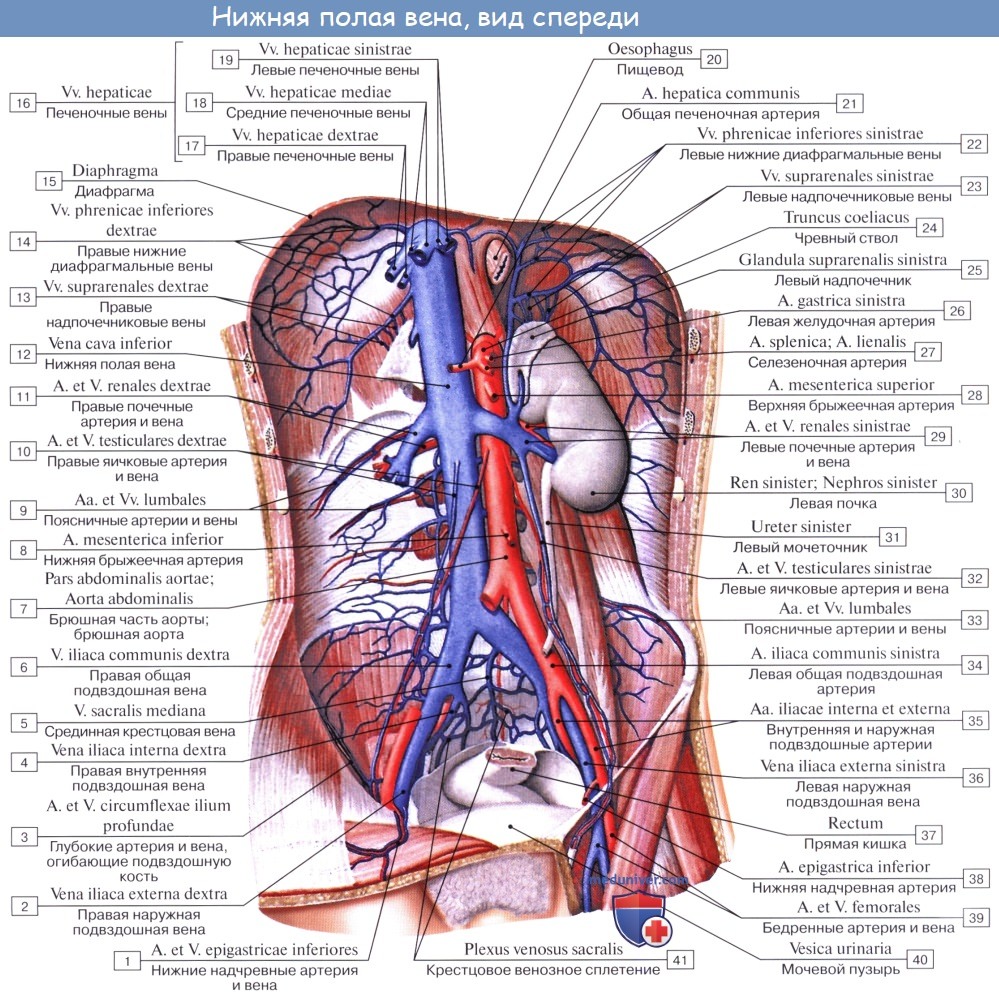
Пристеночные вены впадающие в нижнею полую вену:
1) vv. lumbales dextrae et sinistrae, по четыре с каждой стороны, соответствуют одноименным артериям, принимают анастомозы из позвоночных сплетений; они соединяются между собой продольными стволами, vv. lumbales ascendentes;
2) vv. phrenicae inferiores впадают в нижнюю полую вену там, где она проходит в борозде печени.
Вены внутренностей впадающие в нижнею полую вену:
1) vv. testiculares у мужчин (vv. ovaricae у женщин) начинаются в области яичек и оплетают одноименные артерии в виде сплетения (plexus pampiniformis); правая v. testicularis впадает непосредственно в нижнюю полую вену под острым углом, левая же — в левую почечную вену под прямым углом. Это последнее обстоятельство затрудняет, возможно, отток крови и обусловливает более частое появление расширения вен левого семенного канатика в сравнении с правым (у женщины v. ovarica начинается в воротах яичника);
2) vv. renales, почечные вены, идут впереди одноименных артерий, почти совершенно прикрывая их; левая длиннее правой и проходит впереди аорты;
3) v. suprarenalis dextra вливается в нижнюю полую вену тотчас выше почечной вены; v. suprarenalis sinistra обыкновенно не достигает полой вены и вливается в почечную вену впереди аорты;
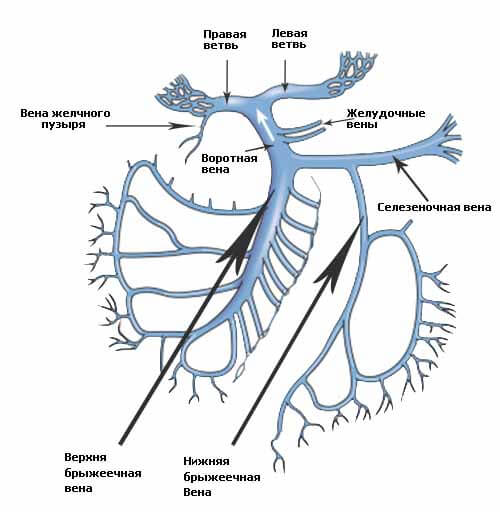
4) vv. hepaticae, печеночные вены, впадают в нижнюю полую вену там, где она проходит по задней поверхности печени; печеночные вены выносят кровь из печени, куда кровь поступает через воротную вену и печеночную артерию.
Основные методы обследования и размеры сосудов в норме
Циркуляция крови по полым венам проходит против силы тяжести. В результате венозная кровь испытывает на себе силу гидростатического давления, которая в норме составляет около 10 мм рт. ст. Под действием различных факторов сила тяжести может возрастать и препятствовать нормальному кровотоку. Это приводит к закупорке сосудов, деформации сосудистых стенок.
Чтобы оценить состояние полых вен, рекомендуется пройти диагностику. Наиболее информативные методы обследования:
- Ультразвук (УЗИ). Позволяет оценить проходимость сосудов, состояние их стенок, наличие воспалительных очагов. Применяется для выявления флебита, тромбоза, аневризмы, злокачественных новообразований.
- Флебография. Проводится при введении контрастного вещества в сосуд. Дает полную картину состояния и функциональных нарушений. Используется при подозрении на варикозную болезнь, неясных причинах отечности нижних конечностей и болей, острого тромбоза.
- Рентгенография. Выполняется в двух проекциях. На снимках можно увидеть смещение соседних органов на фоне патологии полой вены, места закупорки и деформации сосуда.
- Томография (компьютерная, магнитно-резонансная, спиральная). Сканирование предполагает введение контрастного вещества. Результаты показывают скорость кровотока, изменения в составе сосудистой стенки, степень сдавления, наличие тромба и его протяженность, смещение вены по отношению к другим органам и сосудам.
Вены вместе с артериями, капиллярами и сердцем образуют единый круг кровообращения. Однонаправленное непрерывное движение по сосудам обеспечивается разницей давлений в каждом сегменте русла.
Основные функции вен:
- депонирование (резерв) циркулирующей крови (2/3 от всего объема);
- возврат обедненной кислородом крови в сердце;
- насыщение тканей углекислотой;
- регуляция периферического кровообращения (артериовенозные анастомозы).
Венозный аппарат сердечной мышцы
Так как наше сердце имеет довольно компактные размеры, то и сосудистый участок также состоит из небольших, но толстостенных вен. В передней части средостения сердца находится жила, сформированная соитием левой и правой плечеголовных вен. Эта жила получила название верхняя полая вена, ее относят к большому кругу кровообращения. Ее размеры в диаметре могут составлять до 23-25 мм, а в длине от 4,8 до 7,5 см.
Как указывает топография устье верхней полой вены находится на достаточной глубине в полости перикарда. По левую сторону от сосуда расположена восходящая часть аорты, а по правую — медиастинальная плевра. На небольшом отдалении позади ее просматривается передняя поверхность корневого участка правого легкого. Подобное плотное взаиморасположение грозит сдавлением, что приводит к ухудшению кровообращения.
Верхняя полая вена примыкает к правому предсердию на уровне второго ребра и наполняется кровяным потоком от шеи, головы, верхних зон грудной клетки и рук. Этот скромный по размерам кровеносный сосуд, вне всяких сомнений, играет большую роль в жизнеобеспечении человеческого организма.
Какие сосуды входят в состав системы верхней полой вены? Транспортирующие кровяной поток жилы, расположены в непосредственной близости около сердца, поэтому при расслабленном состоянии сердечных камер их притягивает к нему. Эти повторяющиеся движения создают в кровеносной системе сильное давление отрицательного характера.
Сосуды, образующие систему верхняя полая вена:
- сосуды, принимающие участие в подпитке шеи и грудной клетки;
- несколько жил, тянущихся от стенок живота;
- жилы головы и шейного отдела;
- венозные каналы плечевого пояса и рук.
Нижняя и верхняя полые вены: синдром, система и что это такое?
Кровеносная система считается одной из важнейших компонентов организма, поскольку по ней проходит транспортировка крови, которая доставляет органам питание.
Когда происходит поражение даже маленького капилляра, то он не может уже работать в полном объеме, а если страдают полые вены, то последствия могут быть самыми печальными.
Данная статья расскажет о том, что такое полые вены, каковы их функции и рассмотрим, какие патологии могут быть у данных систем.
Что представляет верхняя полая вена?
Верхняя полая вена – это жила, находящаяся на передней стенке сердца. Она входит в состав большого круга кровообращения и образовывается за счет слияния сосудов, исходящих из обеих сторон плеча. С одной ее стороны располагается отрезок аорты, а с другой находится плевра.
Даже при небольших изменениях происходит сдавливание и, как следствие, ухудшение функционирования. Длина ее колеблется от 5 до 8 см, а диаметр –от 20-25 мм.
Притоком этой жилы является непарный сосуд, снабженный двумя клапанами, которые расположены в конечном участке, где происходит сбор крови от жил, находящихся посреди ребер. Другие сосуды, от которых поступает кровь к верхней полой вене,лишены клапанов и характеризуются низким давлением.
Система верхней полой вены
Система верхней полой вены имеет следующие части:
- Верхняя полая вена. Является частью данной системы.
- Непарная часть. С впадающими сосудами из грудной области.
- Полунепарная. Начинается из полости живота и проходит по местоположению непарной вены, куда и вливается в районе 7 позвонка грудной клетки.
- Межреберные. Одновременно с артериями создают пучки сосудов. Они собирают вены со спиной ветви: с позвоночника и спинного мозга.
- Плечеголовная. Возникает путем соединения яремной и подключичной жил, куда впадает кровь из таких областей, как гортань, пищевод, трахея, голова и шея.
- Внутренняя яремная часть. Проходит вдоль шеи одним ходом с сонной артерией. Она собирает кровь из шеи, головы, жевательных мышц, челюсти, языка, глотки, щитовидной железы.
- Наружная яремная. Образуется благодаря соединению задней ушной и задней челюстных жил. По ней отходит кровь от шеи, затылка.
Синдром верхней полой вены
Синдром верхней полой вены – это патологическое состояние, в основе которого лежит тромбоз данного участка, нарушающий выход венозной крови от плеча, верхней половины тела, головы. Данное заболевание, от которого страдает верхняя полая вена, чаще всего встречается у мужского населения от 30 до 60 лет, часто оно приводит к летальному исходу.
Синдром верхней полой вены
Нередко с данным синдромом встречаются пульмонологи, хирурги, онкологи, флебологи и кардиохирурги, так как этот сосуд окружен такими структурами, как: аорта, грудная стенка, бронхи, трахея, лимфоузлы. Благодаря этому синдрому в этом участке кровообращения сильно увеличивается давление, которое вызывает такие симптомы, как:
- одышка;
- отечность;
- удушье;
- охриплость;
- боль в грудной клетке;
- головная боль;
- шум в голове;
- потеря сознания.
Данный синдром вызывает довольно серьезные последствия, а именно:
- отечность головного мозга;
- повышенное внутричерепное давление;
- инсульт;
- тромбообразование в сосудах головного мозга.
Что представляет нижняя полая вена?
Этот участок кровообращения образуется от соединения подвздошных жил с левой и правой стороны в районе 4-5 позвонка поясницы. Он имеет длину около 20 см, диаметр 3,5 см и является довольно крупным сосудом.
https://www.youtube.com/watch?v=BPYnZHWeKYw
Нижняя полая вена направлена направо вверх по печеночной борозде, одновременно принимая кровь из жил печени. После чего проходит черезгрудную полость сквозь окно диафрагмы и поступает в правое предсердие, где она утолщается.
Отзыв нашей читательницы – Алины Мезенцевой
Недавно я прочитала статью, в которой рассказывается о натуральном креме «Пчелиный Спас Каштан» для лечения варикоза и чистки сосудов от тромбов. При помощи данного крема можно НАВСЕГДА вылечить ВАРИКОЗ, устранить боль, улучшить кровообращение, повысить тонус вен, быстро восстановить стенки сосудов, очистить и восстановить варикозные вены в домашних условиях.
Я не привыкла доверять всякой информации, но решила проверить и заказала одну упаковку. Изменения я заметила уже через неделю: ушла боль, ноги перестали “гудеть” и отекать, а через 2 недели стали уменьшаться венозные шишки. Попробуйте и вы, а если кому интересно, то ниже ссылка на статью.
Читать статью –>
Данная система считается самой мощной, поскольку на нее приходится около 70% всей венозной крови организма.
Этот сосуд выполняет функцию сбора крови из органов малого таза, живота, бедер, органов брюшной полости, нижних конечностей.
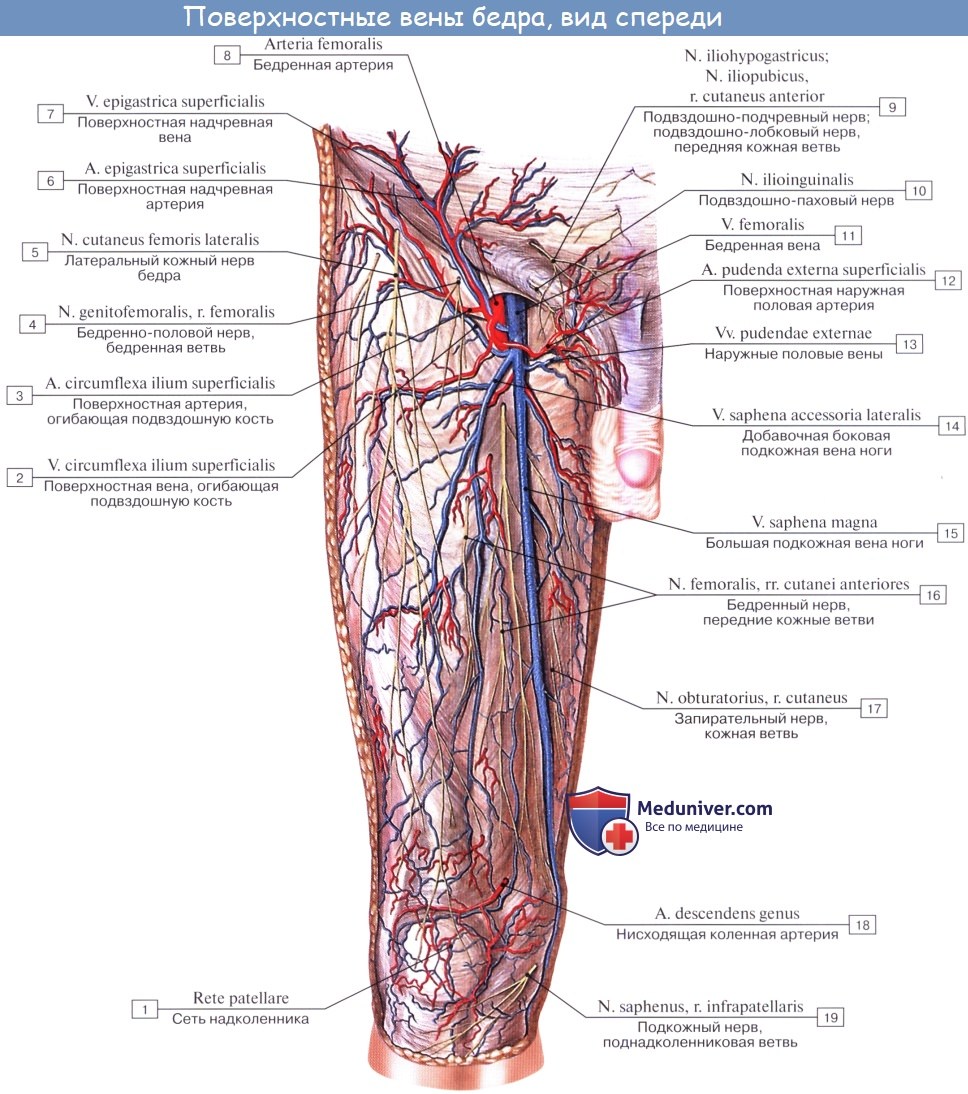
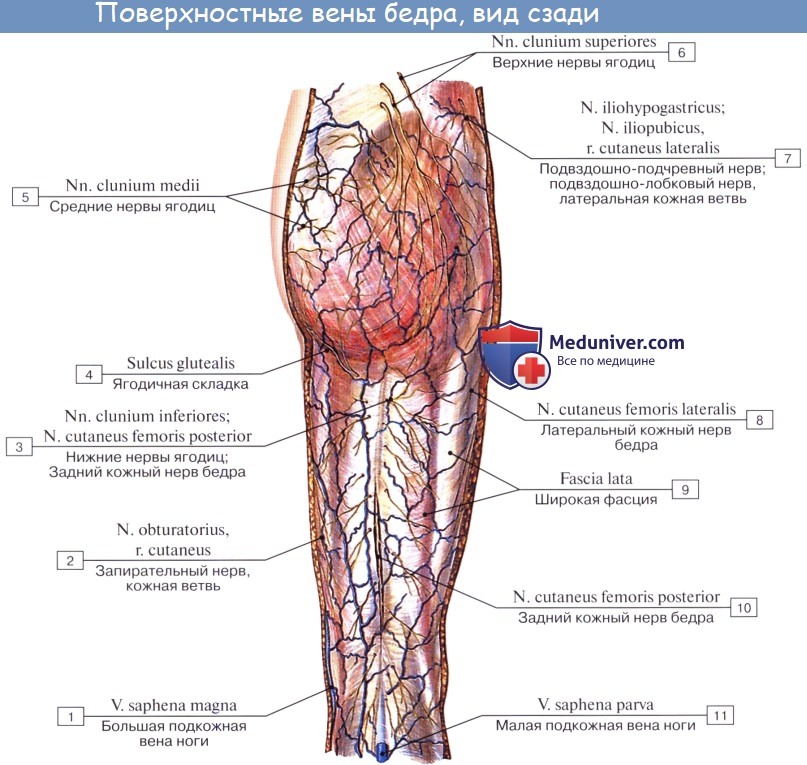
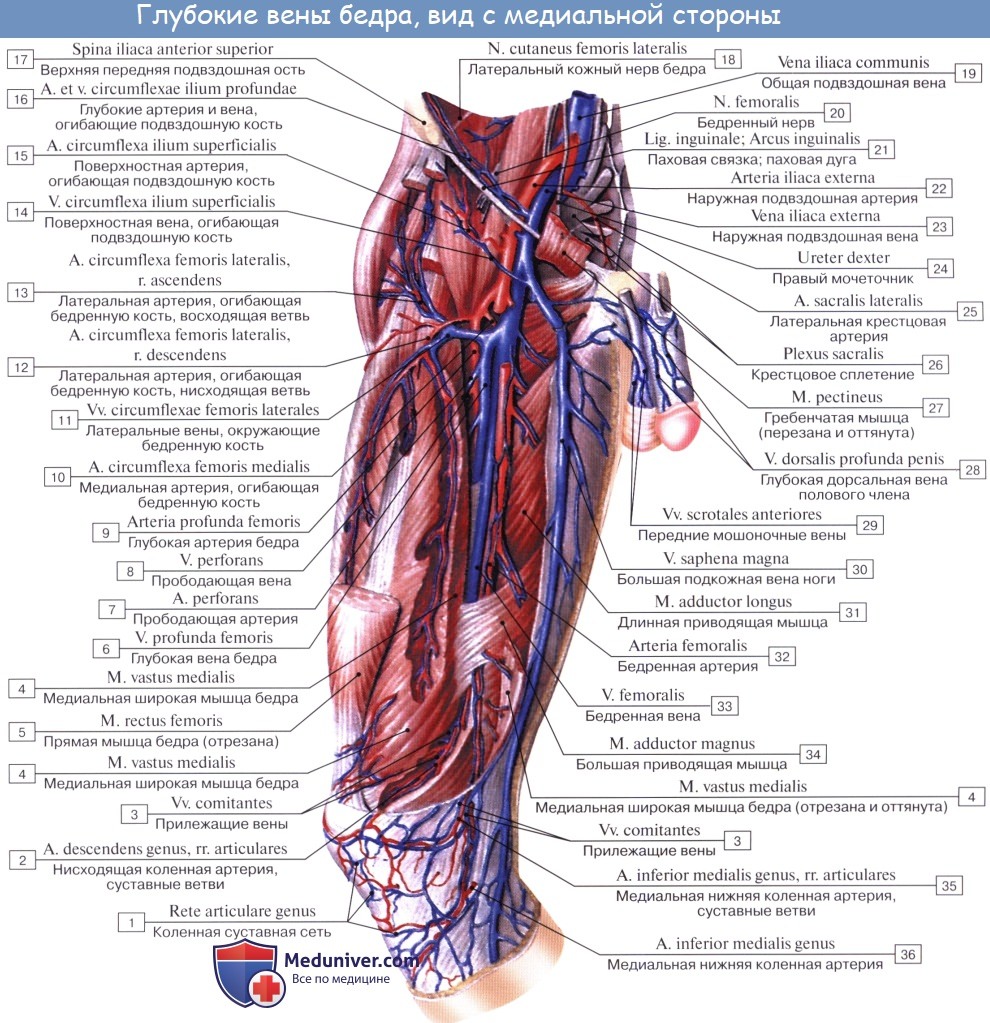
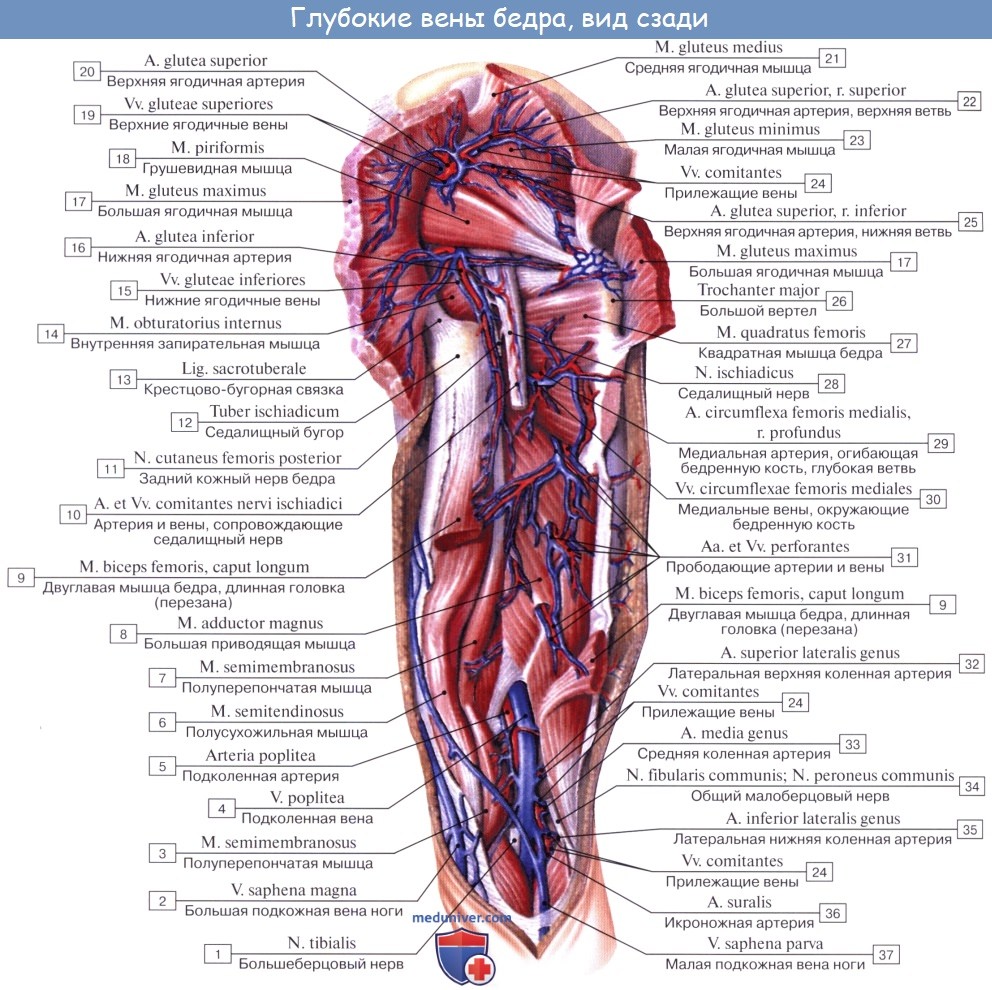
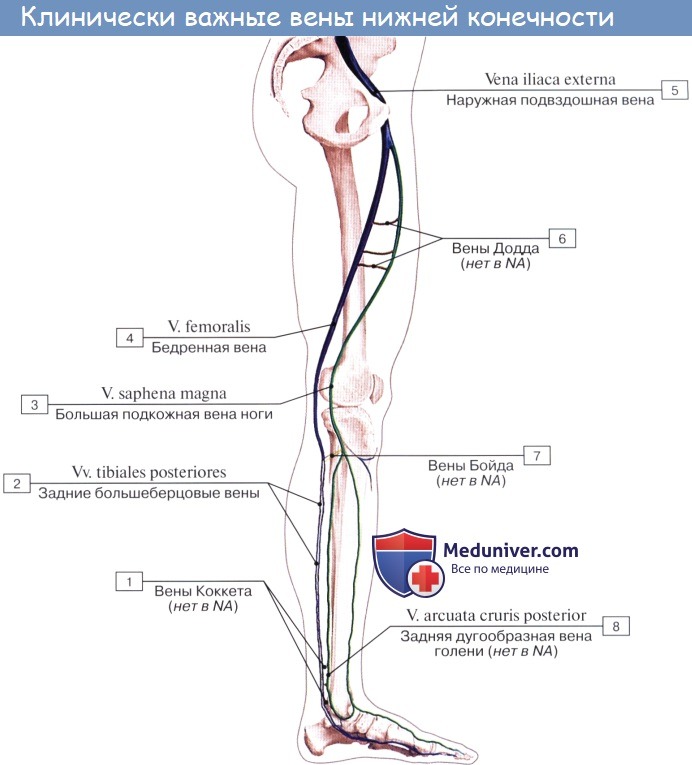
Вены нижней конечности (ноги). Глубокие и поверхностные вены ноги
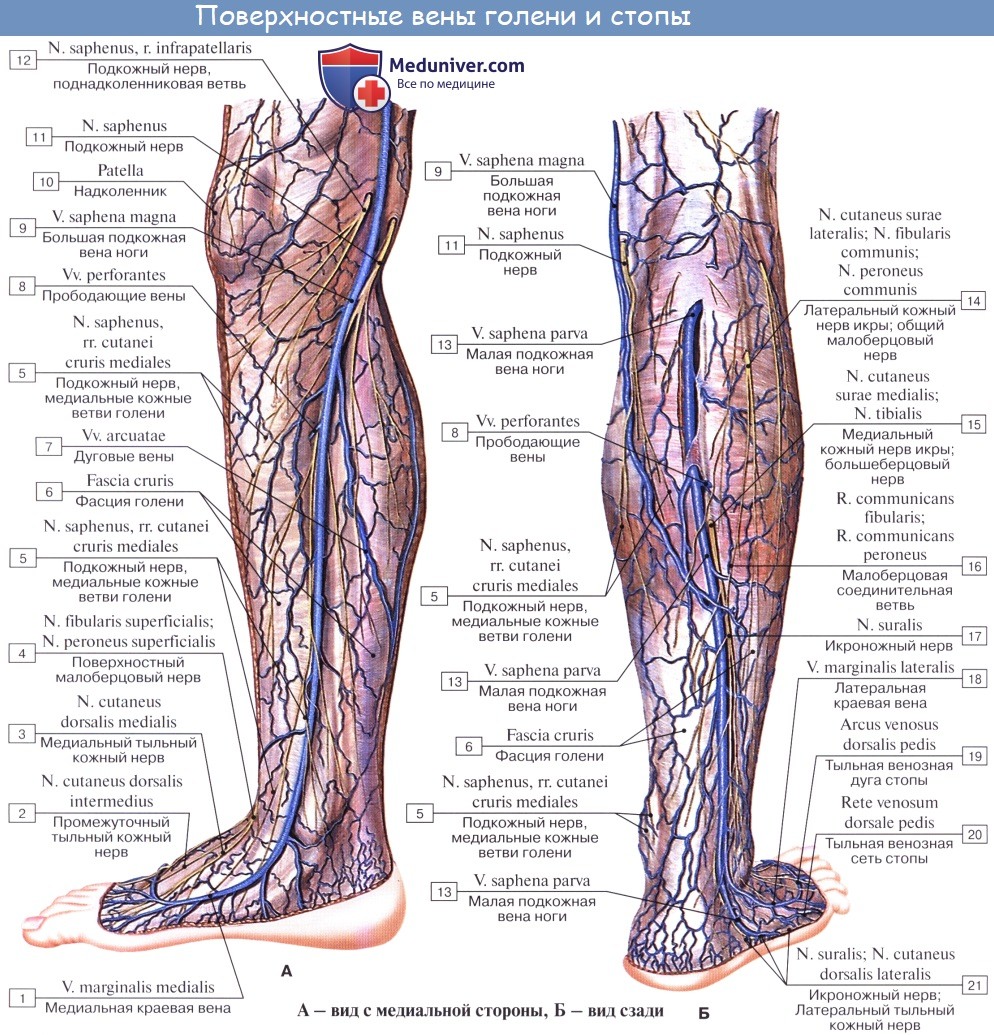
Как и на верхней конечности, вены нижней конечности разделяются на глубокие и поверхностные, или подкожные, которые проходят независимо от артерий.
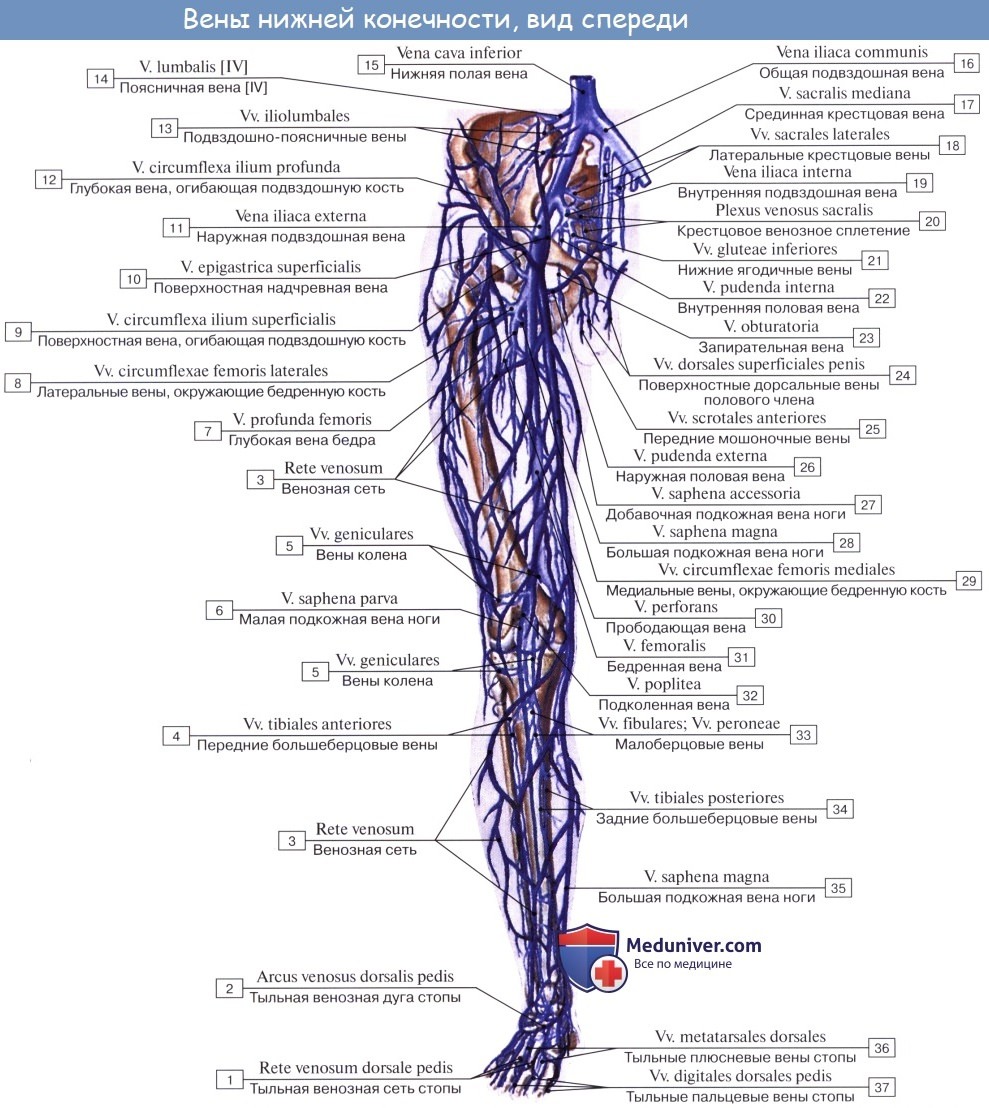
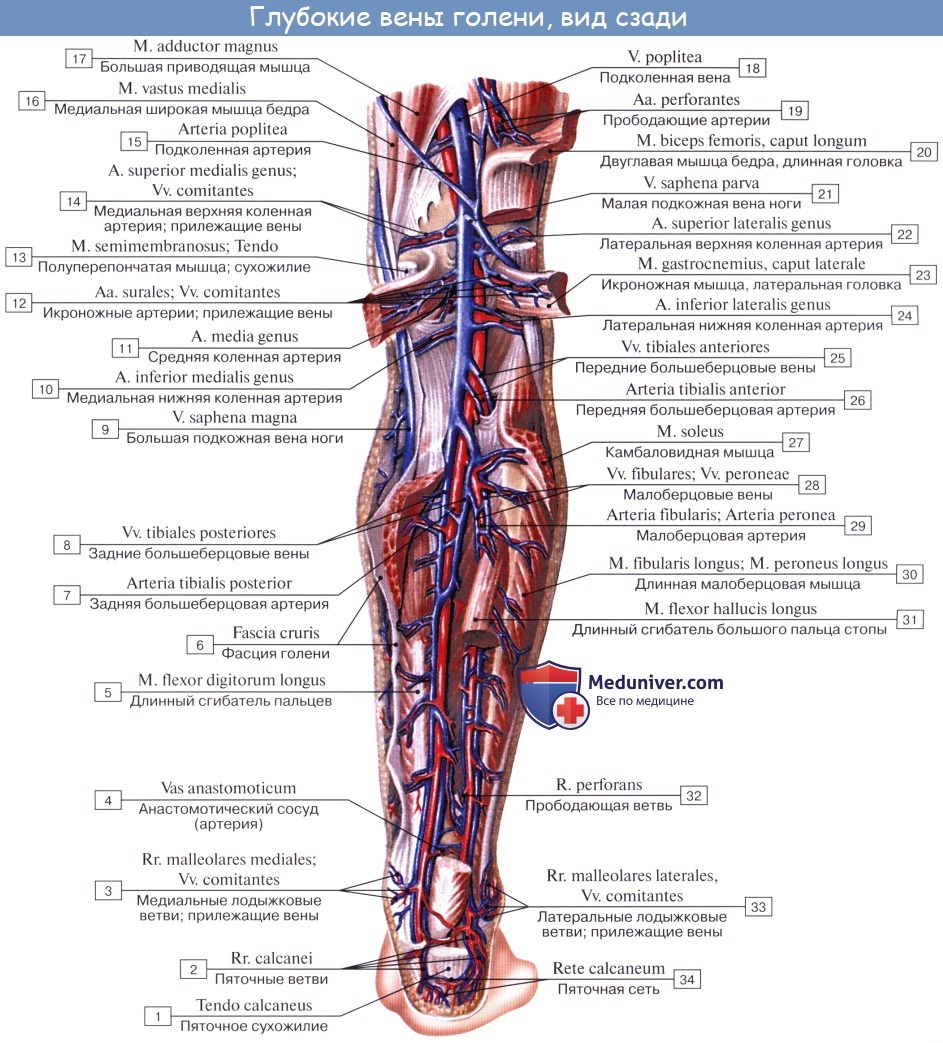
Глубокие вены стопы,и голени являются двойными и сопровождают одноименные артерии. V. poplitea, слагающаяся из всех глубоких вен голени, представляет одиночный ствол, располагающийся в подколенной ямке кзади и несколько латерально от одноименной артерии.
V. femoralis одиночная, вначале располагается латерально от одноименной артерии, затем постепенно переходит на заднюю поверхность артерии, а еще выше — на ее медиальную поверхность и в таком положении проходит под паховой связкой в lacuna vasorum. Притоки v. femoralis все двойные.
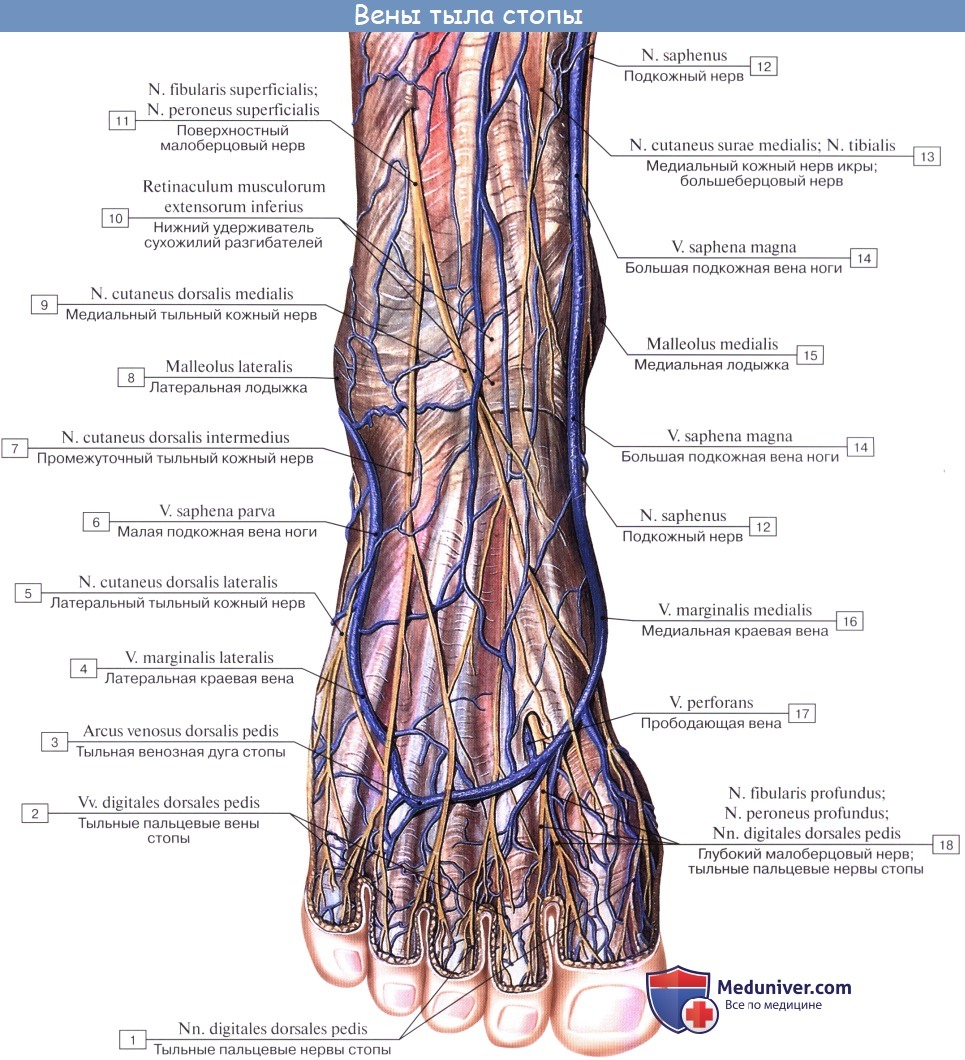
Из подкожных вен нижней конечности наиболее крупными являются два ствола: v. saphena magna и v. saphena parva. Vena saphena magna, большая подкожная вена ноги, берет начало на дорсальной поверхности стопы из rete venosum dorsale pedis и arcus venosus dorsalis pedis. Получив несколько притоков со стороны подошвы, она направляется вверх по медиальной стороне голени и бедра.
В верхней трети бедра она загибается на переднемедиальную поверхность и, лежа на широкой фасции, направляется к hiatus saphenus. В этом месте v. saphena magna вливается в бедренную вену, перекидываясь через нижний рог серповидного края. Довольно часто v. saphena magna бывает двойной, причем оба ее ствола могут вливаться отдельно в бедренную вену.
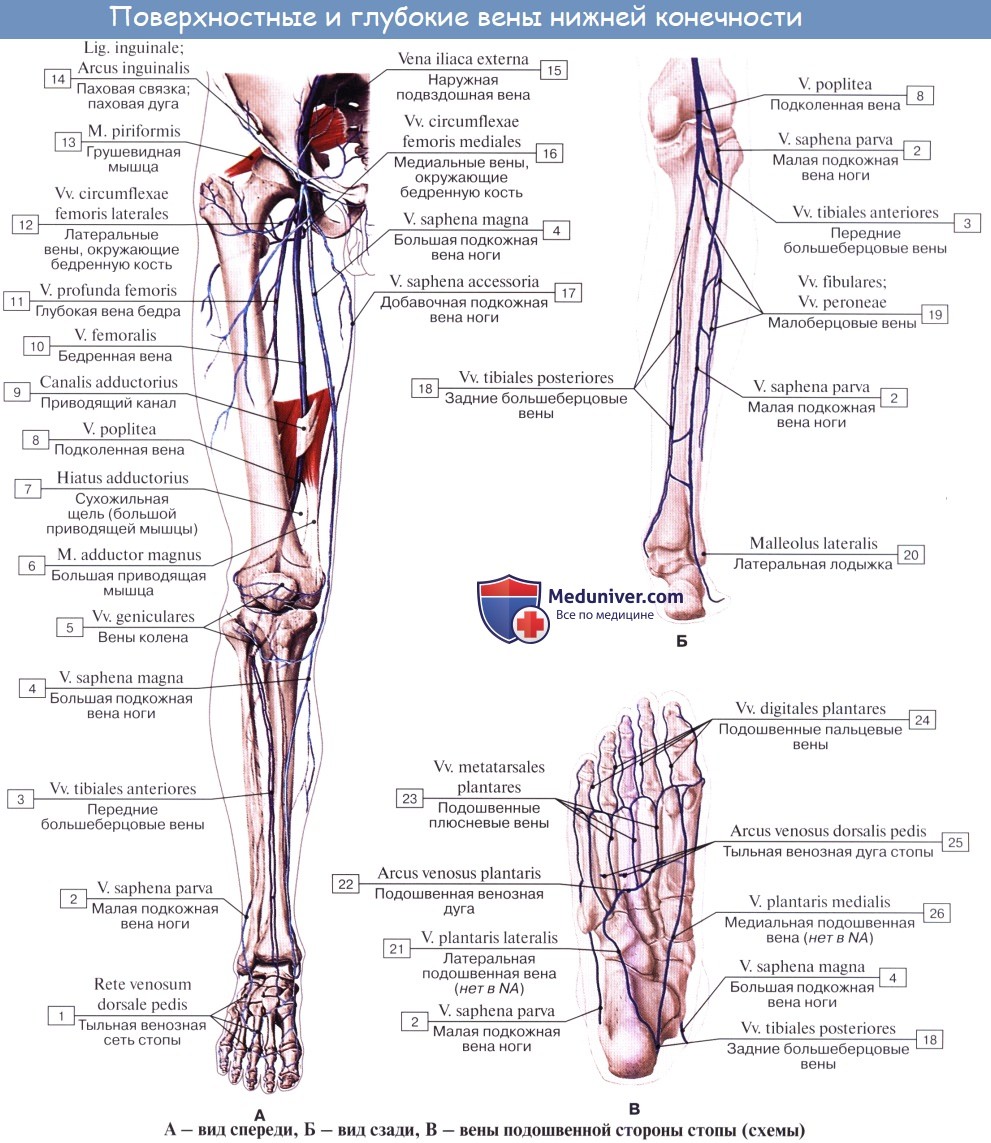
Из других подкожных притоков бедренной вены следует упомянуть о v. epigastrica superficialis, v. circumflexa ilium superficialis, vv. pudendae externae, сопровождающих одноименные артерии. Они вливаются частью непосредственно в бедренную вену, частью в v. saphena magna у места ее впадения в области hiatus saphenus.
V. saphena parva, малая подкожная вена ноги, начинается на латеральной стороне дорсальной поверхности стопы, огибает снизу и сзади латеральную лодыжку и поднимается далее по задней поверхности голени; сначала она идет вдоль латерального края ахиллова сухожилия, а далее кверху посередине заднего отдела голени соответственно канавке между головками m. gastrocnemii.
Достигнув нижнего угла подколенной ямки, v. saphena parva вливается в подколенную вену. V. saphena parva соединяется ветвями с v. saphena magna.


Профилактика заболеваний нижней и верхней полой вены
 Лучшей профилактикой тромботических заболеваний полых вен является активный образ жизни. Движение препятствует застою крови, ускоряет процесс кровообращения и способствует быстрому выведению шлаков и токсинов из крови. После сна рекомендуется делать зарядку, а во время офисной работы или длительного вождения уделить 10-15 минут специальных упражнениям.
Лучшей профилактикой тромботических заболеваний полых вен является активный образ жизни. Движение препятствует застою крови, ускоряет процесс кровообращения и способствует быстрому выведению шлаков и токсинов из крови. После сна рекомендуется делать зарядку, а во время офисной работы или длительного вождения уделить 10-15 минут специальных упражнениям.
В рационе людей с группой риска венозных болезней должны присутствовать продукты, разжижающие кровь, придающие эластичность стенкам сосудов. К таким относятся бобовые, зелень, масла растительного происхождения, цитрусовые, кислые ягоды, рыба. В день желательно выпивать не менее 2 л жидкости. Отдавайте предпочтение чистой воде и травяным чаям.
Также для поддержания здоровья венозной системы врачи настаивают на регулярных процедурах массажа, нейромышечной стимуляции, контрастных обливаниях. По возможности следует отказаться от ношения каблуков более 2-3 часов, узких джинсов и корсетов.
В пожилом возрасте нужно ежегодно проходить полное медицинское обследование с использованием современных диагностических методов. Это поможет своевременно выявить патологию и подобрать действенную схему лечения.
Направляясь кверху, нижняя полая вена располагается забрюшинно на переднебоковой поверхности позвоночника, вправо от срединной плоскости. На всем протяжении она лежит справа от аорты, а внизу частично прикрыта ею спереди. На уровне II поясничного позвонка нижнюю полую вену спереди косо пересекает a. spermatica intema dextrа. Несколько выше нижнюю полую вену прикрывает нисходящая часть двенадцатиперстной кишки и головка поджелудочной железы, v. portae, и нижняя поверхность печени. На уровне ворот почек позади нижней полой вены проходит правая почечная артерия; несколько выше задняя периферия вены соприкасается с ножками диафрагмы правой стороны. На уровне II поясничного позвонка нижняя полая вена заметно уклоняется от аорты вправо и соприкасается с задней поверхностью печени, оставляя на ней след – fossa v. cavae; затем она проходит через отверстие в сухожильном центре диафрагмы в грудную полость и впадает в правое предсердие.
Кровеносная система человеческого организма имеет сложное строение
Важной ее частью являются вены, которые предназначены для сбора отработанной крови. Наиболее крупной из них считается нижняя полая вена
Нарушения в ее работе могут приводить к серьезным последствиям для здоровья
Поэтому важно знать нормальное строение этого сосуда и его возможные аномалии
Как проявляется синдром?

Симптоматика синдрома может развиться мгновенно без предвестников. Это происходит тогда, когда верхняя полая вена закупоривается атеросклеротическим тромбом. В большинстве случаев симптомы нарастают постепенно. У больного появляются:
- головная боль и головокружение;
- кашель с нарастающей одышкой;
- боли в грудной клетке;
- тошнота и дисфагия;
- изменение черт лица;
- обмороки;
- набухание вен на грудной клетке и шее;
- отечность и одутловатость лица;
- цианоз лица или грудной клетки.
Для диагностики синдрома необходимо пройти несколько исследований. Хорошо зарекомендовали себя рентгенография и допплеровское ультразвуковое исследование. С их помощью можно провести дифференцировку диагнозов и назначить соответствующее хирургическое лечение.
Методы лечения
Выбор тактики ведения пациента зависит от причины нарушения кровотока в воротных венах.
На сегодня практически все случаи тромбоза лечатся консервативно. Исследования показали, что после тромбэктомии на стенке сосуда остаются фрагменты сгустка, которые в дальнейшем служат источником повторной закупорки или развития грозного осложнения ТЕЛА (тромбоэмболии легочной артерии).
Сдавление сосуда объемным образованием или прорастанием опухолью стенок вен требует хирургического вмешательства. Прогноз консервативного ведения заболевания неблагоприятный.
Хирургические методы
Виды оперативных вмешательств при тромбозе полых вен:
- эндоваскулярная тромбэктомия катетером Фогарти;
- открытое удаление сгустка;
- паллиативная пликация полой вены (искусственное формирование просвета П-образными скобами);
- установка кава-фильтра.
При сдавлении сосуда извне или метастатическом поражении выполняют паллиативные вмешательства:
- стентирование участка сужения;
- радикальная декомпрессия (удаление или иссечение опухолевого образования);
- резекция пораженного участка и замена его венозным гомотрансплантантом;
- шунтирование облитерированного участка.
Медикаментозное лечение
Наиболее эффективный метод консервативного лечения закупорки сгустком глубоких вен – тромболитическая терапия («Альтеплаза», «Стрептокиназа», «Актилизе»).
Критерии выбора этого метода лечения:
- возраст тромботических масс до 7 суток;
- отсутствия в анамнезе острых нарушений мозгового кровотока в последние 3 месяца;
- пациенту не проводили хирургические манипуляции в течение 14 дней.
Дополнительная схема медикаментозной поддержки:
- Антикоагулянтная терапия: «Гепарин», «Фраксипарин» внутривенно капельно с дальнейшим переходом на подкожное введение.
- Улучшение реологических качеств крови: «Реосорбилакт», «Никотиновая кислота», «Трентал», «Курантил».
- Венотоники: «Детралекс», «Троксевазин».
- Нестероидные противовоспалительные: «Индометацин», «Ибупрофен».
Непарная вена — Лозовидное сплетение
1.
НЕПАРНАЯ ВЕНА
, v. azygos. Продолжение правой восходящей поясничной вены. Проходит вдоль позвоночного столба и впадает в верхнюю полую вену у места ее вступления в перикард на уровне Т4 — Т5. Рис. А.
1а.
Правая верхняя межреберная вена
, v. intercostalis superior dextrа. Образуется за счет соединения 2-, 3-й (4-ой) правых верхних межреберных вен и впадает в непарную вену. Рис. А.
3.
Полунепарная вена
, v. hemiazygos. Начинается у места соединения левой восходящей поясничной вены с 9 — 11 левыми задними межреберными венами и v. subcostalis. На уровне Т9 — Т10 впадает в v. azygos. Рис. А.
4.
Добавочная полунепарная вена
, v. hemiazygos accessoria. Принимает кровь от 4 — 8 левых задних межреберных вен, и впадает в непарную вену, иногда общим стволом с полунепарной веной. В ряде случаев притоком v. hemiazygos accessoria является одна из первых трех левых задних межреберных вен, которая обеспечивает ее связь с левой плечеголовной веной. Рис. А.
5.
Восходящая поясничная вена
, v. lumbalis ascendens. Расположена в брюшной полости и продолжается, справа — в непарную, слева — в полунепарную вены. В каудальном направлении анастомозирует с общей подвздошной веной. Рис. А, Рис. Б.
11.
, vv. lumbales. Первая и вторая из них формируют восходящую поясничную вену. Рис. А.
12.
Подреберная вена
, v. subcostalis. Проходит вдоль нижнего края 12-го ребра. Соединяется с восходящей поясничной веной спереди тела Т 12, образуя ствол, который продолжается в парную или полунепарную вены. Рис. А, Рис. Б.
13.
Задние межреберные вены
, vv. intercostales posteriores. Вены 4 — 11 межреберий. Являются притоками непарной или полунепарной вен. Рис. А.
14.
Переднее/заднее наружное позвоночное венозное сплетение
, plexus venosus vertebrales externus anterior/posterior. Расположены впереди тел позвонков и сзади их дуг соответственно. Рис. Б.
18.
Переднее/заднее внутреннее позвоночное венозное сплетение
, plexus venosus vertebrales internus anterior/posterior. Расположены между твердой мозговой оболочкой и надкостницей (связками) соответственно у передней и задней стенок позвоночного канала. Рис. Б.
19.
Базально-позвоночные вены
, vv. basivertebrales. Находятся внутри тела позвонка. Направляются назад и открываются в переднее внутреннее позвоночное сплетение. Рис. Б.
20.
Спинномозговые вены
, vv. medullae spinalis. Венозное сплетение, собирающее кровь от спинного мозга. Расположено в подпаутинном пространстве.
20а.
Передние спинномозговые вены
, vv. spinales anteriores. Краниально анастомозируют с венами моста, каудально продолжаются в терминальную вену.
20б.
НИЖНЯЯ ПОЛАЯ ВЕНА
, v. cava inferior. Образуется в результате соединения общих подвздошных вен. Расположена справа от аорты и открывается в правое предсердие. Рис. А, Рис. В.
22.
Капсулярные вены
, vv. capsulares. Расположены в жировой капсуле почки, анастомозируют с венами соседних областей и звездчатыми венами, могут обеспечивать коллатеральный кровоток. Рис. В.
29.
Внутренностные вены
Рис. 639. Яичко, testis, и его придаток, epididymis; продольный разрез.Рис. 638. Яичко, testis, и его придаток, epididymis, правые; боковая сторона.
1. Яичковая вена, v. testicularis (см. рис. ), образуется в мошонке из собственных вен яичка. Последние выходят в области задней поверхности яичка, соединяются с венами придатка яичка и формируют несколько небольших стволиков, которые, анастомозируя между собой, образуют лозовидное сплетение, plexus pampiniformis (см. рис. , , ).
Лозовидное сплетение сопровождает a. testicularis в паховом канале. По мере приближения к глубокому паховому кольцу количество сосудов в этом сплетении уменьшается, и в брюшную полость входят только два стволика. Последние следуют забрюшинно вверх и несколько медиально по передней поверхности большой поясничной мышцы и на уровне крестцово-подвздошного сустава соединяются, образуя один ствол – яичковую вену.
Рис. 780. Артерии и вены органов полости таза мужчины; вид слева. (Сагиттальный распил влево от срединной плоскости; брюшина удалена, прямая кишка немного оттянута влево.)
Правая яичковая вена, v. testicularis dextra, направляясь кверху, впадает непосредственно в нижнюю полую вену; левая яичковая вена, v. testicularis sinistra, впадает в левую почечную вену, v. renalis.
У женщин яичниковая вена, v. ovarica, начинается в области ворот яичника. Большое количество вен, выходящих из толщи железы, анастомозируя, образуют в брыжейке яичника густое яичниковое сплетение. Это сплетение, перейдя в толщу широкой связки матки, получает название лозовидного сплетения, plexus pampiniformis (ovarii).
Лозовидное сплетение располагается между листками широкой связки матки, анастомозирует с маточным венозным сплетением, plexus venosus uterinus, и с венами маточной трубы.
Лозовидное сплетение продолжается в яичниковую вену, которая сопровождает одноименную артерию сначала в связке, подвешивающей яичник, а затем забрюшинно следует вверх; клапанов в вене мало.
Рис. 828. Вены почки (фотография коррозионного препарата. Препарат М. Бурых). 1 — ветви почечной вены; 2 — почечная вена; 3—почечная лоханка; 4 — мочеточник.Рис. 827. Левая почечная вена, v. renalis sinistra, левая почечная артерия, a. renalis sinistra, и их ветви; вид спереди. ( Часть паренхимы почки удалена; инъецированные сосуды отпрепарированы.)
2. Почечная вена, v. renalis (рис. , ; см. рис. ), образуется в области ворот почки от слияния трех-четырех, а иногда и большего числа вен, выходящих из ворот почки. Почечные вены направляются от ворот почки в медиальную сторону и под прямым углом впадают в нижнюю полую вену на уровне межпозвоночного хряща между I и II поясничными позвонками (левая несколько выше, чем правая).
Почечные вены принимают вены от жировой капсулы почки и мочеточника.
Левая почечная вена длиннее правой; она принимает v. suprarenalis sinistra, v. testicularis и пересекает аорту спереди.
Почечные вены анастомозируют с поясничными, непарной и полунепарной венами.
3. Надпочечниковые вены, vv. suprarenales, образуются из небольших вен, выходящих из надпочечника.
Левая надпочечниковая вена, v. suprarenalis sinistra, впадает в v. renalis sinistra; правая надпочечниковая вена, v. suprarenalis dextra, – чаще всего в v. cava inferior, иногда в v. renalis dextra. Кроме того, некоторые из надпочечниковых вен впадают в нижние диафрагмальные вены.
Рис. 829. Система воротной вены; вид спереди (схема).
4. Печеночные вены, vv. hepaticae (рис. ), являются последними ветвями, которые принимает нижняя полая вена в брюшной полости и вообще перед впадением в правое предсердие.
Печеночные вены собирают кровь из системы капилляров печеночной артерии и воротной вены в толще печени. Они выходят из печени в области борозды нижней полой вены и тотчас впадают в нижнюю полую вену. Печеночные вены принимают малые и большие печеночные вены.
Крупные печеночные вены, всего три, несут кровь из правой доли печени – правые печеночные вены, vv. hepaticae dextrae, из квадратной и хвостатой долей – средние печеночные вены, vv. hepaticae intermediae, и из левой доли печени – левые печеночные вены, vv. hepaticae sinistrae. Последние перед впадением в нижнюю полую вену соединяются с венозной связкой.
Как проявляется нарушение
У больного могут наблюдаться следующие признаки нарушения венозного оттока:
- боли в области конечностей;
- повышение кровяного давления;
- учащение сердцебиения;
- появление ощущения тяжести в ногах.
Какие нарушения появляются при закупорке почечного и печеночного сегментов? При тромбозе печеночного сегмента возникают следующие неблагоприятные симптомы:
- болевые ощущения в животе;
- увеличение селезенки в размерах;
- появление пигментных пятен на коже;
- накопление жидкости в области брюшной полости.
При поражении почечного сегмента наблюдаются такие симптомы:
- увеличение уровня белка в моче;
- почечная недостаточность;
- уменьшение количества выделяемой за сутки мочи.