Пониженный холестерин в крови у женщин
Содержание:
- Как грамотно повысить уровень холестерина?
- Таблица норм холестерина у женщин по возрасту
- Лечение и профилактика
- Когда необходимо знать количество ЛПВП в крови?
- Методы повышения
- Как привести холестерин в норму
- Пониженные значения у женщин
- О чем говорит пониженный холестерин в крови человека?
- Признаки повышенного холестерина у женщин
- Классификация
Как грамотно повысить уровень холестерина?
Для того чтобы быстро увеличить содержание в крови хорошего холестерина не нужно сразу кушать все подряд или вдаваться в другие «тяжкие» грехи. Дело это серьезное и требует по отношению к себе ответственного подхода после ОБЯЗАТЕЛЬНОЙ КОНСУЛЬТАЦИИ у лечащего врача. Однако, стоит отметить, что лекарственных препаратов, решающих проблему низкого холестерина – фактически нет. Конечно же, некоторые есть (перечислять их не будем специально), но они предназначены для особо серьезных случаев. К тому же имеют массу побочных эффектов.
Как правило, первым делом, лечащий врач сразу же отправляет на сдачу анализов. Обычный – общий (кровь из пальца), в данном случае не подойдет, понадобится биохимический (кровь из вены). Далее, в зависимости от возраста женщины, а также индивидуальных физиологических особенностей – лечащий специалист дает полезные рекомендации.

Рекомендуем ознакомиться с таблицами по возрастам:
В случае избыточного веса – врачи рекомендуют специальные диеты (ни в коем случае – не голодовки) и умеренные физические упражнения. Оптимальный вариант для женщин возрастом после 50 лет: ежедневные прогулки на свежем воздухе и бассейн. Для женщин возрастных групп до 30 – 40 лет рекомендованы пробежки по утрам. Возможно, это не реально, в связи с домашними нагрузками, но иначе низкий холестерин в крови – не одолеть! Кроме этого понадобятся повторные анализы, дабы отслеживать все изменения в организме.
Таблица норм холестерина у женщин по возрасту
Часто пациентов интересует – как обозначается холестерин в анализе крови латинскими буквами? Возможно несколько вариантов: Blood cholesterol, Cholesterol, Cholesterol total, но наиболее предпочтительным обозначением является Chol.
Необходимо учитывать возраст обследуемого и стадию менструального цикла, поскольку норма холестерина у детей значительно отличается от взрослых. Отмечено, что во время фолликулярной фазы (3-15 сутки) у пациентки рассматриваемый критерий может увеличиваться до 10 %, что может привести к неточным результатам. Данный факт объясняется влиянием половых гормонов на выработку жировых молекул.
Референсные (допустимые) значения для пациентов всех возрастов представлены в таблице.
| Возраст, лет | Референсные значения, ммоль/л | ||
| Общий | ЛПНП | ЛПВП | |
| До 5 | 2.85-5.27 | 1.6-1.9 | 0.9 – 1.3 |
| 5-10 | 2.1 – 5.39 | 1.7 – 3.6 | 0.9 – 1.8 |
| 10-15 | 3.15-5.24 | 1.75 – 3.5 | 0.9 – 1.7 |
| 15-20 | 3.10 – 5.26 | 1.45 – 3.47 | 0.85 – 1.9 |
| 20-25 | 3.15 – 5.6 | 1.4 – 4.3 | 0.75 – 1.99 |
| 25-30 | 3.2 – 5.7 | 1.75 – 4.2 | 0.9 – 2.08 |
| 30-35 | 3.5 – 5.94 | 1.75 – 4.08 | 0.95 – 2 |
| 35-40 | 3.6 – 6.39 | 1.9 – 4.4 | 0.85 – 2.1 |
| 40-45 | 3.75 – 6.44 | 1.85 – 4.7 | 0.75 – 2.3 |
| 45-50 | 3.85 – 6.76 | 2.06 – 4.7 | 0.8 – 2.6 |
| 50-55 | 4.6 – 7.7 | 2.5 – 5.3 | 0.9 – 2.8 |
| 55-60 | 4.5 – 7.8 | 2.5 – 5.7 | 0.95 – 2.4 |
| 60-65 | 4.5 – 7.5 | 2.55 – 5.8 | 0.9 – 2.4 |
| 65-70 | 4.4 – 7.8 | 2.5 – 5.9 | 0.85 – 2.7 |
| Старше 70 | 4.45 – 7.9 | 2.45 – 5.2 | 0.8 – 2.4 |
Анализ при беременности
Во время беременности допустимые значения рассматриваемого критерия изменяются в большую сторону. На первом триместре ЛПВП необходимы для полноценного формирования плаценты, а также для достаточной выработки гормонов надпочечниками. Поэтому для беременных пациенток разработаны предельно допустимые величины, представленные в таблице.
| Возраст, лет | Норма для 3 триместра, ммоль/л |
| 15-20 | 3 – 10.6 |
| 20-25 | 3.1 – 11.6 |
| 25-30 | 3.5 – 11.8 |
| 30-35 | 3.4 – 11.9 |
| 35-40 | 3.5 – 12.4 |
| 40-45 | 4 – 13.8 |
Стабильно высокий холестерин при беременности свидетельствует о развитии патологического процесса. Для установления причин отклонения от стандартных величин назначаются дополнительные лабораторные и инструментальные методы обследования.
После рождения ребёнка величина показателя возвращается к референсным значениям в течение 6 недель.
Нормы холестерина в крови у женщин после 40 лет
Во время пременопаузы гормональный фон женщины начинает видоизменяться, подготавливая организм к менопаузе. Отмечается значительный спад синтеза прогестерона и эстрогенов, для которых характерно антиатеросклеротическое действие – снижение концентрации ЛПНП и увеличение ЛПВП. Поэтому начиная с 40 лет, даме следует особенно внимательно следить за данным показателем с целью снижения риска развития жировых бляшек.
Максимально допустимые значения не должны превышать 6,6 ммоль/л. Длительное нахождение критерия не верхней границе нормы – достаточный повод для назначения специальной диеты, а стабильно высокие показатели – для подбора медикаментозной терапии.
Пациентки интересуются – как избежать высокого холестерина после 40 лет? Исключение из рациона жирной пищи, активный образ жизни, а также отказ от алкоголя и табакокурения позволят поддерживать жиры в пределах референсных величин на протяжении длительного времени.
Нормы холестерина в крови у женщин после 50 лет
Во время менопаузы женские половые гормоны прекращают синтезироваться яичниками, при этом величина ЛПНП («плохой») возрастает, а ЛПВП («хороший») – падает. Приемлемыми считаются значения:
- до 5,5 ммоль/л для ЛПНП;
- до 2,45 ммоль/л для ЛПВП.
Важен самоконтроль для женщин в период менопаузы и после, поэтому в этом возрасте рекомендуется приобретение прибора для домашнего измерения рассматриваемого показателя.
Нормы холестерина в крови у женщин после 60 лет
Нормальные показатели для 60 лет будут считаться превышением референсных показателей для пациентки в 30 лет. Антиатеросклеротическое защитное действие снижено, поскольку эстрогены больше не вырабатываются. После 60 лет следует поддерживать концентрацию показателя в интервале от 4.7 до 7.8 ммоль/л. Пренебрежение данным правилом может привести к закупорке сосудов жировыми бляшками, и, как следствие, инфаркту или инсульту.
Лечение после 65 лет при повышенном холестерине в крови предполагает применение медикаментозных препаратов – статинов. Однако отмечено, что после 70 лет результативность статинов становится менее выраженной.
Лечение и профилактика
Низкий уровень холестерина при своевременном выявлении, а также при грамотном и всестороннем подходе к терапии имеет хороший шанс к коррекции до нормальных показателей. Что делать необходимо для этого?
Возможно, кто-то сделает вывод о том, что холестерин можно поднять теми способами, какими он сам поднимается до катастрофических отметок. Например, всякой вредной едой, типа картофеля фри и другого фаст-фуда. Но медики на это отвечают однозначно: так делать не стоит. Во-первых, уровень нужного вещества до необходимой отметки не поднимется, а остальным системам можно легко и быстро навредить при такой системе питания.
Возможно совмещение такой диеты с применением рецептов народной медицины, дошедших до нас от предыдущих поколений. Так считается, что повысить уровень холестерола способны отвары чеснока, одуванчиков, облепихи или шиповника.
Отдельное внимание при таких патология уделяется физической активности. Дабы поднять снять холестериновую недостаточность, необходимо повысить нагрузки на своё тело в разы
В том случае, если всё это не даёт необходимого результата, пациенту назначают специальную медикаментозную и витаминную терапию.
Конечно, как и в каждом диагнозе, холестериновую недостаточность проще предупредить. На первый взгляд, это прозвучит странно, но главными принципами профилактики данной патологии являются такие же, как и при повышенном холестероле. Нужно правильно и рационально питаться, больше двигаться, отказаться от курения и алкоголя. Ну, и время от времени проходить хотя бы минимальное обследование, в том числе со сдачей крови на уровень холестерина.
Когда необходимо знать количество ЛПВП в крови?
Как правило, уровень липопротеинов высокой плотности (ЛПВП) в плазме крови определяют с помощью ЛИПИДОГРАММЫ
То есть, специального биохимического (комплексного) анализа крови, который помогает выявить – фактически все нездоровые уровни липидов, что очень важно знать врачам – для оценки рисков развития сердечно/сосудистых заболеваний (ССЗ), и назначения пациенту адекватного лечения. При этом, в зависимости от того, какими являются эти уровни: пограничными или уже – опасными?
Другими компонентами липидограммы (кроме ХС ЛПВП) являются: общий холестерол (или же общий ХС), ХС ЛПНП (липопротеины низкой плотности) и ТРИГЛИЦЕРИДЫ (ТГ).
Как уже упоминалось выше, именно ЛПВП холестерин является полезным и хорошим, т.к. он удаляет избыток условно / «плохого» холестерола в крови, «транспортируя» его – обратно в печень. Следовательно, недостаточное его количество в плазме крови чревато негативными последствиями, а нормализация (наоборот) ведет к выздоровлению. Именно поэтому, врачи назначают такие анализы – и в целях выявления проблемы, и для контроля эффективности лечения (специальной диетой, оздоровительным комплексом физических упражнений или же приемом гиполипидемических лекарственных препаратов).
В дальнейшем, медицинскому работнику могут понадобиться отдельно – только значения общего холестерола (ХС) и хорошего (т.е. ХC ЛПВП / HDL-С). Необходимых для вычисления КОЭФФИЦИЕНТА (ИНДЕКСА) АТЕРОГЕННОСТИ (кстати, его можно рассчитать ОНЛАЙН на нашем сайте). Но сначала Вам всегда назначат комплексный анализ крови (т.е. полный липидный спектр). Особенно, если в процессе анамнеза будут выявлены, так называемые – факторы риска (согласно рекомендациям комитета NCEP / National Cholesterol Education Program от 2002 года). Наиболее важные из которых (для взрослых мужчин и женщин) – обычно включат в себя:
- никотиновую зависимость (или даже «баловство» курением);
- ожирение (или проблемы избыточным весом / при ИМТ более 25 / ОНЛАЙН-КАЛЬКУЛЯТОР ИМТ);
- нездоровый (вредный / жирный) рацион питания;
- гиподинамия (мало/подвижный образ жизни, возможно, из-за «сидячей» работы);
- возрастные границы (мужчины – старше 45-ти лет, и женщины – старше 55-ти лет);
- гипертония (высокое артериальное давление – от 140/90 мм. рт. ст. и выше);
- семейный анамнез преждевременных ССЗ (то есть, сердечно-сосудистые заболевание у ближайших «кровных» родственников: мужчин – в возрасте до 55-ти лет, женщин – в возрасте до 65-ти лет);
- наличие синдромов сердечно-сосудистых заболеваний, а также перенесенный инфаркт;
- диабет или же пред/диабет.
Для подростков и детей
Комплексное исследование крови, определяющее уровни жиров / липидов, необходимо проходить не только взрослым людям, но и детям. Согласно рекомендациям Американской Академии Педиатрии (American Academy of Pediatrics) дети должны обязательно проверяться в профилактических целях: первый раз – в возрасте от 9-ти до 11-ти лет, и еще один раз – в возрасте от 17-ти до 21 года.
Как и в случае со взрослыми (или же пожилыми) людьми, детям или подросткам (особенно при наличии факторов риска) – тоже может понадобиться дополнительное исследование крови (т.е. более частое его проведение). Наиболее важные факторы риска включают в себя: семейную историю ССЗ (сердечно-сосудистых заболеваний), а также, если их «кровные» родственники страдают от диабета, гипертонии и ожирения.
Кроме того, медицинские работники могут назначить липидограмму даже ребенку в возрасте до 9-ти лет, если у его родителей имеются проблемы – именно с повышенным уровнем холестерина. Однако, для детей младше 2-х лет липидограмма никогда не назначается!
В целях мониторинга (наблюдения за лечением)
Анализ крови для определения уровня ЛПВП «хорошего» холестерина может назначаться врачами – регулярно, т.е. через определенные промежутки времени. И, в самую первую очередь, это необходимо для оценки результативности некоторых изменений образа жизни, таких как «обезжиренная» диета, комплекс физических упражнения и, конечно же, полный отказ от курения. Согласно рекомендациям зарубежных специалистов («American College of Cardiology» / «American Heart Association») взрослые люди, принимающие статины, должны обязательно проходить липидограмму (натощак) через 4-12 недель – после начала приёма лекарственных препаратов. А затем – через каждые 3-12 месяцев, т.к. медицинские работники должны убедиться в том, что эти лекарства нормально работают.
Методы повышения
Увеличить концентрацию липидов в составе крови с помощью лекарственных препаратов практически невозможно. Их использование целесообразно, если дефицит жиров в организме вызван наличием сопутствующих заболеваний, которые нарушают процесс усвоения липидов. Ниже перечислены методы, используя которые возможно самостоятельно повысить уровень холестерина в крови.
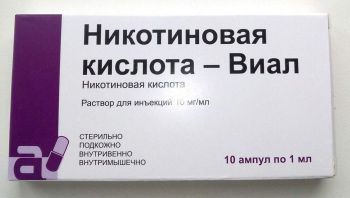
- Ниацин. Лекарственное средство, которое в фармакологии еще можно встретить под названием никотиновая кислота. Регулярный прием данного препарата нормализует липидный и углеводный обмены внутри клеток, обеспечивает быстрое восстановление организма после физических нагрузок. Дозировка определяется лечащим врачом в индивидуальном порядке на основе результатов диагностического обследования пациента. Медикамент противопоказан к приему людям, которые страдают от язвенной болезни, а также имеют повышенную чувствительность к препарату.
- Соевый белок. Данная пищевая добавка включается в ежедневный рацион питания. Соевый белок обладает уникальными свойствами, так как способен повышать концентрацию холестерина даже у людей, которые не страдают от нарушения липидного обмена, а уровень жиров у них всегда в норме. Чтобы повысить слишком низкий холестерин до оптимальных значений, необходимо ежедневно съедать не менее 40 грамм соевого белка. Его добавляют в блюда, которые употребляются на протяжении дня. Эта пищевая добавка еще встречается в виде такой продукции, как соевый творог (тофу), сыры с добавлением соевого белка, а также обрушенные соевые орехи.
- Клюквенный сок. В составе морса или сока этой северной ягоды, содержаться биологически активные вещества полифенолы. Они обладают уникальным свойством защищать здоровые клетки организма от свободных радикалов, а также повышают уровень холестерина в крови. Что это значит? Это означает, что регулярный прием клюквенного сока позволит повысить уровень полезных липидов в крови и удерживать их в оптимальных пределах. Рекомендуется ежедневно выпивать по 150-200 мл клюквенного сока или морса. Научные исследования показали, что спустя 4 недели питья данного средства, уровень холестерина в крови повышается минимум на 8%. Кроме того, клюквенный сок содержит в своем составе витамины группы В, С, РР, филлохинон, большое количество дубильных веществ и калия, который обеспечивает нормальную работу сердечно-сосудистой системы.
- Умеренная физическая нагрузка. Для полноценного функционирования печени, органов желудочно-кишечного тракта, желчного пузыря, а также течения обменных процессов, необходимо обеспечение достаточной физической активности. Рекомендуется отдать предпочтение таким видам спорта, как плавание, легкий бег, езда на велосипеде, спортивная ходьба, художественная гимнастика. Физическим нагрузкам необходимо уделять не более 30-40 минут в день, чтобы не переутомляться и не сжигать жиры, которые требуются для нормализации уровня холестерина в крови.
Диета
Изменение рациона питания является обязательным условием повышения уровня холестерина. В меню человека, столкнувшегося с дефицитом полезных жиров в организме, всегда должны быть следующие продукты:
- жареный картофель, бекон, рыба на растительном масле, мясо;
- кисломолочные продукты в виде сыров, творога, жирной сметаны, ряженки, молока;
- все жидкие блюда должны быть зажарены свиным смальцем;
- салаты из свежих овощей заправляют натуральным подсолнечным маслом, которое не прошло стадию рафинирования, сохраняет свой естественный аромат и насыщенно жирами растительного происхождения (данный продукт можно приобрести на рынке);
- куриные яйца, пережаренные с салом;
- грецкие орехи, арахис, ядро подсолнечника;
- злаковые каши, заправленные сливочным маслом;
- свинина, баранина, утятина, тушенные с овощами.

Все эти продукты принимаются небольшими порциями. Не нужно переедать и пытаться съесть все в один день. Переизбыток жирной пищи также вреден для организма, как и ее нехватка. Поэтому в рационе должно ежедневно присутствовать хотя бы одно блюдо, содержащее вышеперечисленные ингредиенты.
Как привести холестерин в норму
Гипохолестеринемия – пониженный холестерин. Эта болезнь требует тщательного внимания. Сначала выявляется причина, проводится обследование и сдаются анализы на биохимию. По результатам полной диагностики назначается лечение, направленное на устранение причин пониженных показателей и приведения холестерина в норму.
Симптомы и группа риска

Симптомом низкого холестерина может быть отсутствие аппетита
Есть симптомы, которые могут указывать на снижение холестерина:
- Слабость в мышцах
- Увеличенные лимфоузлы
- Снижение или отсутствие аппетита
- Испражнения маслянистого характера с примесью жира
- Нарушение рефлекторных реакций
- Состояние депрессии или агрессии
- Снижение сексуального влечения
- Гормональные расстройства
- Нарушение пищеварения
Подвержены этому заболеванию люди:
- Часто и много курящие
- С излишней массой тела
- Малоподвижные
- Питающиеся обильной жирной пищей
- Мужчины после достижения 40 лет, женщины после 50 лет
А также с гипертонией, сахарным диабетом, с сердечно–сосудистыми заболеваниями, болезнями печени, а также больные перенесшие инсульт, инфаркт.
Диагностика и лечение
Чтобы узнать уровень холестерина в крови, нужно сдать кровь на липидный спектр
Применив процедуру забора крови, которая называется липидный спектр, можно узнать состояние холестерина в организме. Для этого пациент не употребляет ничего в пищу на протяжении 12 часов до сдачи анализа. Можно пить только чистую воду.
Накануне за день до этого исключаются жирные и острые продукты. Не принимаются лекарственные препараты. Перед процедурой необходимо хорошо отдохнуть.
Анализ рекомендуется проводить после достижения 20 лет один раз в 5 лет. Детям делают процедуру в возрасте 2 лет.
Показатели триглицеридов тоже принимаются во внимание. Они должны быть в пределах от 200 до 400 мг/дл
Для приведения в норму холестерина применяют медикаментозные препараты. Выяснив основную причину изменений показателей холестерина, лечение направляют на устранение первопричины. Приводится в норму вес, состояние сахара в крови, нормализуется пищеварение и выработка желчи.
По возможности нужно отказаться от вредных привычек и регулярно посещать специалиста, контролируя показатели холестерина. Изменить принципы питания, и придерживаться диеты. Заняться спортом или делать физические упражнения, повысить активность.
Полноценно питаться и достаточное время отдыхать. Снизить потребление рафинированных углеводов: белый хлеб и белый рис, макаронные изделия и т.д.
Диета и народные средства

Употребление моркови и сока из нее ежедневно поможет при низком уровне холестерина в крови
При приготовлении пищи следует убирать жир с мяса. Использовать ее в запеченном, тушеном виде или приготовленной на пару. В каждодневный рацион необходимо включать следующие продукты:
- Овощные салаты с оливковым маслом
- Хлебные изделия с отрубями
- Обезжиренное молоко и продукцию из него
- Крольчатину, мясо индейки, куриные грудки
- Говяжьи почки и печень
- Рыбу, приготовленную на пару
- Продукты из сои
- Желтки яиц и омлет из них
- Голландский сыр
- Яблоки и любые фрукты
- Свежевыжатые соки и морсы
- Арахис
- Зеленый горошек
- Авокадо
- Грибы
- Креветки
Полезно есть морковь, и пить сок из нее каждый день. Можно к нему добавить сок сельдерея, петрушки. Употреблять в пищу чеснок, лук, семена льна, орехи грецкие, семечки тыквы, кунжута и подсолнуха. Свекольный сок помогает функционированию желчного пузыря.
Для нормализации деятельности кишечника полезно использовать в пищу говяжьи мозги, сливочное масло. Хорошо поднимают холестерин продукты с высоким содержанием витамина «С» – белокочанная капуста, болгарский перец, сельдерей. А также приготовленный и выпитый настой чертополоха.
Кроме того, полезна пища с содержанием Омега-3. Это рыбы жирных сортов, например, скумбрия, икра осетровых рыб. Рекомендуется пропивать курсами витаминные комплексы. Применять народные средства для повышения показателей холестерина.
Эффективна смесь соков для очищения крови из моркови 200 г, сельдерея 150, свеклы 300 г, которую надо выпить в течение дня. Семена льна измельчаются в кофемолке, и в виде порошка добавляются в различные блюда.
Растение ежевики одну столовую ложку заварить 200 мл кипятка, дать настояться 40 минут. Профильтровать и принимать по одной трети стакана три раза в день до приема пищи.
Если своевременно не начать лечение, заболевания прогрессируют, что неизбежно приводит к инвалидности или летальному исходу.
Надо точно установить уровень холестерина и причины его нестабильности. Далее, проводится лечение, которое возвращает показатели в норму для дальнейшей работы организма без осложнений.
Пониженные значения у женщин
Если говорить про средние показатели холестерина для женщин, то нужно отметить такие данные:
- уровень общего холестерина – до 5,5 ммоль/л;
- уровень липопротеинов низкой плотности – до 4,51 ммоль/л;
- пониженные триглицериды – до 1,5 ммоль/л.
Во время вынашивания ребенка эти показатели увеличиваются почти вдвое, в женском организме холестерин выполняет жизненно важные функции, является строительным материалом для оболочек клеток, изолирует волокна нервных тканей, ускоряет процессы выработки половых гормонов.
Без холестерина невозможна жизнь человека, он защищает клетки от резких температурных перепадов, участвует в химических реакциях большинства гормонов нашего организма и в синтезе витамина Д. Это уникальное вещество, позволяющее быстрее заживать поврежденным нервным волокнам, входящее в состав их наружной оболочки. А также берет активное участие в метаболических процессах всего организма.
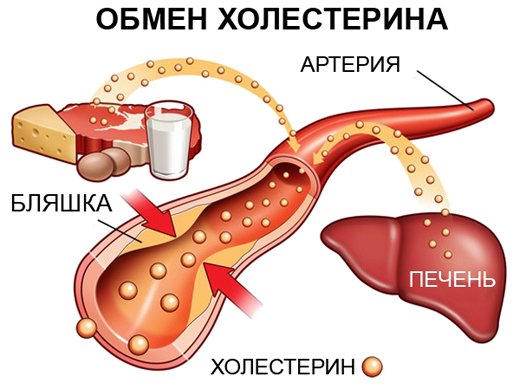
Следует знать, что до 80% холестерина вырабатывается самим организмом в печени и, зачастую, далеко не только неправильный рацион питания влияет на изменения характеристик биохимических фракций липопротеинов, но и различные заболевания печени. Естественными резервуарами холестерина в нашем организме служат головной мозг и почки. Взрослому человеку для потребностей организма необходимо около 200 миллиграмм общего холестерина за сутки.
Следствиями низкого уровня холестерина в крови у женщин могут быть:
- Туберкулез легких, хронические нарушения дыхательных путей.
- Острая стадия панкреатита, а также другие заболевания кишечного тракта.
- Тяжелая форма анемия.
- Поражения печени.
Причины пониженного уровня холестерина в крови у женщин
Это могут быть генетические нарушения, хронические болезни почек и желчного пузыря, высокое артериальное давление, последние стадии сахарного диабета, заболевания сердечно-сосудистой системы, беременность, злоупотребление алкоголем, курение, другие хронические заболевания.
К причинам развития пониженного уровня холестерина в крови у женщин следует отнести – неправильное питание, соблюдение диетических систем, что вследствие ведет к истощению организма ухудшению общего самочувствия худеющей.

Если в крови у женщины длительное время «имеется» недостаток холестерина, то последствия могут быть самыми плачевными:
- психоэмоциональные нарушения, тяжелые депрессии суицидальным результатом;
- бесплодие, частые выкидыши и замершая беременность;
- остеопороз, артрит суставов;
- регулярные хронические нарушения пищеварительного тракта;
- диабет;
- кровоизлияние в мозг с фатальными последствиями.
Геморрагический инсульт может стать причиной именно низкого уровня холестерина! Происходить это может из-за снижения защитных функций клеточных мембран, что в дальнейшем приводит к нарушению целостности клеток и кровоизлиянию. Резкое понижение уровня холестерина в крови у женщин может привести к ожирению! Происходит это из-за нарушения цикла переработки и усвоения компонентов жиров, в окислительных реакциях которых необходим холестерин.
К снижению уровня сексуального влечения также приводит низкий холестерин, так как он ответственен за выработку многих половых гормонов. При длительно низких показателях возможно бесплодие, другие нарушения половой системы. Холестерин поддерживает клетки желудочно-кишечного тракта, при его отсутствии возможны появления воспалительных заболеваний желудка и кишечника. Нехватка витаминов, как следствие пониженного их всасывания на фоне низкого уровня холестерина.
При наличии какого-либо симптома необходимо обратиться за квалифицированной помощью, а не заниматься самолечением. Чем раньше будет выявлено нарушение, тем быстрее будет назначено комплексное лечение и скорейшее выздоровление!
О чем говорит пониженный холестерин в крови человека?
Холестерин бывает разный. В первоначальном виде – это спирт холестерол. Он образуется в печени из поступающих в нее жиров с пищей. Именно в виде холестерола они усваиваются тканями организма. Трансформация нужна, чтобы жиры могли циркулировать по кровотоку. В первоначальном виде они не растворимы и не смешиваются с жидкостями. Значит не могут проникнуть в кровь. Хотя в не значительном количестве на анализе крови их можно обнаружить.

Около 70-75% холестерина вырабатывается печенью и около 25% поступает с пищей.
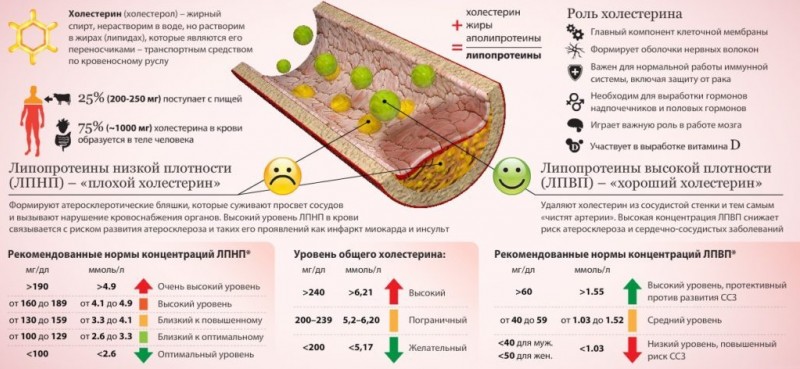
Холестерол в крови не однороден. Он представлен липопротеидами разной плотности: низкой (ЛПНП), очень низкой (ЛПОНП) и высокой (ЛПВП). У них разное строение и разные функции. Понижение любой фракции мгновенно отражается на состоянии липидного обмена.
Низкий уровень общего ХС
Единого норматива уровня холестерина в крови не существует. Для каждого возраста и пола установлена своя нормальная концентрация. Рассмотрим общие моменты.
Снижение общего холестерина без отдельного разбора каждой фракции ничего не значит. Диагноз ставится на основе изучения липидограммы. Это данные о концентрации ЛПВП, ЛПНП И ЛПОНП. Их получают на биохимическом анализе крови . Последствия снижения каждого вида жира свои.
Низкий уровень ЛПВП
Эти липопротеиды транспортируют молекулы жира из тонкого кишечника в печень. Там они перерабатываются в холестерол. Любой излишек липидов в крови также подхватывается ЛПВП и несется в печень на повторную переработку. Этот холестерол обозначается как «хороший» .
ЛПВП представляют собой мешочки, внутри них помещены молекулы жира. Так они без проблем передвигаются по крови, не взирая на невозможность смешиваться с ней. На поверхности мешочков находятся белки. Они играют роль рецепторов, чувствительных к клеткам печени. ЛПВП безошибочно находит орган и несет жиры туда.
Пониженный уровень ЛПВП опасен для организма. Если этих липопротеидов мало, весь поступивший жир свободно циркулирует по кровотоку, он может осесть на стенки сосудов и образовать атеросклеротическую бляшку . Последствия этого процесса – сердечная недостаточность и гипертония. В тяжелых случаях – инфаркт миокарда и инсульт.

Образование холестериновых бляшек вследствие низкого уровня ЛПВП.
Через суженные сосуды (из-за холестериновых бляшек) кровь не может двигаться с необходимой скоростью, ткани не получают достаточного количества питательных веществ и кислорода. Давление внутри сосудов растет. Сердце работает в усиленном темпе, пытается компенсировать недостаток скорости напором. Сердечная мышца быстро выходит из строя от перенапряжения. Так развивается сердечная недостаточность и все ее последствия.
Отрыв тромба от стенки сосуда дает инфаркт или инсульт (в зависимости от места его проникновения). А все эти процессы могут произойти из-за того, что транспортеры избыточного количества жира в крови понизились в значительной степени. Лечить липидный дисбаланс нужно обязательно и соблюдать все предписания врача.
Низкий уровень ЛПНП
В составе липопротеидов низкой плотности транспортируется холестерин из печени к тканям организма. Там он используется ими в качестве источника энергии и материала для строительства клеток. Он называется «плохим» , потому что при избытке формирует на стенках сосудов бляшки. Если уровень ЛПНП понижен, это значит, что организм не получает достаточного количества питания (кроме состояния гипертиреоза – многократного усиления интенсивности обмена веществ).
Одним из самых серьезных последствий дефицита ЛПНП является геморрагический инсульт. Клетки мозга испытывают дефицит липидов, их клеточных мембраны распадаются. Кровь свободно просачивается из кровяного русла в ткани мозга. Мозг буквально пропитывается кровью, начинается отмирание его участков. В редких случаях больного удается спасти. Причины понижения и способы коррекции концентрации ЛПНП будут рассмотрены ниже.
Признаки повышенного холестерина у женщин
Повышенный холестерин в организме затруднительно определить по внешним факторам. Конечно, подозревать данный недуг у себя можно, если ранее наблюдалась гипертония или был перенесён инсульт. Точные данные, разумеется, даст только биохимический анализ крови.
Однако должны заставить задуматься следующие симптомы:
- Желтоватые припухлости на поверхности кожи, чаще находящиеся в области век;
- Резкие, режущие боли в ногах при нагрузках;
- Приступы инфаркта миокарда;
- Пассивная работа пищеварительной системы.
Необходимо сдавать анализ крови хотя бы раз в год, чтобы не упустить момента, когда можно начать эффективное лечение гипекрхолестеринемии.
Классификация
Несмотря на общую симптоматику, понижение холестерина у каждого человека протекает по-разному. Кто-то тяжело переносит и практически сразу угадывает заболевание. Другие в течение нескольких месяцев могут не замечать, что с их организмом что-то не так. В связи с этим в медицине принято классифицировать данное состояние по степени тяжести:
- лёгкая форма — начальный этап заболевания, симптоматика незаметная, но внутри организма уже запускаются нежелательные последствия;
- средняя степень тяжести — симптомокомплекс начинает проявляться;
- тяжёлая — диагностируются серьёзные осложнения.
В зависимости от запущенности гипохолестеринемии и степени тяжести состояния больного врачи решают вопрос о госпитализации и проведении дополнительных лечебных мер.