Хроническая надпочечниковая недостаточность
Содержание:
Симптомы
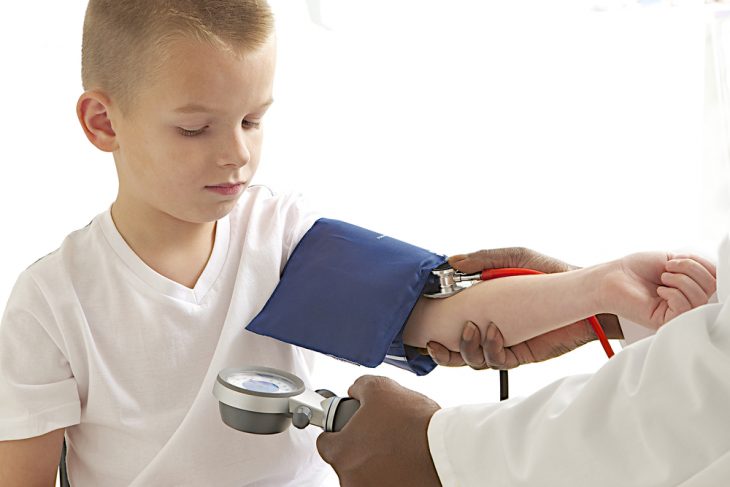 Первыми симптомами надпочечниковой недостаточности могут быть малоподвижность и снижение артериального давления.
Первыми симптомами надпочечниковой недостаточности могут быть малоподвижность и снижение артериального давления.
Симптомы острой НН
Начальными признаками аддисонического криза являются: малоподвижность ребенка, сниженный тонус мышц, сниженное кровяное давление; пульс учащен, одышка, уменьшено суточное количество мочи.
Характерными являются и симптомы со стороны пищеварительного тракта: боль в животе различной локализации и интенсивности, тошнота и рвота, понос, быстро приводящие к обезвоживанию ребенка.
Кожные покровы с синюшным оттенком, появляется «мраморность» кожи, кровоизлияния на коже разного размера и формы. Конечности на ощупь холодные, температура тела снижена.
Если криз является следствием кровоизлияния в надпочечники различного происхождения или отмены глюкокортикостероидов, то клинические симптомы появляются внезапно и быстро нарастают до развития коматозного состояния. Значительное снижение уровня калия в крови может привести к остановке сердца. В более редких случаях такими могут быть начальные проявления молниеносной формы Аддисоновой болезни.
Если же острый гипокортицизм является проявлением декомпенсации при хронической НН, то клинические проявления развиваются постепенно, за неделю и более: усиливается пигментация кожи, нарастают слабость, ухудшение аппетита, снижение активности и подвижности ребенка, подавленное настроение. Появляются рвота и боли в животе, нарастают признаки сердечно-сосудистой недостаточности у ребенка с последующим развитием комы.
Симптомы хронической НН
При врожденном недоразвитии надпочечников клинические проявления могут появиться сразу после рождения: физиологическая потеря веса выше нормы, дети вялые, срыгивают, мало прибавляют вес, тонус тканей снижен, мочеиспускания обильные
Обращает на себя внимание потемнение кожи, а иногда и слизистых. Любое заболевание или диспепсические проявления могут спровоцировать развитие острого криза НН у такого ребенка
У старших детей хроническая НН развивается медленно, родители часто не могут указать время начала заболевания. Все проявления связаны с недостаточным количеством альдостерона и кортизола в организме, что приводит к нарушениям минерального и углеводного обменов.
Слабость и снижение активности ребенка отмечаются обычно к концу дня и исчезают после ночного сна. Эти проявления могут быть спровоцированы какими-либо заболеваниями, операциями, психо-эмоциональными нагрузками.
Достаточно часто отмечаются боль в животе, снижение аппетита, тошнота, рвота, жажда, запоры и поносы. Понос и рвота вызывают еще большие потери натрия, и могут спровоцировать возникновение острой НН.
При Аддисоновой болезни снижается систолическое и диастолическое кровяное давление в связи с уменьшенным объемом циркулирующей крови и дефицитом глюкокортикоидов. Пульс при этом замедленный; резкое изменение положения тела вызывает головокружения и обмороки.
Если НН сопутствует генетическому заболеванию адренолейкодистрофии, при котором поражается белое вещество ЦНС (центральной нервной системы) и кора надпочечников, то неврологические проявления в виде нарушения походки, судорог появляются значительно раньше, чем признаки НН.
Пигментация кожи и слизистых отмечаются почти у всех детей – беспигментная форма редко встречается при вторичной НН. Пигментирование может возникать намного раньше, чем другие проявления хронической НН. Кожа приобретает светло-коричневый, бронзовый или золотисто-коричневый оттенок.
Особенно заметна пигментация в области гениталий у мальчиков, сосков грудных желез, рубцов, мелких суставов, на слизистой десен. Длительное сохранение загара может быть первым сигналом имеющейся НН. Иногда пигментированные участки кожи располагаются рядом с депигментированными. С развитием НН пигментация усиливается. Чем раньше проявляется заболевание, тем больше отстают дети в половом и физическом развитии от своих сверстников.
При неправильном (гермафродитном) строении половых органов необходимо исключать различные варианты врожденной недостаточности коры надпочечников.
Причины надпочечниковой недостаточности
Причинами первичной длительной надпочечниковой недостаточности врачи называют такие болезни и факторы:
- ВИЧ-инфекция, сифилис, грибковые инфекции, туберкулез, метастазы различных опухолей;
- аутоиммунное разрушение коры надпочечников, что может повлечь за собой поражение и сбои других желез эндокринной системы;
- ятрогенные факторы — терапия антикоагулянтами, что может спровоцировать кровоизлияние с двух сторон в надпочечники;
- оперативное вмешательство по удалению надпочечников из-за болезни Иценко-Кушинга;
- употребление блокаторов стероидогенеза в надпочечниках (хлодитан, спиронолактон, аминоглутетимид).
Фундаментальной причиной первичной хронической недостаточности надпочечников в первую очередь является аутоиммунный адреаналин. Исследования такого вида недуга показало, что в крови больных были выявлены антитела к разным составным коры надпочечников. При недостаточности надпочечников эти антитела поражают главные ферменты — стероидогенез и 21-гидроксилаз. Локализуясь в эндоплазматической сети клеток надпочечниковой коры, данный фрагмент провоцирует реакцию преобразования 17- гидроксипрогестерона в 11-дезоксикортизол в пучковой зоне, что снабжает синтез кортизола и реакцию трансформации прогестерона в 11-дезоксикортикостерон в клубочковой зоне, это обеспечивает синтез альдостерона.
У 60-80% пациентов с первичной хронической недостаточностью надпочечников наблюдается выявление антител к 21-гидроксилазе. От длительности течения самой болезни будет зависеть содержание антител в крови.
Врачи часто сочетают первичную хроническую недостаточность с различными другими аутоиммунными эндокринными отклонениями. В медицине это называют аутоиммунный полигландулярный синдром (АПГС). Квалифицируют такие разновидности аутоиммунного полигландулярного синдрома:
- АПГС І типа — это заболевание встречается нечасто, оно характеризуется аутоиммунным типом унаследования и выражается слизисто-кожным кандидозом (это в детском возрасте), но на более поздних этапах проявляется надпочечниковая недостаточность;
- АПГС ІІ типа — болезнь, которая наблюдается преимущественно у взрослых, чаще у женщин.
Основополагающей причиной первичной хронической надпочечниковой недостаточности приблизительно столетие назад был туберкулёз. В наши же дни, когда об этом заболевании знают медики практически все и лечат даже самые тяжелые его формы, есть только 7-8 % случаев, в которых причиной надпочечниковой недостаточности является туберкулез.
Причиной первичной надпочечниковой недостаточности может стать такое родовое (генетическое) заболевание как адренолейкодистрофия. Это заболевание поражает надпочечниковую кору и белое вещество нервной системы. Болезнь проявляется редко, лишь в 1 случае из 20000 рожденных детей. Часто встречается разновидность этого заболевания — это церебральная форма, она тяжело протекает и проявляется только в более старшем возрасте (6-12 лет).
Достаточно редким заболеванием, влекущим за собой хроническую недостаточность надпочечников, можно назвать метастатические поражения надпочечников. Зачастую это метастазы крупноклеточных лифом и бронхогенного рака легкого, что провоцируют недостаточность надпочечников.
Самой редкой причиной проблем с надпочечниками является грибковая инфекция. Среди них выделяют такие: паракокцидомикоз, кокцидомикоз, бластомикоз.
Главными формами надпочечниковой недостаточности являются вторичная и третичная хроническая недостаточность. Типичные нарушения вторичной надпочечниковой недостаточности возникают одинаково в следствие недовыработки АКГТ гипофизом и нарушения формы ножки гипофиза. Вторичная хроническая надпочечниковая недостаточность появляется и при достаточно массивных процессах при турецком седле (это могут быть различные опухоли и кисты в селлярной области), и при оперативной гипо-физэктомии, и при облучении гипоталамо-гипофизарной области.
Диагностика
Анамнез
Необходимо выяснить у больного заболевания надпочечников или гипофиза — ХНН, ВДКН, проведение адреналэктомии по поводу опухолей надпочечников или АКТГ-зависимого синдрома Кушинга, операций на гипофизе, состояния после протонотерапии, лечения в прошлом ингибиторами стероидогенеза (митотаном, хлодитаном).
При декомпенсации ХНН симптомы, как правило, развиваются медленно, в течение нескольких дней или недель. Характерны постепенное усиление пигментации кожных покровов, общая слабость, потеря аппетита, тошнота, учащающаяся рвота, боли в животе. Впоследствии присоединяются и нарастают адинамия, выраженная депрессия, расстройства сознания (вплоть до комы).
Основную сложность представляют острейшие формы ОНН. Клинические симптомы развиваются внезапно (нередко молниеносно), иногда без каких-либо продромальных явлений, позволяющих заподозрить НН. В первую очередь это характерно для геморрагического инфаркта надпочечников, реже — для тяжелого синдрома отмены глюкокортикоидов. Описана молниеносная форма болезни Аддисона. Исключительно редко подобным образом манифестирует вторичная (гипофизарная) НН.
Физикальное обследование
Состояние больных обычно тяжелое. Отмечают бледность кожного покрова, акроцианоз, холодные конечности, выраженную гипотонию вплоть до коллапса, тахикардию, нитевидный пульс, анурию, постоянную тошноту, часто неукротимую рвоту, иногда с примесью крови, диарею, метеоризм. Могут наблюдаться головные боли, менингеальные симптомы, очаговая неврологическая симптоматика, судороги, заторможенность, бред, ступор.
Также при осмотре можно обнаружить звездчатую геморрагическую сыпь, если причиной ОНН явилась менингококцемия, или петехиальную сыпь при передозировке антикоагулянтов, травматическую или ожоговую болезнь и т.п.
Лихорадка нехарактерна, может встречаться только при сопутствующей инфекции или выраженной дегидратации.
Лабораторные исследования
Диагностика ОНН основана, в первую очередь, на клинических проявлениях и данных нарушения электролитного баланса, в меньшей степени — на данных гормональных методов.
Общий анализ крови:
✧ эозинофилия;
✧ относительный лимфоцитоз;
✧ лейкопения (при сопутствующей инфекции — лейкоцитоз и повышение СОЭ);
✧ высокий гематокрит.
Анализ мочи:
✧ гиперурикемия.
Биохимический анализ крови:
✧ гипонатриемия;
✧ гиперкалиемия;
✧ соотношение Na/K менее 30;
✧ гипогликемия.
Показатель кислотно-щелочного баланса:
✧ метаболический ацидоз.
Непосредственно перед введением глюкокортикоидов необходимо взять кровь для определения содержания кортизола, ренина и АКТГ. Результаты оценивают ретроспективно.
Диагностические мероприятия, направленные на выявление причин острой надпочечниковой недостаточности
Может потребоваться посев крови (при септических состояниях), коагулограмма.
Гормональные исследования:
концентрация кортизола в крови обычно снижена, но может находиться в пределах нормы (уровень кортизола >700 нмоль/л исключает НН у пациентов с сепсисом или
тяжелыми травмами);
- повышенное содержание ренина плазмы;
- содержание АКТГ зависит от генеза ОНН: при первичной
Уровень АКТГ, как правило, высокий (>150 пг/мл), при вторичной НН — низкий или нормальный.
Диагностические мероприятия, направленные на выявление причины ОНН:
могут потребоваться посев крови (при септических состояниях), коагулограмма.
Инструментальные исследования
- ЭКГ — изменения, обусловленные гиперкалиемией: высокий, заостренный зубец Т при нормальном или укороченном сегменте QT, удлинение интервала P–Q и расширение зубца P.
- Рентгенография — для исключения очагово-инфильтративных изменений в легких, диагностики переломов.
- УЗИ брюшной полости — для поиска очага инфекции.
- КТ или МРТ головного мозга, грудной клетки, брюшной полости — при травматической болезни, поиске очага инфекции.
Дифференциальная диагностика
Необходимо дифференцировать аддисонический криз от острой недостаточности кровообращения другого генеза (например, на фоне инфаркта миокарда). Кроме того, ОНН имеет сходство с картиной острого живота с симптомами, характерными для острого аппендицита, панкреатита, холецистита, прободной язвы, кишечной непроходимости.
Даже при подозрении на диагноз острая надпочечниковая недостаточность, не опасаясь гипердиагностики, необходимо сразу же приступать к соответствующим лечебным мероприятиям. Явления прогрессирующего сосудистого коллапса неясного генеза сами по себе практически во всех случаях требуют назначения глюкокортикоидов.
Симптомы надпочечниковой недостаточности
Дефицит гормонов коры надпочечников приводит к тяжелым метаболическим нарушениям, при недостатке альдостерона происходит потеря натрия и задержка калия в организме, в результате чего возникает обезвоживание. Нарушения электролитного и водно-солевого обмена оказывают негативное влияние на все системы организма, в большей степени страдают сердечно-сосудистая и пищеварительная. Нехватка кортизола выражается в снижении адаптационных возможностей организма, нарушается углеводный обмен, в том числе синтез гликогена. Поэтому первые признаки болезни нередко возникают именно на фоне различных физиологических стрессовых ситуаций (инфекционные заболевания, травмы, обострение других патологий).
Признаки первичной надпочечниковой недостаточности
Гиперпигментация кожи и слизистых оболочек.
Гиперпигментация (чрезмерное окрашивание) — наиболее выраженный симптом этого заболевания. Это связано с тем, что дефицит гормона кортизола приводит к повышенной продукции АКТГ, при избытке которого возникает усиленный синтез меланоцитстимулирующего гормона, обуславливающего этот симптом.
Выраженность гиперпигментации зависит от тяжести процесса. В первую очередь темнеет кожа на открытых участках тела, которые наиболее подвержены воздействию ультрафиолетовых лучей (лицо, шея, руки), а также видимые слизистые оболочки (губ, щек, десен, нёба). При болезни Аддисона отмечается характерная пигментация ладоней, потемнение мест трения кожи одеждой (например, воротником или поясом). Участки кожи могут иметь оттенок от дымчатого, напоминающего цвет грязной кожи, до бронзового. Кстати, именно поэтому у данного недуга есть еще одно название — «бронзовая болезнь».
Отсутствие этого симптома, даже при наличии множества других, характерных для этой болезни, является поводом для более детального обследования. Однако следует отметить, что встречаются случаи, когда гиперпигментация отсутствует, так называемый, «белый аддисонизм».
Диспепсические расстройства.
Больные отмечают ухудшение аппетита, вплоть до его полного отсутствия, боли в эпигастральной области, расстройство стула, выражающееся в виде чередования запоров и диареи. При декомпенсации заболевания могут присоединиться тошнота и рвота. В результате потери натрия организмом возникает извращение пищевых пристрастий, больные употребляют очень соленую пищу, иногда доходит даже до употребления чистой поваренной соли.
Снижение массы тела.
 Похудение может быть признаком надпочечниковой недостаточности.
Похудение может быть признаком надпочечниковой недостаточности.
Потеря массы тела может быть очень значительной до 15-25 кг, особенно при наличии ожирения. Это связано с нарушением процессов пищеварения, в результате чего в организме возникает недостаток питательных веществ, а также с нарушением белковосинтетических процессов в организме. То есть похудение – это результат потери, в первую очередь, мышечной, а не жировой массы.
Выраженная общая слабость, астения, потеря трудоспособности.
У больных отмечается снижение эмоциональности, они становятся раздражительны, вялы, апатичны, у половины пациентов выявляются депрессивные расстройства.
Артериальная гипотензия.
Снижение артериального давления ниже нормы, возникновение головокружений, — это симптом, который в подавляющем большинстве случаев сопутствует этому заболеванию. В начале болезни гипотензия может иметь только ортостатический характер (возникает при резком вставании из положения лежа или при длительном нахождении в вертикальном положении) или провоцируется стрессами. Если гипокортицизм развился на фоне сопутствующей гипертонической болезни, то давление может быть нормальным.
Признаки вторичной недостаточности функции надпочечников
Вторичный гипокортицизм по клинической картине отличается от первичной формы заболевания отсутствием симптомов, связанных с уменьшением продукции альдостерона: артериальная гипотензия, диспепсические расстройства, пристрастие к соленой еде
Так же обращает на себя внимание отсутствие гиперпигментации кожи и слизистых оболочек
На первый план выступают такие неспецифичные симптомы, как общая слабость и похудение, а также приступы гипогликемии (снижения уровня сахара в крови), возникающие обычно через несколько часов после приема пищи. Во время приступов больные испытывают голод, жалуются на слабость, головокружение, головную боль, озноб, потливость. Отмечается побледнение кожных покровов, учащение пульса, нарушение координации мелких движений.
Причины
Причин возникновения первичного гипокортицизма достаточно много, основные из них следующие:
- аутоиммунное поражение коры надпочечников встречается в 98% случаев;
- туберкулез надпочечников;
- адренолейкодистрофия – наследственное генетическое заболевание, приводящее к дистрофии надпочечников и выраженным нарушениям функций нервной системы;
- другие причины (такие, как двусторонний геморрагический инфаркт надпочечников, коагулопатии, метастазы при опухолях близлежащих органов) встречаются крайне редко.
Симптомы заболевания обычно проявляются при двустороннем поражении, когда деструктивные процессы затронули более 90% коры надпочечников, в результате чего развивается дефицит гормонов кортизола и альдостерона.
Вторичная надпочечниковая недостаточность возникает при патологиях гипоталамо-гипофизарной системы, когда возникает недостаток выработки АКТГ (адренокортикотропного гормона), который необходим для выработки корой надпочечников гормона кортизола. Продукция альдостерона практически не зависит от этого фактора, поэтому его концентрация в организме практически не изменяется. Именно с этими фактами связывают то, что вторичная форма заболевания имеет более легкое течение, чем болезнь Аддисона.
Народные средства
В Интернете есть множество народных рецептов, которые обещают избавить от гипокортицизма. Но врачи не рекомендуют использовать травяные настойки или отвары в качестве основного лечения. Их полезно применять лишь дополнительно к медикаментозной терапии. Как показывает практика, такой подход действительно помогает быстрее выздороветь.
Лечение надпочечниковой недостаточности народными средствами проводится при помощи следующих рецептов:

- настойка на основе подснежника. Примерно 20 цветков растения нужно залить 0,5 литрами водки и оставить настаиваться на 1,5 месяца. Далее лекарство следует процедить. Принимают перед едой по 20 капель трижды в день;
- отвар хвоща полевого. Траву заваривают по аналогии с черным чаем. Пьют спустя 15 минут после завтрака, обеда и ужина.
Лечение народными средствами разрешается проводить лишь в том случае, если болезнь только начинает развиваться и протекает со слабовыраженными симптомами. Но перед использованием выбранного метода, надо обязательно проконсультироваться с эндокринологом.
Причины
Выработка гормонов регулируется не только надпочечниками, но также гипоталамусом и питуитарной железой (гипофизом). Если нарушается их соединение в одной из них, соответственно возникает удобный момент, провоцирующий начало надпочечниковой недостаточности. Болезнь делится на первичную надпочечниковую недостаточность, вторичную и третичную.
Первая форма отличается от двух остальных только тем, что поражаются сами железы. Это сопровождается недостатком альдостерона и кортизола, в будущем, сопровождается стремительным расходованием Na, удерживании калия, начинается обезвоживание. В свою очередь, эти факторы негативно воздействуют на органы пищеварения и сердечно-сосудистую систему. Недостаточное продуцирование кортизола стимулирует повышение АКГТ. Именно этот процесс приводит к окрашиванию кожи (гиперпигментация) – данный симптом является одним из главных, при прогрессирующей недостаточности надпочечников.
 Происходит окрашивание клеток кожи и слизистых. Они приобретают коричневатый оттенок, дымчатый. Начинается этот процесс с открытых кожных участков, на которые попадает ультрафиолет — руки, лицо и участки тела, что имеют другой оттенок – наружные половые органы, соски. Также хорошо видно изменение цвета на линиях ладоней, в местах, где одежда чаще всего соприкасается с кожей, вызывая трение.
Происходит окрашивание клеток кожи и слизистых. Они приобретают коричневатый оттенок, дымчатый. Начинается этот процесс с открытых кожных участков, на которые попадает ультрафиолет — руки, лицо и участки тела, что имеют другой оттенок – наружные половые органы, соски. Также хорошо видно изменение цвета на линиях ладоней, в местах, где одежда чаще всего соприкасается с кожей, вызывая трение.
Немного слабее выражено потемнение слизистых оболочек ротовой полости. Но бывает и так, что при надпочечниковой недостаточности гиперпигментация отсутствует. У пациента, можно заметить на кожном покрове белые участки (витилиго), для которых характерны неправильные контуры.
Среди причин, чаще всего вызывающих возникновение первичной надпочечниковой недостаточности можно выделить:
- Аутоиммунная деструкция коры надпочечников (до 98%) — начинается разрушение надпочечников на клеточном уровне. Причина этого, до сих пор не исследована. Первичная надпочечниковая недостаточность может быть вызвана поражением коркового вещества процессами различной природы, такими как прогрессирующая атрофия, происходящая в корковом веществе желез.У многих больных начинают развиваться другие патологии, преимущественно – аутоиммунный тиреоидит. Вторичная связана с нарушением работы гипофиза, когда эта железа начинает синтезировать слишком маленькое количество гормона АКГТ или не перерабатывает его вообще. Что касается третичной деструкции, она возникает когда гипоталамус слишком мало вырабатывает гормона кортиколиберина.
- Туберкулез надпочечников – наблюдается у пациентов страдающих от туберкулеза легких.
- Врожденная патология коры органа.
- Адренолейкодистрофия – дефект систем, отвечающих за выработку ферментов, при посредстве которых, в белом веществе центральной нервной системы происходит обмен жирных кислот.
- Амолоидоз – отлагается белок амилоид в клетки тканей.
- Редкие причины — инфекции (венерические заболевания, микозы, ВИЧ), опухолевые метастазы, порок сердца.
Вторичная надпочечниковая недостаточность имеет клиническую картину значительно легче, чем первичная, по той причине, что в данном случае наблюдается только недостаток кортизола, чаще всего это вызвано нарушением работы гипофиза, его поражением. К причинам возникновения вторичной надпочечниковой недостаточности можно отнести вирусные инфекции, кровоизлияния после травмирования, опухоли, деструкция после облучения данного органа или оперативного вмешательства.
Третичная недостаточность коры надпочечников также, как и во втором случае характеризуется недостатком всего лишь одного гормона – кортиколиберина. Она бывает с самого рождения или возникает после инфекционного заболевания, опухолевой болезни, облучения, кровоизлияний, патологий гипоталамуса. Острая форма (аддисонический криз) имеет аналогичные причины, как хроническая.
Лечение.
Все больные с аддисоновой болезнью должны получать специфическую заместительную
терапию гормонами. Подобно больным диабетом, эти лица нуждаются в тщательном и
постоянном обучении по вопросам своего заболевания. Поскольку надпочечные железы
вырабатывают гормоны трех основных классов, два из которых — глюкокортикоиды и
минералокортикоиды — имеют особое клиническое значение, заместительная терапия
должна предусматривать коррекцию обоих дефицитов. Краеугольным камнем лечения
служит кортизон (или кортизол). Дозы кортизона варьируют от 12,5 до 50 мг в
день, причем большинство больных получают 25-37,5 мг в дробных дозах. Применяют
также кортизол (30 мг в день) или преднизолон (7,5 мг в день) в дробных дозах.
Учитывая действие стероидов на слизистую оболочку желудка, больным следует
рекомендовать прием кортизона с твердой пищей или, если это трудно, с молоком и
антацидными препаратами. Кроме того, большую часть суточной дозы (например, 25
мг кортизона) следует принимать по утрам, а остальную — вечером, чтобы
имитировать нормальный суточный ритм секреции надпочечников. У некоторых больных
в начале лечения возникают бессонница, раздражительность и психическое
возбуждение; дозы гормонов в таких случаях следует уменьшить. Другими
показаниями к снижению доз глюкокортикоидов являются гипертензия, диабет или
острый туберкулез.
Поскольку такие низкие количества кортизона или кортизола не могут заместить
дефицит секреции минералокортикоидов, необходимо назначать дополнительные
препараты. Для этой цели используют пероральный прием 0,05-0,1 мг фторкортизона
в сутки. Если имеются показания к парентеральному введению, можно ежедневно
вводить внутримышечно 2-5 мг дезоксикортикостерона в масле.
Осложнения глюкокортикоидной терапии, за исключением гастрита, при дозах,
используемых для лечения по поводу аддисоновой болезни, возникают редко.
Осложнения минералокортикоидной терапии встречаются чаще; к ним относятся
гипокалиемия, отеки, повышение артериального давления, увеличение размеров
сердца и даже застойная сердечная недостаточность, связанная с задержкой натрия.
В процессе лечения больных с аддисоновой болезнью следует периодически
регистрировать массу тела, уровень калия в сыворотке крови и артериальное
давление.
Все больные с недостаточностью надпочечников, включая и перенесших двустороннюю
адреналэктомию, должны всегда иметь при себе медицинскую карту; их нужно обучать
способу парентерального самовведения стероидов и ставить на учета национальной
системе скорой помощи.
Специальные проблемы лечения.
В периоды интеркуррентных заболеваний дозу кортизона или кортизола следует
повысить до 75-150 мг в сутки. Если пероральный прием препарата невозможен,
нужно использовать парентеральные пути введения. Подобно этому, дополнительное
количество глюкокортикоидов следует вводить перед хирургической операцией или
удалением зубов. Больные должны также знать о необходимости увеличивать дозу
фторкортизона и добавлять к нормальной диете излишек соли в периоды тяжелой
физической нагрузки, сопровождающейся потоотделением, при очень жаркой погоде, а
также в случае желудочно-кишечных расстройств.
Лечение надпочечниковой недостаточности
Современная эндокринология может предложить пациентам с рассматриваемой патологией несколько методов эффективного лечения. Выбор метода лечения зависит, прежде всего, от причины или провоцирующих факторов, которые привели к развитию надпочечниковой недостаточности, и преследует две цели: ликвидацию причины надпочечниковой недостаточности и замещение гормонального дефицита.
Устранение причины надпочечниковой недостаточности подразумевает полноценное лечение лекарственными препаратами туберкулеза, заболеваний грибковой этиологии, сифилиса; лучевую терапию на область гипоталамуса и гипофиза с целью избавления от опухолей; оперативное удаление опухолей, аневризм. В общем, лечение направлено против основного заболевания. Но даже если терапия была проведена грамотно, могут развиться необратимые процессы в надпочечниках – в таком случае патология сохраняется, но состояние больного может корректироваться путем пожизненной заместительной гормонотерапии.
Лечение первичной надпочечниковой недостаточности проводят препаратами глюкокортикоидного и минералокортикоидного ряда. Если гипокортицизм протекает в легкой форме, то врач назначает кортизон или кортеф, в случае тяжелого течения патологии терапия подразумевает назначение преднизолона в различных комбинациях, кортизона ацетата или кортефа с минералокортикоидами (дезоксикортикостерона триметилацетат, ДОКСА — дезоксикортикостерона ацетат).
Эффективность терапии должна оцениваться с регулярностью, что позволит вовремя сделать замену лекарственных препаратов или скорректировать дозировки. Положительная динамика будет проявляться улучшенными показателями артериального давления, постепенным регрессом активной пигментации, нормальной/постепенной прибавкой массы тела, улучшением самочувствия, исчезновением признаков расстройств пищеварительной системы, анорексии, мышечной слабости и стабилизацией/нормализацией общего состояния больного.
Есть еще некоторые особенности лечения надпочечниковой недостаточности:
- Дозы кортикостероидов могут быть увеличены в 3-5 раз, если параллельно с рассматриваемой патологией у больного имеются стрессовые факторы. Во время беременности такое увеличение дозы лекарственных препаратов допускается только во втором триместре.
- Анаболические стероиды (нераболил, ретаболил) при хронической надпочечниковой недостаточности назначаются пациентам разных полов, проводится такая терапия 3 раза в год короткими курсами.
- Диагностированный гипокортицизм подразумевает соблюдение индивидуально разработанной диеты, питание должно быть обогащено белком, углеводами, жирами, солями натрия, витаминами В и С, но с ограничением солей калия.
Для купирования аддисонического криза проводят:
- регидратационную терапию изотоническим раствором натрия хлорида — в сутки пациенту вводят до 2 литров этого раствора вкупе с 20%-ой глюкозой;
- внутривенную заместительную терапию гидрокортизоном или преднизолоном, которая подразумевает не резкую отмену, а плавное снижение дозы данных лекарственных препаратов;
- лечение патологий, которые послужили провоцирующим фактором к развитию декомпенсированной рассматриваемой (чаще требуется проведение антибактериальной терапии инфекций).