Инфаркт головного мозга
Содержание:
Механизм развития патологии
Инфаркт головного мозга развивается из-за полного нарушения проходимости сосудов головного мозга, вследствие которого возникает острая ишемия мозговой ткани.
Условно этапы патологического процесса можно описать так:
- Происходит полное перекрытие сосудистого просвета инородным телом (оторвавшийся тромб или атеросклеротическая бляшка).
- Перекрытие сосуда приводит к прекращению доступа к мозговой ткани кислорода и питательных веществ.
- Непродолжительное кислородное голодание мозговых клеток (5 – 7 минут) провоцирует размягчение и нарушение клеточной структуры, вызывая необратимые изменения зоны, в которой нарушено кровообращение.
- Необратимые изменения в структуре клеток приводят к развитию двигательной, речевой и некоторых других функций.
Основная причина заболевания — закупорка крупного сосуда тромбом или атеросклеротической бляшкой, возникшими при различных болезнях сосудов, реже патологию провоцирует длительный сосудистый спазм.
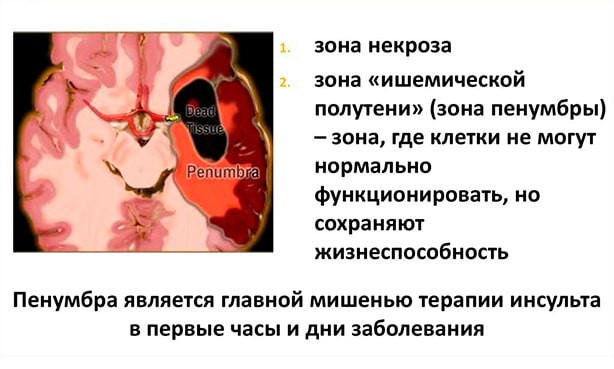
Острое нарушение мозгового кровообращения проходит с нарастанием патологических состояний. Стоит выделить прогрессирующую гипоксию пораженного участка, нарушение углеводного и липидного обмена веществ, ацидоз. Патологический процесс включает формирование ядра омертвения, а также появление вторичного диффузного отека тканей головного мозга. Вследствие отечности образуется характерная «полутень» — «пенумбра».
Одновременной реакцией организма на патологическое нарушение кровообращения становится формирование отека мозга, который может достигать всего полушария. В участке поражения – пенумбре – нейроны непродолжительное время сохраняют целостность структуры. Однако виду ограничения питания функции пациент выполнять не в состоянии.
Острейший период обладает следующими прогнозами:
- положительной динамикой и перспективами восстановления – при купировании общемозговой и локальной симптоматики;
- стабилизация – в случае, если состояние пациента не претерпевает изменения;
- отрицательная динамика – фиксируется последующее ухудшение параметров симптоматики пациента;
- летальный исход – в случае блокирования нервных центров сердцебиения и дыхания.
На ход острейшего периода, как и на лечение ишемического инсульта, влияют ряд факторов. Важнейшее значение отводят:
- размеру пораженной сосудистой артерии, которая формирует патологический очаг
- состоянию пациента: образу жизни, наличию наследственной предрасположенности или хронических заболеваний, возрасту;
- началу реанимационных процедур;
- конкретному месторасположению поврежденного бассейна;
- параметрам психо-эмоционального состояния пациента с период развития заболевания.
Инсульт головного мозга приводит к тому, что у человека происходит кровоизлияние, образуется гематома, которая перекрывает к пораженной части доступ кислорода. Из-за недостатка кислорода стволовой мозг атрофируется и прекращает слаженную работу всех внутренних органов.
Под инфарктом головного мозга или ишемическим инсультом понимается остроразвившаяся недостаточность кровоснабжения определенноготучастка с последующей гибелью его нервных клеток. Поэтому все причины этого состояния должны быть так или иначе связаны с механизмами ишемии.
Атерослероз сосудов головного мозга и снабжающих его артерий. Артериальная гипертензия. Приводит к инсульту, как по причине развития атеросклероза, так и в результате действия собственных патогенетических механизмов
Среди них важное значение имеет вазоспазм — сужение сосуда, прекращающее его кровообращение. Нарушения сердечного ритма
Могут приводить к инсульту в следствии двух патогенетических факторов
С одной стороны это неэффективность кровоснабжения головного мозга из-за нарушения ритмичности сердечных сокращений. С другой — нарушения ритма создают условия для образования тромбов. Они могут приводить к эмболизации (закупорке) мозговых сосудов. Сахарный диабет. Способствует атеросклерозу церебральных (относящихся к головному мозгу) сосудов и нарушает нормальное строение мембран клеток, входящих в состав сосудистой стенки.
Не зависимо от конкретных причин и патогенетических факторов механизм развития инсульта выглядит в общих чертах следующим образом. Развитие острой ишемии приводит к полному прекращению кровоснабжения нейрональных клеток. Это значительно понижает их метаболизм. Оно происходит за счет прекращения поставок кислорода и остановки утилизации отходов жизнедеятельности клетки.
Сколько живут после ишемического инсульта
Прогноз для жизни после ишемического инсульта бывает 3 типов:
Благоприятный. Ставится в том случае, когда повреждения головного мозга незначительны. Длительность восстановительного периода сокращается до нескольких месяцев. Человек полностью возвращается к привычной жизни.
Средний. Такие прогнозы для жизни даются, если нарушена работа желудочно-кишечного тракта, больной страдает от сахарного диабета, пневмонии или других заболеваний внутренних органов. Осложнения носят характер средней степени тяжести.
Неблагоприятный. Ставится при обширном повреждении мозга. Здесь обычно нарушается работа жизненно важных органов, в частности, сердца. Шансы выжить минимальны. Чаще всего такой прогноз дается при левостороннем инсульте.

Согласно статистике, от последствий инфаркта мозга в первую неделю умирает 12-25% пострадавших. Из тех, кто выжил, 70% становятся нетрудоспособными. Однако с течением времени степень выраженности осложнений уменьшается. Через полгода они держатся у 40% больных, а через год лишь у 25%.
Эффективность реабилитационного периода, продолжительность жизни и прогноз для будущего зависят от нескольких факторов:
- Возраст. У пациентов пожилого возраста даже после инсульта средней тяжести восстановление протекает сложнее, чем у более молодых людей.
- Размер и локализация пораженного участка. Если повреждены участки мозга, отвечающие за работу наиболее важных центров, риск летального исхода сильно возрастает.
- Тяжесть повреждений. Чем тяжелее протекает патология, тем сложнее организму будет восстановиться.
- Причина. Если причина инсульта по ишемическому типу является атеросклероз или тромбоз, вылечиться будет гораздо сложнее.
Из последствий ишемического инсульта головного мозга особо выделяются несколько состояний:
Расстройства в плане психики. Многим тяжело осознавать свою недееспособность. Больной боится стать обузой для родных и близких, из-за чего у него развивается депрессия. У него случаются приступы неконтролируемой агрессии. Он становится нервным и раздражительным. Также имеет место частая смена настроения.
Отсутствие чувствительности в области лица, в руках и ногах. Онемение проходит постепенно, поскольку нервные волокна восстанавливаются очень медленно. В некоторых случаях чувствительность возвращается не полностью.
Нарушение подвижности. Пострадавший часто не может ходить без специальных приспособлений, например, трости или ходунков. Иногда ему сложно выполнять какие-то простые дела. Нарушается мелкая моторика.
Когнитивные нарушения. В первую очередь касаются памяти. Человек забывает не только адреса и номера телефонов. Порой он не может вспомнить человека, с которым минуту назад вел диалог. Также больному сложно правильно оценивать происходящее вокруг него. Поэтому по поведению он может напоминать ребенка.
Проблемы с речью. Она становится несвязной и бессмысленной. Часто пострадавший произносит какие-то непонятные слова и фразы.
Нарушения координации движений. Из-за частых головокружений человек падает.
Эпилепсия. От этого заболевания страдает более 10% пациентов, переживших ишемический инсульт.

Сколько лет может прожить человек после инфаркта мозга? Все зависит от того, насколько своевременно была оказана помощь. Чем раньше врачи начнут лечение, тем менее опасными будут последствия.
Терапия обязательно должна быть комплексной и проводиться в стационаре. Сколько лежат в больнице после инсульта? После того, как закончится острый период, больного переводят в общую палату, где он будет находиться от 3 недель до месяца. Если работа жизненно важных органов не нарушена, курс лечения равен 21 дню.
Если нарушена работа жизненно важных органов, пациент должен лежать в стационаре примерно 30 дней. При отсутствии улучшений врачи проводят консилиум, на котором принимают решение о дальнейшем его пребывании в стационаре до у состояния.
Итак, ишемический инсульт – это самая распространенная патология сердечно-сосудистой системы. Печально, но с каждым годом она молодеет. И если раньше инсульт случался преимущественно у пожилых людей, то сегодня с ним сталкиваются и те, кто моложе. Чтобы защитить себя от него, необходимо серьезно относиться к своему здоровью. Нужно изменить рацион питания, отказаться от вредных привычек и добавить умеренную физическую нагрузку. При появлении малейших тревожных симптомов следует незамедлительно обращаться к врачу.
Причины
От чего бывает инфаркт головного мозга? Непосредственная причина – острая ишемия, то есть недостаточность кровоснабжения головного мозга. Она может быть вызвана закупоркой, спазмом, сдавлением артерий, снабжающих кровью головной мозг. Закупоривать сосуды могут эмболы, тромбы, реже – пузырьки воздуха или капли жира.
Независимо от того, что стало пусковым механизмом ишемии, патологический процесс развивается одинаково: нарушение кровотока приводит к нарушению синтеза белка и расщепления глюкозы в нервных клетках. Нарушается трофика мозга, возникает кислородное голодание. В участке мозга, куда перестал поступать кислород, начинается процесс гибели клеток, т. е.
Из-за энергетического голода нервные клетки не могут поддерживать постоянство своего обмена веществ и подвергаются некрозу. Развивается отек мозга. Вследствие отека мозг внутри черепной коробки сдавливается, его структуры смещаются, возможно вдавление мозжечка, вклинивание продолговатого мозга в затылочное отверстие. Это часто заканчивается смертельным исходом.
Кроме перечисленных заболеваний, существуют факторы риска, связанные с образом жизни, индивидуальными особенностями и вредными привычками:
- злоупотребление алкогольными напитками;
- длительное курение;
- лишний вес;
- малоподвижный образ жизни;
- наследственная предрасположенность;
- пожилой возраст;
- нарушения обмена веществ;
- острые или хронические инфекции.
Выделяют следующие причины инфаркта головного мозга:
- Атеросклероз. Он развивается у мужчин раньше, чем у женщин, так как в молодом возрасте женские сосуды от атеросклеротических поражений оберегаются половыми гормонами. Раньше всего поражаются коронарные артерии, затем каротидные, а впоследствии и система кровоснабжения головного мозга;
- Гипертония. Усиливает атеросклероз и нарушает адаптационные реакции артерий мягкая гипертония (давление до 150/100 мм рт. ст.), которая является наиболее опасной;
- Болезни сердца. Так, люди, перенесшие инфаркт миокарда имеют высокие риски развития инфаркта мозга. У 8% пациентов после инфаркта миокарда ишемический инсульт разовьется в течение первого месяца, а у 25% пациентов – в течение полугода. Опасность также представляет ишемическая болезнь сердца, сердечная недостаточность;
- Высокая вязкость крови;
- Предсердные мерцательные аритмии. Они являются причиной того, что в ушке левого предсердия формируются тромбы, которые впоследствии переносятся в головной мозг;
- Нарушения в работе эндокринной системы, в первую очередь, это сахарный диабет;
- Заболевания сосудов (патологии их развития, болезнь Такаясу, анемии, лейкозы, злокачественные опухоли).
Кроме того, не стоит забывать о факторах риска, которые повышают вероятность возникновения инфаркта головного мозга, среди них:
- Возраст (каждые десять лет жизни повышает риск развития инфаркта мозга в 5-8 раз);
- Наследственная предрасположенность;
- Гиподинамия;
- Лишний вес;
- Курение (если эта вредная привычка дополняется приемом пероральных контрацептивов, то курение становится ведущим фактором риска развития инфаркта головного мозга);
- Злоупотребление алкоголем;
- Острый стресс, либо продолжительное психоэмоциональное напряжение.
Симптомы лакунарного инсульта
В отличие от других разновидностей, лакунарный инфаркт головного мозга не сопровождается острым нарушением жизненно важных функций, так как в патологическом процессе не принимают участие корковые структуры. И у большинства пациентов заболевание диагностируется уже на запущенной форме, патологический процесс протекает бессимптомно или же признаки выражены скудно. Симптомы обычно нарастают постепенно и зависят от расположения полости, степени воздействия на подкорковый центр.
https://youtube.com/watch?v=ntLFPLBSMGg
Ишемический лакунарный инсульт проявляется следующими симптомами:
- артериальная гипертензия, которая присутствует при данной форме инфаркта;
- общемозговые знаки в виде тошноты, рвоты, головокружения, не проявляются, как и обморочные состояния;
- неврологическая симптоматика проявляется в ночное и утреннее время. Вечером человека начинают беспокоить головные боли, а на утро он просыпается с признаками инсульта;
- все нарушенные функции мозга и расстройства со временем восстанавливаются, но может остаться частичный неврологический дефицит;
- результаты ангиографии не дает результатов, а проведение КТ и МРТ позволяет выявить очаги диаметром не менее 1,5 см, которые становятся заметными через неделю после приступа. Если инфаркт маленький, то исследования ничего не покажут.
Комплексы симптомов соединяются в синдромы, которых в медицине около 20 клинических синдромов, сопровождающих развитие лакунарного инсульта. Выделяют лакунарные синдромы:
- изолированный моторный тип. Проявляется и характеризуется образование патологии в заднем бедре внутренней капсулы. Наблюдается паралич той стороны тела, где не происходят патологические реакции, а симптомы отсутствуют;
- изолированный чувствительный тип. Находится на втором месте по распространенности и встречается у 20% пациентов. Особенностью является нарушение всех видов чувствительности, симптомы возникают в области головы, конечностей и туловища. Со временем чувствительность возвращается;
- атактический гемипарез. Встречается в 12% случаев и характеризуется проявлением мышечной слабости конечностей, пирамидными нарушениями и атаксией;
- неловкая верхняя конечность и дизартрия. В процессе патологии происходит образование лакун в слоях нервной ткани. Нарушается функция речи, возникает неловкость при движении и паралич головы или частей тела. Этот тип диагностируется в 6% из всех случаев.
Кроме симптоматики, присущей каждому из синдромов, при лакунарном ишемическом инсульте бывают симптомы:
- судороги и напряжение в мышцах;
- неконтролируемое мочеиспускание и стул;
- синдром неловкой руки, онемение суставов;
- шаткая ходьба маленькими шагами;
- синдром Паркинсона.
Клиническая картина проявляется как мгновенно спустя несколько часов после инфаркта, и так на протяжении нескольких дней. До наступления приступа пациенты наблюдают у себя повторяющиеся гипертонические кризы или учащенные атаки транзиторной ишемии. Люди отмечают головные боли по вечерам и неконтролируемое повышение артериального давления. После обнаружения изменений, необходимо обратиться к врачу, который сможет установить симптомы инсульта и поставить правильный диагноз.
Лечение
На процесс лечения особое влияние оказывает одновременно множество факторов:
Локализация патологического очага в голове (в зависимости от того, в каком отделе мозга и какие функции были нарушены, назначается соответствующая терапия).
Объем патологического очага, перспективы его развития или самоустранения (здесь важно, происходит ли сдавливание соседних тканей).
Текущее состояние больного (нормальное бодрствование, оглушение, сопор, кома).
Индивидуальные особенности пациента (возраст, наличие хронических заболеваний сердечно-сосудистой системы, рецидивов, микроинсультов или транзиторных ишемических атак в анамнезе).
От этих факторов будет зависеть и вероятность выживания пациента. При развивающемся отеке и бессознательном состоянии больного велика вероятность гибели человека. Современная медицина способна вылечить пациентов, находящихся в состоянии комы, но далеко не во всех случаях.
Традиционная терапия включает в себя использование различных лекарств и медикаментов. Медикаментозные средства позволяют на нормальном уровне поддерживать работу жизненно важных функций, а также не допускать развития соматических болезней. В частности, используемые макропрепараты и микропрепараты (в зависимости от показаний и назначений врача) необходимые для следующего:
Приведение в норму основных дыхательных функций (если это невозможно, врачи делают длительную искусственную вентиляцию легких).
Поддержка нормальной работы сердца и сердечно-сосудистой системы в целом, корректировка показателей артериального давления при наличии показаний (в особенности важно для пожилых пациентов).
Регулирование процессов гомеостаза (глюкозные показатели, кислотно-щелочное равновесие, водно-солевой баланс и т.п.).
Поддержка нормальной температуры тела (допускает повышение до показателей не более 37,5о С).
Уменьшение размеров отечности в мозговых структурах (если она развивается). Идеально – полностью от нее избавиться в первые несколько недель лечения.
Устранение проявлений и симптомов заболевания по мере их появления.
Все необходимые профилактические мероприятия, которые не позволят случиться осложнениям (пролежни, тромбоз, пневмония, переломы, патологии желудочно-кишечного тракта и т.д.).. Если у пациента отмечается наличие склерозных и атеросклеротических изменений (что обычно происходит на фоне проблем с липидным обменом), то уже во время пребывания в реанимации или стационаре больному назначаются статины
Лечение с их помощью должно проводиться и после выписки в восстановительный период, и во время реабилитации (независимо от того, остались ли проявления склероза и атеросклероза или нет)
Если у пациента отмечается наличие склерозных и атеросклеротических изменений (что обычно происходит на фоне проблем с липидным обменом), то уже во время пребывания в реанимации или стационаре больному назначаются статины. Лечение с их помощью должно проводиться и после выписки в восстановительный период, и во время реабилитации (независимо от того, остались ли проявления склероза и атеросклероза или нет).
В процессе терапии особенно важен прием препаратов (антиагреганты, антикоагулянты и т.д.), направленных на восстановление механизмов кровотока в патологической области. Но зачастую даже самые сильные препараты не могут дать должного эффекта.
- Особо остро стоит вопрос использования антикоагулянтов. При их применении необходимо постоянно контролировать степень свертываемости крови у пациента, а также проводить профилактику развития целого ряда осложнений.
- Антиагреганты (самый известный препарат группы – Аспирин) являются одними из наиболее важных терапевтических средств при лечении инфаркта мозга.
В каждом отдельном случае препараты для лечения выбираются врачом строго индивидуально. В ситуации с инфарктом головного мозга не существует универсальных решений, которые бы могли подойти большинству пациентов. Терапевтическая тактика выбирается в соответствии с множеством критериев.
Учитывая высокую тяжесть развивающихся осложнений, особое расположение патологического очага и другие факторы, врачами также может быть принято решение о проведении операции. Хирургическое вмешательство при ишемии является распространенным решением во всем мире, поэтому при наличии показаний операция проводится обязательно. Своевременное проведение операции в соответствующих условиях позволяет снизить смертность.
Производить лечение инфаркта головного мозга в домашних условиях с помощью народных средств категорически запрещено.
Стадии
- 1 стадия — самый сложный период. Длится он от начала появления инсульта и до трех недель. Некроз формируется несколько дней. На этой стадии морщится цитоплазма и кариоплазма, а так же происходит пери-фокальный отек.
- 2 стадия — период восстановления. Длится он, примерно, пол года. Происходит паннекроз всех клеток и пролиферация астроглии и мелких сосудов. Есть вероятность регресса неврологического дефицита.
- 3 стадия — следующий период восстановления. Длится он от полугода до 12 месяцев. На этой стадии развиваются глиальные рубцы или кистозные дефекты ткани мозга.
- 4 стадия — спустя год. Можно увидеть остаточные явления. Течение болезни зависит от многих факторов, таких как, возраст, тяжесть патологии и т. д.
Профилактические мероприятия
Можно выделить и некоторые наиболее актуальные профилактические мероприятия, которые приведут к снижению воздействия определенных факторов воздействия на текущее состояние сосудов в области мозга. К примеру, можно выделить лечение гипертензии артериального типа, что позволит примерно в два раза уменьшить имеющуюся угрозу последующего развития инфаркта.
Достаточно часто врач назначает комбинацию определенных препаратов, которые позволяют поддерживать показатели артериального давления на оптимальном уровне
Важно своевременно отказаться от курения, соблюдать контроль над состоянием холестерина. Подвержены рискам развития и формирования заболевания лица, страдающие от сахарного диабета, если своевременно лечить расстройство, может сформироваться ишемический инфаркт головного мозга
Узнайте Ваш уровень риска инфаркта или инсульта
Пройдите бесплатный онлайн тест от опытных врачей-кардиологов
Время тестирования не более 2 минут
Регулярно стоит обращаться к врачу за необходимостью обследования, такое решение способно предупредить формирование и развитие заболевания. Наконец, правильный образ жизни – вот самый верный способ избежать многочисленных проблем в организме.
Предупреждение заболевания обязательно должно оказывать определенное воздействие на факторы, обуславливающие его возникновение.
К сожалению, специалисты современной медицины не имеют возможности воздействия на каждый обуславливающий фактор. Прежде всего, необходимо перечислить обстоятельства, на которые современная медицина не может воздействовать.
Большая склонность к заболеванию наблюдается у мужчин. Немаловажную роль играют всевозможные генетически обусловленные предрасположенности. На остальные известные причины развития заболевания можно оказывать управляющее воздействие.
Перечислим основные профилактические меры:
- Диета. Такой метод профилактики прежде всего направлен на предупреждение прогрессирования атеросклероза. Правильная диета подразумевает минимальное количество в рационе питания пищевых продуктов, в состав которых входят животные жиры или холестерин. К употреблению рекомендуется достаточное количество фруктов, овощей, белков и злаков, а также растительного масла. Морская рыба будет очень полезной, поскольку такая еда содержит жирные кислоты, предотвращающие поражение кровеносных сосудов.
- Курение. Вероятность развития инфаркта головного мозга повышается под воздействием никотина. Кровеносные сосуды сужаются и повышается интенсивность процессов, способствующих развитию атеросклероза. Одной из основных профилактических мер считается отказ от употребления табака.
- Стресс. Уже давно изучено и доказано воздействие стрессового состояния на шансы развития инсульта. Следует научиться смотреть на события, происходящие в жизни, более позитивно, избегая развития конфликтных ситуаций. Если нет возможности самостоятельно разобраться с этой проблемой, лучше обратиться за помощью к квалифицированным психологам.
- Контроль липидемии. Чрезмерное количество содержащихся в крови жиров способствует развитию атеросклероза и увеличивает вероятность возникновения инфаркта головного мозга посредством изменения состава крови. При выявлении увеличения уровня холестерина или каких-либо других веществ, повышающих вероятность возникновения атеросклероза, рекомендуется перейти на специальную диету и при необходимости пройти лечебный курс с применением лекарственных средств, способствующих нормализации липидного спектра в составе крови.
- Физические нагрузки. Заниматься спортом нужно регулярно. Это предотвращает уберегает от ожирения и других расстройств, являющихся существенными факторами риска. Физические нагрузки также способствуют уменьшению риска формирования тромбов. Вероятность преждевременной смерти снижается приблизительно на 30% при постоянном выполнении упражнений.
Методы лечения
Человек, перенесший инфаркт требует безотлагательной госпитализации. Чем быстрее окажут пациенту медицинскую помощь, тем меньше осложнений, быстрее будет выздоровление. Все зависит от степени тяжести перенесенного инсульта.
Основные принципы лечения инфаркта головного мозга:
- поддержка гемодинамики;
- оксигенотерапия;
- нейропротекция;
- диуретическая, психотропная, анальгетическая терапия;
- миорелаксанты;
- ноотропные препараты;
- тромболизис;
- антиагреганты;
- антикоагуляторы.
Первая помощь

Первую помощь проводят еще до приезда медиков. Первые часы являются «терапевтическим окном» (в пределах 70 часов), пока не произошло отмирание клеток. Если своевременно помочь больному, то со временем можно восстановить многие функции организма. Если же время упущено, то возрастает вероятность остаться на всю жизнь инвалидом.
Оказание первой помощи:
Положить больного на плоскость, голова, плечи немного выше тела.
Если пострадавший в сознании успокоить его, волноваться вредно.
Освободить шею, голову от сдавливающей одежды, расстегнуть максимально пуговицы.
Открыть окна или двери, обеспечить доступ свежего воздуха.
Положить холодную, мокрую ткань на голову.
Грелки или горчичники понадобятся для нижних конечностей, чтобы отток крови отошел от головы.
При рвоте повернуть осторожно голову на бок, освободить рот от рвотных масс и слюны, чтобы больной не захлебнулся.
Измерить давление, при повышенном давлении дать лекарства для его понижения.
Парализованные конечности растирать спиртовым раствором или маслом.
Нельзя теребить пострадавшего после приступа.
Также нельзя поить и кормить больного. До приезда медиков не разрешено давать сосудорасширяющие препараты. Не зная диагноза, не рекомендуется употреблять каких-либо лекарств, чтобы не усугубить положение.
Работники скорой помощи сделают искусственную вентиляцию легких, постепенно снизят давление, введут противосудорожные средства, поддержат водный баланс с помощью капельниц с физраствором.
Консервативная терапия

Лечение инфаркта состоит из базисной и дифференцированной терапии. Базисное лечение поддерживает основную работу организма и восстанавливает кровоток с помощью ноотропных лекарств.
Внимание!
Все препараты назначает врач, их прием проводится под строгим контролем.
После диагностики вводят медикаменты, позволяющие снять отечность мозга и восстановить кровообращение. Медработники постоянно следят за дыханием, работой сердца и артериальным давлением пациента. Проводится контроль за глотанием, работой мочевой системы и желудочно-кишечного тракта.
Инфаркт мозга, вызванный тромбозом мозговых артерий лечат препаратами:
- Назначают антикоагулянты, снижающие сворачиваемость крови (Гепарин, Клексан, Фраксипарин).
- Применяют лекарства для растворения тромбов. Антиагреганты склеивают тромбоциты (ацетилсалициловая кислота).
- Нейропротекция нужна для защиты нервной системы и зрения.
- Применяют тромболизис и вазоактивные препараты (пентоксифиллин, винпоцетин).
- Для поставки кислорода в ткани назначают гемодиализаты.
- При ишемическом инсульте помогает Эуфилин, Гепарин, Трентал. Геморрагический приступ – лекарства Трасилол, Викасол, Гордокс.
- Гипотензивная терапия для понижения АД – Эналаприл, Каптоприл, Эсмолол, Дибазол, Клофелин.
- Инсульт атеросклеротической формы — назначают гиполипидемическое лечение статинами.
Внимание!
При геморрагической форме инсульта тромболизис запрещен.
Кортикостероиды сейчас не используют. Они показали свою неэффективность в лечении инфаркта.
После реанимации больного переводят в стационар интенсивной терапии. Весь курс лечения занимает 2-3 недели. Если нет осложнений, то пациента выписывают. После стационарного лечения понадобится длительная реабилитация.
Оперативное вмешательство
Хирургическая декомпрессия показана при обширном отеке мозга тяжелой степени. Гемикраниотомия снижает процент смертности с острым приступом у больных до 50 лет с 80% до 30%. При инфаркте мозжечка (внутричерепное объемное образование) применяют декомпрессивную краниотомию. Удаляют в задней черепной ямке детрит из зоны очага.
Перспективным считается удаление тромба в пределах первых 6 часов после удара путем аспирации или удаления тромба петлей с стентированием.
Каротидная эндартерэктомия является профилактикой ишемического инсульта. Лицам пожилого возраста операции не назначают, велик риск летального исхода.
Стадии инфаркта
Наблюдают четыре степени инсульта. Начальная или острая фаза длится около 20 дней с момента приступа. Некроз клеток происходит первую неделю после удара. Кариоплазма и цитоплазма изменяются, появляются признаки перифокального отека.
Вторая степень – ранняя ремиссия длится первые 6 месяцев. В течение этого периода возникают паннекрозные изменения в мозговых клетках.
Фаза позднего восстановления – третья степень заболевания. Длительность от 5 до 12 месяцев с момента приступа. За весь период образуются кисты, глиальные рубцы на пораженных участках.
Заключительная стадия – остаточные проявления инфаркта. Длительность – через год после приступа.
Разделение по очагу локализации:
- сонная (внутренняя) аорта;
- основная аорта;
- сосуд, проходящий вдоль позвоночника и ее ответвления;
- фронтальный, задний и средний участок мозговой артерии.