Каротидная эндартерэктомия — carotid endarterectomy
Содержание:
- Показания и противопоказания к вмешательству
- Положительные и отрицательные стороны операции
- Противопоказания к вмешательству и осложнения
- Каротидная эндартерэктомия
- Эндоваскулярное стентирование сонных артерий
- ÐÐ¾ÐºÐ°Ð·Ð°Ð½Ð¸Ñ Ð¸ пÑоÑивопоказаниÑ
- Прогноз для больных
- Способы замедления образования холестериновых бляшек
- ÐоÑлеопеÑаÑионнÑй пеÑиод
- Каротидная эндартерэктомия: как выполняется операция, осложнения
- Общие принципы эндартерэктомии
Показания и противопоказания к вмешательству
Эндартерэктомия широко применяется для лечения проблем с сосудами. Чаще всего она проводится на сонных артериях, по которым кровь поступает к головному мозгу. Но этот способ подходит и для лечения других патологий:
- атеросклероза артериальной дуги;
- болезни артерий конечностей;
- повреждений артериальных сосудов, поставляющих кровь к внутренним органам;
- заболеваний почечных артерий;
- заболеваний подвздошных ответвлений аорты.
Вероятность назначения операции зависит от степени выраженности нарушения, выявленного в артериях. Существуют три разновидности стеноза:
- до 49% — небольшой;
- до 69% — средний, или умеренный;
- до 99% — тяжёлый.
Абсолютным показанием является только тяжёлый стеноз артерии. При этом вмешательство практически позволяет предотвратить риск развития инсульта, уменьшив его на 80%.
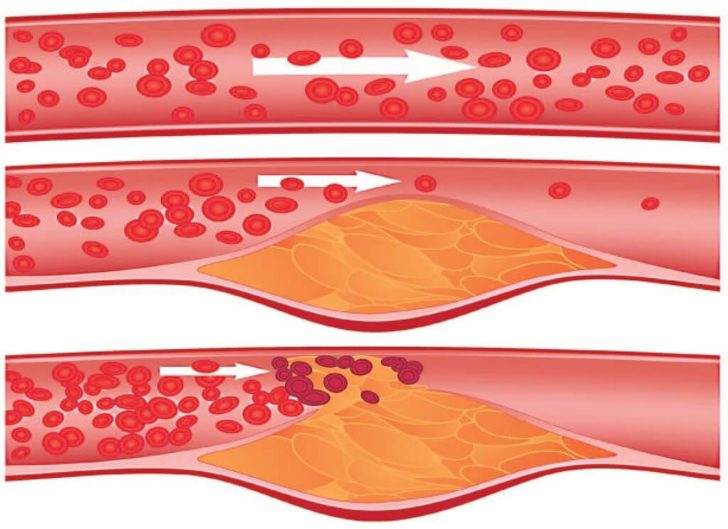 Вначале бляшка перекрывает просвет сосуда частично, позже происходит блокировка кровотока ,что является абсолютным показанием для проведения эндартерэктомии
Вначале бляшка перекрывает просвет сосуда частично, позже происходит блокировка кровотока ,что является абсолютным показанием для проведения эндартерэктомии
Каротидная эндартерэктомия (КЭ) назначается после возникновения транзиторных ишемических атак или инсульта, а также при наличии врождённых патологий (например, если нарушение циркуляции вызвано таким дефектом, как извитость артериального русла).
Основными показаниями к проведению вмешательства являются:
- сужение просвета каротидных артерий и сосудов мозга;
- атеросклероз артерий нижних конечностей;
- поражение внутренних органов на фоне гипоксии.
Противопоказания к назначению операций этого вида:
- хроническая закупорка сосудов;
- сужение сосудов на 60% и более;
- полное блокирование тока крови по артерии;
- расслоение сосудистой стенки;
- значительная закупорка других артерий;
- курение;
- повторная закупорка сосудистого просвета после перенесённой эндартерэктомии;
- повышенное артериальное давление, которое невозможно скорректировать приёмом лекарств и образом жизни;
- перенесённый инфаркт миокарда менее чем за полгода до предполагаемой даты операции;
- развивающиеся заболевания головного мозга, в т. ч. болезнь Альцгеймера;
- нестабильная стенокардия.
Возможны и другие противопоказания, но они в большей степени устанавливаются врачом в индивидуальном порядке для каждого пациента. Например, эндартерэктомия не проводится при ишемической болезни сердца, сахарном диабете, онкологических заболеваниях, гипертонии и сердечной недостаточности.
Положительные и отрицательные стороны операции
Для восстановления магистрального кровотока при развитии критического стеноза артериальных сосудов чаще всего используют одну из трёх видов реконструктивных операций: эндартерэктомию, протезирование и шунтирование. Эндартерэктомия имеет ряд преимуществ:
- Отсутствует необходимость применения искусственного протеза. Особенно этот момент учитывается у пациентов с повышенным риском развития инфекционных осложнений.
- Проведение операции открытым методом позволяет восстановить кровоток в труднодоступных артериях, например, внутренних подвздошных.
- Полузакрытый способ отличается своей малой травматичностью.
- Сохраняется высокая степень эластичности стенки артерии.
- Имеется возможность одномоментного удаления значительных по протяжённости атеросклеротических бляшек, длина которых доходит до 55 см.
- Использование эверсионной эндартерэктомии позволяет визуально оценить внутреннюю стенку сосуда, так как метод предусматривает «выворачивание» артерии.
Как и любое хирургическое лечение, эндартерэктомия имеет свои недостатки:
- Любая модификация операции обладает определённой степенью травматичности, потому что всегда происходит отделение и удаление интимы.
- Повреждение тканей усиливается при проведении открытого метода, так как в этом случае необходимо сделать продольный разрез стенки сосуда на протяжении.
Противопоказания к вмешательству и осложнения
Противопоказания к вмешательству — это тяжелые болезни сердца и поражения сонной артерии, приводящие к ее расслоению. Если артериальное давление постоянно поднимается до критических отметок, то проведение операции лучше отложить до стабилизации состояния организма.
Риск возникновения осложнений повышается у людей, которые много курят. Пожилым людям эндартерэктомия не проводится, так как высока вероятность послеоперационного поражения сосудов. Сахарный диабет является противопоказанием к вмешательству.
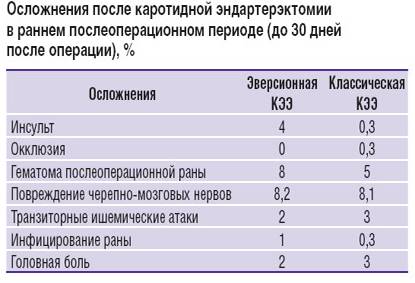
- некроз;
- нагноение;
- возникновение гематомы в месте надреза.
Чем старше пациент, тем выше риск развития опасных осложнений. Если у хирурга недостаточно опыта, то возможно поражение черепных нервов, что в дальнейшем спровоцирует опасные последствия.
Редкие осложнения после операции — это инсульт, кровотечения и др. В процессе вмешательства врач может случайно занести инфекцию, которая будет протекать довольно тяжело. Может потребоваться повторная хирургическая манипуляция.
Больным следует понимать, что данный вид вмешательства не предохранит от повторного поражения артерии, поэтому важно соблюдать диету и принимать препараты, которые будут служить своеобразной профилактикой. Даже опытный хирург не сможет дать 100% гарантии на то, что после операции не случится инсульт. Конечно, такое осложнение является довольно редким, но вмешательство на артерии может спровоцировать ухудшение кровоснабжения
Если у пациента высок риск инфаркта миокарда, то прибегать к такой хирургической манипуляции не рекомендуется
Конечно, такое осложнение является довольно редким, но вмешательство на артерии может спровоцировать ухудшение кровоснабжения. Если у пациента высок риск инфаркта миокарда, то прибегать к такой хирургической манипуляции не рекомендуется
Даже опытный хирург не сможет дать 100% гарантии на то, что после операции не случится инсульт. Конечно, такое осложнение является довольно редким, но вмешательство на артерии может спровоцировать ухудшение кровоснабжения. Если у пациента высок риск инфаркта миокарда, то прибегать к такой хирургической манипуляции не рекомендуется.
К осложнениям можно отнести и аллергию на общий наркоз
Поэтому перед началом операции важно сообщить врачу, если уже возникали подобные случаи. Тяжелобольным людям и инвалидам вмешательство не проводится, так как возрастает риск появления последствий и реабилитация займет намного больше времени. Онкологическим больным операция противопоказана, это замечание касается и лиц с иммунодефицитом
Онкологическим больным операция противопоказана, это замечание касается и лиц с иммунодефицитом.
Каротидная эндартерэктомия
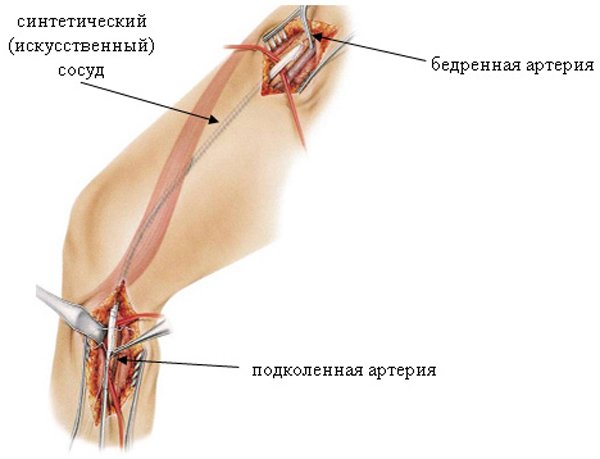
Каротидная эндартерэктомия — классическая открытая операция на сонной артерии, целью которой является удаление холестериновой бляшки. Широко применяемым способом реконструкции является пластика сосуда заплатой. После введения прямого антикоагулянта (чаще всего, используется гепарин) и перекрытия зажимом сонных артерий проводится их рассечение по передней стенке. В просвет вводятся эластичные шунты для предотвращения гипоксии мозга. Таким образом, хирургическое поле обескровливается, в то время как сохраняется нормальное кровоснабжение мозговых тканей.
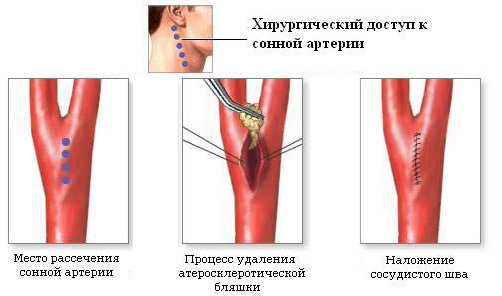
каротидная эндартерэктомия (удаление бляшки из сонной артерии)
Следующий этап — отделение склеротической бляшки от стенок сосуда. После циркулярного выделения холестеринового образования конечную часть бляшки пересекают, затем осуществляют высвобождение кверху. В наружной и внутренней сонной артерии бляшку отслаивают до слоя интимы, который затем подшивают к стенке сосуда специальной нитью.
Третий этап операции — промывание сосуда физиологическим раствором, вместе с которым удаляются фрагменты бляшек — данная манипуляция предотвращает образования мигрирующего тромба в сонной артерии.
Заключительная стадия — закрытие хирургического отверстия в артерии. Для создания заплаты используют искусственные и биологические материалы (PTFE, ксеноперикард или аутовенный трансплантат). Выбор типа заплаты осуществляет врач, исходя из состояния стенок сосудов. Подшивается лоскут проленовыми нитями, затем удаляется шунт, проводится проверка герметичности примыкания заплаты.
Удаляются зажимы, устанавливается фиксатор в устье внутренней сонной артерии, чтобы пустить кровоток по общему сосуду. После вымывания мелких тромботических образований в наружную артерию зажим снимается. На восстановленном участке устанавливается дренаж из эластичного силикона в области нижнего края раны, после чего проводится послойное ушивание тканей.
Эверсионная каротидная эндартерэктомия
Этот вид оперативного вмешательства показан при стенозе внутренней сонной артерии в области устья, если бляшка не превышает 2 см в диаметре, и при удовлетворительном состоянии внутренних сосудистых тканей. После выделения участка бифуркации сосудов проводят пробы на реакцию организма к пережиму сонной артерии (оценку делают по показаниям АД и скорости кровотока по средней мозговой артерии). Если подвержена толерантность к зажиму сосуда, то приступают к основной части операции:
- Внутренняя сонная артерия отсекается от гломуса, затем рассекается в области устья;
- Пересеченная артерия зажимается тонкими пинцетами;
- Интима отслаивается вместе со средней оболочкой (при помощи скальпеля и хирургической лопатки);
- Внешняя оболочка сосуда захватывается пинцетами и выкручивается в противоположном направлении (так же, как снимается чулок);
- Бляшка отслаивается по всей длине артерии — до участка нормального просвета сосуда.
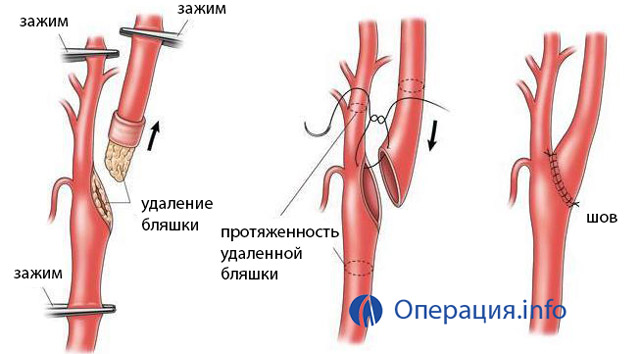
Вывернутая артерия осматривается на предмет выявления отслоений интимы, затем производится закачивание физиологического раствора в сосуд. Если в просвете не появились разветвленные волокна интимы после промывания струей под давлением, значит можно переходить к завершающей стадии операции.
При обнаружении видимых в просвете обрывков сосудистой ткани дальнейшую реконструкцию выполнять нельзя. В данном случае проводится протезирование сонных артерий.
После удаления холестериновых образований и тромбов из внутренней артерии хирург приступает к эндартерэктомия из общей сонной артерии. Конечный этап – ушивание стенок сосуда нитью 5-0, или 6-0.
Кровоток восстанавливается строго по следующей схеме:
- Снимается зажим с внутренней сонной артерии (на несколько секунд);
- Внутренняя артерия вторично пережимается у анастомоза;
- Снимается фиксатор с наружной сонной артерии;
- Снимается зажим с общей артерии;
- Снимается повторный зажим с внутренней сонной артерии
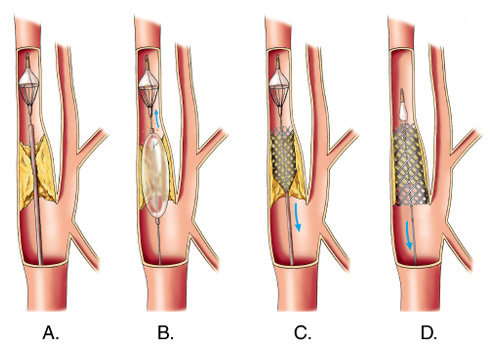
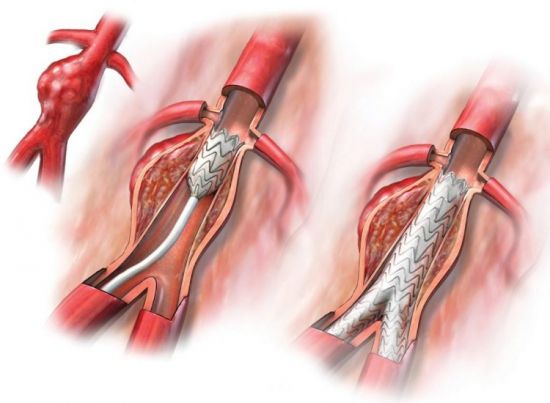
Эндоваскулярное стентирование сонных артерий
На сегодняшний день отсутствуют однозначно трактуемые показания и противопоказания к каротидному стентированию (КС). В настоящее время оно расценивается как альтернативный метод лечения атеросклероза сонных артерий. Стентирование является менее травматичным оперативным вмешательством, чем КЭЭ.
Для сравнения двух методов — КС и КЭЭ — проведен анализ результатов мультицентровых исследований у пациентов с симптомными (>50%) и асимптомными (>70%) стенозами сонных артерий, которые позволяют оценить эффективность, исходы лечения и осложнения.
Использованы данные оперативного лечения, проведенного в медицинских центрах штатов Нью-Йорк и Калифорния. Это 6360 пациентов с КС, 41 392 — с КЭЭ, при этом 43 236 больных были с асимптомным стенозом сонных артерий (91%), а 4516 — с симптомным стенозом (9%). В группе КС отмечен высокий уровень сопутствующей патологии: сахарный диабет, гиперлипидемия, гипертоническая болезнь, рак в области шеи и почек, заболевания периферических сосудов.
В группе симптомных пациентов летальность в комбинации с инсультом была выше при использовании КС, чем КЭЭ (8,3% против 4,6%), а в группе асимптомных пациентов после двух оперативных методов она была эквивалентной (2,4% против 1,9%). Этот анализ показал преимущества КЭЭ в группе симптомных пациентов.
В исследовании CREST проведен анализ результатов оперативного лечения 2502 пациентов с симптомным (п=1321) и асимптомным (п=1181) стенозами. Больные были поделены на две группы: в первой проводилась КЭЭ, во второй — КС (в 98% случаев использовались средства защиты). Исследование проходило в 117 медицинских учреждениях США и Канады. Период наблюдения составил 30 дней после оперативного вмешательства.
Это исследование показало, что риск инфаркта миокарда выше в группе больных, которым выполнена КЭЭ, а инсульта — в группе КС. У пациентов младше 70 лет результаты были лучше в группе КС, а в группе КЭЭ — у лиц более старшего возраста. Риск паралича черепных нервов значительно выше в группе КЭЭ. Полученные данные свидетельствуют, что КС и КЭЭ являются двумя равноэффективными оперативными вмешательствами для реваскуляризации сонных артерий.
Еще одно исследование, в котором сравниваются эти два метода, — ICSS— было опубликовано в 2010 г. В нем принимали участие больные только с симптомным (>50%) стенозом сонных артерий. 1713 больных были разделены на две группы: в первой проводилась КЭЭ, во второй — КС, причем в 75% случаев использовались средства защиты.
В этом исследовании риск возникновения паралича черепных нервов оказался выше в группе КЭЭ. Исходя из полученных результатов можно сделать вывод, что КЭЭ является более эффективным методом для реваскуляризации головного мозга у больных с симптомным стенозом сонных артерий.
Однако стоит отметить, что в исследовании CREST в группе КС чаще использовались средства защиты от эмболии — в 98% случаев, в то время как в исследовании ICSS — только в 75%, кроме того, в исследовании CREST оперативные вмешательства проводились более опытными врачами.
В настоящее время КЭЭ является операцией выбора при стенозе сонных артерий, экономически более выгодным оперативным вмешательством и имеет более низкую частоту развития послеоперационных инсультов и рестеноза.
Анализ многочисленных отечественных и зарубежных публикаций позволяет сформулировать показания к КС:
- рестеноз после ранее выполненной КЭЭ;
- контралатеральный парез черепно-мозговых нервов после предыдущего хирургического вмешательства на органах шеи;
- состояние после лучевой терапии органов шеи;
- высокое расположение бифуркации ОСА (на уровне С2-3);
- воспалительные и опухолевидные образования шеи;
- пациенты с высоким хирургическим риском и тяжелой сопутствующей патологией;
- пациенты, у которых стеноз сочетается с аневризмами и артериовенозными мальформациями артерий головного мозга;
- случаи мультифокального атеросклеротического поражения, при которых есть необходимость проведения одномоментных операций;
- пациенты с высоким риском ишемии головного мозга во время пережатия сонных артерий (наличие окклюзии сонной артерии на противоположной стороне и/или аномалии виллизиева круга).
КС не должна применяться:
- у пациентов с кальцинированной атеросклеротической бляшкой или протяженной атеросклеротической бляшкой (более 2 см);
- при сочетании стеноза с патологической извитостью ВСА;
- при нестабильной атеросклеротической бляшке;
- при распространенных атеросклеротических поражениях аорты и брахиоцефального ствола;
- при стенозе ВСА более 90%.
ÐÐ¾ÐºÐ°Ð·Ð°Ð½Ð¸Ñ Ð¸ пÑоÑивопоказаниÑ
Ðодобного Ñода опеÑаÑÐ¸Ñ Ð½ÐµÐ¾Ð±Ñодима бÑÐ´ÐµÑ Ð´Ð»Ñ Ð¿Ð°ÑиенÑов, Ñ ÐºÐ¾ÑоÑÑÑ Ð²ÑаÑами бÑло диагноÑÑиÑовано ÑÑжелое ÑÑжение пÑоÑвеÑа ÑоннÑÑ Ð°ÑÑеÑий. Ðна каÑаеÑÑÑ Ð±Ð¾Ð»ÑнÑÑ, коÑоÑÑе не ÑолÑко пеÑенеÑли ÑÑанзиÑоÑнÑÑ Ð¸ÑемиÑеÑкÑÑ Ð°ÑакÑ, но и имеÑÑÐ¸Ñ Ð²ÐµÑÑма ÑдовлеÑвоÑиÑелÑное ÑамоÑÑвÑÑвие.
ÐÑоÑивопоказаниÑми к опеÑабелÑÐ½Ð¾Ð¼Ñ Ð²Ð¼ÐµÑаÑелÑÑÑÐ²Ñ Ð¼Ð¾Ð³ÑÑ Ð² ÑÐ²Ð¾Ñ Ð¾ÑеÑÐµÐ´Ñ ÑÑаÑÑ:
- ÐеÑенеÑеннÑй обÑиÑнÑй инÑÑлÑÑ.
- ÐалиÑие ÑаÑпÑоÑÑÑаненной опÑÑоли.
- ÐовÑÑенное давление.
- ÐеÑÑабилÑÐ½Ð°Ñ ÑÑенокаÑдиÑ.
- ÐнÑаÑÐºÑ Ð¼Ð¸Ð¾ÐºÐ°Ñда, пеÑенеÑеннÑй в ÑеÑение поÑÐ»ÐµÐ´Ð½Ð¸Ñ 6 меÑÑÑев.
- СеÑдеÑÐ½Ð°Ñ Ð½ÐµÐ´Ð¾ÑÑаÑоÑноÑÑÑ.
- ÐмеÑÑиеÑÑ Ð¿Ñизнаки ÑазлиÑнÑÑ Ð¿ÑогÑеÑÑиÑÑÑÑÐ¸Ñ Ð·Ð°Ð±Ð¾Ð»ÐµÐ²Ð°Ð½Ð¸Ð¹ головного мозга.
Прогноз для больных
В большинстве случаев операция приводит к восстановлению кровообращения и избавлению от признаков энцефалопатии, предупреждению ишемических атак и инсульта. Неблагоприятное течение послеоперационного периода отмечено у пациентов, которые продолжают курить, не принимают медикаменты для снижения давления, сахара крови.
Риск осложнений также возрастает при:
- повторном инсульте;
- двустороннем поражении артерий;
- анатомических особенностях строения сосудов;
- расположении бляшки в труднодоступной области.
Каротидная эндартерэктомия проводится при атеросклеротическом поражении сонных артерий. Ее назначают для профилактики развития инсульта. Она показана всем пациентам с клинически значимым сужением сосудов. Перед операцией обязательно проводится ультразвуковая и ангиографическая диагностика.
После удаления бляшки и части внутренней оболочки на стенку артерии устанавливается заплата. В послеоперационном периоде возможны осложнения, их риск возрастает при пренебрежении рекомендациями врача.
Способы замедления образования холестериновых бляшек
Если стоит задача хотя бы частично избавиться от холестериновых бляшек, нужно работать в двух направлениях одновременно: выводить излишек «плохого» холестерина и укреплять сосудистые стенки.
- Первое – напрямую связано с нормализацией липидного обмена. Но чтобы знать, как устранять дисбаланс, необходимо определить концентрацию основных его показателей в крови. Анализ называется липидограммой, он проводится как в государственных клиниках, так и в частных. Перед исследованием пациент должен правильно подготовиться, иначе будут получены ложные результаты. А так как концентрация холестерина не статична, и зависит от возраста, пола, местности проживания, то оценить липидограмму в силах только врач.
- Второе направление – тренировка сосудов, устранение вредных воздействий на организм, предупреждение инфекционных и аллергических заболеваний, перепадов артериального давления и температуры тела.
Регулярная физическая нагрузка
Частично убрать атеросклеротические бляшки из артерий поможет умеренная физическая нагрузка. Мировых достижений в спорте добиваться никто не просит: достаточно регулярных упражнений, утренней зарядки, плавания или подвижных игр. Они не только повышают скорость кровотока, чем создают хорошую микроциркуляцию в тканях, но и тренируют мышечную оболочку сосудов. А тренированные артерии адекватно реагируют на изменение артериального давления, поддерживают его на должном уровне, тем самым защищая внутреннюю выстилку от микротравм.

Правильное питание
Чистка кровеносных сосудов от образовавшихся атеросклеротических бляшек невозможна без отрегулированного питания. В первую очередь из рациона необходимо удалить трансжиры, максимально сократить простые углеводы и животные жиры. Т. е. отказаться от вредных продуктов в пользу цельнозерновых каш и макарон, постного мяса (птица, кроль, телятина), качественных жиров (морская рыба, оливковое и льняное масло, авокадо, орехи и семечки). Обязательно употребление растительной клетчатки, содержащейся в овощах, бобовых, отрубях.
Для полноценной утилизации «плохого» холестерина рекомендуется ускорить метаболизм. За это, в первую очередь отвечают витамины, являющиеся катализаторами химических реакций. В любом другом случае помогла бы и острая пища, но только не при атеросклерозе. Единственным разрешенным продуктом остается чеснок в небольшом количестве – 1 зубок в день. Повысить обмен веществ помогут цикорий, корица, зеленый чай, шпинат.
Отдельно стоит упомянуть о продуктах, разжижающих кровь и уменьшающих отложение бляшек. Это – цитрусовые, ягоды (земляника, малина, клюква, черника, вишня), томаты, свекла, какао и черный шоколад. Список полезной еды очень велик, и о нем необходимо вспоминать не тогда, когда артерии уже забиты, а помнить всю жизнь. Ведь рациональное питание является одним из основных методов профилактики заболевания.
Избавление от вредных привычек
То же касается и вредных привычек: бросать курить и употреблять алкоголь нужно не начав лечение атеросклеротических бляшек, а намного раньше. И ни один метод очищения от холестерина не поможет, если не отказаться от курения и употребления спиртных напитков. К вредным привычкам можно отнести и крепкий кофе натощак. На пустой желудок он интенсивнее всасывается, и весь поступивший кофеин способствует повышенному выведению жидкости и сгущению крови.
Рекомендуем книгу: Аллен Карр. Легкий способ бросить курить
Медикаменты
Многие фармацевтические компании преднамеренно идеализируют свои препараты, стремясь увеличить товарооборот. Превознесенные ими статины не могут полностью убрать холестериновые бляшки, они способны только притормозить их образование, причем после длительных курсов лечения. Лекарственные средства обычно назначаются в комбинации между собой и в комплексе с остальными, немедикаментозными методами.
Бороться с атеросклерозом помогают:
- фибраты, разжижающие кровь;
- ингибиторы абсорбции холестерина, уменьшающие его поступление из пищи;
- секвестранты желчных кислот, угнетающие обратное всасывание остатков холестерола после процесса пищеварения;
- аптечные витамины и комплексы;
- БАДы;
- гомеопатические препараты.
ÐоÑлеопеÑаÑионнÑй пеÑиод
ÐоÑле пÑÐ¾Ð²ÐµÐ´ÐµÐ½Ð¸Ñ Ð¾Ð¿ÐµÑаÑии Ñеловек наÑодиÑÑÑ Ð² ÑеÑение двÑÑ ÑÑÑок в ÑÑаÑионаÑе. Ð¨Ð²Ñ Ð½ÐµÐ¾Ð±Ñодимо ÑнимаÑÑ ÑеÑез Ð½ÐµÐ´ÐµÐ»Ñ Ñ Ð¼Ð¾Ð¼ÐµÐ½Ñа пÑÐ¾Ð²ÐµÐ´ÐµÐ½Ð¸Ñ ÐºÐ°ÑоÑидной ÑндаÑÑеÑÑкÑомии. Ð ÑеÑение меÑÑÑа ÑÐµÐ»Ð¾Ð²ÐµÐºÑ Ð½Ð°Ð´Ð»ÐµÐ¶Ð¸Ñ Ð¸Ð·Ð±ÐµÐ³Ð°ÑÑ ÑÑжелÑÑ ÑизиÑеÑÐºÐ¸Ñ Ð½Ð°Ð³ÑÑзок.
ÐеÑоÑÑнÑми оÑложнениÑми могÑÑ ÑÑаÑÑ Ð¸Ð½ÑÑлÑÑ Ð¸ ÑеÑÑеноз â повÑоÑное закÑпоÑивание Ñонной аÑÑеÑии. РпоÑлеопеÑаÑионнÑй пеÑиод в ÑеÑение некоÑоÑого вÑемени паÑиенÑÑ Ð¿ÑопиÑÑваÑÑ Ð¿Ñием аÑпиÑина, данное медикаменÑозное ÑÑедÑÑво пÑевоÑÑодно ÑÐ°Ð·Ð¶Ð¸Ð¶Ð°ÐµÑ ÐºÑовÑ.
Каротидная эндартерэктомия: как выполняется операция, осложнения
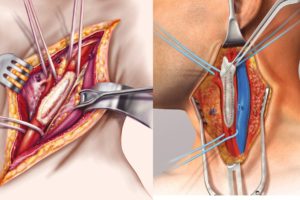
При атеросклеротических изменениях в сосудах практически останавливается кровоток, из-за чего страдают многие жизненно важные органы.
Одним из методов устранения препятствия для кровоснабжения является эндартерэктомия — хирургическое вмешательство, в ходе которого хирург удаляет холестериновую бляшку вместе с внутренним слоем сосуда (интимой).
В результате вмешательства восстанавливается кровообращение, а риск фатальных изменений — инсульта с последующей инвалидизацией, летального исхода — снижается в несколько раз.
Когда проводится операция?
Прямыми показаниями к каротидной эндартерэктомии считаются состояния, при которых наблюдается ослабление кровоснабжения жизненно важных органов. Обычно это происходит, когда просвет крупных сосудов уменьшается на 70% и больше.
При такой степени атеросклеротических изменений в составе бляшек наблюдаются не только жировые клетки (липопротеиды), но и затрудняющие их рассасывание вещества: молекулы кальция, соединительнотканные волокна, тромбоциты.
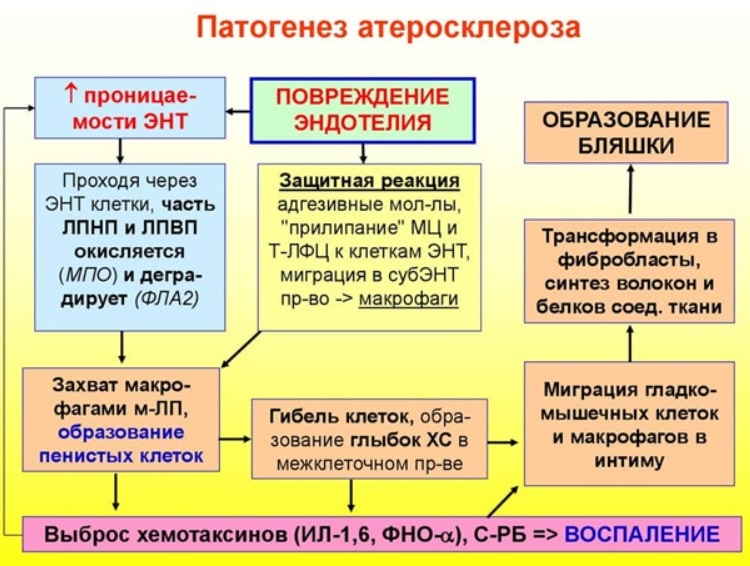
При использовании консервативных методов лечения атеросклеротическое поражение артерий не уменьшается. Напротив, под бляшкой начинаются необратимые изменения сосудистого эндотелия. Он утрачивает эластичность и не способен «подстраиваться» под изменения нагрузок.
В результате может произойти разрыв сосуда или отсоединение бляшки с последующим ее продвижением в сердце, головной мозг и внутренние органы.
Сосудистые хирурги склонны назначать эндартерэктомию пациентам, у которых наблюдаются симптомы прогрессирующего атеросклероза:
- повторяющиеся ишемические и транзиторные атаки;
- устойчивая утрата чувствительности частей тела (в том числе нижних конечностей);
- усиливающиеся головные боли при атеросклерозе сосудов головы и шеи;
- развивающаяся атеросклеротическая деменция;
- некроз тканей, устойчивые дисфункции внутренних органов.
В случае, когда пациент не предъявляет жалоб на перечисленные симптомы, специалисты ориентируются на выявленную в ходе диагностики картину. Если в ходе обследования выявлено сужение просвета сосудов на 70%, если в анамнезе за последний год присутствует инсульт, гипертоническая болезнь и поражение сонных артерий, эндартерэктомия проводится в плановом порядке.
В России эндартерэктомию часто назначают пациентам, у которых наблюдается прогрессирование атеросклероза, а консервативная терапия не помогает замедлить рост холестериновых бляшек.
Послеоперационный период
В течение 2-3 дней после проведения эндартерэктомии пациент остается в стационаре хирургического отделения. В ранний послеоперационный период медицинский персонал внимательно следит за показателями крови и проводит мониторинг артериального давления. Спустя сутки проводят контроль мозгового кровообращения и разрешают больному встать с постели.
На раннем этапе восстановления важно поддерживать умеренную физическую нагрузку: гулять по палате и коридору отделения, самостоятельно ходить в туалет и выполнять гигиенические процедуры. Для восстановления кровообращения и предотвращения образования тромбов в прооперированном сосуде назначают препараты:
- противосвертывающие средства на основе аспирина или гепарина (второй назначают при склонности к тромбообразованию);
- статины для регуляции уровня холестерина в крови (Аторвастатин, Розувастатин и их аналоги);
- гипотензивные препараты (Энап, Ренитек, Квадроприл и другие).
Во время нахождения в стационаре препараты могут вводиться внутривенно или внутримышечно. После выписки средства можно принимать перорально.
Особое внимание следует уделить диете. Без нее послеоперационный период может осложниться ростом показателей холестерина в крови и другими нарушениями
Когда ЖКТ придет в норму, рацион составляют в соответствии с рекомендациями к лечебному столу № 10.
Общие принципы эндартерэктомии
У здоровых людей эндотелий сосудов гладкий и ровный, и кровь течёт по ним свободно. Атеросклеротические процессы приводят к поражению внутренней сосудистой стенки, при этом на ней откладывается холестерин, соединительные волокна и кальций. Постепенно эти так называемые шлаки разрастаются и приводят к тому, что сосуды начинают затвердевать, они теряют свою эластичность и становятся ломкими. В результате кровоток нарушается и со временем может полностью остановиться.
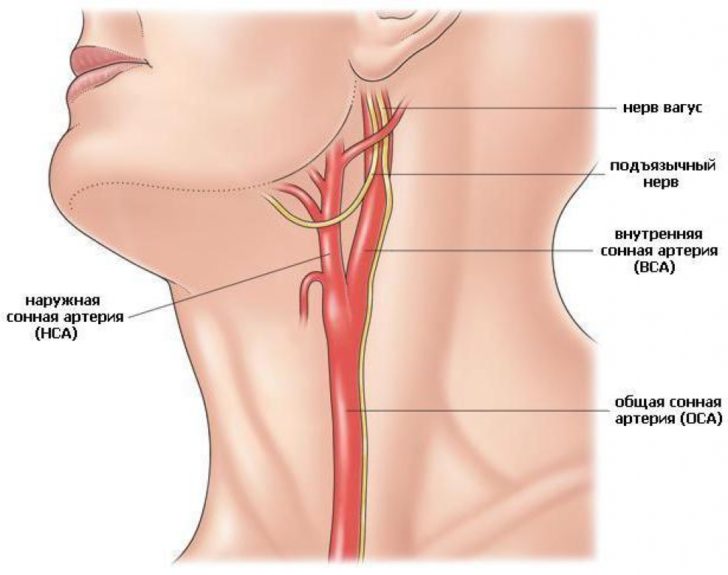 Сонные артерии располагаются в шейной области парно: справа и слева
Сонные артерии располагаются в шейной области парно: справа и слева
Принцип эндартерэктомии заключается в восстановлении проходимости облитерированных (закупоренных) сосудов. Она может быть:
- Открытая. Предполагает устранение атеросклеротических бляшек путём выворачивания и отделения артерии.
- Полузакрытая. Атерогенные массы, скапливающиеся в просвете сосудов и способствующие развитию атеросклероза, удаляются с помощью специальных колец, петель или других инструментов.
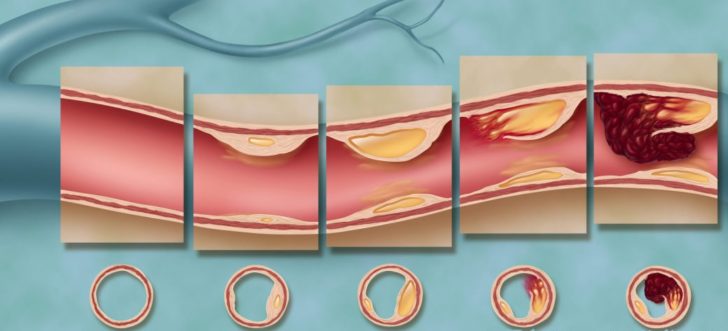 Атеросклероз развивается постепенно и при закупорке сосуда на 50% даёт выраженную симптоматику
Атеросклероз развивается постепенно и при закупорке сосуда на 50% даёт выраженную симптоматику
Оптимальный метод определяется в большей степени состоянием пациента и степенью тяжести заболевания. Учитывают месторасположение повреждения, диаметр сосуда, размер и консистенцию (жёсткая, эластичная, наличие/отсутствие кальциноза) атеросклеротической бляшки. Большую роль играют знания и опыт лечащего врача. Например, если хирург в основном занимается проведением эндартерэктомии полузакрытого типа, то больному наверняка назначит именно этот способ восстановления проходимости сосудов.
Каротидная и другие разновидности операции
В зависимости от ситуации врач может назначать такие виды вмешательства:
- Прямую эндартерэктомию. Это стандартный способ удаления холестериновых бляшек. Предполагает создание надреза и установку шунта. Тромб выскребают, а на образовавшуюся рану ставят заплату.
- Эверсионную эндартерэктомию. Её чаще всего назначают при устьевом поражении сонной артерии. Сначала определяют место разделения магистрального сосуда на несколько ветвей, а затем сонную артерию отделяют в районе устья. Затем делается надрез, и сосуд выворачивают наизнанку. Бляшку изолируют от сосудистой стенки, извлекают её. Область рассечения сшивают.
- Каротидную эндартерэктомию. Является наиболее тяжёлым в выполнении видом вмешательства, так как его используют исключительно при поражении сонных артерий. Просвет артерии открывают и вынимают атеросклеротическую бляшку. Затем место рассечения сшивается.
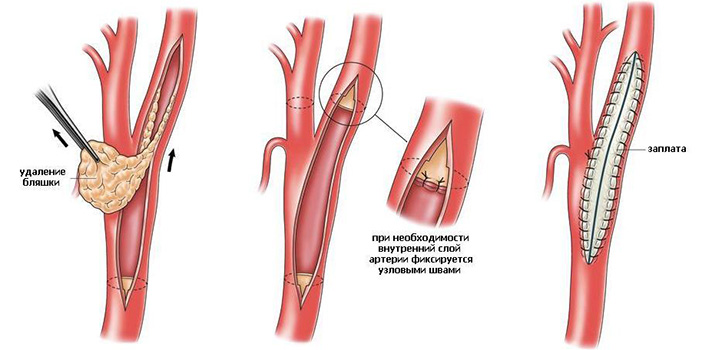 Во время проведения эндартерэктомии производится надрез артерии и извлечение атеросклеротической бляшки, в результате чего восстанавливается кровоток
Во время проведения эндартерэктомии производится надрез артерии и извлечение атеросклеротической бляшки, в результате чего восстанавливается кровоток
Преимущества и недостатки метода
Этот вид хирургического вмешательства является альтернативой другого распространённого метода — шунтирования.
Почему многие специалисты отдают предпочтение именно эндартерэктомии:
Не требуется установка протеза, так как операция способствует восстановлению собственных артерий
Это важно, так как при любом вмешательстве с протезированием существует высокий риск инфицирования.
Стоимость проведения оперативного вмешательства значительно ниже, чем при применении метода шунтирования, так как в неё не включаются синтетические сосудистые протезы.
Использование метода эндартерэктомии позволяет устранять повреждения подвздошно-бедренной и внутренней подвздошной артерий.
Эндартерэктомия считается неопасной для жизни пациента.. Помимо преимуществ, эта методика хирургического лечения имеет ряд недостатков:
Помимо преимуществ, эта методика хирургического лечения имеет ряд недостатков:
- Происходит повреждение внутренней поверхности сосудов при отслоении бляшек.
- Нет абсолютной гарантии, что атеросклеротические бляшки не появятся снова, поэтому для профилактики пациентам часто назначают строгую диету на время реабилитации.
- Остаётся небольшой шанс развития осложнений после вмешательства, но такие случаи достаточно редки, а польза от операции значительно больше.
Специалисты прибегают к помощи хирургических методов лечения тогда, когда медикаментозные не дают нужного результата.