Атриовентрикулярная блокада iii степени (полная блокада)
Содержание:
6 Лечение
Лечение блокады консервативное (медикаментозное) и хирургическое (установка электрокардиостимулятора — ЭКС). При первом виде терапии используют холиноблокаторы (Атропин), бета -адреномиметики (Норэпинефрин, Эфедрин), Нифедипин, Теофиллин. Холиноблокаторы и симпатомиметики повышают качество проводимости, увеличивают частоту идиовентрикулярного ритма, но эффект их часто слабый, в связи с чем их назначают на этапе перед установкой электрокардиостимулятора. Если врач предполагает, что блокада является результатом какого-либо заболевания сердца (чаще воспалительного характера — миокардита или ишемического — инфаркта миокарда), нужна этиотропная терапия.
Учащающая стимуляция сердца посредством электрокардиостимулятора бывает временной (введение электрода в сердце через вену) или постоянной (имплантация прибора на продолжительное время с подшиванием в ложе, сформированном из мышц, или подкожной жировой клетчатке и закреплением электродов в сердце). Во всех современных ЭКС разработан режим функционирования «по требованию» (активация работы стимулятора при развитии асистолии или снижении ритма ниже заданного уровня), это играет важную роль при возможности спонтанного восстановления ритма и негативных последствий одновременного функционирования двух — собственного сердечного и стимулятора (не исключено возникновение опасных осложнений вплоть до фибрилляции желудочков ). Имеет преимущество двухкамерный стимулятор с локализацией электродов в правых предсердии и желудочке, такое расположения обеспечивает сохранение физиологичного порядка работы сердечных камер и нормального кровообращения.
Предсердно-желудочковая блокада I степени (даже быстро развившаяся) не требует назначения специальной терапии. Врач лечит основное заболевание и более внимательно назначает лекарственные средства, замедляющие проводимость импульса от предсердий к желудочкам (под контролем электрокардиографии).
Предсердно-желудочковая блокада II степени типа Мобитц I при остром течении требует назначения этиотропного лечения. Для профилактирования ее последующего усугубления используют холиноблокаторы и симпатомиметики: 0,1% раствор Атропина по 8–10 капель 4–6 раз в сутки, Изопреналина по 2,5 мг 4–6 раз в сутки. При остро развившейся блокаде можно применять Преднизолон 20–30 мг/сутки и более. Иногда эти препараты купируют и периоды Самойлова-Венкебаха при остром течении. При хроническом специального лечения не нужно, только наблюдение.
Пациенты с недавно развившейся предсердно-желудочковой блокадой II степени типа Мобитц II нуждаются в срочной госпитализации из-за возможных нарушений кровообращения и риска дальнейшего развития (прогрессирования в полную блокаду); может возникнуть вопрос об имплантации электрокардиостимулятора. Хроническое течение этих состояний встречается нечасто из-за их тенденции к скорому переходу в полную предсердно-желудочковую блокаду, поэтому, не дожидаясь ее появления, пациентам имплантируют ЭКС.
При предсердно-желудочковой блокаде III степени, диагностированной в первый раз, нужна госпитализация и срочная операция по установке электрокардиостимулятора. Полная блокада на уровне АВ-системы (интранодальная) с относительно частым ритмом из ствола пучка Гиса нередко купируется самостоятельно (при инфаркте миокарда, передозировке сердечными гликозидами). Если она сохранилась, вводят внутривенно бета-адреномиметики: изопреналин, эфедрин. Атропин часто малоэффективен. В острых случаях показан Преднизолон по 20–30 мг/сутки и более внутрь (или внутривенно 90, 180, 300 мг и более). Решение об установке постоянного стимулятора принимают в зависимости от конкретного случая, учитывая все обстоятельства.
Если блокада возникла остро, возможна временная установка через вену наружного электрокардиостимулятора. Непостоянная стимуляция формируется и при риске развития полной предсердно-желудочковой блокады.
Приступы Морганьи-Адамса-Стокса являются показанием к реанимационным мероприятиям: непрямой массаж сердца, искусственное дыхание, срочная дефибрилляция или стимуляция (в зависимости от причины приступа) с последующим внутривенным введением 5%-ного раствора гидрокарбоната натрия, Изопреналина, установкой стимулятора и так далее.
АВ блокада 2 степени 2:1, AV блокада 2 ст. с проведением 2 к 1
Атриовентрикулярные блокады (AV-блокады)
AV-блокады характеризуются задержкой или прекрашением проведения импульсов из предсердий через AV узел, пучек Гиса и его ножки к желудочкам.
AV-блокады подразделяются на 2 большие группы: неполные и полные, а также преходящие и постоянные.
1. Частичная Av-блокада 1 степени.
Характеризуется замедлением прохождения импульса от предсердий к желудочкам. На ЭКГ это проявляется удлинением интервала PQ, который более 0.20 с. В большинстве случаев интервал PQ составляет 0.21-0.35 с. и является постоянным во всех комплексах. Так как распространение импульса по предсердиям не нарушено, зубец P и комплекс QRS не изменены. Расстояние Р – Р ( R – R ) одинаковы, если нет синусовой аритмии. При большом удлинении PQ зубей Р может наслаиваться на предыдущий желудочковый комплекс и быть плохо заметным. ( См. ЭКГ )
AV-блокада 1 степени является самым частым нарушением AV проводимости и регистрируется у 0ю5 – 2.0 % практически здоровых людей, особенно в пожилом возрасте, однако в осовном наблюдается при поражении мышцы сердца – кардиосклерозе, миокардите, пороках сердца, передозировке сердечных гликозидов.
2. Частичная AV-блокада II степени
При такой блокаде наблюдаются более глубокие нарушения проводимости и не все импульсы проводятся к желудочкам. Количество предсердны зубцов, при этом, превышает количество желудочковых комплексов.
Выделяются 4 типа AV-блокады II степени.
1. Частичная Av блокада II степени с периодами Венкебаха ( первый тип Мебитца). 2. Частичная блокала II степени 2 типа (второй тип Мебитца). 3. Частичная блокада II степени 2:1. 4. Прогрессирующая AV-блокада.
1. Частичная блокада II степени 1 типа (с периодами Венкебаха).
Связана с удлинением абсолютного и относительного рефрактерного периода в AV соединении. При такой блокаде проводимость в AV узле прогрессивно ухудшается от сокращения к сокращению до тех пор, пока AV соединение становится не в состоянии провести очередной импульс к желудочкам. Это приводит к периодическому выпадению сокращений желудочков. В овремя длительной паузы проводимость в узле восстанавливается, после чего весь цикл повторяется. На ЭКГ это проявляется прогрессирующим удлинением интервала PQ от комплекса к комплексу, затем регистрируется только зубец Р, а желудочковый комплекс QRS выпадает. В первом комплексе после выпадения интервал PQ наименьший, но затем цикл повторяется (период Венкебаха). Так как выпадение желудочковых комплексов закономерно, то наблюдается AV-блокада с соотношение 3:2, 4:3 и т.д. ( отмечают в числителе число предсердных комплексов, а в знаменателе число желудочковых комплексов). Во время выпадения желудочковых комплексов могут быть выскакивающие сокращения. ( См. ЭКГ )
Нередко такая блокада возникает при передозировке сердечных гликозидов, противоаритмических средвств, при инфаркте миокарда.
2. Частичная AV-блокада II степени 2 типа (второй тип Мебитца).
Для нее характерно периодическое выпадение желудочковых сокращений без цикла изменений интервала PQ, который может быть удлинен или нормальным. Выпадение желудочковых комплексов может быть регулярным ( каждое 3, или 4, или 5) или нерегулярным, хаотическим.Диагностика таких случаев иногда затрудняется наслоением выскакивающих вокращений, экстрасистол. ( См. ЭКГ )
AV-блокада Мебитца всегда указывает на глубокие нарушения мышцы сердца, она нередко переходит в полную блокаду.
3. Частичная блокада II степени 2:1.
При этом типе блокируется каждый второй импульс и регулярно выпадает каждое второе сокращение желудочков. На ЭКГ на каждые зубца Р приходится один желудочковый комплекс QRS. При отсутствии синусовой аритмии расстояние Р – Р одинаковы и расстояния QRS одинаковы, но вдвое большие. Развивается брадикардия. Такая блокада обычно бывает при тяжелых поражениях сердца. ( См. ЭКГ )
4. Прогрессирующая Av-блокада.
При такой блокаде AV проводимость нарушена так резко, что блокируются 2 и более желудочковых сокращения подряд (3:1, 4:1, 5:1), причем такое блокирование может следовать ритмично и неритмично. У больногомогут появлятсся приступы Адамса-Стокса_Морганьи. ( См. ЭКГ )
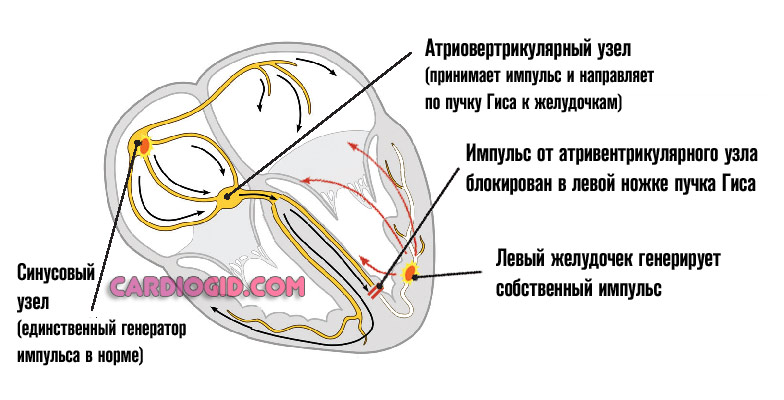
Полная поперечная блокада(AV- блокада III степени).
При этом отсутствует проведение импульсов через атриовентрикулярное соединение от предсердий к желудочкам. Предсердия возбуждаются из синусового узла, а желудочки из атриовентрикулярного узла или эктопических очагов автоматизма II или III порядка. Может развится выраженная брадикардия с неэффективной гемодинамикой. На ЭКГ наблюдается полная диссоциация между зубцами Р и комплексамиQRS. Полная блокада нередко сочетается с блокадой ножек пучка Гиса, экстрасистолией. ( См. ЭКГ )
Профилактика заболевания
 Специфической профилактики нет. Из общих мер рекомендуют модификацию образа жизни. Она подразумевает физическую активность, ограничение жирных блюд, быстро усваиваемых углеводов, отказ от курения и алкоголя. В рамках диспансеризации проводится выявление АВБ на ранних стадиях, чтобы предупредить их отягощение. Мерой профилактики будет также активное выявление других сердечных заболеваний и раннее их лечение.
Специфической профилактики нет. Из общих мер рекомендуют модификацию образа жизни. Она подразумевает физическую активность, ограничение жирных блюд, быстро усваиваемых углеводов, отказ от курения и алкоголя. В рамках диспансеризации проводится выявление АВБ на ранних стадиях, чтобы предупредить их отягощение. Мерой профилактики будет также активное выявление других сердечных заболеваний и раннее их лечение.
Атриовентрикулярная блокада – частая патология. Несмотря на благоприятное течение на ранних стадиях, существует необходимость раннего ее выявления. Уровень развития медицины и доступность медицинской помощи к этому предрасполагают. И даже в запущенных случаях существует достаточно эффективный метод лечения, который значительно улучшает качество жизни при тяжелом течении заболевания, – установка искусственного водителя ритма, ЭКС. Рассказать подробнее, что это такое, провести необходимые исследования и назначить лечение может терапевт или кардиолог.
Атриовентрикулярная блокада симптомы
Проявления блокады и самочувствие человека при этой патологии напрямую зависят от того, чем было вызвано нарушение функции проводимости, какая степень блокады развилась, где находится повреждение (уровень), какими еще болезнями ССС страдает человек.
Если при блоке предсердно-желудочкового узла нет уменьшения ритма сердца, то больной ничего не почувствует и не заметит. Проявления становятся ощутимыми исключительно при достаточно сильном уменьшении ЧСС. Из-за того, что ЧСС и минутный объем стремительно снижаются, при любой нагрузке появляется одышка, немотивированная слабость, боли в районе грудины.
При атриовентрикулярной блокаде могут начать беспокоить такие симптомы, как спутанность сознания, головокружение, кратковременные обмороки. При АВ-блокаде второй степени больной чувствует «перебои», «замирание» биения сердца, при третьей степени нередко случаются приступы Морганьи (резкая нарастающая слабость с сильным головокружением, темнота в глазах, боль в проекции сердца, спутанность, потеря сознания, развитие судорог и акроцианоза, который может перейти в цианоз).
Неполная атриовентрикулярная блокада обычно не имеет никаких значимых, заметных для человека проявлений. Иногда при такой форме блокады больного может беспокоить общее ухудшение состояния, одышка, утомляемость, слабые головные боли. Обычно все эти симптомы списываются на усталость от рабочих будней, и никто не относится серьезно к «тревожным звонкам» организма.
Полная атриовентрикулярная блокада заставит обратить внимание на свое здоровье даже самого безразличного к своему самочувствию человека, так как она сопровождается затрудненным вдохом при нагрузках и движении (одышкой), частыми болями, предобморочными состояниями, и нередко приводит к сердечной астме. У таких людей сильно возрастает риск развития опасного синдрома Морганьи-Стокса-Адамса
Причины
Атриовентрикулярная блокада обусловлена различными патологическими состояниями, которые вызывают инфильтрацию, фиброз или потерю связи в участках нормальной системы проводимости. АВ-блокада третьей степени (полная блокада сердца) может быть врожденной или приобретенной.
Врожденная форма полной блокады сердца обычно происходит на уровне АВ-узла. Пациенты относительно бессимптомны в состоянии покоя, но позже у них развиваются симптомы, потому что фиксированный сердечный ритм не способен приспосабливаться к физическому напряжению.
Общими причинами приобретенного АВ-блокады являются следующие:
- Лекарственные препараты;
- Дегенеративные заболевания: болезнь Ленгера (склерогенерирующий процесс с участием только системы проводимости) и болезнь Льва (кальцификация системы проводимости и клапанов), кардиомиопатия без компромиссов, синдром ногтевой пателлы, митохондриальная миопатия
- Инфекционные причины: Боррелиоз Лайма (особенно в эндемичных районах), инфекция трипаносомы, ревматическая лихорадка, миокардит, болезнь Шагаса, миокардит Aspergillus, вирусная инфекция ветряной оспы, абсцесс клапана
- Ревматические заболевания: анкилозирующий спондилоартрит, синдром Рейтера, рецидивирующий полихондрит, ревматоидный артрит, склеродермия
- Инфильтративные процессы: амилоидоз, саркоидоз, опухоли, болезнь Ходжкина, множественная миелома
- Нервно-мышечные расстройства: мышечная дистрофия Беккера, миотоническая мышечная дистрофия
- Ишемические или инфарктные причины: блок AV-узла (AVN), связанный с инфарктом миокарда нижней стенки, блок Гиса-Пуркинье, связанный с передней стенкой миокарда (см. ниже)
- Метаболические причины: Гипоксия, гиперкалиемия, гипотиреоз
- Токсины: «Безумный» мед (граанотоксин), сердечные гликозиды (например, олеандрин) и другие
- Блокада IV фазы (блокада, связанная с брадикардией)
- Ятрогенные причины
Инфаркт миокарда
Передняя стенка миокарда может быть причиной полной блокады сердца; это тяжелое состояние. Полная блокада сердца развивается чуть менее чем в 10% случаев острого нижнего ИМ и гораздо менее опасен, часто разрешается в течение нескольких часов до нескольких дней.
Исследования показывают, что АВ-блокада редко усложняет ИМ. При ранней стратегии реваскуляризации частота АВ-блокады уменьшилась с 5,3% до 3,7%. Окклюзия каждой из коронарных артерий может привести к развитию болезни проводимости, несмотря на избыточное кровоснабжение сосудов АВ-узла от коронарных артерий.
По сравнению с пациентами с острым коронарным синдромом без атриовентрикулярной блокады у больных с полной блокадой сердца чаще всего назначался желудочковый инфаркт миокард, а также худшие результаты во время госпитализации (более высокая частота кардиогенного шока, желудочковых аритмий, потребность в инвазивной механической вентиляции, смерти).
Чаще всего окклюзия правой коронарной артерии сопровождается АВ-блокадой. В частности, проксимальная окклюзия имеет высокий уровень АВ-блокады (24%), потому что участвует не только AV-узловая артерия, но также и правая верхняя нисходящая артерия, которая исходит из самой проксимальной части правой коронарной артерии.
В большинстве случаев АВ-блокада быстро контролируется после реваскуляризации, но иногда курс длится. В целом прогноз благоприятный. Тем не менее, атриовентрикулярная блокада при установке окклюзии левой передней нисходящей артерии (особенно проксимальной к перфокальному перфокатору) имеет более худший прогноз и обычно требует имплантации кардиостимулятора. АВ-блокада второй степени, по причине межжелудочковой тахикардии, является показателем постоянной стимуляции.
Причины AV-блокады
Причины заболевания можно разделить на органические и функциональные.
Также существует ряд синдромов, при которых отмечается изолированная дегенерация АВ-узла и пучка Гиса.
1) При первых наблюдается частичное анатомическое (структурное) поражение проводящей системы. Это наблюдается, например, при вовлечении узла в фиброз после повреждения миокарда, при миокардитах, ИБС, болезни Лайма. Редко встречается врожденная ab — блокада (страдают дети от матерей, больных СЗСТ). Часто вовлекается АВ-узел при нижних инфарктах миокарда.
2) При функциональной блокаде морфология узла не нарушена, страдает лишь функция, что, безусловно, лучше поддается коррекции.
Такое состояние бывает при преобладании тонуса парасимпатической нервной системы, приеме антиаритмиков (бета-адреноблокаторов — бисопролол, атенолол; блокаторов кальциевых каналов — верапамил, дилтиазем; гликозидов — коргликон, строфантин), электролитных нарушениях (гипер-/гипокалиемия).
Стоит также сказать, что в норме также может встречаться AV-блокада i степени, лечение при этом не требуется. Так бывает, например, у профессиональных спортсменов, молодых людей. 3) Дегенеративные изменения АВ-узла при генетической патологии.
Они развиваются при мутациях гена, кодирующего синтез белков натриевых каналов кардиомиоцитов.
Специфичны следующие синдромы: Лева, Ленегра, идиопатический кальциноз узла.
Проявления
Что такое блокада сердца? В этом случае, диагностический ЭКГ-критерий этого состояния — удлинение интервала PQ более 0,2 сек, при этом зубцы P нормальные, комплексы QRS не выпадают.
Клинически данное состояние себя никак не проявляет, поскольку сердце сокращается правильно, хоть и реже, чем в норме.
Поэтому обнаруженная эта находка на ЭКГ не говорит о необходимости лечения, скорее, необходим мониторинг состояния.
Возможно появление симптомов при действии триггера — физ. нагрузке. При появлении синкопальных приступов (обмороки), головокружения следует заподозрить переход блокады на вторую степень (следующая стадия).
Причины возникновения атриовентрикулярной блокады
Причинами возникновения блокады атриовентрикулярной являются зачастую поражения разных частей сердцепроводящей системы, которая обеспечивает последовательность сокращения предсердий и желудочков. Наиболее уязвимыми среди таковых частей являются пучок Гиса, ножки пучка Гиса и А-узел (атриовентрикулярный узел), имя которого послужило названием болезни. Сопутствует возникновению АВ-блокады длительное употребление лекарственных веществ (папаверин и дротаверин внутривенно). Также причиной развития артиовентрикулярной блокады могут послужить сильные физические нагрузки, однако в таких условиях она (блокада) не доводит до серьезных проблем и лечения не требует.Атриовентрикулярная блокада может иметь осложнения на фоне хронических болезней сердца и сердечно-сосудистой системы (тахикардия, ишемия). Блокады, повторяющиеся регулярно, ведут к развитию интеллектуально-мнестических нарушений.
Симптомы атриовентрикулярной блокады
При данном нарушении сердечной проводимости чаще всего беспокоят:
При выраженном нарушении синусового ритма (брадикардии) появляются такие симптомы как:
В самых тяжелых случаях атриовентрикулярной блокады возможны краткие потери сознания (несколько секунд). Более продолжительная потеря сознания не является характерной для брадикардии.
Лечение атриовентрикулярной блокады
При лечении АВ-блокады используют только один метод — установку постоянного кардиостимулятора, который восстанавливает положенную частоту сокращений сердца. При этом нормализуется объем крови, который поступает к органам, и устраняются различные симптомы атриовентрикулярной блокады. Главными показаниями для имплантации электрокардиостимулятора при АВ-блокаде являются:
Профилактика атриовентрикулярной блокады
Артиовентрикулярная блокада сердца, как правило, является усугублением основной болезни, чаще всего это ишемическая сердечная болезнь. В этом случае профилактические меры заключаются в том, чтоб вовремя излечить данное заболевание и своевременно принимать медикаментозные препараты, которые замедляют атриовентрикулярные узловые импульсы. К таким препаратам относятся адреноблокаторы: Конкор, Эгилок, Атенолол. Также больному назначаются сердечные гликозиды: Дигоксин, Ланикор. Кроме того, необходимо принимать антагонисты кальция: Дитлиазем, Верапамил. А также препараты от аритмии: Соталекс, Кордарон. Профилактика АВ-блокады показана как пациентам с диагнозом, так и здоровым людям, поскольку она направлена на исключение возможности появления болезни. При профилактике АВ-блокады следует придерживаться рационального питания, поскольку оно просто необходимо для нормального функционирования всего организма. Обязательно следует вести здоровый образ жизни, полностью отказаться от вредных привычек
И важно не забывать осуществлять визиты к кардиологу в целях профилактики не реже 2-х раз в год
Причины развития АВ-блокад
Атриовентрикулярная блокада 1 степени или АВ-блок II степени Мобитц-1 могут возникать у здоровых людей в результате высокого тонуса блуждающего нерва. Это наблюдается, например, у подростков во время сна. АВ-блокада также может возникнуть при высокой ЧСС при любой тахикардии как защитный механизм, предотвращающий слишком частое сокращение желудочков.
Инфаркт миокарда
При хронических болезнях сердца блокаду в области АВ-узла вызывает разрастание в этой области соединительной ткани. Это возможно при кардиосклерозе вследствие перенесенного инфаркта, пороке сердца, миокардите и другом тяжелом поражении сердечной мышцы.
У пожилых людей описаны случаи АВ-блокады из-за дегенеративных и склеротических изменений в проводящей системе – синдром Ленегра.
Доказано, что врожденные АВ-блокады могут быть связаны с мутацией в гене SCN5A, которая также служит причиной синдромов удлиненного Q-T и Бругада.
На степень АВ-проведения могут повлиять и системные заболевания: анкилозирующий спондилит и синдром Рейтера.
Ятрогенные причины АВ-блокады (связанные с медицинским вмешательством):
протезирование аортального клапана;
По этиологии различаются функциональные и органические атриовентрикулярные блокады. Функциональные АВ-блокады обусловлены повышением тонуса парасимпатического отдела нервной системы. Атриовентрикулярная блокада I и II степени в единичных случаях наблюдается у молодых физически здоровых лиц, тренированных спортсменов, летчиков. Обычно она развивается во сне и исчезает во время физической активности, что объясняется повышенной активностью блуждающего нерва и рассматривается как вариант нормы.
АВ-блокады органического (кардиального) генеза развиваются в результате идиопатического фиброза и склероза проводящей системы сердца при различных его заболеваниях. Причинами кардиальных АВ-блокад могут служить ревматические процессы в миокарде, кардиосклероз, сифилитическое поражение сердца, инфаркт межжелудочковой перегородки, пороки сердца, кардиомиопатии, микседема, диффузные заболевания соединительной ткани, миокардиты различного генеза (аутоиммунного, дифтерийного, тиреотоксического), амилоидоз, саркоидоз, гемохроматоз, опухоли сердца и др. При кардиальных АВ-блокадах вначале может наблюдаться частичная блокада, однако, по мере прогрессирования кардиопатологии, развивается блокада III степени.
К развитию атриовентрикулярных блокад могут привести различные хирургические процедуры: протезирование аортального клапана, пластика врожденных пороков сердца, атриовентрикулярная РЧА сердца, катетеризация правых отделов сердца и пр.
Довольно редко в кардиологии встречается врожденная форма предсердно-желудочковой блокады (1:20 000 новорожденных). В случае врожденных АВ-блокад наблюдается отсутствие участков проводящей системы (между предсердиями и АВ-узлом, между АВ-узлом и желудочками или обеими ножками пучка Гиса) с развитием соответствующего уровня блокады. У четверти новорожденных атриовентрикулярная блокада сочетается с другими сердечными аномалиями врожденного характера.
Среди причин развития атриовентрикулярных блокад нередко встречается интоксикация лекарственными препаратами: сердечными гликозидами (дигиталисом), β-блокаторами, блокаторами кальциевых каналов (верапамилом, дилтиаземом, реже — коринфаром), антиаритмиками (хинидином), солями лития, некоторыми другими препаратами и их комбинациями.
Лечение
Терапия острой АВ-блокады второго типа Мобитц I типа выглядит следующим образом:
У пациентов с симптомами или у которых есть сопутствующая острая ишемия миокарда или инфаркт миокарда (ИМ), прием указывается на единицу с контролем телеметрии и возможностями чрескожной стимуляции
Симптоматическим пациентам следует немедленно лечить атропином и чрескожной стимуляцией, а затем проводить трансвенозную временную стимуляцию до тех пор, пока дальнейшая работа не выявит этиологию заболевания
Атропин следует вводить с осторожностью больным с подозрением на миокардиальную ишемию, поскольку могут возникать желудочковые дисритмии. Атропин увеличивает проводимость в АВ-узле
Если блокада проводимости является инфранодальной (например, если блокада Мобитц II), увеличение АВ-узловой проводимости атропином только ухудшает задержку инфранадольной проводимости и увеличивает АВ-блок.
Лечение острой АВ-блокады второго типа Мобитц II выглядит следующим образом:
- Применение чрескожной и трансвенозной стимуляции
- Разумно использовать кардиостимулятор для всех новых случаев блокады типа Мобитц II
- Гемодинамически нестабильным пациентам, которым не требуется консультация по неотложной кардиологии, должны пройти размещение временного транскрибирующего проводника в отделении неотложной помощи с подтверждением правильного позиционирования рентгенографией грудной клетки.
Рекомендации рекомендуют следующее в качестве показаний для постоянной стимуляции при АВ-блокаде второй степени:
- АВ-блокада второй степени, связанная с такими нарушениями, как брадикардия, сердечная недостаточность и асистолия в течение 3 секунд или дольше, пока пациент бодрствует
- АВ-блокада второй степени с нервно-мышечными заболеваниями, такими как миотоническая мышечная дистрофия, дистрофия Эрба и атрофия малоберцовой мускулатуры, даже у бессимптомных пациентов (прогрессирование блока непредсказуемо у этих пациентов); у некоторых из этих пациентов может потребоваться имплантируемый дефибриллятор кардиовертера
- Мобитц II второй степени с широкими комплексами QRS
- Асимптоматический тип Мобитц I второй степени с блоком на внутри- или инфра-уровневом уровне, обнаруженном при электрофизиологическом тестировании. Некоторые из электрофизиологических находок блока Int-His включают интервал HV, превышающий 100 мс, удвоение интервала HV после введения прокаинамида и наличие разделенных двойных потенциалов на записывающем катетере.
В некоторых случаях следующие указания могут также указывать на необходимость установки кардиостимулятора:
- Стойкая, симптоматическая АВ-блокада второй степени после ИМ, особенно если он связана с блоком пучка Гиса; АВ-блокада, полученная в результате окклюзии правой коронарной артерии, как правило, разрешается в течение нескольких дней после реваскуляризации по сравнению с левой передней нисходящей артерией, что приводит к постоянной АВ-блокаде
- Высококачественная АВ-блокада после переднего инфаркта миокарда.
- Стойкая АВ-блокада второй степени после хирургии сердца.
Постоянная стимуляция может не потребоваться в следующих ситуациях:
- Переходная или бессимптомная АВ-блокада второй степени после ИМ, особенно после окклюзии правой коронарной артерии
- Блокада АВ второй степени у пациентов с токсичностью лекарственных препаратов, болезнью Лайма или гипоксией во сне
- Всякий раз, когда исправление базовой патологии, как ожидается, разрешит АВ-блокада второй степени
- АВ-блокада может произойти после имплантации аортального клапана транскатетера. Это относительно новая технология, и нет достаточных достаточных доказательств для руководства терапией пациента в этой ситуации. В некоторых случаях, в зависимости от типа имплантированного клапана, особенности ЭКГ базовой линии, степень и местоположение кальцификации аортального клапана и сопутствующие заболевания пациента, имплантация постоянного кардиостимулятора вне обычных критериев может быть разумным и безопасным подходом.