Атопический дерматит
Содержание:
Симптомы нейродермита
Это многоликое заболевание, в течение которого отмечаются обострение симптомов нейродермита у взрослых, и их ремиссия. На разных стадиях этого хронического процесса могут наблюдаться разные изменения кожи.
Заболевание чаще всего поражает сгибательные поверхности конечностей (локтевые и подколенные ямки, предплечья, запястья), лицо, ягодицы, заднюю поверхность шеи, волосистую часть головы. Реже отмечаются изменения ладоней и подошв, бедер, спины и живота. В целом, процессы склонны к миграции особенно при затяжном течении и длительной терапии. Так, нейродермит у детей, начавшись с поражений щек и волосистой части головы, нейродермит постепенно захватывает сгибательные поверхности рук и ног, а затем может носить диффузный характер.
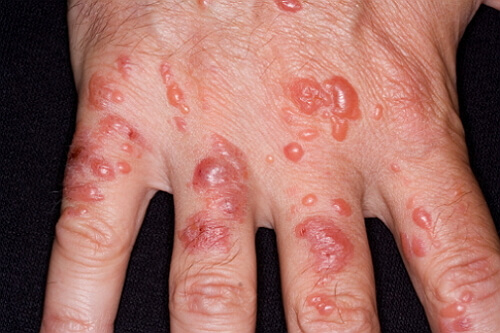
Необходимо отметить тот факт, что симптомы нейродермита наиболее ярко проявляются в зимнее время года и в вечернее время суток, а летом, наоборот, ощущаются заметные улучшения. Нейродермит на руках приносит наибольший дискомфорт, так как из-за влаги и частых механических воздействий заболевание только усугубляется.
Кожный зуд и расчесы
Зуд выраженный, усиливающийся при попадании в организм аллергенов (прежде всего пищевых или лекарственных), при контакте с водой или внешними условиями среды (холодным воздухом или водой, ветром). Часто провоцируются контактными аллергенами (местными воздействиями клея, кремов, моющих средств). Характерен ночной зуд. Расчесы – линейные экскориации (сдирания кожи). Это прямое следствие зуда.
Шелушение и сухость
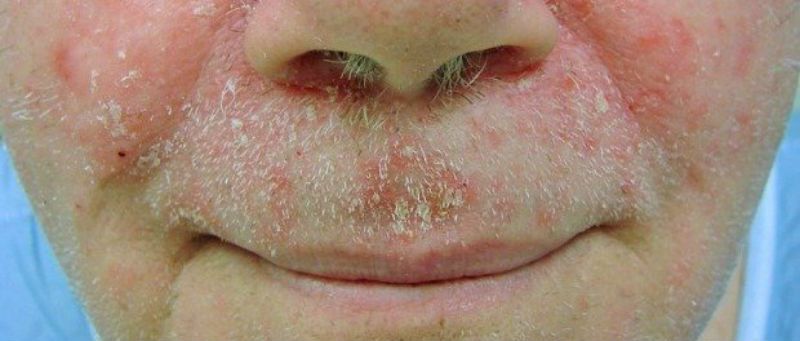
Для нейродермита типично мелко или крупнопластинчатое. Чешуйки располагаются на ограниченных участках часто покрасневшей и уплотненной кожи. Чрезмерная сухость кожи обусловливает ее легкую травматизацию и нарушение барьерной функции.
Трещины
Трещины – разрывы кожи из-за ее сухости. Чаще всего возникают по линиям залегания эластических волокон. Очень характерны трещины при механическом натяжении кожи особенно на фоне неблагоприятном температурном режиме (на холодном воздухе) или из-за дополнительного обезжиривания (частое мытье, агрессивные моющие средства, химические антисептики). Типичны трещины в углах рта, в уголках век, на сгибах рук и ног, ладонях и пальцах, в подъягодичных складках.
Папулы
Узелки или разноразмерные возвышения также занимают ограниченные участки в виде нечетко очерченных очагов. Иногда за счет аллергического компонента папулы могут заменяться мелкими пустулами (пузырьками с прозрачным содержимым), возникающим за счет вакуольной дегенерации клеток кожного эпителия и отслойки верхних слоев эпидермиса межклеточным отеком.
Гиперпигментация
Это участки потемнения кожи по периферии очагов и в местах частых расчесов. Также при длительной терапии ГКС на фоне гиперкортицизма может темнеть кожа коленей, локтей, естественных складок и белой линии живота.
Лихенификации
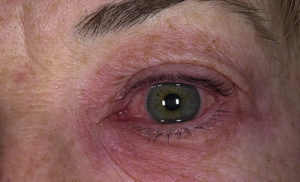
Это утолщения кожи, огрубление ее рисунка на местах хронических воспалений и травм. Часто носят географические очертания. Очень характерны при многолетнем течении нейродермита, сохраняются и в периоды ремиссий. Типичными чертами больного становятся утолщение и огрубление нижнего века.
Мокнутие
Возникает на участках кожных повреждений: в местах расчесов или трещин. При этом из кожных дефектов выделяется кровь или лимфа, которая через некоторое время засыхает с образованием корок.
Участки депигментации
Лейкодерма– также длительно существующий признак, сохраняющийся вне обострения и связанный с повреждением участков кожи, содержащей пигментные клетки. Как правило, пигментация постепенно восстанавливается, если участок кожи вновь не подвергается обострению болезни.
Симптомы и диагностика
Аллергический контактный дерматит характеризуется различными признаками. К ним относят:
- экзема на кожных покровах верхних конечностей;
- белые пятна на эпидермисе лицевой области;
- высыпания разных видов – мелкие прыщики, пузырьки, папулы;
- покраснения кожи;
- отек, зуд мягких тканей.
При токсико-аллергическом дерматите возникают гипертермия, головные боли, спазмы в суставах и мышцах. Заболевание обычно диагностируется у детей, дополняется уртикарной, буллезной сыпью.
Диагноз устанавливается по факту выявления у больного сочетаний 3 больших и не менее трех малых критериев. Среди больших диагностических характеристик аллергического дерматита выделяют:
- повторы болезненной симптоматики;
- наследственная предрасположенность;
- типичная локализация сыпей;
- выраженное чесание кожных покровов.

Дерматит аллергического вида относят к неадекватным реакциям защитных свойств замедленного типа, в котором главную роль занимают не антитела, а клетки иммунитета, в первую очередь, лимфоциты. Симптоматика отличается у детей и у взрослых. В первом случае клиническая картина более интенсивная, по причине неокрепших защитных функций организма.
Среди дополнительных и малых критериев диагностики выделяют:
- развитие патологии в первые годы жизни;
- повышенные показатели уровня IgE-антител;
- гиперкератоз фолликулярного типа, поражающий кожные покровы локтей, предплечий, плеч;
- пятна белого оттенка на плечевом поясе и лице;
- складчатость подошв, ладоней, шеи;
- белый дермографизм;
- регулярные поражения кожных покровов герпевирусом, грибками, стафилококком;
- неспецифические дерматиты конечностей;
- гипергидроз;
- ихтиоз, ксероз, шелушения кожи после банных процедур.
Благодаря кожным пробам, устанавливают причину дерматита. Чтобы определить раздражитель, применяют тестовые полоски, пропитанные различными аллергенами. Их фиксируют на проблемном участке очищенной кожи. Через некоторое время снимают, оценивают изменения. Чтобы узнать о наличии сопутствующего заболевания, проводят дополнительную диагностику:
- исследование урины;
- биохимия кровяной плазмы;
- сахар крови;
- общий анализ каловых масс.
Если возникает необходимость, больного направляют на консультацию эндокринолога, гастроэнтеролога.
Как лечить нейродермит?
Прежде чем начать лечить заболевание нужно прекратить контакт с выявленными аллергенами. Если выявить раздражитель не удается, то исключают все возможные аллергенные агенты из окружающей среды проживания пациента, в том числе продукты питания.
Помимо применения медикаментозных средств, взрослый пациент должен учитывать следующие рекомендации касающиеся лечения нейродермита:
- соблюдать строгую диету;
- исключить контакт с животными;
- не контактировать с кормом для животных, в частности, для рыбок;
- проводить регулярную тщательную уборку с увлажнением;
- убрать ковры и почистить все, что может быть местом обитания пылевых клещей;
- носить свободную одежду, чтобы она не растирала и не травмировала кожу;
- избегать ношения вещей, изготовленных из шерсти или синтетики;
- не принимать ванны и душ очень часто;
- стараться избегать стресса и переутомления.
Первоочередной целью лечения нейродермита у взрослых является устранение воспалительной реакции кожи и невыносимого зуда. Затем необходимо добиться нормализации работы нервной системы и восстановления структуры кожи. Параллельно врач назначает терапию сопутствующих болезней, которые утяжеляют течение нейродермита (ожирение, сахарный диабет).
Классификация заболевания аллергический дерматит
При изучении патогенеза была выявлена схожесть клинических проявлений воздействия группы аналогичных веществ. На основании этого факта была сформулирована классификация и выделены четыре основные формы аллергического дерматита.
| Название | Механизм развития | Диагностические признаки |
| Контактный | Обратная реакция на контакт с внешним раздражителем | На месте контакта аллергена с кожей формируется очаг покраснения. На нем достаточно быстро формируется папулезная сыпь. Внутри пузырьков содержится прозрачная жидкость. Когда они лопаются, обнажается болезненная язвочка, она со временем покрывается красной коркой. Процесс сопровождается сильнейшим зудом. Зона поражения дальше места контакта самостоятельно не распространяется |
| Токсико-аллергический | Обратная реакция на проникновение патогенная внутрь организма через ротоглотку или дыхательные пути, а также посредством инъекций | Сыпь появляется по всему телу, пораженные участки сильно чешутся, больной испытывает общее недомогание, он может жаловаться на повышение температуры тела, головную боль, тошноту и рвоту |
| Атопический | Заболевание, при котором срабатывает наследственный фактор | При развитии этой формы наблюдается сочетание хронического поражения кожного покрова и симптомов респираторного заболевания. На теле появляется мокрая сыпь, очаги поражения располагаются симметрично друг другу |
| Фиксированный | Местная воспалительная реакция, формирующаяся в качестве ответа на воздействие вещества, в составе которого есть сульфаниламиды | На коже появляются пятна красно-пурпурного цвета с четкими границами |
Каждый отдельный вид аллергического дерматита развивается в два этапа: в острый период наблюдается ярко выраженная клиническая картина, даже при отсутствии терапии она способна самостоятельно стихать. При этом заболевание полностью не проходит. Оно переходит в хроническую фазу, для которой характерно появление зудящих плоских высыпаний, из которых постоянно сочится экссудат. Фазы обострения и ремиссии сменяют друг друга. Длительность острого периода зависит от тяжести патологии.
Медикаментозное лечение
Необходимо, чтобы врач-дерматолог составил план лечения нейродермита, в который входят следующие препараты:
- Энтеросорбенты – вещества в виде порошка или геля, которые, проходя через пищеварительный тракт, захватывают все вредные вещества и токсины, и мягко выводят из организма. В качестве лекарства можно использовать активированный уголь, «Энтеросгель», «Полифепан».
- Диуретики – мочегонные хорошо очищают организм, провоцируя обновление лимфатической жидкости, которая «консервирует» в себе различные токсины. Диуретики выводят аллергены из организма вместе с уриной. В качестве примера диуретика можно привести «Верошпирон», «Гигротон», «Леспефлан».
- Антибиотики – при наличии показаний, когда выявлено, что возбудителем процесса нейродермита является бактериальная инфекция. Тип антибиотика подбирается при помощи посева крови.
- Иммуномодуляторы – препараты, которые способствуют укреплению иммунитета для того, чтобы он мог справляться с патологиями. Иммуномодуляторами являются «Иммунал», «Кагоцел», «Ликопид».
Одновременно с внутренним применением нужно лечить высыпания на коже при помощи мазей.
При нейродермите применяется два вида мазей:
- кератопластические (дегтярная, цинковая, серная);
- кортикостероидные («Синалара», «Гидрокортизона», «Оксикортом»).
Кератопластические мази действуют на кожу, размягчая ее и отшелушивая. Таким образом, быстро и не травматично удаляется слой пораженной кожи, а под ней остается здоровая и ровная кожа. Если применение средства совмещалось с использованием препаратов внутреннего применения, то есть, устранялись причины патологии, такое комплексное лечение дает длительный терапевтический эффект.
Кортикостероидные мази являются дерматологическим средством широкого спектра действия. Они устраняют воспаления, зуд, отеки и останавливают патологическое разрастание соединительной ткани.
Кортикостероидные мази обладают более мощным эффектом, но, вместе с тем, имеют целый спектр побочных эффектов, поэтому их применение должно проходить под контролем лечащего врача
Кератопластические мази можно использовать самостоятельно, они продаются в аптеках без рецепта, но применять их важно, не нарушая предписаний инструкции
И, наконец, хороший эффект при нейродермите имеют процедуры физиотерапии:
- УФ-лечение;
- магнитная терапия;
- лазерное лечение;
- «Дарсонваль»;
- ванны с различным целебным составом.
Лечение нейродермита должно иметь комплексное воздействие: при одновременном устранении первопричин, оздоровлении организма, применении мазей и процедур физиотерапии можно добиться излечения или длительной стойкой ремиссии.
Смотрите еще: подробный обзор мазей от нейродермита.
Лечение аллергического дерматита
Самым важным в лечении данного заболевания является исключение контакта пациента с аллергеном. Данную функцию в полной мере выполняет правильно подобранная врачом – аллергологом диета. Если же контакт произошел и начала развиваться аллергическая реакция, в этом случае применяют общую и местную медикаментозную терапию.
Ранее мы обсуждали лечение периорального дерматита.
Диета
Необходимым этапом лечения при аллергическом дерматите является соблюдение диеты, позволяющий исключить контакт с аллергеном.
Различают 2 группы диет:
- Элиминационная. Данная группа диет назначается при пищевой аллергии, при этом из рациона исключается непосредственно продукт питания, вызывающий аллергическую реакцию, продукты, изготовленные на его основе, а также вещества, которые могут вызвать перекрёстную аллергию, например, у людей с аллергией на авокадо возникает перекрестная аллергия на изделия из латекса.
- Базовая. Базовая группа диет применяется при дерматите непищевой природы. Из рациона исключаются продукты, которые могут вызвать антигенную стимуляцию организма.
Медикаментозные препараты
Общее лечение заключается в применении следующих видов лекарственных средств:
- Блокаторы Н-1 – гистаминовых рецепторов (лоратадин, супрастин, зиртек, цетрин). Данная группа препаратов применяется при непосредственно развывшихся проявлениях аллергического дерматита. Представленные лекарственные средства (антигистаминные препараты) блокируют активацию рецепторов гистамином (медиатор воспаления), вследствие чего проявления аллергии купируются.
- Стабилизаторы клеточных мембран (кетотифен). Стабилизаторы мембран используются для предупреждения рецидива заболевания при повторном контакте с аллергеном.
- Глюкокортикоиды (преднизолон, дексаметазон). Глюкокортикоиды предназначены для лечения дерматитов, осложненных присоединением вторичной инфекции.
Мази
Местное лечение заключается в нанесении лекарственных веществ на поверхность пораженной кожи. На пораженные участки могут наноситься антигистаминные мази, например Бепантен и Фенистил.
При аллергическом дерматите используется 2 категории мазей:
-
Негормональные. Данные мази используются наиболее часто. Они обладают противовоспалительным, ранозаживляющим действием, уменьшают зуд, снимают отёк. К этой группе относятся:
- эплан,
- пантенол,
- бепантен,
- экзодерил,
- гистан,
- элидел,
- протопик,
- лостерин,
- тимоген,
- нафтадерм,
- видестим,
- цинокаб и многие другие аналоги.
-
Гормональные. Мази на основе гормональных препаратов применяют только в том случае, если иные методы лечения оказываются неэффективны, а также при угрозе перехода аллергического дерматита в экзему. Они обладают иммунодепрессивным действием, угнетают иммунную систему, вследствие чего их использование может сопровождаться побочными действиями (гипопигментация, атрофия кожного покрова). Таким образом, их необходимо использовать только под контролем врача – дерматолога или аллерголога. Представители:
- целестодерм,
- адвантан,
- флуцинар,
- фуцикорт,
- акридерм мазь и другие.
Народные средства
Большинство народных средств для лечения рассматриваемого вида дерматита направлены на устранение воспалительных явлений на коже, зуда, а также для стимуляции заживления ран.
Народные рецепты:
- Компрессы и повязки на отварах трав. Для этого используют отвары череды, календулы, лопуха, мелиссы.
- Ванны с отварами ромашки, крапивы, валерианы.
- Чай на настое василька, ромашки, барвинка.
- Аппликации чистотела.
- Использование дегтярного мыла, обладающего противовоспалительным, антисептическим действием. Также оно усиливает репаративные процессы в коже. Однако, противопоказанием к его применению служит наличие на коже мокнущих эрозий.
- Масла облепихи, чайного дерева могут применяться как аппликации, так и в виде мазей, при их смешивании с детским кремом.
Лечение
Цели лечения:
1. Устранение или уменьшение воспалительных изменений на коже и кожного зуда.
2. Восстановление структуры и функции кожи (улучшение микроциркуляции и метаболизма в очагах поражения, нормализация влажности кожи.
3. Предотвращение развития тяжелых форм заболевания, приводящих к снижению качества жизни больного и инвалидизации.
4. Лечение сопутствующих заболеваний (санация ЖКТ).
5. Достижение клинико-лабораторной ремиссии.
6. Улучшение самочувствия.
Немедикаментозное лечение Учитывая преимущественную роль пищевых аллергенов в формировании атопического дерматита, показана пищевая диета с исключением из рациона аллергенов. Исключение (ослабление) влияния пусковых факторов (домашняя пыль, шерсть животных и т.д.).
Медикаментозное лечение Следующий этап включает применение лекарственных препаратов: антигистаминные препараты 2-3 поколения (лоратадин 25 мг, эбастин 100 мг, цетиризин 10,0). Для стабилизации аллергического процесса показано применение стабилизатора клеточных мембран (кетотифен 1 мг/кг) длительно. Препараты, регулирующие процессы пищеварения. В тяжелых случаях эффективно назначение кортикостероидных препаратов, которые улучшают состояние в течение 1-4 недель (преднизолон 30 мг/мл, гидрокортизон мазь 1%, бетаметазона дипропенад 15-30 мг).
Степень тяжести атопического дерматита определяется интенсивностью кожного зуда, распространенностью кожного процесса, локализацией, нарушением сна, наличием кожной инфекции. При появлении высыпаний на коже необходимо прекратить поступление аллергена в организм, промыть желудок и кишечник, показано применение энтеросорбентов.
Большое внимание уделяется наружной терапии. При экссудации — примочки с 1% танином, с последующей обработкой метиленовой синькой 3-6 дней, затем применение наружных глюкокортикостероидных кремов, гелей, мазей (при хронических процессах), с учетом выраженного противовоспалительного действия глюкокортикостероида (метилпреднизолон 250 мг). В зависимости от стадии и клинической картины болезни средства наружной терапии используют в виде различных лекарственных форм (паста, мазь, крем, лосьон)
При обострении пиодермии следует провести курс антибактериальной терапии (на фоне антигистаминных препаратов). Кроме того, применяют наружные комбинированные препараты (тридерм 1%-10,0; целестодерм-Г 0,5%-10,0; адвантан крем 0,1; элоком 15 мг, мазь 0,1). С целью десенсибилизации применяют тиосульфат натрия (в/в капельно на физ. растворе). Для восстановления микробиоценоза кишечника используют продукты обмена молочной кислоты. У части больных в обострении атопического дерматита определенная роль принадлежит патологии гепатобилиарной системы, желудочно-кишечного тракта и поэтому печеночные пробы и исследование кала на дисбактериоз являются для этой группы важными показателями в терапии. Назначаются гепатопротекторы (эссенциале 1 мл 50 мг или капсулы 50,0, 1- 3 раза в день), а также ферментные препараты (панкреатин 0,5 мг). Учитывая, что у некоторых больных отмечаются изменения со стороны ЦНС, нарушение сна, таким больным дополнительно назначается электросон для седации, а также психотропные препараты с седативным действием (назначают при необходимости) – оксазепам 10 мг на ночь или феназепам 0,0005 г на ночь.
Перечень основных медикаментов: 1. *Лоратадин 10 мг табл., мазь 15 мг 2. *Цетиризин 10 мг табл. 3. *Преднизолон мазь 0,5% 4. *Гидрокортизон 1% мазь, крем 5. Тридерм 15 мг табл. 6. Целестодерм-Г 15-30 мг табл. 7. Адвантан мазь 15,0 8. *Тиосульфат натрия 30% 10 мл раствор 9. *Метилпреднизолон 4 мг табл.; 40 мг, 125 мг, 250 мг, 500 мг порошок для приготовления инъекционного раствора 10. *Панкреатин таблетка, капсула с содержанием липазы не менее 4 500 ЕД 11. *Бетаметазона дипропенад 1 мл раствор амп.
Перечень дополнительных медикаментов: 1. *Оксазепам 0,01мг табл. 2. *Феназепам 0,01 мг табл.
Дальнейшее ведение:
— санаторно-курортное лечение;
— морские ванны с родоном (озеро Алаколь, Иссык-Куль, Мертвое море).
Индикаторы эффективности лечения:
— купирование кожного синдрома;
— отсутствие зуда;
— регресс высыпаний;
— нормализация сна;
— достижение клинико-лабораторной ремиссии.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств
Диета
При токсидермии меню должно быть радикально пересмотрено. Из него исключают не только продукты, оказавшиеся «под подозрением» в случаях пищевого дерматита, но и вообще кушанья и напитки, которые могут раздражать слизистые и требуют усиленной работы по их перевариванию со стороны желудка и кишечника.
Вот что можно есть с пользой для здоровья:
- мясо кролика и курицы;
- рыбу нежирных сортов;
- зелень – салат, лук, крапиву.
Из напитков подойдет минералка без газа, соки домашнего приготовления из местных (не экзотических) овощей и фруктов. Не рекомендуются кофе, чай, соки заводского производства и алкогольная продукция, даже самая некрепкая.
У беременных женщин диета еще более строгая, ведь им приходится беспокоиться не только о себе, но и о будущем ребенке.
Что касается грудничков, то для них молоко матери и употребляемые смеси должны быть на 100 процентов безопасны: доктор Комаровский подчеркивает, что в лечении любой формы дерматита диета всегда стоит на первом месте. Лечить токсидермию исключительно медикаментозно невозможно.
Аллергический дерматит – виды, причины, диагностика
Аллергический дерматит – это заболевание, при котором аллергия проявляется кожными патологиями. Различают несколько видов дерматита:
- Контактный – для болезни характерно ограничение причины физическим контактом кожи и раздражающего агента
- Атопический – аллергодерматит или экзема, которые вызываются внутренними процессами в организме больного при невыясненном внешнем воздействии. Принято считать, что атопическая форма дерматита возникает как ответ на психологические переживания больного. Патологические процессы, запускаемые стрессовыми факторами, проявляются в виде воспалений кожи. Больному ставят диагноз нейродермит.
- Токсико аллергический – аллергический дерматит как ответ на попавшие внутрь аллергены пероральный путь, инъекции при лечении. К этому виду аллергического дерматита относят реакцию на лекарства и еду.
- Инфекционный дерматит – аллергическая реакция на атаку бактерий, вирусов, гельминтов, грибковых агентов.
Отдельно следует выделить перианальный аллергический дерматит у детей раздражение, воспаление кожи в зоне паха, промежности и ануса.
Это заболевание часто бывает спровоцировано простым пеленочным дерматитом, который возникает по причине плохого ухода за новорожденным.
 Аллергический дерматит у детей
Аллергический дерматит у детей
Причины аллергического дерматита
Насколько хорошо изучены, описаны и классифицированы виды аллергических реакций, настолько же плохо известны их причины. На сегодняшний день специалисты не могут точно сказать, почему вдруг организм ребенка или взрослого реагирует воспалением кожи на какой-либо вид еды, лекарства, или даже условия окружающей среды (аллергия на холод).
Факторы, влияющие на развитие аллергии:
- наследственная предрасположенность,
- патологическая беременность,
- вредные привычки женщины во время беременности,
- прием лекарственных средств во время беременности,
- искусственное вскармливание,
- неблагоприятные условия жизни,
- недостаточное, несбалансированное питание,
- хронические болезни ЖКТ,
- хронический стресс, переутомление,
- самолечение.
Экзема – это заболевание, которое имеет аллергическую природу и хроническое течение. Обострение вызывает любой контакт с раздражителем. Часто экзема это болезнь нервных людей.
Поражения кожи при экземе локализуются на кистях рук, более обширное поражение расползается на руки до локтя, лицо, шею, зону декольте.
Экзема возникает как мелкие подкожные пузырьки, наполненные жидкостью и сильно зудящие. На этом этапе покраснения кожи может не быть, высыпания не выступают над поверхностью.
По мере того как пузырьки лопаются, зуд снижается, кожа краснеет, трескается и покрывается корочками. Молодая кожа гиперемирована, очень тонкая и чувствительная. Острый период длится до 2 месяцев.
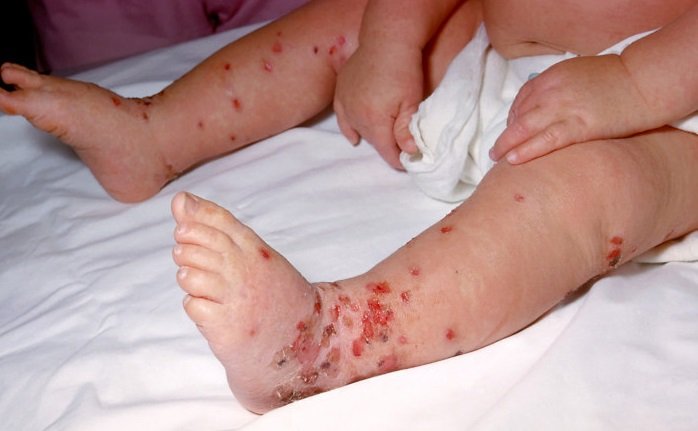 Экзема на ногах у детей
Экзема на ногах у детей
Симптомы и диагностика
Дерматит диагностируется на основе внешних проявлений и выявления провоцирующего агента.
Симптомы контактного аллергодерматита:
- высыпания на коже, которые можно связать с воздействием пищевых, лекарственных, химических средств,
- высыпания или раздражение кожи, которые возникают в ответ на соприкосновение с определенными материалами, веществами,
- высыпания носят вид пузырьков, крапивницы, эритемы и локализуются на участках кожи в зоне воздействия агента.
Для выявления провоцирующего агента проводится опрос больного. Как правило, человек, обращающийся к аллергологу, имеет определенные подозрения на аллерген.
Задача врача сузить круг возможных раздражителей и провести кожные пробы на аллергены. Последним исследованием является забор и анализ образцов пораженной кожи.
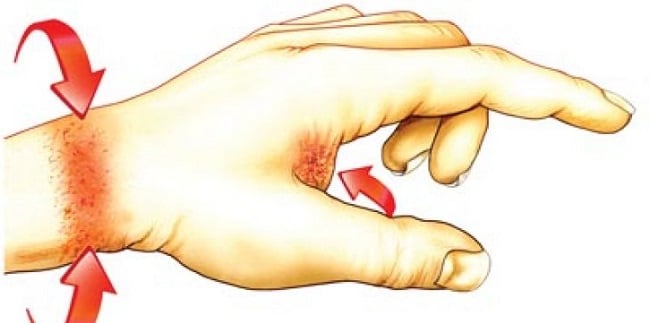 Аллергический дерматит на руках
Аллергический дерматит на руках
Виды кожных дерматитов
Согласно провоцирующим дерматит факторам, выделяют такие виды:
- Атопический (аллергический).
- Контактный.
- Себорейный дерматит.
- Герпетиформный дерматит.
- Солнечный дерматит.
- Токсидермия.
Каждый из них имеет свои причины возникновения и особенности протекания. Все виды кожных воспалений требуют незамедлительного лечения, чтобы не усугублять течение болезни.
Интересно узнать, что дерматит также бывает и у животных – в основном, у коров. Статью про нодулярный дерматит крупного рогатого скота вы найдете здесь.
Атопический (аллергический) дерматит
Возникновение такого вида дерматита обусловлено влиянием раздражителя на организм человека.
К провоцирующим факторам относят:
- Пыльцу растений.
- Домашнюю пыль.
- Шерсть животных.
- Медикаментозные препараты.
- Косметика.
- Пищевые продукты.
Появлению дерматита предшествует контакт кожного покрова человека с любым из описанных выше аллергенов.
Проявляется этот вид болезни следующими признаками:
- зудом;
- шелушение и покраснение;
- отечность;
- повышенное слезотечение.
Отличительным фактором этого вида дерматита является отсутствие целевой терапии, так как для исчезновения симптомов достаточно удалить аллерген из контактного расстояния.
Здесь можете посмотреть аналогичную статью на тему что такое атопический дерматит у взрослых.
Контактный дерматит
Этот вид кожного дерматита очень похож с предыдущим. В данном случае появление воспаления провоцирует контакт кожного покрова с раздражителем.
Симптоматическими проявлениями контактного дерматита выступают:
- покраснение кожного покрова;
- легкий зуд воспаленного участка;
- небольшое шелушение.
Такой вид дерматита прост в диагностировании. При этом если не устранить контакт с раздражителем, то возможно появление симптомов более интенсивного характера.
Себорейный дерматит
Этот вид дерматитов характеризуется активным размножением сапрофитной флоры, что зачастую спровоцировано чрезмерным потоотделением или увеличением активности сальных желез. Однако к провоцирующим факторам такого воспалительного процесса на кожном покрове относят снижение иммунных сил организма.
Различают несколько типов дерматита себорейного:
- Жирный. На кожном покрове формируется большое количество гнойников. Процесс сопровождается высоким уровнем потоотделения на лице, что проявляется через жирный блеск.
- Сухой. Можно наблюдать сильное шелушение кожного покрова, вплоть до появления «чешуек». Однако с такими симптомами справиться косметическими средствами невозможно.
- Смешанная себорея сочетает в себе признаки и жирной и сухой себореи на разных участках кожи.
Себорейному дерматиту подвержены все возрастные группы людей. Этот вид кожного воспаления необходимо лечить согласно симптоматическим проявлениям и под контролем квалифицированных специалистов.
Герпетиформный дерматит
Герпетиформный дерматит относится к классу хронических рецидивирующих заболеваний и сопровождается:
- зудом;
- болью;
- сыпью на коже.
Появление болезни провоцирует:
- подъем температуры тела;
- общей слабостью;
- зудом;
- покалыванием кожи.
Если не предпринимать попыток по лечению болезни, она провоцирует появление сыпи на кожном покрове.
Высыпания часто локализуются в зонах:
- рук;
- ног;
- плеч;
- лопаток;
- ягодиц;
- поясницы.
Сыпь не проявляется на ладонях и подошве.
Высыпания могут иметь различный характер:
- папулы;
- красные пятна;
- пузырьки.
Содержимое сформировавшихся пузырей может быть как мутным, так и с кровяными примесями.
Солнечный дерматит
Этот вид дерматита относится к индивидуальным реакциям организма на ультрафиолет. Таким образом, провоцирующим фактором является интенсивность солнечного света, поглощаемого кожным покровом.
Подвержены солнечному дерматиту взрослые люди, имеющее в анамнезе:
- Предрасположенность к аллергическим реакциям.
- Поллиноз.
- Аллергический ринит.
- Контактный дерматит.
Симптоматика болезни относится к замедленному типу. Так ,симптомы могут проявиться по истечении некоторого времени после облучения.
Токсикодермия
Этот вид дерматита определяется как токсико-аллергический. Токсикодермия – это острый воспалительный процесс на кожном покрове, который может локализоваться даже на слизистых оболочках. Провоцирует заболевание внутренний раздражитель: пища или медикаменты.
Схемы терапии
Базисная терапия включает помощь человеку в подборе средств по уходу за кожей, эмолиентов, а также элиминационную терапию.
Последняя подразумевает исключение всех специфических и неспецифических провоцирующих факторов и аллергенов (контакта с домашними клещами, пыльцой, соблюдение диеты и пр.).
При легкой степени нейродермита назначаются топические глюкокортикостероиды (ТГКС) или ингибиторы кальциневрина (Такролимус и Пимекролимус), а также антисептические и неседативные антигистаминные средства.
ТПКС можно использовать не более 4 недель регулярно, затем 1-2 раза в неделю в качестве в качестве профилактики обострений.
Такролимус и Пимекролимус лишены системных эффектов, характерных для глюкокортикостероидов, их можно использовать длительно и у детей с 3 месяцев.
При средней степени тяжести дополнительно назначаются антигистаминные средства с седативным эффектом, фототерапия, психотропные препараты.
При тяжелой степени необходимо лечение в стационаре с назначением системных иммуносупрессоров.
Дополнительно
При присоединении осложнений (чаще всего это бактериальная инфекция) используются комбинированные средства с противомикробной или противогрибковой активностью.
При выявлении специфических аалергенов у больных нейродермитов показано проведение аллерген-специфической иммунотерапии (АСИТ).
Из методов физиотерапии используются ультрафиолетовое облучение, ПУВА-терапия.
Пока не изучена эффективность препаратов на основе интерферона и моноклональных антител по отношению к нейродермиту, но предполагается их высокая результативность в лечении.
При грамотном лечении атопический дерматит склонен переходить в длительную ремиссию.