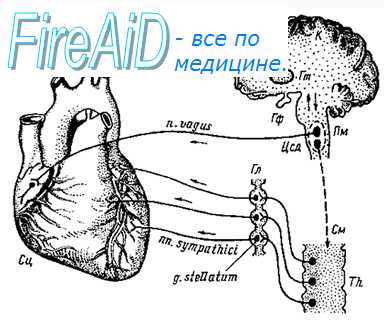
Острая коронарная смерть: причины, неотложная помощь и прогноз
Содержание:
- Предвестники и характерные симптомы внезапной смерти
- Профилактика
- Как помочь
- Классификация болезни
- Профилактика внезапной сердечной смерти у беременной
- Лечение коронарной недостаточности
- Профилактика
- Первые признаки и симптомы
- Причины синдрома внезапной детской смерти
- Почему возникает
- Правила выбора постели для малыша
- Лечение внезапной сердечной смерти
- Сюжет
- Неотложная помощь
- Причины внезапной сердечной смерти
- Симптомы
- Предшествующие симптомы
Предвестники и характерные симптомы внезапной смерти
Не во всех случаях ВСС можно отследить конкретные симптомы, которые проявились у пациента до наступления смерти. В большинстве случаев никаких предшествующих сигналов не наблюдается, смерть наступает молниеносно и совершенно неожиданно как для пациента, так и для его близких.
При этом можно выделить основные симптомы, характерные для случаев наступления сердечной смерти:
- резкая потеря сознания;
- значительное расширение зрачков;
- судороги;
- дыхание пациента становится частым, сердечный ритм сначала увеличивается, но постепенно становится все меньше и через минуту дыхание полностью останавливается.
Последние исследования доказывают, что, если в течение 3 минут не помочь человеку, в центральной нервной системе происходят изменения, которые необратимо влияют на организм в целом.
К предвестникам терминального состояния относятся:
- сдавливающая боль в сердце;
- увеличение или, наоборот, уменьшение сердечного ритма – тахикардия или брадикардия;
- бессонница;
- частая и иногда беспричинная утомляемость;
- изменение пульсового ритма;
- гипотония;
- уменьшение частоты дыхания.
Существуют определенные группы пациентов, которые больше остальных подвержены ВСС:
- пациенты, которые были реанимированы после ВСС;
- пациенты с сердечной недостаточностью;
- пациенты с утолщением левого желудочка;
- пациенты с ишемией сердечной мышцы.
Профилактика
Так как основной причиной ВКС является ишемическая болезнь сердца, вызванная атеросклерозом, уменьшить риск ее возникновения можно с помощью профилактики этих заболеваний.
Здоровое и сбалансированное питание
Врачи рекомендуют соблюдать богатую клетчаткой диету с низким содержанием жиров, которая состоит из большого количества свежих фруктов и овощей (как минимум пять порций в день) и цельнозерновых продуктов.
Человеку нужно ограничить употребление соли (не более 6 г в день), так как она увеличивает артериальное давление. 6 г соли – это примерно 1 чайная ложка.
Нажмите на фото для увеличения
Существует два типа жиров – насыщенные и ненасыщенные. Нужно отказаться от продуктов, содержащих насыщенные жиры, так как они повышают в крови уровень плохого холестерина. К ним принадлежат:
- мясные пироги;
- колбасы и жирное мясо;
- сливочное масло;
- сало;
- твердые сыры;
- кондитерские изделия;
- продукты, в состав которых входят кокосовое или пальмовое масло.
Сбалансированное питание должно содержать ненасыщенные жиры, которые повышают уровни хорошего холестерина в крови и помогают уменьшить атеросклеротические бляшки в артериях. Продукты, богатые ненасыщенными жирами:
- Масляная рыба.
- Авокадо.
- Орехи.
- Подсолнечное, рапсовое, оливковое и овощное масла.
Также следует ограничить употребление сахара, так как он может повысить риск развития сахарного диабета, который значительно увеличивает вероятность возникновения поражения коронарных артерий.
Физическая активность
Сочетание здорового питания с регулярными физическими упражнениями – лучший способ поддержания нормального веса тела, что уменьшает риск развития повышенного артериального давления.
Регулярные физические упражнения повышают эффективность работы сердечно-сосудистой системы, снижают уровень холестерина крови, а также удерживают показатели артериального давления в пределах нормы. Также они снижают риск развития сахарного диабета.
Каждому человеку полезны 30-минутные аэробные упражнения в течение 5 дней в неделю. К ним принадлежат быстрая ходьба, бег трусцой, плаванье и любые другие упражнения, которые заставляют сердце сокращаться быстрее и использовать больше кислорода. Чем выше уровень физической активности, тем больше положительных последствий получает от нее человек.
Научно доказано, что люди, ведущие сидячий образ жизни, имеют более высокий риск заболеваний сердца, сахарного диабета и внезапной коронарной смерти. Поэтому следует делать короткие перерывы в длительном сидении на рабочем месте.
Нажмите на фото для увеличения
Нормализация и поддержание здорового веса
Лучший способ избавления от избыточного веса – рациональное питание и регулярные физические упражнения. Снижать массу тела нужно постепенно.
Отказ от курения
Если человек курит, отказ от этой вредной привычки уменьшает риск развития ИБС и коронарной смерти. Курение – один из основных факторов риска атеросклероза, вызывающий большинство случаев тромбоза коронарных артерий у людей в возрасте до 50 лет.
Ограничение употребления спиртных напитков
Нельзя превышать максимально рекомендованные дозы алкоголя. Мужчинам и женщинам рекомендуют употреблять не более 14 стандартных доз алкоголя в неделю. Категорически запрещено употреблять большое количество спиртных напитков в течение короткого времени или пить до состояния опьянения, так как это повышает риск и ВКС.
Контроль артериального давления
Контролировать уровень АД можно с помощью здорового питания, регулярных физических упражнений, нормализации веса и – при необходимости – приема медикаментозных препаратов для его снижения.
Следует стремиться, чтобы уровень АД был ниже 140/85 мм рт. ст.
Контроль сахарного диабета
У пациентов с сахарным диабетом повышается риск поражения коронарных артерий. Для контролирования уровня глюкозы крови полезны рациональное питание, физическая активность, нормализация веса и применение назначенных врачом сахароснижающих лекарственных средств.
Как помочь
Боли роста обычно не требуют обращения к врачу и медицинской помощи, значит родителям стоит научиться самостоятельно помогать детям в домашних условиях. Что же делать?
Успокоение. Боль часто пугает не только ребенка, но и взрослых, поэтому в первую очередь успокойтесь сами и успокойте ребенка – боль скоро пройдет.
Массаж. Попробуйте интенсивно растирать болезненный участок, это может уменьшить боль.
Растяжка. Растяжка помогает увеличить гибкость мышц, что облегчает боль.
Теплая ванна и грелка. Легкое тепло в области боли помогает притупить ее. Также хорошо помогает и теплая ванна.
Обезболивающие препараты. Если другие методы не помогают, можно принять обезболивающий препарат на основе ибупрофена или парацетамола.
Классификация болезни
Острая коронарная недостаточность – это состояние несоответствия потребности миокарда в кислороде и фактического поступления его к сердечной мышце. Сердце получает недостаточное количество крови, возникает ишемия. Человек ощущает боль, одышку, жжение за грудиной.
Приступ (пароксизм) сердечной недостаточности провоцируется психоэмоциональными нагрузками и физической активностью пациента, но может возникать и в состоянии покоя. В соответствии с этим выделяют два типа обострения коронарного синдрома:
- Стенокардия напряжения.
- Стенокардия покоя.
При физических нагрузках возрастает потребление крови сердечной мышцей. В случае психологических стрессов надпочечники выделяют гормоны адреналин и кортизол, которые сужают просвет венечных артерий, питающих миокард.
Причина стенокардического пароксизма заключается в ишемии миокарда вследствие патологического сужения коронарных артерий.
Стеноз венечных артерий происходит по причине развития атеросклеротического процесса в них. При атеросклерозе коронаров на их внутренней стенке откладывается холестерин низкой плотности, образуя жировые полоски. Далее происходит окисление липидного слоя, что приводит к появлению у него чужеродных для организма свойств. Иммунная система атакует измененный холестерин, который поглощается макрофагами, становящимися затем пенистыми клетками. Они находятся под внутренней оболочкой артерии – интимой, которая становится покрышкой бляшки, лежащей между интимой и медией – средней оболочкой.
Поврежденный эндотелий покрывается нитями фибрина и коллагена, зарастает соединительной тканью. Фиброзные изменения вызывают уплотнение и утолщение стенки коронарных артерий, сужение их просвета. Сосуды становятся неэластичными. Оторвавшаяся бляшка может закупорить сосуд.
Помимо атеросклеротического процесса, сужению просвета венечных артерий способствуют некоторые инфекционные, аутоиммунные и аллергические заболевания. При инфекциях (особенно хламидиозе, системном васкулите), в коронарных сосудах появляются пристеночные тромбы в результате внутрисосудистого свертывания крови. Возможно частичное перекрытие тромбом венечных артерий, либо организация сгустка крови с образованием соединительной ткани на его месте.
Также стеноз развивается при:
- Скоплении амилоида на стенке коронаров при амилоидозе.
- Стенозе аортального отверстия.
- Гипертрофии миокарда.
При повышении нагрузки на сердечно-сосудистую систему (в результате стресса или физического напряжения) возрастает потребность в кислороде. Суженые коронарные артерии неадекватно обеспечивают кровоснабжение миокарда. Выделение адреналина в ответ на холод или стресс вызывает спазм венечных сосудов, что приводит к развитию заболевания.
Выделяют такие формы патологии:
- Стабильная стенокардия.
- Нестабильная стенокардия.
- Инфаркт миокарда.
Стабильная стенокардия – острая недостаточность коронарного кровообращения, которая купируется приемом нитратов или прекращением физической нагрузки, вызвавшей болевой синдром.
Нестабильная стенокардия – более тяжелое нарушение кровообращения миокарда, предынфарктное состояние. Приступ не купируется остановкой физической нагрузки и угрожает развитием инфаркта с гибелью участков сердечной мышцы, которые должна обеспечивать кровью суженная артерия.
Существует несколько типов нестабильной стенокардии:
- Впервые возникшая – срок 28-30 дней с начала симптомов.
- Прогрессирующая – повышение дозы нитроглицерина, купирующей загрудинную боль.
- Спонтанная – появление в покое приступов, не устраняемых нитратами. Длительность атаки составляет более 15 минут. Приступы повторяются.
- Вариантная, Принцметалла – во время атаки на ЭКГ наблюдается элевация (подъем) сегмента ST, говорящая о серьезной ишемизации и повреждении миокарда, сходном с инфарктом.
- Постинфарктная – появление приступов спустя 24 часа после появления очага некроза в сердце, но не позже 8 недели.
- Инфаркт – состояние, когда длительная(более 20 минут) ишемическая атака приводит к омертвению мышечной ткани. Это сопровождается нарушением возбудимости, сократимости, проводимости сердца. Данное состояние необратимо и может привести к сердечной недостаточности и кардиогенному шоку в случае обширного поражения.
Профилактика внезапной сердечной смерти у беременной
- Профилактика внезапной сердечной смерти – это медицинские и социальные мероприятия, проводимые у людей, успешно реанимированных после внезапной сердечной смерти (вторичная профилактика) или имеющих высокий риск ее развития (первичная профилактика).
-
Современные методы профилактики внезапной сердечной смерти.
-
Имплантация кардиовертера-дефибриллятора — вживление под кожу в области грудной клетки специального прибора, соединенного электродами (проводами) с сердцем и постоянно снимающего внутрисердечную электрокардиограмму.
- При возникновении опасного для жизни нарушения ритма сердца кардиовертер-дефибриллятор через электрод наносит электрический удар сердцу, вызывая восстановление сердечного ритма.
- Заряда батарей хватает на 3-6 лет.
-
Проведение постоянной медикаментозной антиаритмической терапии (прием противоаритмических препаратов – лекарств, обеспечивающих восстановление и поддержание нормального сердечного ритма). Используются противоаритмические препараты из различных групп:
- бета-блокаторов (обеспечивают профилактику всех тахиаритмий – нарушений ритма сердца с частотой более 130 ударов в минуту);
- средств, увеличивающих продолжительность потенциала действия (профилактика желудочковых тахиаритмий – приступов частого сердцебиения, очаг которых находится в желудочках). Наиболее эффективно совместное использование препаратов из этих двух групп;
- блокаторов кальциевых каналов (профилактика наджелудочковых тахиаритмий – приступов частого сердцебиения, очаг которых находится в предсердиях или в предсердно-желудочковом узле);
- омега 3 (полиненасыщенные жирные кислоты) — это препараты, получаемые из морепродуктов и обладающие массой эффектов: способствуют заживлению ран, нормальному развитию мозга и зрения, полноценной работе почек. У больных после инфаркта миокарда (гибели участка сердечной мышцы вследствие прекращения поступления к нему крови) препараты омега-3 полиненасыщенных жирных кислот обеспечивают профилактику внезапной сердечной смерти, вероятнее всего, за счет предупреждения нарушений ритма сердца.
- Выполнение радиочастотной абляции желудочковых нарушений ритма – разрушение с помощью радиочастотных импульсов участка сердечной мышцы, производящего электрические импульсы, провоцирующие нарушения ритма.
- Осуществление реваскуляризации (восстановления кровотока) коронарных артерий при наличии в них атеросклеротических (холестериновых) бляшек.
-
Хирургическое лечение желудочковых аритмий (нарушений ритма сердца) зависит от расположения зоны, вызывающей аритмии. Существуют следующие операции:
- циркулярная эндокардиальная резекция (хирургическое удаление участка эндокарда (внутренней оболочки сердца) и миокарда (мышцы сердца) в той части сердца, которая является источником нарушений ритма сердца);
- расширенная эндокардиальная резекция (предыдущая операция дополняется удалением аневризмы – выпячивания стенки левого желудочка в зоне рубца после инфаркта миокарда – гибели участка сердечной мышцы после прекращения поступления к ней крови);
- расширенная эндокардиальная резекция в сочетании с криодеструкцией (операция дополняется разрушением холодом тканей, подлежащих удалению).
- Радиочастотная абляция (нанесение точечных радиочастотных импульсов в определенную зону) дополнительных проводящих путей (врожденная аномалия – наличие волокон, по которым электрический импульс в сердце может двигаться в обход нормального пути, что приводит к преждевременным сокращениям сердца) приводит к значительному снижению риска возникновения нарушений ритма.
-
Имплантация кардиовертера-дефибриллятора — вживление под кожу в области грудной клетки специального прибора, соединенного электродами (проводами) с сердцем и постоянно снимающего внутрисердечную электрокардиограмму.
- Регулярное посещение акушера-гинеколога (1 раз в месяц в 1-м триместре, 1 раз в 2-3 недели во 2-м триместре и 1 раз в 7-10 дней в 3-м триместре).
- Своевременная постановка беременной на учет в женской консультации (до 12 недели беременности).
Лечение коронарной недостаточности
Острая коронарная недостаточность в большинстве случаев является главной причиной патологий миокарда и дальнейшей внезапной смерти, важно вовремя обнаружить ее и начать лечение. Особенно необходимо пройти диагностику заболевания пациентам, пребывающим в группе риска, страдающим ишемической болезнью
Главным методом определения коронарной недостаточности является аппаратная коронарография. Данный метод исследования позволяет точно определить место повреждения и сужения коронарной артерии. Результаты коронарографии позволяют доктору определить стадию развития патологии и способы лечения. Также для их уточнения могут быть назначены ЭКГ и сдача анализов, результаты которых сопоставляются с кодами нормальных показателей.
При легких стадиях развития коронарной недостаточности необходимо изменить образ жизни:
- соблюдать правильный и нормированный рацион питания;
- сбалансировать режим дня, чтобы не перегружать организм;
- повысить физическую активность при нормальном самочувствии;
- исключить курение и употребление алкоголя;
- нормализовать массу тела.
Более тяжелые случаи сужения коронарной артерии включают необходимость применения медикаментозной терапии:
- антиангинальных и антиаритмических препаратов для предупреждения сердечных приступов («Нитроглицерин», «Верапамил»);
- антикоагулянтов для разжижения крови («Дикумарин», «Варфарин»);
- сосудорасширяющих препаратов («Аптин», «Ипразид»);
- курса гиполипидемических средств («Анвистат», «Липанор»);
- анаболических препаратов («Альбумин», «Рикавит»).
Профилактика
Профилактические мероприятия заключаются в информировании человека о его состоянии. Внезапная коронарная смерть может быть результатом многих сердечно-сосудистых патологий. Если человек будет проинформирован об этом, он сможет более внимательно относиться к терапии и подготовить членов своей семьи к необходимости проведения реанимации.
Другие методы профилактики направлены на улучшение функционирования сердечной мышцы. Для этого применяют такие лекарства:
- антиоксиданты;
- дезагреганты;
- бета-адреноблокаторы.
При наличии у человека аритмии, которая не поддается медикаментозному лечению, применяются оперативные методы. При брадиаритмии может выполняться имплантация кардиостимуляторов, при тахиаритмии используют дефибрилляторы, при ишемии делают стентирование и аортокоронарное шунтирование.
Для профилактики сердечного приступа проводится имплантация кардиовертер-дефибриллятора. Особенно эффективно это устройство при выраженной аритмии. В определенный момент приспособление генерирует импульс, который препятствует остановке сердца.
Помимо этого, нужно соблюдать такие рекомендации:
- ограничивать двигательную активность и уменьшать нагрузки на сердце;
- избегать стрессов;
- отказаться от курения;
- правильно питаться – исключить жирную пищу, соления, острые продукты.
Немаловажное значение имеет профилактика внезапной смерти младенца. Для предотвращения этого состояния стоит придерживаться таких правил:
- укладывать ребенка на спину – сон на боку и животе представляет потенциальную опасность;
- избегать дородовых стрессов;
- предотвращать контакты малыша с табачным дымом;
- практиковать грудное вскармливание – при этом кормящая мать не должна употреблять алкоголь;
- не перегревать ребенка во время сна;
- обеспечивать правильный медицинский уход за малышом;
- давать ребенку сосать пустышку – этот метод профилактики внезапной смерти младенца пока нельзя считать достоверным.
Первые признаки и симптомы
Примерно в половине случаев возникновения коронарной недостаточности не проявляется никакой симптоматики. Человек чувствует слабое головокружение, у него наблюдается ускоренное сердцебиение. В других случаях признаки патологии проявляются в комплексе.
Симптомы острой коронарной недостаточности перед смертью включают:
- давящие или болезненные, часто жгучие ощущения в грудине;
- боль проецируется в другие части тела (живот, лопатки, руки и т. д.);
- обильный пот;
- судороги;
- выделение пены изо рта;
- появление одышки;
- тошнота, иногда с рвотой;
- замедление дыхания, одышка;
- внезапная бледность;
- сильное головокружение, иногда с потерей сознания;
- беспричинная слабость.
Патология редко возникает у людей, не имеющих никаких сердечно-сосудистых заболеваний.
Человек, у которого часты приступы стенокардии, может перепутать ее признаки с ОКС. Однако, есть некоторые отличия. При обычном нарушении работы сердца болевые ощущения длятся 5-10 минут, а при коронарном синдроме они продолжаются более длительное время – до 6 часов.
Стенокардия характеризуется дискомфортом, сдавленностью в груди. Боль же при ОКС может быть такой силы, что блокирует любые движения.
Причины синдрома внезапной детской смерти
Основной причиной гибели малышей является остановка дыхания во сне. Точные провоцирующие факторы пока неизвестны. Учеными и врачами выдвинуто множество гипотез, однако научного подтверждения ни одна из них не нашла.
Факторы, провоцирующие СВДС у детей, можно условно подразделить на несколько категорий:
- связанные со здоровьем матери и течением беременности;
- осложнения при родах;
- условия, в которых проживает младенец;
- заболевания малыша.
Чаще всего синдром внезапной смерти развивается у абсолютно здоровых на первый взгляд новорожденных. Это подтверждают записи амбулаторной карты погибшего и результаты вскрытия.
Основными причинами СВДС врачи считают:
- неправильное положение малыша во сне – на животе или на боку;
- слишком тугое пеленание;
- мягкий матрац;
- перегрев или переохлаждение;
- недостаточно увлажненный воздух в детской комнате;
- использование освежителей воздуха, моющих средств с отдушками;
- пренебрежение уборкой.
В группу наибольшего риска входят дети, проживающие в плохих социально-бытовых условиях.
СВДС может развиться, если беременная женщина:
- имела серьезные заболевания – инфекционные, эндокринные, опухолевые;
- курила, употребляла алкоголь, наркотики, определенные медикаменты;
- отказалась от врачебной помощи на этапе вынашивания младенца;
- рожала в домашних условиях без наблюдения акушеров;
- регулярно нервничала и мало отдыхала.
Также синдрому внезапной смерти может предшествовать гипоксия плода.
Другие факторы, которые могут способствовать синдрому внезапной детской смерти:
- поздний крик;
- перенашивание или недонашивание беременности;
- желтуха;
- долгий безводный период;
- генетические дефекты, например, синдром Бругада;
- неблагоприятный семейный анамнез, если СВДС уже имел место у других детей или близких родственников;
- сонный паралич мышц;
- небольшой промежуток между беременностями, обычно менее 12 месяцев;
- случаи остановки дыхания;
- совместный ночной сон с родителями;
- продолжительные и осложненные роды;
- неспособность младенца нормально брать грудь;
- слишком глубокий сон.
У некоторых детей при вскрытии обнаруживают проблемы с синтезом серотонина и триптофана. Эти вещества влияют на работу вегетативной нервной системы, которая отвечает в том числе за дыхание и сердцебиение.
Точные причины возникновения синдрома внезапной детской смерти неизвестны
Правоохранительными органами было зафиксировано немало случаев, когда за синдром внезапной смерти выдавали намеренное или случайное убийство собственного ребенка. Очень много таких ситуаций было в США. Там некоторым родителям удавалось выдать за СВДС около 5 смертей детей из одной семьи.
Если никаких следов насильственной смерти на теле нет, патологоанатомы могут составить неверное заключение. Вторая и каждая последующая смерть от СВДС в одной семье воспринимается сотрудниками полиции как подозрительная.
Почему возникает
4 из 5 случаев внезапной сердечной смерти являются следствием фибрилляции желудочков.
В большинстве случаев ВСС связана с сердечными аритмиями:
- фибрилляцией желудочков (80 % всех случаев);
- переходом желудочковой тахикардии в фибрилляцию;
- резкой брадикардией и асистолией;
- электромеханической диссоциацией.
Однако такие тяжелые аритмии не возникают на фоне полного благополучия. Они появляются у лиц с органическим повреждением сердца или генетическими дефектами в его структуре:
- ишемическая болезнь сердца (постинфарктный кардиосклероз или стенокардия, острый тромбоз коронарных артерий);
- сердечная недостаточность;
- кардиомиопатии;
- миокардиты;
- сердечные пороки;
- синдром Бругада (наследственная патология, связанная с мутацией гена натриевых каналов);
- расслаивающая аневризма;
- кровоизлияние в сердце (у спортсменов).
В основе данной патологии лежит каскад патологических реакций, которые являются следствием взаимодействия между коронарными событиями, повреждением миокарда, метаболическими, электролитными, нейрорегуляторными расстройствами, в конечном итоге приводящего к развитию фатальных аритмий.
Следует отметить, что фибрилляция желудочков может возникать на фоне острой ишемии и без нее. Асистолия и электромеханическая диссоциация обычно имеют место у больных, находящихся в тяжелом состоянии (сердечная недостаточность, шок), в связи с чем прогноз при них, как правило, неблагоприятный.
Фибрилляция желудочков возникает вследствие повышения активности эктопических очагов или обратного хода возбуждения. В своем развитии она проходит несколько стадий:
- трепетание желудочков (имеет вид ритмичных высоких волн с одинаковой амплитудой);
- нерегулярные сердечные сокращения;
- мерцание желудочков (хаотические волны различной амплитуды);
- стадия атонии (чуть заметные волны, затем изолиния).
Смена этих стадий происходит быстро, через 20 секунд после начала приступа больной теряет сознание, затем возникает однократное тоническое сокращение поперечно-полосатой мускулатуры и расширяются зрачки. После этого урежается и в течение 1-2 минут прекращается дыхание.
Правила выбора постели для малыша
Наилучшим вариантом размещения детской кроватки является комната матери. Ставить ее следует вдали от радиатора, обогревателя, камина. Это позволит исключить перегревание малыша. Матрас необходимо выбрать твердый, ровный. На него можно постелить клеенку, а сверху – тщательно расправленную простынь. Лучше обойтись без подушки. Детская постель должна быть такой степени жесткости, чтобы на ней не оставались вмятины от головы ребенка.
В холодный период одеяло ребенка должно быть из шерсти, а не ватным или пуховым. Запрещено использовать термоодеяло. Не следует накрывать ребенка выше чем до плеч. Это минимизирует вероятность того, что ребенок случайно накроется с головой. При этом ребенка в кроватке нужно располагать так, чтобы он упирался ножками в нижний борт кровати.
Если используется спальный мешок, то он должен подбираться в строгом соответствии с размером (во избежание смещения ребенка в его низ). Средняя температура в детской комнате должна быть не более 20 градусов Цельсия. Перегревание малыша вызывает ухудшение мозгового контроля за деятельностью дыхательного центра.
Определить, не холодно ли ребенку, можно, дотронувшись до его животика. Определение по рукам и ногам считается неправильным, так как они могут быть холодными даже в том случае, если ребенку жарко. По возвращении с прогулки необходимо раздеть его, даже в том случае, если от этого он может проснуться.
При укладывании спать малыша следует размещать в положении на спине. Для предотвращения срыгивания и дальнейшей аспирации рвотных масс во сне на спине перед укладыванием ребенка следует подержать в вертикальном положении около 15 минут. Это позволит воздуху, проглоченному вместе с едой, выйти из желудка.
Сон на животе увеличивает риск внезапной смерти по нескольким причинам:
Слабее физиологический контроль деятельности легких, сердца, вегетативных функций.
Может нарушаться баланс между симпатическим и парасимпатическим отделами НС.
Происходит нарушение вентиляции легких
Это вдвойне важно для младенцев до 3 месяцев, у которых наблюдается ослабление рефлексов, способствующих вентиляции.
Сон на животе более глубокий из-за повышения порога пробуждения.. Наиболее опасно такое положение во сне для тех детей, которые обычно спят на спине, а на живот переворачиваются случайно
Малышей, предпочитающих спать на животе, следует перевернуть на спину после их засыпания. Менее безопасным, чем на спине, также считается положение на боку. Класть мягкие игрушки в кроватку не следует
Наиболее опасно такое положение во сне для тех детей, которые обычно спят на спине, а на живот переворачиваются случайно. Малышей, предпочитающих спать на животе, следует перевернуть на спину после их засыпания. Менее безопасным, чем на спине, также считается положение на боку. Класть мягкие игрушки в кроватку не следует.
После полугода малыш уже может самостоятельно переворачиваться в кровати, поэтому можно позволить ему занимать наиболее удобную для него позу. Однако укладывать спать его следует на спине.
Лечение внезапной сердечной смерти
На догоспитальном этапе возможности реанимации ограничены, обычно ее проводят специалисты неотложной помощи, которые застают больного в самых разных условиях – на улице, дома, на рабочем месте. Хорошо, если в момент приступа рядом окажется человек, который владеет ее приемами – искусственное дыхание и непрямой массаж сердца.
Видео: проведение базовой сердечно-легочной реанимации
Бригада «скорой» после диагностирования клинической смерти начинает непрямой массаж сердца и искусственную вентиляцию легких мешком Амбу, обеспечивает доступ к вене, в которую могут вводиться медикаменты. В некоторых случаях практикуется внутритрахеальное или внутрисердечное введение препаратов. В трахею целесообразно вводить лекарства при ее интубации, а внутрисердечный способ используется наиболее редко – при невозможности применить другие.
Параллельно с основными реанимационными действиями снимается ЭКГ для уточнения причин смерти, вида аритмии и характера деятельности сердца в данный момент. Если выявлена фибрилляция желудочков, то самым лучшим методом ее купирования станет дефибрилляция, а если необходимого прибора нет под рукой, то специалист производит удар в прекардиальную область и продолжает реанимационные мероприятия.
дефибрилляция
Если констатирована остановка сердца, отсутствует пульс, на кардиограмме – прямая линия, то при проведении общих реанимационных действий пациенту вводится любым доступным способом адреналин и атропин с интервалами в 3-5 минут, антиаритмические препараты, налаживается кардиостимуляция, через 15 минут добавляют бикарбонат натрия внутривенно.
После помещения больного в стационар продолжается борьба за его жизнь. Необходимо стабилизировать состояние и приступить к лечению той патологии, которая вызвала приступ. Возможно, понадобится хирургическая операция, показания к которой определяют врачи в больнице исходя из результатов обследований.
Консервативное лечение включает введение препаратов для поддержания давления, работы сердца, нормализации нарушений электролитного обмена. С этой целью назначаются бета-блокаторы, сердечные гликозиды, антиаритмические препараты, гипотензивные средства или кардиотоники, инфузионная терапия:
- Лидокаин при фибрилляции желудочков;
- Брадикардию купируют атропином или изадрином;
- Гипотония служит поводом для внутривенного введения допамина;
- Свежезамороженная плазма, гепарин, аспирин показаны при ДВС-синдроме;
- Пирацетам вводят для улучшения работы головного мозга;
- При гипокалиемии – хлорид калия, поляризующие смеси.
Лечение в постреанимационном периоде длится около недели. В это время вероятны электролитные нарушения, ДВС-синдром, неврологические расстройства, поэтому пациента для наблюдения помещают в отделение интенсивной терапии.
Хирургическое лечение может заключаться в радиочастотной абляции миокарда – при тахиаритмиях эффективность достигает 90% и выше. При склонности к фибрилляции предсердий имплантируют кардиовертер-дефибриллятор. Диагностированный атеросклероз артерий сердца в качестве причины внезапной смерти требует проведения аорто-коронарного шунтирования, при пороках клапанов сердца проводят их пластику.
К сожалению, не всегда возможно в течение первых нескольких минут обеспечить проведение реанимационных мероприятий, но если удалось вернуть больного к жизни, то прогноз относительно хорош. Как показывают данные исследований, органы лиц, перенесших внезапную сердечную смерть, не имеют существенных и опасных для жизни изменений, поэтому поддерживающая терапия в соответствии с основной патологией позволяет прожить после коронарной смерти длительный срок.
Для предупреждения сердечного приступа может быть имплантирован кардиовертер-дефибриллятор, особенно эффективный при серьезных аритмиях. В нужный момент устройство генерирует необходимый сердцу импульс и не дает ему остановиться.
Нарушения ритма сердца требуют медикаментозной поддержки. Назначаются бета-блокаторы, блокаторы кальциевых каналов, средства, содержащие омега-3 жирные кислоты. Хирургическая профилактика состоит в операциях, направленных на ликвидацию аритмий – абляция, резекции эндокарда, криодеструкция.
Неспецифические меры профилактики сердечной смерти такие же, как и любой другой сердечной или сосудистой патологии – здоровый образ жизни, физическая активность, отказ от вредных привычек, правильное питание.
Сюжет
Инспектор пожарной охраны Даррен МакКорд (Ван Дамм) пришёл на финальный матч НХЛ с двумя детьми. Стадион переполнен, присутствует вице-президент США и другие высокопоставленные гости. В этот момент группа террористов захватывает заложников. В числе пленников оказываются вице-президент и дочь Даррена. Преступники угрожают взорвать стадион к концу игры, если огромная сумма денег не будет переведена на указанный ими счет. Медлить нельзя, и МакКорд начинает отчаянный поединок с террористами.
Первым врагом, с которым главный герой столкнулся, была единственная женщина—боевик отряда Джошуа Фосса по имени Карла (Фэйт Минтон), одетая в ростовую куклу пингвина «Айси» («Айсбург»), талисмана хоккейной команды «Питтсбургские пингвины», «заменившая» убитую выстрелом в голову подругу Даррена Джоан. МакКорд сначала был втянут в противостояние, когда его дочь Эмили, увидев труп, была похищена террористкой в костюме пингвина, вооруженной пистолетом с глушителем, убившей нескольких человек и оставившей видевшую её девочку в живых, потому что кончились боеприпасы. Она размещает Эмили в VIP-зале с другими заложниками, а затем получает команду от босса найти «нервного отца, который разыскивает свою дочь». Пополнив боекомплект и надев маску, осознавая, что допустила ошибку, убийца возвращается, чтобы разобраться с Дарреном. Тот остался у лифта, до которого преследовал пингвина с дочерью, и в спустившейся на один момент представлял Джоан, но поняв по ответам, что это не так и обнаружив бейсболку Эмили, а затем наведенное на себя оружие, вступает в жесткую схватку с киллером. В конце концов ему удалось убить женщину, столкнув её в паровую посудомоечную машину конвейерного типа, в ленту которой попала голова-маска костюма, затем ремень на шее и пар удушили агонизировавшую преступницу.
Даррен находит охранника, чтобы показать место прошедшей схватки, но этот человек — переодетый преступник. МакКорду удается справится с ним и выпытать информацию из головореза прежде, чем нанести удар ему в шею. Оказалось, что кругом взрывчатка с дистанционным управлением, одним нажатием кнопки на пульте можно уничтожить всё здание. Даррен добирается до офисов и находит мертвую Джоан, а затем мобильный телефон, с которого он вызывает 911. Оттуда связывают его с агентом Секретной службы Мэтью Холлмарком (Хэрвуд), который советует, чтобы Даррен стоял в стороне, в то время как агенты берут на себя управление спецоперацией по спасению заложников и ликвидации террористов. МакКорд в гневе отказывается, говоря, что будет разбираться с этим сам.
Секретная служба и Питтсбургская полиция объединяются, чтобы окружить арену и войти туда, но попадают в тупик — люди Фосса готовы ко всем вторжениям. Тем временем Даррену удается найти несколько бомб и обезвредить их, пока Фосс убивает ещё одного заложника. В конце концов, Холлмарку удается проникнуть внутрь и встретиться с Дарреном. Очень быстро выясняется, что агент является ещё одной марионеткой Фосса, под влиянием денег. МакКорд убивает Холлмарка и использует его телефон, чтобы связаться с Фоссом, который насмехается над «пожарным», упрекая, что тот сам держит свою дочь в плену.
Поскольку время стремительно уходит, Даррен не сумел отключить все взрывные устройства, столкнувшись с людьми Фосса. Спасаясь от преследования, начальник пожарной охраны на страх и риск временно стал Питтсбургским вратарем вместо вышедшего из строя, в итоге успешно защитил ворота команды. Однако третий период заканчивался, «Пингвины» проигрывали 3:4, буквально в последнюю секунду их нападающий всё же забросил шайбу сопернику, и счет сравнялся. Игра подошла к кульминации на дополнительное время — до первого гола. Даррен решает, что нет времени для поиска оставшихся бомб и поднимается на крышу арены. Он продвигается сверху к VIP-залу, бросает туда самодельную взрывчатку, пробивается, убив нескольких террористов, спасая Эмили и остальных заложников.
Когда раненого Даррена ведут к машине скорой помощи, его сын говорит о том, что отец — герой, хотя раньше Тайлер сказал, что тот боялся быть пожарным снова. Эмили отвечает: «Мой папа пожарный».
Неотложная помощь
При симптомах внезапной смерти от сердечной недостаточности у врачей есть лишь 3 минуты для помощи и спасения пациента. Необратимые изменения, происходящие в клетках мозга, через этот временной промежуток приводят к смерти. Оказанная своевременно первая помощь способна сохранить жизнь.
Развитию симптомов сердечной недостаточности способствует состояние паники и страха. Больной обязательно должен успокоиться, сняв эмоциональное напряжение. Вызвать скорую помощь (бригаду кардиологов). Сесть удобно, ноги опустить вниз. Принять под язык нитроглицерин (2-3 таблетки).
Часто остановка сердца случается в людных местах. Окружающим необходимо срочно вызвать скорую помощь. Ожидая её прибытия, нужно обеспечить пострадавшего притоком свежего воздуха, в случае необходимости сделать искусственное дыхание, осуществить массаж сердца.
Причины внезапной сердечной смерти
Наиболее распространенными электрофизиологическими механизмами, приводящими к ВСС, являются тахиаритмии, в частности фибрилляция желудочков или желудочковая тахикардия. Прерывание тахиаритмий с использованием либо автоматического внешнего дефибриллятора, либо имплантируемого дефибриллятора кардиовертера является эффективным методом лечения. Имплантируемый дефибриллятор стал основным терапевтическим методом в профилактике и лечении внезапной сердечной смерти. Пациенты с тахиаритмией имеют лучший общий прогноз среди больных с внезапной остановкой сердца.
Существует несколько факторов на уровне органа (например, дисбаланс вегетативной нервной системы), ткани (например, механиз re-entry, разрывы волн и альтернативные эффекты потенциала действия), на клеточном уровне (например, срабатывающая активация и автоматизм) и на субклеточном уровне (аномальная активация или дезактивация ионных каналов), вызывающие генерацию фибрилляции желудочков или желудочковой тахикардии в разных условиях. Анатомический или функциональный блок в процессе распространения импульса может создать схему с круговым фронтом волны, в результате чего возникает желудочковая тахикардия.
Другие механизмы, такие как разрывы волн и столкновения, участвуют в генерации фибрилляции желудочков или желудочковой тахикардии. В то время как на уровне ткани вышеупомянутые механизмы повторного включения и разрыва волны являются наиболее важными известными механизмами данных расстройств, на клеточном уровне повышенное возбуждение или снижение реполяризационного резерва кардиомиоцитов может приводить к эктопической активности (например, автоматизму), способствуя развитию фибрилляции желудочков или желудочковой тахикардии.
На субклеточном уровне измененные внутриклеточные токи Ca2 +, измененные внутриклеточные токи K + (особенно при ишемии) или мутации, приводящие к дисфункции натриевого канала (Na + каналопатия), могут увеличить вероятность развития расстройств.
Приблизительно 20-30% пациентов с зафиксированными случаями внезапной смерти имеют брадиаритмию или асистолию на начальной стадии. Зачастую трудно определить с уверенностью инициирующее событие у пациента, имеющего брадиаритмию, потому что асистолия и пульсационная электрическая активность могут возникать в результате устойчивой формы тахикардии. В редких случаях начальная брадиаритмия, вызывающая ишемию миокарда, может спровоцировать фибрилляцию желудочков или желудочковую тахикардию.
Большинство случаев ВСС встречаются у людей со структурными отклонениями сердца. Инфаркт миокарда (ИМ) и ремоделирование сердца являются наиболее распространенной структурной аномалией у пациентов с ВСС. У больных, перенесших инфаркт миокарда, наличие преждевременных желудочковых сокращений, особенно сложных форм, короткие интервалы связывания (R-on-T) или тахикардия указывают на повышенный риск внезапной смерти. Однако подавление ПЖС антиаритмическими препаратами увеличивает смертность из-за проаритмического риска лекарственных препаратов.
Гипертрофическая кардиомиопатия и дилатационная кардиомиопатия связаны с повышенным риском ВСС. Различные клапанные заболевания, такие как аортальный стеноз, связаны с повышенным риском ВСС. Острые заболевания, такие как миокардит, могут приводить к риску ВСС в результате воспаления и фиброза миокарда.
Реже, внезапная сердечная смерть случается у пациентов, у которых не имеется явной структурной болезни сердца. Эти состояния как правило унаследованы синдромами аритмии.
Несмотря на то, что у многих больных имеются анатомические и функциональные сердечные факторы, которые предрасполагают их к развитию желудочковых аритмий, только у небольшого процента развивается ВСС. Идентификация пациентов, подверженных риску развития ВСС, остается проблемой. Самым сильным известным предиктором ВСС является значительная дисфункция левого желудочка по какой-либо причине. Предполагается взаимодействие между местной ишемией, дисфункцией ЛЖ и переходными событиями (например, ухудшение ИБС, ацидоз, гипоксемия, стеновое напряжение, медикаменты, нарушения обмена веществ) как ускоритель внезапной смерти.
Симптомы
Внезапная сердечная смерть характеризуется следующими симптомами:
- Пострадавшие падают в обморок и не реагируют на речь или болевые раздражители. Эта внезапная потеря сознания может появиться с или без предыдущих сердечных симптомов.
- На сонной артерии не прощупывается пульс.
- Не более чем через минуту человек перестают дышать: дыхательное движение грудной клетки прерывается, и изо рта и носа не выходит воздух.
- Зрачки расширяются.
- Меняет цвет кожи, в первую очередь бледно серым становятся ногтевая пластина и слизистые оболочки.
- Без лечения наступает мгновенная смерть.
Внезапная сердечная смерть часто протекает без явных симптомов: в половине случаев она затрагивает людей без очевидных проблем с сердцем. Даже при отсутствии признаков заболевания сердца, коронарные сосуды многих людей уже претерпевают значительные изменения из-за атеросклероза (). Когда эти изменения вызывают дискомфорт в первый раз, они могут привести к опасной сердечной аритмии, а затем к внезапной сердечной смерти.
По этой причине важно распознать первые признаки возможного заболевания сердца, которое может привести к внезапной сердечной смерти:
- Одним из этих симптомов является чувство стеснения или боли в груди, которое распространяется на левую руку или нижнюю челюсть. Дискомфорт обычно появляется после усилий и в основном утром.
- Другими частыми признаками являются одышка и общее чувство слабости. Эти симптомы также могут возникать отдельно и должны быть диагностированы.
- Также частые повторяющиеся головокружения и обмороки, при которых на секунды или минуты теряется чувство, они не обязательны, однако могут быть первыми предупреждающими признаками неизбежной внезапной сердечной смерти.
- У людей, которые уже перенесли инфаркт миокарда или имеют сердечную недостаточность, необходимо контролировать заметную преходящую тахикардию.
Предшествующие симптомы
Некоторые люди, которые испытывают остановку сердца, чувствуют, что что-то не так уже раньше времени. В некоторых случаях остановке сердца будет предшествовать состояние, известное как тяжелая вегетативная гиперрефлексия, при которой непроизвольная нервная система чрезмерно реагирует, вызывая:
- внезапную тревогу и опасения («чувство обреченности»);
- нерегулярное сердцебиение (аритмию);
- головную боль;
- обильное потоотделение;
- внезапную заложенность носа;
- головокружение;
- расширение зрачков;
- помутнение сознания.
Эти симптомы, конечно, можно спутать с симптомами некоторых других состояний.
Однако часто люди не осознают, что существует проблема, до тех пор, пока не произойдет само событие остановки сердца.
Классические симптомы
В зависимости от причины остановка сердца может имитировать другие состояния. Например, у кого-то могут быть судороги, похожие на припадок, или вы можете заметить, что кто-то задыхается, если он начинает сильно кашлять и дышать.
Несмотря на это, симптомы остановки сердца происходят быстро и носят драматический характер.
Есть 3 признака, которые, если они присутствуют вместе, могут помочь отличить остановку сердца от другой чрезвычайной ситуации. Даже если вы сомневаетесь в том, что видите, обратитесь за неотложной медицинской помощью.
Внезапная потеря сознания.
Прекращение притока крови к головному мозгу лишает его кислорода и сахара, которые ему необходимы для функционирования, что приводит к потере сознания (обмороку). Это произойдет в течение 20 секунд после остановки сердца.
В отличие от других форм обморока, при которых человек может внезапно или периодически пробуждаться, потеря сознания с остановкой сердца будет сохраняться до восстановления функции сердца и кровообращения.
Остановка дыхания.
При остановке сердца потеря сознания будет сопровождаться полной остановкой дыхания. Это происходит потому, что головной мозг сразу отключает непроизвольные функции организма, необходимые для выживания, включая дыхание, когда он резко лишается кислорода.
В начале остановки сердца часто возникают мучительные удушливые движения, называемые агональным дыханием, при которых человек внезапно оказывается лишенным воздуха перед внезапным коллапсом. Агональное дыхание — это не само по себе дыхание, а скорее рефлекс ствола головного мозга, поскольку оно сталкивается с катастрофическим нарушением функции сердца.
Если функция сердца и дыхание не восстановятся в течение 5 минут, может произойти необратимое повреждение мозга.
Отсутствие пульса.
Отсутствие пульса является центральным признаком остановки сердца. К сожалению, этот симптом часто не замечают непрофессиональные спасатели, которые не знают, как нащупать пульс. Не тратьте время на поиск пульса, если человек уже упал в обморок и перестал дышать.
В некоторых районах страны даже профессиональных спасателей просят игнорировать пульс и инициировать искусственное дыхание и дефибрилляцию легких, если человек перестал дышать.
Даже если окажется, что это не остановка сердца, сердечно-легочная реанимация не причинит вреда человеку.