Операция стенирования сосудов сердца и ее последствия
Содержание:
- Проведение стентирования
- Динамическая мрт при стенте на сердце
- Оформление
- 10 основных отличий стентирования от шунтирования
- Суть операции и ее виды
- Риски и возможные осложнения после АКШ
- Как рассчитывается стоимость стентирования сердца
- Противопоказания для операции
- Показания к проведению операции стентирования
- Образ жизни после операции
Проведение стентирования
В Клиническом госпитале Лапино выполняются эндоваскулярные операции любого уровня сложности, в том числе, стентирование коронарных артерий, сосудов шеи, почек, нижних конечностей. Имплантаты (стенты) подбираются каждому пациенту в индивидуальном порядке: с лекарственным покрытием, полимерные, полностью растворимые – стенты нового поколения.
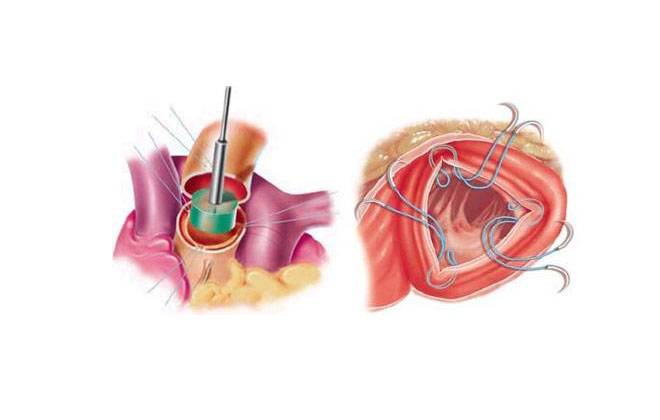
Техника стентирования коронарных артерий определяется на стадии предварительного обследования и чаще всего осуществляется непосредственно после кардиоангиографии, под местной анестезией. КАГ со 100% точностью показывает локализацию сужения, диаметр просвета сосуда. Через кардиоангиографический доступ к устью пораженного сосуда проводят катетер. По нему сосудистый хирург под контролем рентгена транспортирует металлический проводник. Затем, в область стеноза доставляется баллонный катетер, сдутый как резиновый шарик. В месте сужения он раздувается с помощью шприца и определенного давления (иногда несколько раз). При этом катетер впечатывает атеросклеротическую бляшку в стенку сосуда, открывая его просвет.
Чтобы сохранить достигнутый результат на длительное время, на месте бывшего сужения устанавливают стент – металлокаркас. Для этого первый катетер убирают, оставляя проводник в артерии. На него «сажают» новый баллонный катетер с имплантатом в сжатом состоянии и под контролем рентгена вновь доставляют его к стенозированному участку.
Хирург еще раз «надувает шарик», стент раскрывается и впечатывается в стенку артерии, образуя жесткую конструкцию, блокирующую возврат стеноза.
Баллон в сдутом состоянии извлекается из сосуда вместе с проводником и катетером. Если протяженность стеноза значительна, ставят несколько стентов. Затем, накладывают тугую повязку на место входа в сосудистое русло с коллагеновым герметиком, и переводят пациента в реанимационную палату под наблюдением врача. Выполненный доступ (лучевой или бедренный) определяет время, когда пациент может вставать: уже в первые сутки или на следующий день.
Динамическая мрт при стенте на сердце
Кардиологи на первой неделе после установки стента на сердце часто назначают динамическую контрастную мрт для определения кровоснабжения, выявления рестеноза. В такой ситуации исследование можно применять только при определенных видах стентов.
Для имплантации в сердце, кровеносные сосуды применяются устройства, способные расправляться и устранять сужение образованное атеросклеротической бляшкой. Современные технологии позволяют изготавливать качественные изделия из нержавеющей стали с инертными сплавами, на которые не реагируют защитные системы организма.
При введении сертифицированных устройств повышается вероятность исключения подвижности стентированных сосудов под влиянием сильного магнитного поля (не превышающего по мощности 3 Тесла).
Металлический стент в сосуде
Более дешевые стенты сердца изготавливаются из нержавеющей стали, которая не реагирует на внешнее воздействие при проведении МРТ. Инновационные технологии позволяют изготовить устройства из сплавов кобальта, что делает конструкцию более тонкой. На особенности поведения импланта внутри сосуда сердца влияют размеры и диаметр. Чем больше величина изделия, тем больше вероятность смещения при выполнении магнитно-резонансной томографии.
Еще более инновационным вариантом является стенты с содержанием лекарственных препаратов, защищающих от отложения тромбов близлежащие участки сосудов. Сосудорасширяющие соединения в составе устройства предотвращают повторное спадение участка стентирования. Изделия дорогостоящи, но оправдывают высокую стоимость длительной и качественной эксплуатацией.
При изготовлении большинство современных стентов покрывается веществом, которое препятствует повторным сужениям, возникающим вследствие реакции сосудистой оболочки на внедрение чужеродного устройства.
Для выбора изделия играет роль соотношение цены на качество. При склонности человека к атеросклерозу лучше использовать покрытые модели, которые содержат лекарственные препараты. Устройства практические не реагируют на влияние магнитного поля, поэтому пациентам с данными стентами можно проводить МРТ через несколько дней после операции (мнение кардиологов).
При отсутствии склонности к отложению атеросклеротических бляшек в стенках сосудов после консультации с врачом можно выбрать простой стент. Невысокая цена не нарушает функциональности при правильном выборе модели. Для уменьшения побочных реакций сразу после стентирования специалисты назначат лекарственные вещества, ускоряющие заживление, снижающие вероятность рестеноза. Главная задача пациента в этом случае – выбор квалифицированного врача, мнению которого можно доверять. Аналогичный подход должен быть к назначению магнитно-резонансной томографии после стентирования. Если специалист считает возможным проведение исследования, может спрогнозировать риски, вред и пользу от процедуры, ему лучше довериться.
Необходимость динамической диагностики обусловлена возможность возникновения осложнений – воспалительные реакции, рестеноз, отторжением иммунной системой внедренного протеза.
Практика показывает, что внедрение стентов сердца у пациентов с высоким риском повторного сужения сосудов, требует использования моделей, покрытых лекарствами. При этом на 4% снижается вероятность рестеноза. Таким людям обязательно проводится динамический контроль состояния области стентирования сердца с помощь МРТ через несколько дней сразу после вмешательства. Подход предотвращает осложнения, необходимость повторного оперативного вмешательства после заживления тканей.
Кардиологи предполагают рецидив сужении после появления приступов стенокардии – заболевания сердца, обусловленное недостатком поступления кислорода к сердечной мышце за счет блока прохождения крови по кардиальным артериям.
Оформление
Статус инвалида могут дать только после проведения медико-социальной экспертизы по результатам медицинских обследований. На комиссии оценивают состояние больного, уровень его дееспособности, а также назначают ограничения по нагрузке.
Обследование
Сначала пациенту нужно попасть к своему лечащему кардиологу, чтобы получить направление на обследование и на МСЭ. Затем придется сдать анализы, пройти медицинские исследования и обойти всех указанных врачей. После этого необходимо заняться сбором документов.
Документы
Для оформления инвалидности потребуется такой пакет бумаг:
- направление от врача;
- паспорт и его копия;
- медицинская карта;
- копия трудовой книжки;
- выписка из больницы, в которой больной проходил лечение;
- заявление на проведение экспертизы.
Когда пройдены обследования и собран пакет документов, пациент направляется на комиссию.
МСЭ
Во время вынесения заключения МСЭ может как дать группу, так и отказать в ее установлении или продлении срока. Если человек не согласен с решением, он имеет право обратиться в суд.
Проблемы с сердцем и операции на органе могут привести к тому, что больному будет присвоена инвалидность
Это важно в условиях потери трудоспособности, поскольку установление группы предполагает выплату материальной помощи
Для получения степени требуется пройти медицинское обследование, собрать необходимые документы и обратиться в МСЭ. Решение выносит медико-социальная экспертная служба, которая учитывает состояние больного до и после операции, наличие у него хронических заболеваний, а также другие критерии насчет возраста и профессии.
10 основных отличий стентирования от шунтирования
Итак, в чем же разница между двумя сложными для врачей, больного и его родственников операциями.
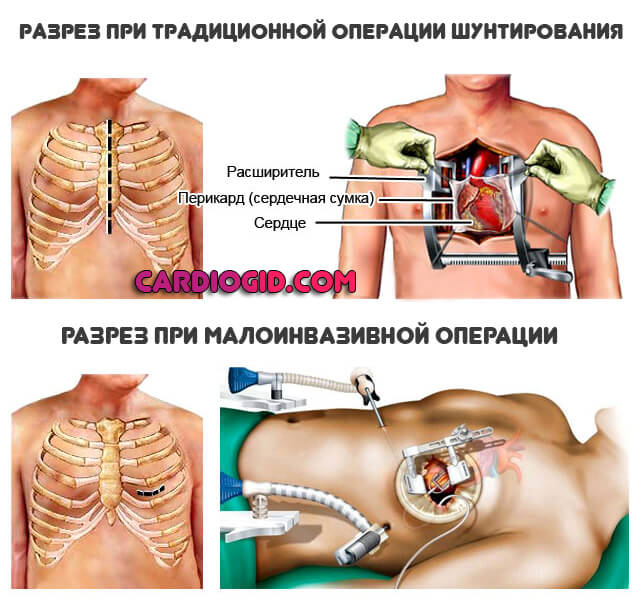
- Обезболивание. Стентирование – внутрисосудистое вмешательство. Для нее не требуется делать больших операционных разрезов, накладывать швы, проводить гемостаз. Поэтому пациенту достаточно местной анестезии в проекции артерии, через которую будет вводиться стент. Трансплантация шунта – длительное и объемное вмешательство, которое проводится под наркозом.
- Доступ. Для введения стента чаще всего используется бедренная артерия. Из нее зонд попадает в подвздошную, а затем в аорту. Из аорты – в нужный сосуд, а из него – в пораженную ветвь. Для шунтирования зачастую требуется рассечение грудины, реже – разрез нескольких ребер или межреберных промежутков, вскрытие перикарда.
- Возраст больных. Поскольку шунтирование проводится тем пациентам, у которых стентирование уже невозможно, становится ясным, что средний возраст прошунтированных намного старше простентированных.
- Применение аппарата искусственного кровообращения. Необходимо только при шунтировании, проводимом на отключенном сердце. В других случаях АИК не требуется. Тем более что кровь при передвижении в аппарате травмируется: разрушаются красные кровяные тельца, снижается свертываемость, погибают иммуноциты.
- Необходимость ангиографии. Рентгеноконтрастное исследование сосудов необходимо в любом случае. Именно оно определяет вид будущей операции. Только стентирование может проводиться во время коронарографии, а вживление сосудистого протеза – после нее. Сужение просвета атеросклеротическими бляшками от 75% является абсолютным показанием к проведению шунтирования. Если сосуд еще можно расширить, применяют стентирование.
- Длительность операции. На установку стента уходит несколько минут, на трансплантацию шунта – до 6 часов. На продолжительность хирургического вмешательства влияет количество пораженных участков, блок на которых необходимо устранить. Играет роль и течение операции: каждое внутриоперационное осложнение удлиняет сроки выхода из операционной.
- Выписка. После шунтирования за больным необходим контроль, поэтому его выписывают при отсутствии осложнений на 10–14 день после операции. Стентирование не требует длительного наблюдения за прооперированным: пациент может покинуть клинику уже на следующие сутки.
- Период восстановления. Реабилитация после установки стента длится до двух недель, восстановление после вшивания шунта занимает до 3–4 месяцев. Связан такой срок с заживлением послеоперационных ран и сращением вскрытой грудины. Причем в отличие от стентирования, после шунтирования с рассечением костной ткани больному необходимо пользоваться специальным корсетом.
- Рецидив. Возможен в обоих случаях. Только при стентировании закупорка сосуда развивается быстрее: инородное тело, а также завихрение крови у концов стента, способствуют тромбообразованию. Поэтому перенесшие операцию больные обречены принимать препараты, снижающие свертываемость. Шунт тоже может стенозироваться образующимися атеросклеротическими бляшками. Но этот процесс идет медленно, и ощутимое поражение шунта фиксируется через 10 лет после операции. В обоих случаях при несостоятельности кровотока в миокарде показана повторная операция.
- Сколько лет живут пациенты. Все зависит от качества сократительной функции сердечной мышцы на момент операции, наличия сопутствующей патологии, соблюдения послеоперационных предписаний врача. Например, ожирение, сахарный диабет, продолжающаяся гиперхолестеринемия отягощают прогноз.
По статистическим данным годовая выживаемость после стентирования составляет 95%, трехлетняя – 91%, пятилетняя – 86%. Использование шунта позволяет продлить жизнь еще на 15–25 лет (при условии соблюдения всех рекомендаций врача).

➜ Подробнее о шунтированию сердца
➜ Подробнее о стентированию сердца
Суть операции и ее виды
Суть и смысл аортокоронарного шунтирования – создание новых, обходных сосудистых путей для восстановления кровоснабжения миокарда (сердечной мышцы).
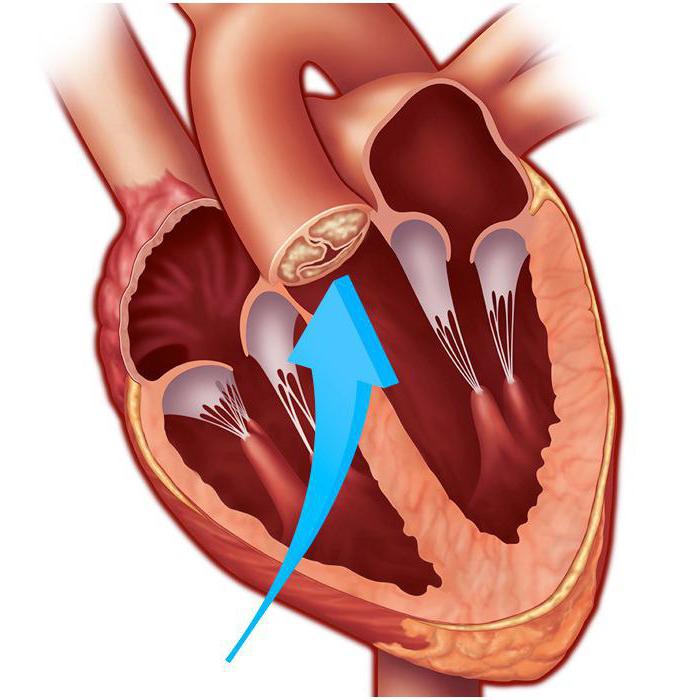
Стент — это пружина цилиндрической формы, сделанная из специального металла или пластика. Она вводится в пораженный сосуд в сжатом виде и расправляется в нужном месте с помощью баллона, в который подается давление. Баллончик затем извлекается, а пружина остается на месте, удерживая сосудистую стенку.
Виды стентов отличаются по конструкции, а также по материалу, из которого они изготовлены.
В кардиохирургии используются следующие конструкции:
- Изготовленные из тонкой проволоки, их так и называют — проволочные;
- Состоящие из отдельных звеньев в виде колец;
- Представляющие собой сплошную трубку – тубулярные;
- Выполненные в виде сетки.
Задача стентов – обеспечить поддержание стенок закупоренного сосуда. На них ложится большая нагрузка, поэтому изготавливают эти конструкции из передовых высокотехнологичных материалов высочайшего качества. В основном это инертные сплавы из металлов.
В современной медицине существует несколько сотен видов стентов. Они различаются по конструкции, виду ячеек, типу металла, покрытию, а также способом доставки в артерии.
Простые металлические без покрытия. Это наиболее часто использующийся тип стентов.
Обычно используются в суженных артериях средней величины. Стенты, покрытые специальным полимером, дозировано выделяющим лекарственное вещество.
Они позволяют существенно уменьшить риск рестеноза. Однако стоимость таких стентов значительно выше цены обычных.
К тому же они требуют более длительного приема антитромбоцитарных препаратов – около 12 месяцев, пока стент выделяет лекарство. Прекращение терапии может привести к тромбозу самой конструкции.
Но операция стентирования может проводиться не только на сосудах сердца. При необходимости данный вид лечения выполняется на почечных артериях и сосудах нижних конечностей. Поэтому стоит подробней рассмотреть эти два вида стентирования и то, в каких случаях их назначают.
Основными методами расширения пораженных атеросклерозом сосудов считаются шунтирование и стентирование.
Шунтирование – операция, предполагающая разрез грудной клетки с последующим наложением швов и долгим реабилитационным периодом.
Малотравматична Не требует наркоза (проходит под местной анестезией) Не предполагает длительного послеоперационного восстановления пациентов
Однако при всех очевидных достоинствах метода стентирования специалисты в некоторых случаях все же делают выбор не в его пользу, останавливаясь на операции шунтирования. Здесь все индивидуально и зависит от состояния больного, тяжести и площади поражения сосудов атеросклеротическими бляшками.
Риски и возможные осложнения после АКШ
Риск развития осложнений в послеоперационном периоде оценивается еще до шунтирования по шкале EuroSCORE. В ней учитывается множество показателей. Начиная с пола и возраста пациента, и заканчивая результатами проведенных обследований. При количестве баллов более 5 – риск увеличивается вдвое. Среди патологии, усугубляющей течение восстановительного периода, на первом месте стоят ожирение и сахарный диабет. А вот предшествующий прием статинов по статистике значительно снижает частоту развития осложнений.
Осложнения после АКШ можно разделить на ранние и отсроченные.
- К самым ранним, внутриоперационным, относится эмболия сосудов головного мозга оторвавшимся тромбом, атероматозной бляшкой, воздухом в момент запуска сердца после вынужденной остановки. В результате острой закупорки церебральной артерии развивается ишемический инсульт.
- К ранним послеоперационным осложнениям относится боль, аритмия и анемия, инфекция раны как в области сердца, так и в месте взятия донорского сосуда. Инфицирование сердечной сорочки приводит к экссудации выпота в перикард, плевральных листков – к появлению жидкости в легких. И первым проявлением этих процессов становится одышка. Прошунтированных больных может беспокоить кашель, обусловленный повреждением слизистой оболочки гортани во время интубации. Чуть позже в результате неполноценной вентиляции легких из-за длительного лежания могут возникнуть застойные явления в легочной ткани.
- Рассечение грудины дополняет список возможных осложнений. Например, без ношения бандажа возникает риск ее нестабильности и даже расхождения. При несвоевременной коррекции в будущем в этом месте может образоваться ложный сустав. А при инфицировании костной ткани начнется остеомиелит.
- К отдаленным осложнениям относится снижение иммунитета, закупорка шунтов тромботическими массами, высокое давление через год, два или три года. Но не все так плохо: процент удачных операций без ощутимых негативных последствий высок – 90-96 %. При условии планового проведения хирургического вмешательства и тщательной подготовки больного он и того выше.
Шунтирование сердца очень редко заканчивается смертью больного в первые 3 года после операции, а госпитальная летальность регистрируется вообще в единичных случаях. Зачастую смертельный исход наступает в результате других причин. Причем ранняя смертность после операции, проведенной в 80 лет и старше, в 2 раза выше, чем у более молодых пациентов (20% против 10%). И чтобы вовремя предупредить летальные осложнения больным назначают коронарографию через полгода после шунтирования.
Как рассчитывается стоимость стентирования сердца
Стентирование – одна из самых популярных операций в сосудистой хирургии. Она малотравматична, приносит хорошие результаты и не требует длительного восстановления. Все, что должен делать пациент в период реабилитации – это соблюдать режим питания, не избегать физических нагрузок и принимать лекарственные препараты.
Стоимость стентирования складывается из двух основных частей. Первая часть — это расходы на проведение самой операции и подготовки сосуда к имплантации стента. Сюда включены расходы на контрастное вещество, катетеры, баллоны и проводники.
Цена процедуры зависит исключительно от степени и сложности поражения конкретной коронарной артерии. Согласно к лассификация ACC/AHA, атеросклеротическое поражение коронарных артерий разделено на три основных типа:
- тип А — концентрические стенозы менее 10 мм по протяженности, с ровными контурами бляшки
- тип В – эксцентрические стенозы, либо стенозы, имеющие умеренный кальциноз, неровные контуры или признаки пристеночного тромбоза
- тип С – стенозы протяженностью более 20 мм, стенозы, имеющие изъязвленную поверхность, а также диффузные поражения и окклюзии коронарного русла.
Наиболее сложным считается поражение биффуркации — места деления — артерии.
Вторая статья расходов — это имплантация — установка — самого стента. В нашей клинике доступны и успешно используются несколько поколений коронарных стентов различных фирм-производителей. Наши рентгенхирурги давно применяют и знают преимущества и недостатки каждого стента и могут порекомендовать оптимальный для Вас вариант.
Таким образом, минимальная цена коронарного стентирвоания в Клинике инновационной хирургии составляет всегорублей.
Стоимость стентирования складывается из двух основных частей. Первая часть — это расходы на проведение самой операции и подготовки сосуда к имплантации стента. Сюда включены расходы на контрастное вещество, катетеры, баллоны и проводники.
Цена процедуры зависит исключительно от степени и сложности поражения конкретной коронарной артерии. Согласно классификация ACC/AHA, атеросклеротическое поражение коронарных артерий разделено на три основных типа:
- тип А — концентрические стенозы менее 10 мм по протяженности, с ровными контурами бляшки
- тип В – эксцентрические стенозы, либо стенозы, имеющие умеренный кальциноз, неровные контуры или признаки пристеночного тромбоза
- тип С – стенозы протяженностью более 20 мм, стенозы, имеющие изъязвленную поверхность, а также диффузные поражения и окклюзии коронарного русла.
Наиболее сложным считается поражение биффуркации — места деления — артерии.
Вторая статья расходов — это имплантация — установка — самого стента. В нашей клинике доступны и успешно используются несколько поколений коронарных стентов различных фирм-производителей. Наши рентгенхирурги давно применяют и знают преимущества и недостатки каждого стента и могут порекомендовать оптимальный для Вас вариант.
Таким образом, минимальная цена коронарного стентирвоания в Клинике инновационной хирургии составляет всего 75000 рублей.
Противопоказания для операции
Один из способов лечения ишемиии – стентирование. Это малоинвазивный эндоваскулярный метод вмешательства, цель которого – восстановить просветы в артериях, пораженных атеросклерозом.
- Диаметр артерии меньше 2,5–3 мм;
- Плохая свертываемость крови;
- Тяжелая почечная или дыхательная недостаточность;
- Диффузное стенозирование — поражение слишком большой области;
- Аллергическая реакция на йод – компонент рентгенконтрастнго препарата.
Главное преимущество проведения стентирования заключается в том, что у данной процедуры почти отсутствуют противопоказания. Исключением может быть только отказ самого пациента.
Но некоторые противопоказания все-таки есть, и врачи учитывают всю тяжесть патологий и принимают все меры предосторожности, чтобы их влияние на ход операции было минимальным. Стентирование или шунтирование сосудов сердца противопоказано людям с почечной или дыхательной недостаточностью, с заболеваниями, которые влияют на свертываемость крови, при аллергических реакциях на препараты, содержащие йод
В каждом из вышеуказанных случаев предварительно с пациентом проводится терапия, ее цель — максимально снизить развитие осложнений хронических заболеваний больного.
- Стентирование сосудов сердца (коронарных артерий) необходимо при выявлении симптоматики ишемической болезни сердца, а также при высоком риске возникновения инфаркта миокарда. Ишемической болезни сердца присуще нарушение кровоснабжения миокарда, в результате чего в сердце не поступает достаточное количество кислорода. Наступает кислородное голодание сердечной мышцы, что может привести к тканевому некрозу (инфаркту миокарда). Главная причина ишемической болезни сердца — атеросклероз коронарных сосудов, при котором происходит сужение артерий из-за появления на их стенках холестериновых бляшек. В некоторых случаях стентирование сосудов показано при остром инфаркте миокарда. В данном случае важен временной фактор, т. к. операцию нужно провести в первые 6 часов после возникновения инфаркта миокарда.
- Еще одно показание к процедуре стентирования — рестеноз коронарной артерии после проведения ангиопластики. Примерно у половины пациентов через несколько месяцев после ее проведния сосуды сужаются вновь. Стентирование рекомендовано для снижения риска развития рестеноза.
- Через 10–15 лет после проведения аортокоронарного шунтирования у пациентов с ишемической болезнью сердца возникает риск стенозирования шунта. Стентирование сосудов используется в качестве альтернативы еще одному коронарному шунтированию.
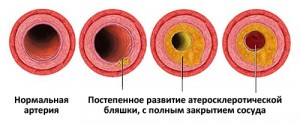
Стентирование артерий проводят для расширения их просвета, который может быть блокирован или сужен атеросклеротическими бляшками. Эти бляшки состоят из жиров и холестерина, накапливающихся внутри сосудистой стенки.
Стентирование может использоваться для лечения:
- Блокады коронарной артерии во время или после инфаркта миокарда.
- Блокады или сужения одной или нескольких коронарных артерий, которые могут привести к нарушению функционирования сердца (сердечной недостаточности).
- Сужения сосудов сердца, которое может ограничить кровоток и вызвать тяжелую стенокардию (боль в грудной клетке), не устраняющуюся применением лекарственных средств.
Следует учитывать, что стентирование у пациентов со стабильной ишемической болезнью сердца (стенокардия напряжения) не может улучшить их прогноз, хотя способно облегчить клиническую картину и увеличить качество жизни.
Для стентирования, проводящегося с целью лечения инфаркта миокарда, абсолютных противопоказаний нет.
В плановых ситуациях врачи должны взвесить все плюсы и минусы стентирования по сравнению с оптимальной медикаментозной терапией или шунтированием. Многочисленные сопутствующие заболевания могут повысить риск осложнений, из-за чего этим пациентам в большей степени подходит медикаментозная терапия.
- Есть ли вероятность, что в скором будущем пациенту будет необходимо хирургическое вмешательство? Нужно учитывать, что при приеме антитромбоцитарных препаратов увеличивается риск кровотечений, а при их отмене – опасность тромбоза стента.
- Сможет ли пациент соблюдать рекомендации по антитромбоцитарной терапии (и есть ли у него достаточно денег для этого).
- Существуют ли противопоказания к приему антитромбоцитарных препаратов?
Показания к проведению операции стентирования
Операция стентирования коронарных сосудов показана пациентам со следующими формами ишемической болезни сердца:
- Прогрессирующая стенокардия – учащение, увеличение по продолжительности и по интенсивности приступов загрудинных болей, не купирующихся приемом нитроглицерина под язык,
- Острый коронарный синдром (прединфарктное состояние), угрожающее развитием острого инфаркта миокарда в ближайшее время без лечения,
- Острый инфаркт миокарда,
- Ранняя постинфарктная стенокардия – приступы сердечных болей, возникающие в первые недели после острого инфаркта,
- Стабильная стенокардия 3-4 ФК, когда частые, продолжительные болевые приступы значительно снижают качество жизни пациента,
- Повторный стеноз или тромбоз ранее установленного стента или шунта (после операции аорто-коронарного шунтирования).
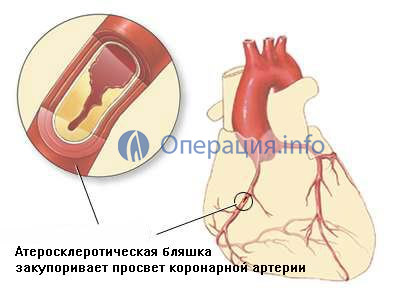
стенозирующий атеросклероз коронарных артерий – основная предпосылка к проведению операции
Стент, покрытый лекарственным веществом, предпочтительнее устанавливать у следующих категорий пациентов:
- Лица с сахарным диабетом, нарушенной работой почек (пациенты, получающие гемодиализ),
- Лица с высоким риском развития рестеноза,
- Пациенты, прошедшие операцию по установке непокрытого стента, у которых развился повторный стеноз,
- Пациенты с повторным стенозом шунта после операции АКШ.
Образ жизни после операции
Как правило, в 90% случаев пациенты отмечают отсутствие приступов стенокардии. Однако, это не значит, что можно забыть о своем здоровье и продолжать жить так, как будто ничего не случилось. Теперь Вы должны позаботиться о своем образе жизни, и при необходимости, провести его коррекцию. Для этого достаточно придерживаться несложных правил:
Отказаться от курения и употребления крепких алкогольных напитков.
Соблюдать принципы здорового питания. Не нужно изнурять себя постоянными голодными диетами в надежде нормализовать высокий уровень холестерина в крови (как основу развития атеросклероза). Наоборот, следует получать белки, жиры и углеводы из продуктов питания, но их поступление должно быть сбалансированным, а жиры “полезными”. Жирные сорта мяса, рыбы и птицы нужно заменить на нежирные, а также полностью исключить из рациона жареные блюда и продукты фаст-фуд. Больше получать зелени, свежих овощей и фруктов, кисломолочных изделий. Также полезны крупяные продукты и растительные масла – оливковое, льняное, подсолнечное, кукурузное.
Принимать назначенные врачом препараты – липидснижающие (если высокий уровень холестерина), гипотензивные препараты, антиагреганты и антикоагулянты (под ежемесячным контролем свертываемости крови)
Особое внимание следует уделить назначению последней группы препаратов. Так, в случае установки простого стента, “двойная профилактика” его тромбоза заключается в приеме плавикса и аспирина в первый месяц после операции, а в случае покрытого лекарственным веществом стента – в первые 12 месяцев
Преждевременное прекращение приема лекарств по назначенной врачом схеме недопустимо.
Исключить значительные физические нагрузки и занятия спортом. Достаточно адекватных состоянию пациента нагрузок в виде ходьбы, легкого бега или плавания.
После операции посещать кардиолога по месту жительства согласно его назначениям.
Стентирование не является инвалидизирующей операцией, и если пациент сохраняет трудоспособность, он может продолжать работать.