Какое время длится операция по удалению желчного пузыря?
Содержание:
- Что такое лапароскоп? Как проводится лапароскопия желчного пузыря?
- Сколько будет лежать в больнице ребенок
- Желчнокаменная болезнь
- Амбулаторное восстановление
- Классификация осложнений после холецистэктомии
- Виды операций и особенности проведения
- Фарфоровый желчный пузырь
- Сколько лежат в больнице после лапароскопии
- Часто задаваемые вопросы
- Дают ли инвалидность после удаления желчного пузыря
- Может ли болеть печень после удаления желчного пузыря
- Можно ли вынашивать беременность после удаления желчного пузыря
- Допустимо ли поднимать тяжести
- Опасна ли простуда сразу после операции
- Можно ли принимать горячие ванны посещать баню и когда
- Можно ли курить после удаления желчного пузыря
- Как меняется образ жизни после удаления желчного пузыря
- К кому можно обратиться за наблюдением после холецистэктомии
- Техника удаления желчного пузыря
Что такое лапароскоп? Как проводится лапароскопия желчного пузыря?
Эндоскопическое оборудование, которое использует хирург во время лапароскопии желчного пузыря
- Лапароскоп. Представляет собой оптическую трубку, в которой встроена система линз, миниатюрная видеокамера и источник света. Лапароскоп может иметь различную длину и толщину. Хирург всегда начинает операцию с того, что делает отверстие в передней стенке живота и вводит через него лапароскоп. Видеокамера подсоединена к монитору, на котором врач может видеть желчный пузырь и другие внутренние органы.
- Инсуффлятор. Предназначен для подачи газа в брюшную полость. Это нужно для того, чтобы создать внутри свободное пространство, отодвинуть внутренние органы друг от друга и улучшить обзор. Обычно во время лапароскопии желчного пузыря используется углекислый газ – он безопасен.
- Троакар. Инструмент для наложения отверстий на брюшной стенке. Состоит из полой трубки и вставленного в неё острого стилета. Хирург прокалывает троакаром стенку живота, после чего извлекает стилет, а трубку оставляет.
- Ирригатор/аспиратор. Аппарат для промывания брюшной полости и отсасывания содержимого.
- Эндоскопические инструменты. Существует много их разновидностей: различные зажимы, ножницы, электроножи, степлеры для наложения металлических скоб и пр. Хирург выбирает тот инструментарий, который необходим в данном случае.
Как происходит подготовка к лапароскопии желчного пузыря?
Исследования, которые могут быть назначены врачом перед лапароскопией
- Общий анализ крови и общий анализ мочи – за 7-10 дней до операции.
- Биохимический анализ крови – за 7-10 дней до операции.
- Определение группы крови и резус-фактора.
- Исследование крови на RW (на сифилис) – за 3 месяца до операции.
- Экспресс-анализ крови на гепатит B, C.
- Исследование крови на ВИЧ.
Также перед операцией могут быть назначены исследования печени и желчного пузыря
- Ультразвуковое исследование. Во время него можно определить положение, размеры, толщину стенок желчного пузыря, наличие в нем камней и пр.
- Прицельное биохимическое исследование крови – определение показателей, характеризующих функцию печени: АЛТ, АСТ, щелочная фосфатаза.
- Ретроградная холангиопанкреатография – рентгенография желчного пузыря и желчевыводящих путей, которая выполняется после введения в них контрастного вещества через зонд.
- Другие исследования, которые помогают оценить состояние сердечно-сосудистой, дыхательной системы, почек.
Подготовка к лапароскопии желчного пузыря
Подготовка в стационаре
- Накануне операции пациенту назначают легкую пищу. Последний её прием происходит в 19.00 – после этого есть нельзя.
- В день операции с утра запрещается есть и пить.
- Накануне вечером и утром перед лапароскопией делают очистительную клизму. За день до вмешательства врач может назначить слабительное.
- Вечером или утром нужно принять душ, сбрить с живота волосы.
- Если вы принимаете лекарства, то нужно спросить у врача, можно ли их выпить в день лапароскопии.
- Накануне вечером и незадолго до операции пациенту дают специальные успокоительные препараты.
- Перед тем, как отправиться в операционную, нужно снять с себя очки, контактные линзы, украшения.
Как выполняется операция?
- Французский способ. Часто применяется хирургами во Франции. Пациенту раздвигают ноги, врач становится между ними.
- Американский способ. Практически всегда применяется в Америке. Пациент лежит со сведенными ногами, хирург находится слева от него.
Во время лапароскопических операций на желчном пузыре на животе обычно делают 4 прокола строго в установленной последовательности
- Первый – чуть ниже пупка (иногда – немного выше). Через него вводят лапароскоп, наполняют полость живота углекислым газом при помощи инсуффлятора. Все остальные проколы делают под контролем видеокамеры – это помогает не повредить внутренние органы.
- Второй – посередине сразу под грудиной.
- Третий – на 4-5 см ниже реберной дуги справа на вертикальной линии, мысленно проведенной через середину ключицы.
- Четвертый – на уровне пупка, на вертикальной линии, мысленно проведенной через передний край подмышечной впадины.
Сколько будет лежать в больнице ребенок

Во избежание осложнений маленьким детям рекомендуют проводить в медицинском учреждении не менее 10 дней
Во избежание осложнений маленьким детям рекомендуют проводить в медицинском учреждении не менее 10 дней. В ситуациях, когда оперативное вмешательство потребует дополнительных действий в виде пришивания части брюшины, срок нахождения в больнице также может увеличиться. Для детей характерна повышенная физическая активность, которая крайне противопоказана в послеоперационный период, по этой причине нахождение ребёнка под присмотром врачей будет необходимо.
Происходит хирургическое вмешательство с применением общего наркоза, который может оказать негативное воздействие на неокрепший детский организм. Маленьких детей после удаления органа в отделении интенсивной терапии содержат дольше взрослых. В большинстве клиник дети дошкольного возраста содержатся на стационарном лечении вместе с одним из родителей.
В первые несколько дней за ребёнком будет необходимо совершать контроль даже во время его сна. Кроме того, нужно будет показать, какие именно физические упражнения ему нужно выполнять и проконтролировать сам процесс во избежание излишних нагрузок. В большинстве случаев, при отсутствии осложнений, детей выписывают спустя 7-10 дней после проведения лапароскопии.
Не слишком стоит доверять отзывам родителей, чьи дети перенесли подобную операцию, в виде: “Можете восстановиться уже дома, забрала ребёнка на 3 день, все в порядке”. Первый период послеоперационной реабилитации очень важен и возможные отклонения от рекомендаций способны привести к серьёзным последствиям, которые будут сопровождать человека на протяжении всей жизни. Только специалист в условиях стационара может обеспечить полноценное восстановление и контроль за состоянием ребенка.
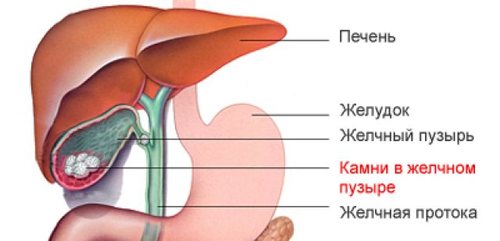
Желчнокаменная болезнь
В состав конкрементов входят:
- Ядовитое вещество – билирубин.
- Холестерин.
- Кальциевые соли.
Когда их концентрация в организме слишком повышена, они начинают густеть и выпадать в осадок, которые в свою очередь кристаллизируются и формируются конкременты.
Основная причина застойных явлений желчи – неправильное и нерегулярное питание.
Если конкременты не успевают вырастать, то они свободно могут выходить вместе с печеночным секретом в 12-перстную кишку.
Большие конкременты уже не могут самостоятельно пройти через протоки. Они застревают при попытке выхода и нарушают отток желчи.
- Изжога.
- Болевые ощущения в правой части под ребрами.
- Частая отрыжка.
- Горечь во рту.
- Ощущение тяжести.
- Изжога.
- Нарушение стула.
- Рвота.
- Тошнота.
Чем больше становится размер камней, тем тяжелее проходит заболевания, могут появиться серьезные осложнения. При застревании камней в протоках, человек испытывает сильные колики.
Только начальную стадию болезни возможно вылечить медикаментами. При этом камни должны быть холестериновыми. Билирубиновые конкременты невозможно вылечить при помощи препаратов.
Очень часто при ЖКБ специалист предлагает пациенту сделать операцию по удалению органа. Это позволит не допустить развития тяжелых последствий.
Не всегда нужно делать операцию. Очень часто встречаются люди, которые живут всю жизнь с камнями и не ощущают никакого дискомфорта.
Если отсутствуют симптомы и не имеет никаких расстройств в пищеварении, то обнаружить такое состояние можно лишь случайно при УЗИ брюшной полости.
Когда нет необходимости и камни никак не сказываются на качестве жизни пациента, лечение не требуется.
Показания к оперативному вмешательству:
- Анемия.
- Образование полипов.
- Большие размеры конкрементов.
- Различные осложнения, возникающие на фоне ЖКБ.
Амбулаторное восстановление
На третьи сутки после выписки обязателен плановый осмотр хирурга и терапевта. Его повторяют через неделю, затем спустя месяц. Анализы крови на общее исследование и по биохимическим показателям сдают через 2 недели с момента выписки, а также через 12 месяцев. Проведение УЗИ рекомендовано в течение первого месяца при необходимости, а контрольное делается через год.
Пациенту разрешается вводить небольшие нагрузки на брюшную полость, выполняя на спине «ножницы» с перекрещиванием ног или «велосипед», крутя в воздухе воображаемые педали. Прогулки могут быть продлены до полутора часов, если нет ухудшения самочувствия. Продолжаются занятия дыхательной гимнастикой.
Лекарственные средства в ходе реабилитации
Если развивается дуоденогастральный рефлюкс, необходимы соответствующие препараты против рефлюкса. Мотилиум предотвращает заброс желчи из двенадцатиперстной кишки в желудочный тракт. Если поражаются слизистые в желудке, необходимы лекарства антисекреторного воздействия, к примеру, Омепразол. Боли и изжогу могут снять антациды Алмагель и Ренни, а также Маалокс.
Полезным будет употребление минеральной воды. Рекомендуется Ессентуки 4,17, Славяновская и другие по согласованию с врачом. Вода принимается исключительно теплой, выпивается медленно, четырежды в течение дня, по половине (или чуть меньше) стакана. Дополнительно назначается проведение физиопроцедур в виде магнитотерапии или ультразвука.
Лечение в профилакториях и санаториях
Выполненное удаление желчного пузыря считается полноценным показанием специалисту для направления больного на санаторно-курортное лечение. Все процедуры, которые предлагаются в лечебном комплексе большинства таких учреждений, помогут восстановить нормальное функционирование различных систем в организме пациента.

Санатории предлагают:
| № | Полезная информация |
|---|---|
| 1 | курс лечения минеральными водами |
| 2 | бальнеопроцедуры, углекислые, хвойные, радоновые или минеральные ванны |
| 3 | проведение электрофореза с янтарной кислотой |
| 4 | лечение Рибоксином и Милдронатом |
| 5 | комплекс лечебных упражнений и диетическое питание |
Классификация осложнений после холецистэктомии
Специалисты выделяют три основных вида осложнений после холецистэктомии:
- ранние;
- поздние;
- операционные.
Ранние осложнения
Как правило, ранние осложнения связаны со вторичным кровотечением, которое возможно при соскальзывании с кровеносных сосудов наложенной на них лигатуры. Это самые распространенные случаи постхолецистэктомических осложнений, поскольку сама операция может быть сопряжена с определенными трудностями при извлечении удаляемого органа (особенно – при проведении лапароскопии желчного пузыря, размер которого из-за многочисленных конкрементов сильно увеличен).

Также возможно вторичное кровотечение из ложа удаленного органа, которое возникает в случаях сращивания стенок пузыря и печени вследствие изменений их тканей в результате воспалительного процесса. Вид оказываемой в таких случаях первой помощи зависит от типа кровотечения (наружное или внутреннее) и сопутствующей клинической картины.
Внутреннее кровотечение возможно устранить только хирургически, путем повторного накладывания на сосуд лигатуры или установки на него клипсы. В процессе такой повторной операции остатки крови удаляются, и проводится проверка наличия иных источников кровотечения. Кровопотеря возмещается переливанием коллоидного и солевого растворов и плазмы. Как правило, такие осложнения обнаруживаются еще в то время, когда пациент находится в стационаре, поэтому они и называются ранними и врачи их оперативно устраняют.
Они возникают при соскальзывании лигатуры, приводящей к желчному перитониту (излиянию желчи в брюшную полость). Подобные абсцессы также могут возникать вследствие распространения инфекции и как осложнение после холецистита флегмонозного или гангренозного вида.
Для клинической картины таких осложнений характерны:
- высокая температура тела;
- головные и мышечные боли;
- при пальпации области правого подреберья возникает сильный болевой синдром;
- озноб;
- одышка (частое дыхание);
- при большом размере абсцесса возможна асимметрия грудной клетки.
Лечение абсцессов также носит оперативный характер, при котором образовавшийся гнойник вскрывают и ставят систему дренирования. Одновременно с этим назначаются препараты антибактериального действия.
Поздние осложнения после холецистэктомии
Её внешними признаками являются пожелтение кожных покровов и глазных склер, желчный рефлюкс, сопровождаемый горечью во рту, боли в правом подреберье и нарушения стула.
Для возобновления свободного желчевыведения проводится удаление камней из протоков, либо (если это невозможно) – удаление части желчного канала с последующим восстановлением его целостности, либо операция по эндопротезированию желчевыводящих путей. Главная цель таких операций – восстановление нормального анастомоза (свободного соединения желчных протоков с окружающими органами).
В некоторых случаях при повреждении желчевыводящего пути возможно образование свищей, через которые желчь просачивается за его пределы. В таких случаях также проводится операция по закрытию места повреждения.
Также поздними осложнениями считаются ситуации, когда оперативное вмешательство не представляется возможным из-за возникновения неучтенных ранее противопоказаний.
Осложнения операционного характера
К такого рода негативным последствиям относятся:
| № | Полезная информация |
|---|---|
| 1 | неправильная перевязка культи протока желчного пузыря |
| 2 | повреждения печеночной артерии |
| 3 | повреждения воротной вены |
Последнее является наиболее опасным, поскольку велика вероятность летального исхода.
Для того, чтобы максимально снизить вероятность возникновения необходимости повторной операции после холецистэктомии, необходимо максимально полное предоперационное обследование пациента на предмет определения сопутствующих патологий и наличия противопоказаний. Это позволить выбрать наиболее оптимальный способ хирургического вмешательства и минимизировать риск возникновения непредвиденных ситуаций.

Кроме того, многое зависит от опыта и квалификации хирурга, а также от соблюдения им последовательности действия и необходимых требований к безопасности при проведении хирургических манипуляций. Если все перечисленные требования соблюдены в полной мере, то риск возникновения осложнений, а, следовательно, и вероятность повторной операции после удаления желчного пузыря сводятся почти к нулю.
Виды операций и особенности проведения
После проведения эндоскопии и КТ устанавливается тип и размер камней, а затем врач определяет наиболее подходящую тактику лечения калькулезного холецистита. Удаление камней из желчного пузыря с минимальной инвазивностью возможно с помощью дробления конкремента лазером и контактного химического литолиза.
Удаление желчного пузыря называется холецистэктомией и проводится операция при помощи минидоступа, лапароскопии и лапаротомии.
Лапароскопическая холецистэктомия менее травматична в отличие от открытой операции. При данном методе делается четыре разреза, длина которых до двух сантиметров. При минидоступе разрезается брюшная стенка в области пупка на 3–7 сантиметров.
Поскольку разрез меньше, то уменьшается и послеоперационный период, сокращается длительность пребывания в стационаре, это дает лучший косметический результат. Маленький разрез не обеспечивает необходимый обзор для определения состояния органов, поэтому не всегда можно сделать лапароскопию.
Абсолютных противопоказаний к лапароскопии нет. Относительными противопоказаниям является острый холецистит, длящийся более двух суток, перитонит, острый холангит, механическую желтуху, наличие внутренних или наружных желчных свищей, цирроз печени, острое течение панкреатита, беременность, выраженное ожирение, сердечно-легочную недостаточность в тяжелой степени.
Мнение врачей, как скоро проводить холецистэктомию при остром холецистите, расходятся. Ранее считалось, что операцию лучше делать через 6–8 недель после обострения, чтобы было время на купирование острого воспаления и антибактериальной терапии. Но полученные данные, говорят о том, что ранняя лапароскопическая холецистэктомия, которая была проведена в первые дни заболевания, дает такую же частоту осложнений, но позволяет сократить сроки лечения.
При плановой традиционной холецистэктомии смертность больных, возраст которых до 65 лет составляет 0,03%, чуть выше этот показатель у людей постарше (0,05%). Ревизия общего желчного протока, старческий возраст (старше 75 лет), экстренная операция, выполненная при перфорации желчного пузыря или перитоните, снижают прогноз на выздоровление.
Для снижения рисков при появлении клиники желчнокаменной болезни пациентам рекомендуют проведение планового хирургического вмешательства. При лапароскопии послеоперационный период протекает значительно легче, чем после лапаротомии. Поскольку брюшная стенка и мышцы менее травмированы, то боли пациентов почти не беспокоят и большинство из них отказываются от приема анальгетиков.
Пациент восстанавливается быстро и может выписаться из стационара на 2-3 сутки. Больничный дается на 20 дней. Минидоступ применяется, если есть спайки, воспалительная инфильтрация тканей, если нет возможности ввести углекислый газ. После данной операции больной находится в больнице 3–5 дней.
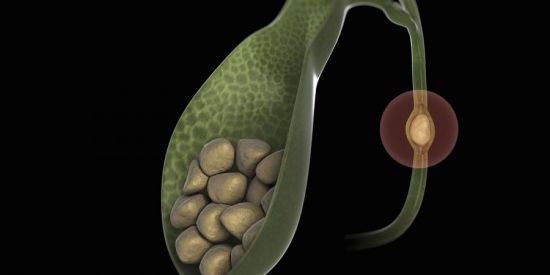 Длительность операции по удалению камней превышает 60 минут, если обнаруживаются осложнения или сопутствующие патологии
Длительность операции по удалению камней превышает 60 минут, если обнаруживаются осложнения или сопутствующие патологии
При лапаротомии доступ при холецистэктомии может быть вертикальным, косым и угловым. Длина разреза может достигать 20 см. Данный метод применяется, если делается экстренная операция, есть противопоказания к лапароскопии, выявлено острое воспаление с выходом гнойного содержимого в брюшную полость или обнаружено поражение протоков.
При отсутствии нагноения швы снимаются на 7–10 день, а стационар больной может покинуть только через 2 недели после операции. Спустя 2–3 недели человек уже может возвращаться к привычному образу жизни, но должен придерживаться диеты и избегать подъема тяжестей и купания в водоемах и бассейнах. Трудоспособность восстанавливается в течение 1–2 месяцев.
При выписке из больницы врач расскажет, как восстановиться после холецистэктомии. Рекомендации даются относительно диеты, физической активности, приема медикаментов, ухода за швом. Следуя всем рекомендациям, пациент сможет избежать послеоперационных осложнений и быстро адаптироваться к жизни без желчного пузыря.
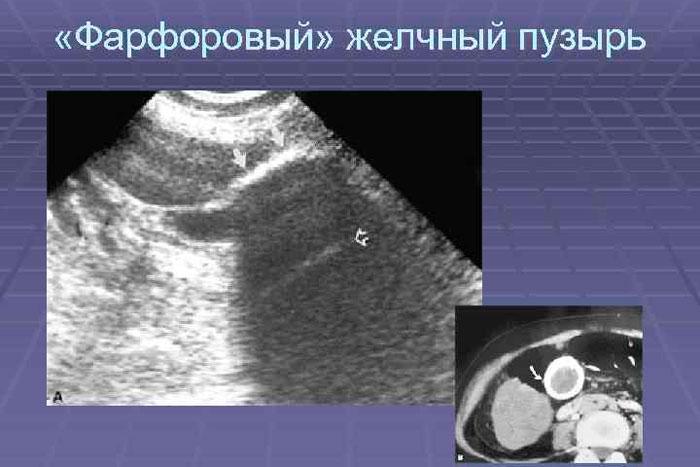
Фарфоровый желчный пузырь
Кальциноз характеризуется откладыванием солей кальция на поверхности органа, что приводит к последующему воспалению. На сегодняшний день точная этиология болезни не выявлена. Достаточно распространено возникновение патологии из-за генетической предрасположенности пациента.
Кальциевые соли приводят к увеличению толщины и веса стенок пузыря, что провоцирует нарушение его работы. Заболевание практически всегда сопровождается холестерозом. Холестерин не имеет возможности всасываться через поверхность органа, в результате чего вещество активно накапливается в протоках. Это, в свою очередь, может привести к образованию конкрементов.
Пациенты часто задаются вопросом, стоит ли удалять желчный пузырь при диагностировании этого заболевания. Врачи в большинстве случаев назначают холецистэктомию, так как высока вероятность (примерно 30-60%), что подобная патология преобразуется в онкологическое новообразование. Перед хирургическим вмешательством непременно проводится медикаментозная терапия, направленная на снижение воспаления и восстановление нормального оттока.
Сколько лежат в больнице после лапароскопии
От квалификации хирурга, степени вреда, который нанесла болезнь организму, от индивидуальных способностей иммунитета будет зависеть, сколько именно дней займет стационарное лечение, однако в ряде случаев пациента могут выписать уже на следующий день после лапароскопии. Для большинства людей, страдавших желчнокаменной болезнью и перенесших холецистэктомию, выписка будет возможной возможна не ранее, чем через 7 дней. Сразу после операции пациента перевозят в палату интенсивной терапии, чтобы после наркоза до извлечения труб, с помощью которых производится искусственное дыхание, он находился под особым контролем медицинской аппаратуры и врачей реаниматологов.
Благодаря щадящему лапароскопическому методу пациент после удаления желчного пузыря пробудет в реанимации только первые три часа. После этого производится транспортировка в обычную палату. В первые сутки после проведенной операции пациенту запрещается пить и есть.
Перенесенный холецистит, блокировавший отток желчи, и непосредственное хирургическое вмешательство оказывают негативное воздействие на пищеварительный тракт, по этому организм, находящийся в условиях отсутствия ЖП, не сможет переваривать пищу. Только со второго дня возможен приём некоторых продуктов и ограниченного количества воды. В этот же период разрешается и умеренная физическая активность в виде изменений положения тела и совершения нескольких шагов по палате.
К проведённым дням в стационаре необходимо готовиться заранее и взять с собой необходимые предметы гигиены и одежду. Выписывают пациента в среднем на 7 день и назначается лечение в реабилитационный период, состоящее из приёма медикаментов и диеты. В ситуациях, когда возникают осложнения, выписывается человек гораздо позже, после прохождения дополнительного лечения. Цена лечения зависит от того, в какой клинике оно будет проводиться, от степени срочности и квалификации медицинского персонала.
Часто задаваемые вопросы
Любое оперативное вмешательство, в том числе удаление желчного пузыря влияет на продолжительность жизни, а также на ее качество. Однако есть много нюансов, которые могут усугубить или ускорить реабилитацию и последующую жизнедеятельность.
https://youtube.com/watch?v=VflWlj84c4Q
Дают ли инвалидность после удаления желчного пузыря
Человек, у которого было удаление желчного пузыря имеет возможность оформить инвалидность, но ее дают не во всех случаях. Точно ее может определить исключительно врач. Для получения инвалидности потребуется пройти определенные дополнительные обследования, а также комиссию.
Может ли болеть печень после удаления желчного пузыря
Боли в печени обычно являются проявлением постхолецистэктомического синдрома. Обычно это последствие некачественного вмешательства или нарушений функций сфинктера. Также боль может оказаться проявлением заболевания печени.
Можно ли вынашивать беременность после удаления желчного пузыря
Доктор определяет можно ли рожать после удаления желчного пузыря исходя из анамнеза пациентки. Чаще всего врачи не запрещают беременность, однако она должна тщательно контролироваться не только гинекологом, но и гастроэнтерологом.
При этом нередко период вынашивания характеризуется запорами и вздутием живота. Роды после удаления желчного пузыря должны проходить с максимально квалифицированным гинекологом, который определит заранее можно ли уже рожать.
Допустимо ли поднимать тяжести
Хоть и удаление желчного пузыря мало влияет на продолжительность жизни, оно накладывает немало ограничений, связанных с поднятием тяжестей.
Есть ли запреты в конкретный послеоперационный период может решать исключительно врач, но они напрямую зависят от типа проводившегося вмешательства. При лапароскопическом варианте не допускается первые 2 месяца носить более 9 кг, при полостном же граничный вес – 5кг.
Крайне важно прислушиваться к тому, как реагирует организм на поднятие тяжестей
Опасна ли простуда сразу после операции
Организм после любой операции достаточно уязвим. Удаленный же желчный пузырь значительно влияет на иммунитет, минимизируя его. По этой причине врачи советуют стараться избегать переохлаждения и не забывать про расписанный режим.
Иногда простую простуду возможно спутать с послеоперационной пневмонией, при которой происходит значительный скачок температуры
Тогда крайне важно получить своевременную консультацию у врача
Можно ли принимать горячие ванны посещать баню и когда
При приеме ванной всегда происходит значительное усиление кровотока, а также воспаления, если таковое имеется. Спустя месяц, после того, как врач разрешит удалить швы, можно ненадолго погружаться в теплую воду. В бане стоит находиться не более, чем до появления первых капель пота.
Классическую баню лучше заменить на сухую сауну.
Можно ли курить после удаления желчного пузыря
Операция предполагает всегда максимальное ограничение и даже отказ от курения, так как это один из факторов, повышающих риск образования камней. Также табачный дым при отсутствии желчного пузыря может спровоцировать болезни печени.
Как меняется образ жизни после удаления желчного пузыря
Кардинального изменения образа жизни обычно не происходит. Все перемены относятся к ограничению физнагрузок, а также к питанию. Желательно завести отдельный блокнот для фиксирования всех нововведений, чтобы легче определить, что могло негативно сказаться на самочуствии.
Полезно заменить активный спорт на йогу или плавание. Также для избегания эмоциональных стрессов нелишними будут аутогенные тренировки, которые могут влиять на состояние психики.
К кому можно обратиться за наблюдением после холецистэктомии
Основным лечащим врачом для наблюдения становится после стационара гастроэнтеролог. Он может помочь побороть осложнения после удаления желчного пузыря, а также даст советы, как минимизировать возможные последствия в жизни.
Немало полезных рекомендаций возможно получить и от психотерапевта про то, как жить после удаления желчного пузыря. Важные советы нередко могут исходить и от психолога.
Привыкнуть к любым ограничениям впоследствии вполне реально, достаточно лишь сразу сделать корректировку стиля жизни после операции, в том числе не забыв исключить алкогольные напитки. Ведь алкоголь может дать немало осложнений после удаления желчного пузыря.
Техника удаления желчного пузыря
После того, как подействует наркоз, в желудок проталкивается тонкая трубка. Ею удаляется содержимое органа. Зонд остается в нем до завершения операции и препятствует попаданию желудочного содержимого в дыхательные пути.
После введения прибора лицо пациента закрывается маской, ведущей к прибору искусственного дыхания. Это необходимое условие, так как закачанный в брюшину углекислый газ сжимает легкие, что нарушает их работу.
В пупке делается небольшой надрез. Через него внутрь закачивается (обычно углекислый) газ, чтобы брюшина раздулась, что обеспечивает максимальный доступ инструментов к нужным органам, при этом соседние не травмируются. В отверстие около пупка вводится троакар с видеокамерой.
В животе (справа) делается еще три прокола. В них просовываются троакары, в которые вставляются нужные инструменты. Определяется месторасположение пузыря. Если рядом имеются спайки – они удаляются, чтобы высвободить орган. Потом выясняется степень наполненности органа желчью.
Если пузырь перенапряжен, то разрезается одна стенка. Через отверстие отсасывается часть жидкости. Затем на разрез накладывается зажим. Находится холедох и перерезается, высвобождается связанная с пузырем артерия. Она зажимается двумя скобами, и сосуд перерезается между ними. Затем края зашиваются.
Пузырь отрезается от печени. Сосуды, которые начали кровоточить – прижигаются электротоком. Затем пузырь аккуратно отделяется от остальных удерживающих его тканей и вытаскивается через отверстие в пупке. Лапароскопом осматривается брюшина изнутри – остались ли в ней кровотечения, желчь или измененные ткани. При их наличии они удаляются, а сосуды прижигаются. Затем в брюшину вводится жидкий антисептик для промывания полости, затем жидкость отсасывается.
Из проколов вынимаются все троакары, отверстия зашиваются или заклеиваются. Если требуется дренаж – одна дырочка оставляется. Трубка остается в теле пару дней – для вывода остатков антисептического вещества. Если нет необходимости, дренаж не ставится.
Длительность лапароскопической операции – 40-90 минут. При сильных кровотечениях, травмировании соседних с пузырем органов или иных трудностей, которые нельзя исправить через проколы, брюшина разрезается и проводится обычная полостная операция.
Удаление конкрементов
Удаление конкрементов из пузыря почти не отличается от лапароскопии органа. Операция осуществляется под общим наркозом, человек до конца находится на искусственном дыхании. Затем все действия повторяются до момента введения троакаров. При обнаружении спаек, они удаляются.
Затем стенка органа надрезается, туда вставляется трубка для отсоса содержимого. Когда процедура заканчивается, разрез ушивается. Потом брюшина изнутри промывается антисептическим раствором. Троакары вынимаются, проколы зашиваются.