Степени, симптомы, причины и лечение сердечной недостаточности у детей
Содержание:
Лечение
Когда проводят лечение заболевания главное – не допустить наступления последней стадии, на которой современная медицина не способна уже ничего исправить. Лечение проводят консервативными методами или прибегают к операции.
Неотложная помощь
Если вы заметили симптомы приступа у ребенка, необходима неотложная помощь:
- Осуществлять уход за ребенком, придерживать его в полусидячем состоянии;
- Наложить жгуты на ноги таким образом, чтоб не нарушить артериальный кровоток;
- Поместить нижние конечности в теплую воду.
Неотложная помощь врача перед госпитализацией и в больнице:
- Нейролептаналгезия. В организм вводятся наркотические вещества, зачастую морфий;
- Вдыхание кислорода носовым кратером;
- Пациентам необходимо лечение с внутривенным введением гепарина.
Операция
Когда помощь консервативных методов, как лечение, не дает никакого эффекта, прибегают к хирургическому вмешательству. Проводятся такие виды операций, как:
- Пересадка сердца – удаляя поврежденный орган, специалисты не затрагивают обе части предсердий, к которым пришиваются донорские, а дальше присоединяют легочную артерию и аорту;
- Кардиомиопластика – берется кусок из широчайшей спинной мышцы больного и им покрывают его сердце;
- Использование искусственного сердца – применяются особые кардиопротезы. Протез вживляют в организм пациента, улучшая сократительную способность сердца и увеличивая качество жизни.
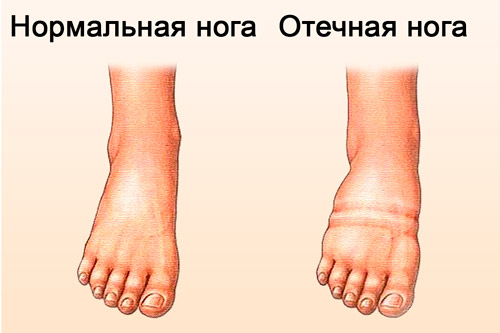
Необходим ежедневный уход за кожей ребенка, которая из-за отеков становится тоньше, уязвимой для заболевания, теряет эластичность. Когда ребенок находится в сидячем положении, требуется помочь ему принять удобную позу, используя подушки. При этом можно подставить ему под ноги скамейку или низкую табуретку, так конечности будут максимально приподняты и уменьшится отек ног.
▼СОВЕТУЕМ ОБЯЗАТЕЛЬНО ИЗУЧИТЬ▼
Лечение данной патологии у детей проводят на основании клинических и инструментальных исследований, полного спектра необходимых лабораторных обследований, консультаций узких специалистов. При этом важным фактором является уточнение диагноза с определением формы и степень тяжести патологии для выбора тактики лечения.
Малышей грудного возраста необходимо кормить сцеженным грудным молоком из бутылочки или из рожка, реже питание осуществляют через зонд или парентерально.
Основой лечебной тактики при недостаточности миокарда является:
- назначение сердечных гликозидов;
- применение диуретиков;
- использование в схеме терапии кардиотропных лекарственных средств;
- назначение препаратов для улучшения микроциркуляции;
- коррекция электролитных нарушений;
- мягкие успокаивающие и кардиотонические препараты;
- лечение сопутствующих патологий, санация очагов хронической инфекции.
Причины
У новорожденных СН зачастую провоцируется врожденными сердечными пороками, особенно, если они тяжелые или комбинированные. У грудничков развитие СН возможно как из-за врожденных пороков, так и вследствие врожденного миокардита. Если у ребенка грудного возраста развивается инфекционный эндокардит, поражение клапанов также способно привести к появлению СН.
любом возрасте ребенка СН могут вызывать:
- Кардиомиопатии.
- Хронические тахиаритмии.
- Болезни почек, при которых начинается олигурия либо анурия.
- Серьезные болезни легких, например, хроническая пневмония или фиброзирующий альвеолит.
- Травмы.
- Перегрузки органа из-за избыточной инфузионной терапии.
- Тяжелые анемии.
- Операции на сердце.
Лечение
Острая сердечная недостаточность требует немедленной реакции родителей и врачей. Ребенку нужна неотложная помощь, которая устранит гипоксию, разгрузит сосуды, улучшит сократительную способность органа, ликвидирует электролитные расстройства. Для этого ребенку дают кислород, мочегонные лекарства, препараты для расширения сосудов, витамины, спазмолитики, гликозиды и другие медикаменты. При этом назначать любые лекарства ребенку с больным органом должен только врач.
При хронической СН терапия будет направлена на:
- Устранение тахикардии, одышки и задержки жидкости.
- Защиту миокарда, мозга, сосудов и почек.
- Улучшение качества жизни ребенка и прогноза.
О сердечной недостаточности у детей смотрите в передаче «О самом главном».
Патогенетические формы острой сердечной недостаточности
Энергетически-динамическая форма возникает в результате первичных
нарушений обменных и энергетических процессов в миокарде
(недостаточность миокарда повреждения, или астеническая форма, по
А.Л. Мясникову).
Гемодинамическая форма. Острая сердечная недостаточность у детей
обусловлена перегрузкой и вторичными обменными расстройствами на
фоне гипертрофии (недостаточность миокарда перенапряжения, или
гипертоническая форма, по А.Л. Мясникову).
левожелудочковая;
правожелудочковая;
тотальная.
диастолическая;
смешанная.
Степени недостаточности: I, II. III и IV
А.Л. Мясникову).
левожелудочковая;
тотальная.
диастолическая;
смешанная.
Диагностика
Установить диагноз врачу помогут дополнительные методы исследования, в частности, ЭКГ.
В качестве дополнительных исследований используются:
- ЭКГ;
- эхокардиография (УЗИ сердца);
- допплерокардиография;
- МРТ сердца;
- анализ крови (клинический и биохимический);
- рентгенография грудной клетки.
(Сила рекомендации I; уровень достоверности доказательств С)
-
Рекомендуется исследование общего анализа крови – для исключения воспалительной природы заболевания сердца, а также анемии, усугубляющей течение СН .
-
Рекомендуется исследование общего анализа мочи .
Рекомендуется проведение 12 канальной электрокардиографии (ЭКГ)
Заметив у ребенка признаки сердечной недостаточности, важно сразу же обратиться к педиатру, который направит кроху к кардиологу и на такие обследования:
- Аускультация.
- Эхокардиография с допплером.
- ЭКГ.
- Рентгеноскопия.
Диагностика
Диагностика у детей осуществляется неинвазивными способами: рентгенографией, допплерэхокардиографией (узи сердца), электрокардиографией, МРТ, тестом с физической нагрузкой. В затруднительных случаях постановки диагноза возможно использование инвазивной методики – катетеризации сердца.
ЭКГ не выявляет специфических признаков сердечной недостаточности. С ее помощью можно получить информацию о:
- Признаках ишемии миокарда.
- Признаках перегрузки правых или левых отделов сердца.
- Нарушении ритма и проводимости.
- Изменении и нарушении реполяризации.
- Увеличение тени сердца (повышение кардиоторакального индекса).
- Застойные изменение рисунка легких (усиленный рисунок).
Допплерэхокардиография является наиболее информативным и безопасным методом диагностики. С помощью него можно выявить:
- Снижение фракции выброса желудочка.
- Снижение ударного объема и сердечного выброса.
- Уменьшение минутного объема кровообращения.
МРТ используется при невозможности полного обзора при эхокардиографии, для оценки взаимоположения сердца, сосудов, легких и других органов. Дает возможность получить точные показатели размеров камер и мышечной массы сердца.
Катетеризация используется крайне редко, в тех случаях, когда необходима информация о содержании кислорода и давлении в камерах сердца.
Своевременная диагностика сердечной недостаточности у детей очень важна. Диагноз, не поставленный вовремя, может привести к страшным последствиям. Сердечная недостаточность приводит к снижению кровоснабжения всех органов, главным из которых является мозг. Ребенок будет сильно отставать в умственном и психическом развитии, а если во время не начать лечение, малыш, возможно, уже никогда не сможет догнать своих сверстников, может случиться остановка роста. Это касается не только высоты маленького пациента, но и отсутствия роста внутренних органов. И самое ужасное, что может случиться – это полиорганная недостаточность и смерть.
Лечение лактацидемической комы
Лечение острой сердечной недостаточности у детей проводят с учётом клинических и лабораторных данных, результатов дополнительных методов исследования.
При тяжёлой острой сердечной недостаточности очень важно придать возвышенное положение ребёнку, обеспечить покой. Питание не должно быть обильным
Необходимо ограничить приём поваренной соли, жидкости, острых и жареных блюд, продуктов питания, способствующие метеоризму, а также стимулирующих напитков (крепкий чай, кофе).
Детям грудного возраста лучше всего давать сцеженное грудное молоко. В некоторых случаях при тяжёлой сердечной недостаточности целесообразно осуществлять парентеральное питание или зондовое кормление.
Очередность их использования зависит от стадии ОСН
Так, при I стадии основное внимание придается улучшению микроциркуляции, кардиотрофической терапии, включая аэротерапию
При II стадии лечение начинают с кислородотерапии, мочегонных средств, препаратов, улучшающих трофику миокарда; затем применяют гликозиды при умеренно быстром темпе насыщения (за 24-36 ч).
В случае доминирования в клинике сердечной астмы (перегрузка левых отделов сердца) должны быть предусмотрены следующие меры:
-
голове и верхнему плечевому поясу ребенка придают возвышенное положение в кровати;
-
ингаляция кислорода в концентрации 30-40 %, подаваемого через лицевую маску или носовой катетер;
-
введение мочегонных средств: лазикс в дозе 2-3 мг/кг внутрь, внутримышечно или внутривенно и (или) верошпирон (альдактон) в дозе 2,5-5,0 мг/кг внутрь в 2-3 приема под контролем диуреза;
-
при тахикардии показано назначение сердечных гликозидов — строфантин (в дозе 0,007-0,01 мг/кг) или коргликон (0,01 мг/кг), повторное их введение через каждые 6-8 ч до получения эффекта, затем в той же дозе через 12 ч дигоксин в дозе насыщения (0,03-0,05 мг/кг) в 4-6 приемов внутривенно через 6-8 ч, затем в поддерживающей дозе (75 дозы насыщения), поделенной на 2 части и вводимой через 12 ч. Предлагается также вариант ускоренного дозирования дигоксина: 1/2 дозы внутривенно сразу, затем по 1/2 дозы через 6 ч; через 8-12 ч больного переводят на поддерживающие дозы: 1/2 дозы насыщения в 2 приема через 12 ч.
-
кардиотрофная терапия: панангин, аспаркам или другие препараты калия и магния в возрастных дозах.
При манифестации альвеолярного отека легких добавляется следующее лечение:
ингаляция 30 % раствора спирта в течение 20 мин для уменьшения пенообразования мокроты; 2-З мл 10% раствора антифомсилана у детей старше 3 лет; кислородотерапия до 40-60% 02 и при необходимости ИВЛ с очищением дыхательных путей отсосом (очень осторожно из-за возможной рефлекторной остановки сердца), режим ПДКВ может ухудшить гемодинамику; возможно назначение в комплексной терапии отека легких ганглиоблокаторов (пентамин), при заведомо известном гипертонусе легочных сосудов и повышенном ЦВД, АД; преднизолон в дозе 1-2 мг/кг внутрь или 3-5 мг/кг внутривенно, особенно при развитии ОСН на фоне инфекционно-аллергического кардита; курс лечения — 10-14 дней с постепенной отменой; показаны введение анальгетиков (промедол) и седативных препаратов. 1
С целью устранения дегидратации в/в ввести гипотонический 0,45% раствор натрия хлорида
1. С целью устранения дегидратации в/в ввести гипотонический 0,45% раствор натрия хлорида.
2. Инсулинотерапию начать на фоне регидратации. Введение гидрокарбоната натрия не показано.
3. Симптоматическая терапия.
1. Назначить инсулинотерапию.
2. Для устранения ацидоза ввести 4% раствор гидрокарбоната натрия (2,5 мл/кг в/в капельно).
3. Симптоматическая терапия (антибиотики, сердечные гликозиды, витамины группы В и С)
Диагностика
Диагностика у детей осуществляется неинвазивными способами: рентгенографией, допплерэхокардиографией (узи сердца), электрокардиографией, МРТ, тестом с физической нагрузкой. В затруднительных случаях постановки диагноза возможно использование инвазивной методики – катетеризации сердца.
ЭКГ не выявляет специфических признаков сердечной недостаточности. С ее помощью можно получить информацию о:
- Признаках ишемии миокарда.
- Признаках перегрузки правых или левых отделов сердца.
- Нарушении ритма и проводимости.
- Изменении и нарушении реполяризации.
Рентгенография покажет:
- Увеличение тени сердца (повышение кардиоторакального индекса).
- Застойные изменение рисунка легких (усиленный рисунок).
Допплерэхокардиография является наиболее информативным и безопасным методом диагностики. С помощью него можно выявить:
- Снижение фракции выброса желудочка.
- Снижение ударного объема и сердечного выброса.
- Уменьшение минутного объема кровообращения.
Катетеризация используется крайне редко, в тех случаях, когда необходима информация о содержании кислорода и давлении в камерах сердца.
Чтобы подобрать верное лечение, врач должен правильно установить стадию и форму заболевания. А для этого проводятся инструментальные и лабораторные исследования.
Обнаружив признаки сердечной недостаточности у ребенка, врачи проводят комплексное обследование. Диагностика заболевания сердца производится следующими способами:
- рентгенография;
- УЗИ сердечной области;
- МРТ;
- электрокардиография;
- тест на физическую нагрузку;
- катетеризация сердца (в сложных случаях для определения правильного диагноза).
Невозможно переоценить важность вовремя проведенной диагностики, поскольку задержка правильного лечения приводит к необратимым изменениям в организме ребенка. Аускультация сердца выявляет приглушенность тонов, а также появление дополнительных патологических аритмичных сердечных тонов
Также при аускультации выявляются мелкопузырчатые влажные хрипы, характерные для левожелудочковой сердечной недостаточности
Аускультация сердца выявляет приглушенность тонов, а также появление дополнительных патологических аритмичных сердечных тонов. Также при аускультации выявляются мелкопузырчатые влажные хрипы, характерные для левожелудочковой сердечной недостаточности.
Пальпация живота позволяет определить увеличение и уплотнение печени у ребенка, что является одним из признаков правожелудочковой недостаточности.
Оценка состояния сердечной мышцы, а также определение степени недостаточности насосной функции осуществляется с помощью УЗИ сердца и крупных магистральных сосудов (ЭхоКГ). Это метод диагностики считается «золотым стандартом» в установлении большинства кардиологических диагнозов. Он позволяет достоверно оценить следующие важные параметры:
- Морфологическую структуру и размеры камер сердца, толщину стенок органа. Также УЗИ позволяет пространственно оценить правильность расположения сосудов и выявить крупные анатомические дефекты межпредсердной и межжелудочковой перегородки или клапанов (сердечные пороки).
- Внутрисердечный кровоток и функцию клапанов, оцениваемую с помощью допплерографии. Если существует недостаточность или стеноз клапанов, а также дополнительные отверстия в сердечных перегородках или створках клапанного аппарата, такой режим УЗИ выявит их.
- Фракцию сердечного выброса. Благодаря оценке размеров желудочков и скорости кровотока, программное обеспечение УЗИ аппарата позволяет вычислить такой показатель, как фракция сердечного выброса. Именно он и отражает, насколько сохранена способность сердца перекачивать кровь.
Таким образом, ЭхоКГ позволяет выявить непосредственную причину и степень сердечной недостаточности.
Любая сердечно-легочная недостаточность у детей в отсутствие ЭхоКГ может быть выявлена путем проведения обзорной рентгенографии грудной клетки. Рентгенологический синдром расширения тени сердца, а также диффузного усиления легочного рисунка укажут на явления дилатации желудочков и предсердий, а также на застой крови в малом круге кровообращения.
Дополнительное проведение ЭКГ при сердечной недостаточности у ребенка позволит не только оценить сердечный ритм и проводимость возбуждения миокарда во всех отделах сердца, но и косвенно укажет на гипертрофию стенок органа, а также на явления систолической перегрузки миокарда.
Принципы диетпитания

Шиповник богат необходимыми сердцу витаминами и микроэлементами, а также обладает мочегонным эффектом, поэтому отвар из него разрешен к употреблению детям, страдающим сердечной недостаточностью.
Немаловажное значение в терапии сердечной недостаточности имеет диета. Детей в грудничковом возрасте следует кормить из бутылочки сцеженным грудным молоком (чтобы уменьшить физическую нагрузку)
В тяжелых случаях применяется питание через зонд или введение питательных растворов в вену.
Принципы диеты при сердечной недостаточности для старших детей:
- Ограничение употребления соли (не больше 6 г в сутки) необходимо в связи с тем, что она задерживает воду в организме, а это приведет к увеличенному объему циркулирующей крови и, соответственно, увеличит нагрузку на сердце. В тяжелых случаях соль исключается полностью, а вкус блюдам придается пряными травами.
- Ограничение потребления жидкости (объем определяет врач в зависимости от возраста ребенка). Разрешено употребление чая, компота, соков, минеральной воды без газа (не более 1 стакана, так как в состав входят соли). Учитываться должна и жидкость в составе блюд, а не только питье.
- Питание должно быть дробным, порциями до 5-6 раз в день, чтобы уменьшить давление желудка на диафрагму.
- Необходим регулярный контроль веса. Чтобы не допустить ожирения, следует согласовать с врачом содержание углеводов и жиров в рационе. Из меню следует исключить употребление мяса и рыбы жирных сортов. Рыбу включать в питание нужно, она обеспечит организм необходимыми жирными кислотами.
- Предпочтительно готовить блюда в отварном виде или на пару. Не рекомендуется употребление наваристых бульонов (лучше использовать второй бульон).
- Так как при сердечной недостаточности происходит сдвиг кислотно-щелочного равновесия в кислую сторону, то для ощелачивания рекомендуется употребление таких продуктов:
При склонности к повышенному газообразованию овощи нужно употреблять после термической обработки на пару.
Методы диагностики
Первоначально врач проведет осмотр ребенка
Если у родителей возникают хотя бы малейшие сомнения насчет здоровья их чада, то не стоит откладывать посещение врача. Необходимо понимать, что любое заболевание нуждается в лечении на ранних стадиях, так как по мере прогрессирования могут возникать нежелательные последствия, и терапия будет становиться более затяжной и сложной.
Когда родители отправятся с ребенком к педиатру, специалист соберет анамнез, вероятнее всего, перенаправит к кардиологу, который, в свою очередь, после того, как осмотрит малыша, назначит определенные исследования:
- ЭКГ;
- рентгенография органов грудной клетки;
- компьютерная или магнитно-резонансная томография;
- ЭхоКг с участием допплерометрии;
- радиоизотопная сцинтиграфия;
- ангиография.
Крайне важно выявить истинную причину, повлекшую за собой развитие сердечной недостаточности, так как нередко данное заболевание является последствием наличия определенной болезни, затрагиваемой органы дыхательной или сердечно-сосудистой системы. https://www.youtube.com/embed/2vKZfXTGZiE
Диагностика острой сердечной недостаточности
Острая сердечная недостаточность диагностируется, основываясь на данных клинического и инструментального обследования. В педиатрии наиболее широкое распространение получили неинвазивные, электрофизиологические и ультразвуковые методы исследования (ЭКГ, Эхо- и допплеркардиография, рентгенологическое исследование). Среди инвазивных методов часто используется метод определения ЦВД.
ЭКГ позволяет судить об электрической активности миокарда, о наличии перегрузки и гипертрофии различных отделов сердца, о метаболических, гипоксических и электролитных нарушениях в миокарде, а также о состоянии таких функций, как автоматизм, возбудимость и проводимость. В совокупности с клиническими данными это дает представление о состоянии сердечной мышцы.
С помощью эхокардиографии можно выявить изменение объемов камер сердца, толщины их стенок в фазу систолы и диастолы, массы миокарда, определить сократительную и насосную функцию желудочков, оценить характер работы клапанного аппарата сердца. Допплеркардиография позволяет определить характер и скорость кровотока в сердце и крупных сосудах, наличие внутрисердечных коммуникаций.
ЦВД, определяемое в полых венах или в правом предсердии, помогает в диагностике СН, протекающей с преимущественным поражением правых отделов сердца. ЦВД тесно коррелирует с гемодинамическими функциями: возвратом крови в правое сердце и его сократительной способностью. Техника проведения интенсивной терапии предполагает использование катетеризации центральных вен, что позволяет постоянно регистрировать и оценивать ЦВД, которое может находиться в корреляционной зависимости с уровнем ОЦК. Центральное венозное давление отражает способность правого сердца справляться с венозным притоком и перекачивать этот объем крови. Поскольку венозная система способна сокращать свою емкость (под влиянием выделяющегося норадреналина) при уменьшении ОЦК, в ряде случаев гиповолемические состояния могут не сопровождаться снижением ЦВД. Уменьшение ОЦК до 10% обычно не сопровождается изменением ЦВД. В настоящее время настоятельно рекомендуется измерять ЦВД у всех больных, находящихся в критических состояниях
Это особенно важно в тех случаях, когда проводится инфузионная терапия. В клинической практике считают нормальными цифрами ЦВД у детей 40-80 мм вод
ст.
Первая помощь
При подозрении на острую сердечную недостаточность обязательно нужно сразу же вызвать скорую помощь. Во время приступа возникает кислородное голодание. Обязательно нужно оказать пострадавшему ребенку первую помощь. Неотложная помощь заключается в следующем:
- нужно расстегнуть ворот и обеспечить поступление свежего воздуха;
- ребенка нужно устроить в удобном положении;
- успокоить пострадавшего, отвлечь его от страха и боли;
- для уменьшения поступления крови к сердцу, сделать ванночки для рук и ног;
- также можно наложить венозный жгут, а через 20 минут расслабить его.
Если поднялось давление, то ребенку нужно дать половину или целую таблетку «Нитроглицерина», которую он должен положить под язык. Для спасения его жизни обязательно нужно принять все требуемые меры для быстрой госпитализации
Транспортировку надо проводить максимально осторожно
Лечение сердечной недостаточности у детей
Лечение направлено на продление и улучшение качества жизни больного ребенка. Терапия является комплексной, она включает в себя: воздействие на этиологический фактор, изменение физической активности, повышение сократимости сердца, коррекцию нарушений недостаточности кровоснабжения органов и профилактику осложнений.
Диетотерапия, как первоначально рекомендуемый метод, призвана увеличить количество приемов пищи до 5-6 раз в день. Еда должна быть разнообразной, обогащенной микро- и макроэлементами (особенно с повышенным содержанием калия и кальция). Следует исключить из рациона жирную пищу, рыбные и мясные бульоны, чай, кофе, шоколад и острую пищу.
Физическая активность – необходимо снизить двигательную активность до уровня умеренной. В тяжелых случаях необходимо соблюдать постельный режим. Во всех остальных – полное отсутствие физической нагрузки ведет к атрофии всех мышц, в том числе и сердечной.
Лекарственная терапия направлена на:
- Повышение сократительной способности сердца. В этом помогут сердечные гликозиды («Дигоксин», «Дигитоксин», «Лантозид») и негликозидные кардиотоники («Добутамин»).
- Разгрузку главного орагна диуретиками («Фуросемид», «Верошпирон»), ингибиторами ангиотензинпревращающего фермента («Каптоприл», «Эналаприл») – они уменьшают пред и постнагрузкку на сердце, b-адреноблокаторами («Пропранолол») уменьшающими ЧСС, удлиняющими диастолу и блокирующими аритмию.
- Профилактику тромбоэмболий и тромбозов – помогут «Гепарин», «Варфарин».
- Улучшение трофики и метаболизма в клетках – с этим справятся аминокислота L-карнитин, препараты калия и магния.
При наличии дыхательной недостаточности назначается оксигенотерапия.
Сердечная недостаточность у детей не является приговором. При своевременной диагностике, вовремя и правильно назначенном лечении, прогноз для жизни и развития у детей благоприятный. Чем раньше была выявлена сердечная недостаточность, найдена и устранена причина ее появления – тем больше шансов на то, что через несколько лет родители и ребенок не вспомнят о существовании недуга.
Проведение диагностики
Лечение сердечной недостаточности у детей требует предварительной грамотной и всесторонней диагностики. Она осуществляется неинвазиными способами:
- рентгенография;
- электрокардиография;
- тест с физической нагрузкой;
- ультразвуковая диагностика.
В особо сложных случаях для постановки точного диагноза может быть показана катетеризация сердца
Своевременная диагностика имеет важное значение, так как если диагноз не будет поставлен своевременно, то это может привести к очень опасным последствиям
Сердечная недостаточность приводит к снижению кровоснабжения внутренних органов, а также мозга. В результате этого ребенок может сильно отставать в психическом и умственном развитии и, если своевременно не начать лечение, то может произойти остановка роста. Это касается не только высоты, но и отсутствия роста внутренних органов.