Жидкость в легких при сердечной недостаточности лечение
Содержание:
Жидкость в легких — причины появления
{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp — сердечная недостаточность. При этом наблюдается повышенное давление в легочной артерии (см. «Что делать при высоком давлении ?») Из-за инфаркта, порока или аритмии сердца происходит застой крови в легких и, как следствие, попадание избыточной жидкости в легкие.
{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp — травмы легких;
{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp — заболевания, травмы или операция на головном мозге;
{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp — интоксикация в результате отравления химикатами, наркотиками.
{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp — злокачественная опухоль.
{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp В результате наличия этих причин жидкости в легких происходит застой крови и нарушения газообмена между организмом и окружающей средой. Легочные структурные единицы, альвеолы, заполняются жидкостью вместо крови. которая просачивается через стенки кровеносных сосудов. Это происходит в результате механического повреждения стенок сосудов, либо их повреждения в результате избыточного давления.
{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp Жидкость в легких является довольно опасным состоянием
Очень важно знать его симптомы. В первую очередь у человека появляется одышка – результат недостаточного насыщения крови кислородом
Одышка приводит к гипоксии (кислородное голодание) органов и тканей. Как правило, одышка постепенно усиливается – по мере увеличения отека легких. Дыхание при отеке легких затруднено, учащено.
{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp У некоторых больных чувствуется боль в грудной клетке посередине или в нижней части легких. Очень часто одышка сопровождается прерывистыми покашливаниями. С развитием болезни и ее усугублении усиливается кашель и количество отхаркиваемой слизи. При значительном количестве жидкости в легких дышать становится практически невозможно, у больного бледнеет лицо и холодеют руки. Симптомом отека легких является и беспокойство больного, чувство страха перед смертью.
{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp При обнаружении первых симптомов жидкости в легких необходимо сразу госпитализировать больного – в большинстве случаев отек легких приводит к летальному исходу. Наличие отека легко диагностируется при помощи рентгена – на снимке хорошо видна область, в которой скопилось слишком много жидкости. В лечении самое главное – устранить причину скопления жидкости в легких и снизить кислородное голодание.
{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp Любое лечение отека легких должно проводиться под постоянным наблюдением врача. При сердечной недостаточности снижение количества жидкости в легких достигается приемом мочегонных препаратов в комплексе с сердечными препаратами. Для снижения гипоксии проводятся кислородные ингаляции.
{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp При интоксикации в результате инфекции или отравления назначается курс антибиотиков, и назначаются препараты, выводящие из организма продукты жизнедеятельности микробов и токсины. В серьезных случаях и тяжелом течении болезни жидкость из легких откачивают искусственно. путем введения в полость легких катетера.
{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp Лечение жидкости в легких – процесс сложный, и очень важно не совершить ошибок, так как последствия болезни очень тяжелые. При подозрении на отек легких ни в коем случае нельзя самостоятельно облегчать состояние или надеяться, что «отлежусь пару дней, и все пройдет»
Такое халатное отношению к состоянию может стоить жизни.
https://www.youtube.com/watch?v=gaNmZpr3Qkw
{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp{amp}amp;nbsp
Отек легких при сердечной недостаточности: причины, симптомы и лечение патологии

Болезни
Рассмотрим механизм развития отека легких при сердечной недостаточности, причины патологии, стадии, симптомы, особенности лечения и профилактики.
Стадии патологии
Несмотря на то, что отек легких на фоне недостаточности миокарда развивается стремительно, различают несколько стадий патологического процесса:
- интрамуральная – характеризуется изменениями в мембранах капилляров, альвеол: они утолщаются, становятся рыхлыми;
- интерстициальная – сопровождается отечностью межальвеолярных перегородок, повреждением эндотелия микроциркуляторного русла, увеличением проницаемости стенки сосудов, пропотеванием плазмы в ткань легкого, при этом дренажная функция исчерпывает свои возможности;
- альвеолярная – это накопление жидкости в альвеолах, подавление синтеза сурфактанта, отвечающего за дыхание, развитие циркуляторной гипоксии.
Симптомы и клинические проявления
Симптомы при отеке легких специфичны, позволяют поставить диагноз уже на стадии физикального осмотра пациента:
- частое подкашливание с пенистой розоватой мокротой (при ухудшении состояния мокрота выделяется из носа);
- нарастающая клокочущая хрипота, удушье;
- синий оттенок кожи и слизистых;
- болевые ощущения в области грудной клетки;
- одышка;
- вертиго;
- слабость;
- энцефалопатия;
- предобморок;
- гипергидроз;
- страх смерти;
- тахикардия до 200 ударов/минуту, которая может резко перейти в брадикардию, опасную для жизни;
- скачки АД.
Отек легких не возникает сам по себе – это симптом многих заболеваний.
Особенности лечения
От своевременности первой медицинской помощи полностью зависит результат дальнейшего лечения. Поддержка должна быть оказана теми людьми, которые находятся рядом с пострадавшим, только потом – врачами Скорой.
Неотложная помощь до госпитализации
Серьезность патологии требует осведомленности о существующих правилах первой неотложной помощи. При возникновении первых симптомов отека легких необходимо:
- помочь принять человеку сидячее положение (для перераспределения кровотока к нижним конечностям);
- распахнуть все двери, окна (доступ кислорода);
- провести тонометрию, при высоком АД положить таблетку Нитроглицерина под язык (если человек в обмороке – это под запретом);
- при обмороке помогает спиртовой тампон, поднесенный к носу;
- наложить жгуты на три конечности так, чтобы пульс на артериях сохранился;
- постоянно удалять слизь изо рта;
- если есть возможность, провести ингаляции кислородом.
Лекарственная терапия
Отек легких при сердечной недостаточности лечится только стационарно, без вариантов. Народные средства ни при каких обстоятельствах не применяются.
https://youtube.com/watch?v=3_5gQWPkgks
Подбор медикаментов строго индивидуален. Иногда таблетки принимаются пожизненно. Назначаются препараты, которые восстанавливают работу жизненно-важных органов. Основные из них представлены таблично.
| Сердечные гликозиды: Коргликон, Дигоксин, Строфантин | Кардиотоники с антиаритмическим действием, стабилизируют миокард, урежают ритм сердца, препараты предупреждают прогрессирование отека легких |
| Нитраты: Нитроглицерин, Тринитролонг, Ангибид | Таблетки расширяют просвет сосудов, восстанавливают метаболизм, снимают мышечный спазм, купируют риск отека |
| Адреноблокаторы: Тимолол, Атенолол, Надолол | Препараты нормализуют ритм сердца, улучшают кровоток, обменные процессы, стабилизируют дыхание, предупреждают отек или снимают основную симптоматику |
| Диуретики: Фуросемид, Диувер, Торасемид | Таблетки препятствуют застойным явлениям, выводят лишнюю жидкость и натрий из организма, снимают основные симптомы отека легких |
| Гипотензивные средства: Ренитек, Энап, Норваск | Средства снижают АД, расширяя просвет сосудов, купируя отек за счет балансирования кровотока |
| Антиаритмические средства: Обзидан, Сотагексал, Новокаинамид | Препараты урежают ЧСС, нормализуют гемодинамику, предупреждают или купируют отек |
Возможна ли профилактика
Конечно, да. Суть профилактики – лечение сердечной недостаточности. Кроме того, требуется регулярное плановое обследование у специалистов, прием рекомендованных врачом лекарственных препаратов.
Необходимо следить за питанием, вести активный образ жизни. Человек с ХСН обязан 2-3 раза в год проходить курс стационарного лечения.
Последнее обновление: 27 января, 2020 Что такое отек легких при сердечной недостаточности?Ссылка на основную публикацию
Дыхательная недостаточность
Для лечения ХОБЛ, уменьшения
, улучшения вентиляции и снижения альвеолярной гипоксии большое значение имеет применение бронхолитиков: ингаляции атровента, беротека, беродуала, использование эуфиллина, особенно пролонгированных теофиллинов — теопека, теолонга, ретафилла, в тяжёлых случаях — назначение
. Улучшению бронхиального дренажа и бронхиальной проходимости способствуют также применение отхаркивающих и муколитических средств, постуральный дренаж, ингаляции гидрокарбоната натрия и гипотонического раствора хлорида натрия.
За счёт подавления инфекционного процесса уменьшается воспалительная отёчность слизистой оболочки бронхов, количество секрета в бронхах, что приводит к улучшению вентиляции и снижению альвеолярной гипоксии; последняя, в свою очередь, в силу обратного действия альвеолярно-капиллярного рефлекса снижает легочную гипертензию (ЛГ) и облегчает работу правого желудочка. На работу сердца положительно влияет также снижение гипоксемии.
В результате уменьшаются проявления дыхательной и сердечной недостаточности. Вот почему академик Б.Е. Вотчал считал, что антимикробная терапия при обострении бронхолёгочной инфекции у больных хронической обструктивной болезнью легких имеет решающее значение в лечении ЛСН («лучшее сердечное средство — это антибиотики»).

Если ХОБЛ сочетается с бронхиальной астмой, то назначается стандартная ступенчатая терапия этого заболевания. Лечение должно быть направлено на все компоненты бронхиальной обструкции: воспалительные изменения слизистой оболочки бронхов, бронхоспазм, скопление в просвете бронхов вязкой мокроты, экспираторный коллапс мелких бронхов.
Несомненно полезными для воздействия на основной процесс и снижения ДН являются лечебная физкультура и особенно дыхательные упражнения с тренировкой выдоха, чрескожная электростимуляция диафрагмы, вибрационный массаж грудной клетки, направленный на улучшение бронхиального дренажа.
В лечении ДН большая роль отводится оксигенотерапии. Показанием для неё является отчётливое гипоксемическое состояние, которое имеется у больных с ЛН II и III степени. В повседневной практике используются ингаляции кислорода через носовой катетер или негерметичную маску. Для кислородной терапии используется увлажнённый кислород, концентрация которого должна составлять 30-40 %.
Более эффективна при ДН так называемая длительная кислородотерапия (ДКТ), под которой понимается лечение ингаляциями кислорода в течение 15 и более часов в сутки, включая ночные часы. Максимальные перерывы между сеансами не должны превышать двух часов подряд. ДКТ на сегодняшний день является единственным методом лечения, способным снизить летальность при ХОБЛ с ЛСН. Такое лечение у больных с гипоксемией способно продлить жизнь на 6-7 лет.
Благоприятное влияние ДКТ на выживаемость больных с хронической ДН объясняется, во-первых, повышением содержания кислорода в артериальной крови, что приводит к увеличению его доставки к сердцу, головному мозгу и другим жизненноважным органам; во-вторых, благоприятным влиянием на гемодинамику малого круга кровообращения, вследствие чего повышается сердечный выброс и минутный объем крови, улучшается почечный кровоток. Отчетливое снижение легочной гипертензии наблюдается лишь в начале лечения, в дальнейшем этот процесс замедляется.
При проспективном исследовании в течение 6 лет установлено, что за этот срок систолическое давление в легочной артерии не снизилось, а лишь стабилизировалось, что следует считать положительным результатом, поскольку при отсутствии кислородотерапии наблюдается ежегодный прирост давления на 1,5-2,8 мм рт. ст.
При ДКТ отмечено также замедление скорости ухудшения показателей функций внешнего дыхания (ФВД). На фоне ДКТ наблюдается уменьшение одышки и повышение физической работоспособности, снижение частоты госпитализации в стационар, снижение гематокрита, улучшение функции дыхательных мышц и нейрофизиологического статуса.
Показаниями для ДКТ являются РаО2
Профилактика
Чтобы избежать возникновения заболеваний, способных вызвать скопление жидкости в плевральной полости, необходимо их своевременно лечить. Если антибиотическая терапия или операция прошли успешно, переходят к дополнительным действиям. Это может быть отказ от вредных привычек, ведение здорового образа жизни, прием витаминных комплексов, а также насыщенных полезными компонентами препаратов.
Профилактические меры обязательно должны включать в себя соблюдение физической активности и специальной диеты. Необходимо употреблять ежедневно как можно больше сезонных фруктов и овощей, натуральные белки, углеводы, жиры, мясо. Врачи рекомендуют делать каждый день зарядку, закаливаться и ходить много пешком. Такой подход к профилактике заболевания эффективен на 100 %.
Чтобы снизить риск развития плеврального выпота, необходимо соблюдать такие правила:
- Своевременно лечить пневмонию, устранить патологии в функционировании сердечно-сосудистой системы, своевременно диагностировать и лечить инфекционные заболевания, не допускать иммунодефицита.
- Отказаться от вредных привычек, в частности, курения, употребления наркотических веществ, скорректировать режим дня и рацион питания.
- Принимать витамины, употреблять большое количество фруктов и овощей, других продуктов, содержащих минеральные компоненты.
Если своевременно вылечить заболевание, спровоцировавшее накопление жидкости в плевральной полости, можно снизить риск развития осложнений, рецидивов патологии.
Клинические признаки

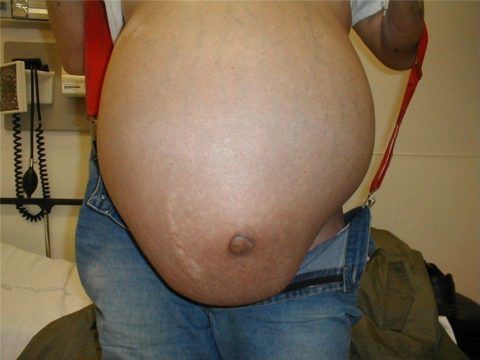
У больных с сердечной недостаточностью скопление жидкости в брюшной полости выявляется не сразу, обычно в тех случаях, когда оно превышает литр и более.
При сердечной недостаточности в полости брюшины может накапливаться до нескольких литров жидкости. Распознаванию при внешнем осмотре больного поддается объем от одного литра. При небольшом количестве выпота в брюшную полость какие-либо жалобы или внешние проявления отсутствуют.
Если объем жидкости нарастает, появляются внешние признаки асцита:
- увеличение живота;
- выпячивание пупка;
- натяжение и блеск кожи брюшной стенки;
- отсутствие движений живота при дыхании;
- полосы растяжения (стрии) на коже;
- распластывание живота в положении лежа на спине («лягушачий живот»);
- расширенные вены, просвечивающие через кожу передней брюшной стенки.
Больные жалуются на одышку в покое, усиливающуюся в положении лежа. Кожа пациентов бледная с синюшным оттенком (цианоз). При объективном осмотре можно выявить признаки легочной гипертензии, застойных явлений в легких (притупление перкуторного звука, влажные хрипы). Нередко жидкость накапливается в полости плевры и перикарда, вызывая соответствующие симптомы.
При длительном течении заболевания присутствуют нарушения функции, всех отделов сердца. В клинической картине можно выделить основные симптомы сердечной недостаточности:
- быстрая утомляемость;
- одышка, кардиальная астма;
- периферические отеки;
- сердцебиение.
Жалобы на быструю утомляемость предъявляет большинство больных. Наличие этого симптома обусловлено следующими факторами:
- малым сердечным выбросом;
- недостаточным периферическим кровотоком;
- состоянием гипоксии тканей;
- развитием мышечной слабости.
Одышка при сердечной недостаточности нарастает постепенно – вначале возникает при физической нагрузке, впоследствии появляется при незначительных движениях и даже в покое. При декомпенсации сердечной деятельности развивается так называемая сердечная астма ― эпизоды удушья, возникающие по ночам.
Признаки сердечной астмы:
- острое, внезапное начало;
- чувство нехватки воздуха, нарушение вдоха;
- появление удушья;
- сначала сухой кашель, затем может быть отделение пенистой мокроты.
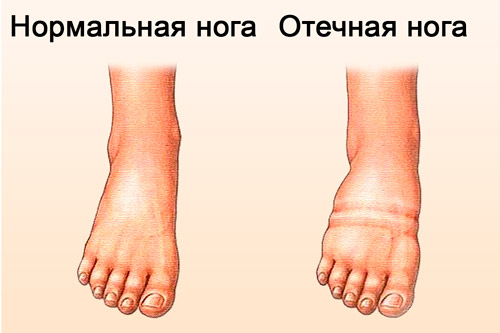
Периферические отёки включают в себя:
- отёчность ног (стоп, голеней) – симметричные на обеих конечностях, от едва заметных в виде следа от резинки носков, до выраженных;
- скопление жидкости между листками плевры, перикарда;
- появление асцита, анасарки.
Кожа в области отёка имеет синюшный цвет. Тахикардия представляет собой реакцию компенсации, вследствие наличия хронического кислородного голодания тканей. Часто присутствуют нарушения ритма (постоянная или пароксизмальная форма фибрилляции предсердий, желудочковая экстрасистолия).
Как диагностировать
Для подтверждения или опровержения отека легких, спровоцированного сердечной недостаточностью, врачи проводят следующие диагностические процедуры:
- Рентгенографический снимок области грудины;
- Электрокардиографию;
- Перкуссию – простукивание грудины;
- Аускультацию – прослушивание дыхательного процесса;
- Меряют артериальное давление;
- Биохимическое лабораторное следование кровяной жидкости;
- Пульсоксиметрию – измерение уровня кислорода в организме;
- Катетеризацию центральной артерии для определения центрального кровяного давления.
На основе результатов врачи подбирают наиболее безопасный и эффективный способ терапии.
Специфика механизма развития
Ткань легких представляет собой множество мельчайших пузырьков из соединительной ткани, которые обильно снабжены кровеносными сосудами, выполняющими активную роль газообменников. Альвеолы (микроскопические округлые составляющие части ткани легких) обладают округленным входным отверстием, что позволяет в лучшей степени выполнять функцию обмена газами в организме. Застой в легких, который зачастую возникает при сердечной недостаточности, провоцирует отсутствие необходимого выведения образующейся жидкости, которая регулярно там образуется, и происходит ее накопление.
При начальных проявлениях сердечной недостаточности отмечается постепенное ухудшение в процессе снабжения тканей и легких кислородом вследствие снижения сократительной способности сердечной мышцы, а также понижается интенсивность выведения газов в процессе газообмена. Это влечет за собой выраженную нехватку кислорода во всех тканях организма, а состоянии гипоксии в очень короткие сроки способно спровоцировать изменения неблагоприятного характера в организме вплоть до отмирания тканей и летального исхода у больного.
Последовательность патологических процессов при отеке легких
Механизм образования жидкости в легких сопровождается следующими проявлениями, которые в свою очередь подразделяются на стадии:
- Гипоксическая недостаточность легких, определяемая недостаточностью в функционировании левого желудочка сердечной мышцы. При этом отмечается в ходе сократительной деятельности сердца полный выброс всего объема крови из него, что провоцирует излишнее накопление крови в левом предсердии, вызывая его перенапряжение и повышение нагрузки в легочных артериях. Сочетание перечисленных процессов вызывает изменение гидростатического давления в капиллярах, которые устилают альвеолы легких в сторону значительного увеличения.
- Гипоксическое повреждение тканей и клеток легких влечет за собой сбой в процессы выделения ферментов, обладающих значительной активностью, что провоцирует разрушение целостности межклеточных мембран.
- Постепенное разрушение мембран становится причиной начала инфекционного процесса в легких.
Медицинские исследования в данной области позволили получить информацию о разновидностях текущего механизма при развитии сердечной недостаточности, сопровождающейся накоплением в легких жидкости.
Виды процесса образования жидкости в легких
Классификация механизмов образования излишней жидкости в легких состоит из двух их разновидностей:
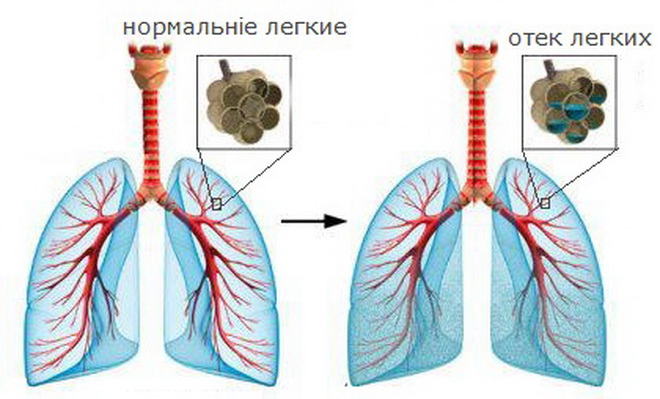
- гидростатический отек, который возникает вследствие повышенного показателя гидростатического напряжения в капиллярах легких, что вызывает повышение проницаемости стенок сосудов из-за постоянного воздействия значительных объемов крови в них. При этом отмечается выход за их пределы жидкой составляющей крови. При длительно текущем процессе происходит постепенное набухание альвеол.
- мембранная разновидность отека, сопровождающегося наполнением жидкостью альвеол вследствие разрушения нарушения целостности стенок капилляров легких. Это стимулирует повышение фильтрации плазмы, что и вызывает образование отеков тканей.
Отечность легких может возникать вследствие множества причин, которые провоцируют нарушение любого процесса в организме. Однако существует ряд провоцирующих факторов, которые способны при длительном воздействии и отсутствии необходимого лечебного воздействия привести к образованию и застою жидкости в легких.
Неотложная помощь и лечение
Оказание неотложной помощи при отеке легких имеет огромное значение. От того, насколько быстро будет начата грамотная медикаментозная терапия, полностью зависит восстановление пациента.
До приезда скорой помощи обеспечьте пациенту полный покой, доступ свежего воздуха, освободите грудную клетку от давящей одежды. Пострадавший должен принять полусидячее положение, для этого под его спину подложите несколько подушек, ноги с кровати нужно опустить. Из лекарств можно дать «Нитроглицерин» под язык (при нормальном или высоком АД) и таблетку «Фуросемида». Прибывшие работники скорой помощи окажут медикаментозную помощь и госпитализируют пациента.
Лечение отека легких на фоне сердечной недостаточности проводится в реанимационном отделении в остром периоде с последующим переводом в кардиологию.
Оказание помощи до госпитализации:
- возвышенное положение верхней части туловища пациента;
- наложение турникетов (жгутов) на три конечности таким образом, чтобы пульс на артериях сохранялся;
- аспирация пены из полости рта, дыхательных путей с помощью электроотсоса;
- ингаляции с пеногасителями при помощи аппаратов Горского или Боброва;
- внутривенное введение пеногасителей (спирт 96%);
- ингаляции кислорода:
- при высоком давлении – «Пентамин» подкожно;
- при низком давлении – инъекции «Преднизолона», «Допамина».
- введение нитратов в виде инфузии, внутривенное введение диуретиков;
- перед транспортировкой в стационар при тяжелом состоянии пациента рекомендуют инъекции наркотического препарата.
Госпитализация в реанимационное отделение проводится в срочном порядке, минуя приемный покой больницы. Существуют критерии определения транспортабельности пациента, это:
- Частота дыхания 22-26 в минуту.
- Исчезновение пенистой мокроты и влажных хрипов.
- Горизонтальная поза не вызывает усиления удушья.
- Стабильность гемодинамики.
Транспортировка в стационар проводится при постоянном аускультативном и ЭКГ-мониторировании, параллельно вводятся необходимые лекарственные средства.
При неэффективности лечебных мероприятий пациента переводят на искусственную вентиляцию легких.
При условии, что медикам удалось купировать состояние, дальнейшее лечение проводят в кардиологическом отделении. Врачи-кардиологи после подробной диагностики подберут адекватную медикаментозную терапию, для устранения последствий перенесенного отека легких. Также пациенту будут назначены препараты для коррекции сердечной недостаточности.
Чаще всего схема лечения включает следующие группы медикаментов:
Нитраты. Эти лекарства способствуют расслаблению сосудистых стенок и миокарда, уменьшают потребность сердечной мышцы в кислороде, перераспределяют кровоток таким образом, чтобы зона ишемии обеспечивалась лучше. Диуретики. Вызывают быстрое выведение лишней воды и натрия из организма
Назначаются мочегонные препараты с осторожностью, под контролем натриевого баланса и уровня калия в крови. Сердечные гликозиды
Нормализуют проницаемость стенок сосудов, работу сердца, обладают противоаритмическими свойствами. Адреноблокаторы. Нормализуют дыхательные функции, снижают частоту сокращений миокарда, угнетают проводимость, понижают АД. Гипотензивные средства. Используют для снижения АД.
Антиаритмические средства. Назначают при сочетании недостаточности с аритмиями различного генеза.
Подбор медикаментозного лечения после отека легких проводится строго индивидуально и под строгим врачебным наблюдением.
Даже после успешного исхода и полного восстановления нельзя исключить возникновение осложнений. У пациентов диагностируют бронхиты, пневмонии, которые приходится трудно и долго лечить. Иногда на фоне гипоксии развиваются ателектазы легких – состояния, когда целые участки альвеол теряют способность к дыханию. Для других органов и систем перенесенная гипоксия тоже не проходит бесследно – наблюдаются функциональные нарушения, которые требуют диагностики и постоянного применения лекарств.
Сердечная недостаточность у детей
Данное заболевание у детей обусловлено невозможностью сердца полноценно функционировать, то есть нормально нагнетать кровь в соответствии с метаболическими потребностями тканей, что проявляется изменениями процессов циркуляции и нейроэндокринными нарушениями.
У детей сердечная недостаточность острой формы проявляется очень редко в период неонатального развития. Это выражается, как правило, в признаках асфиксии, врождённой кардиомиопатии, тахиаритмии, брадикардии, врождённых сердечных пороках, тяжёлого сепсиса.
Причиной появления данного заболевания в первый день жизни ребёнка может быть внутриутробный миокардит, врождённый сердечный порок с недостаточной работой атриовентрикулярных клапанов, гипоплазия левого желудочка и аортальная атрезия.
В дальнейшем, ближе к третьим суткам после рождения, сердечная недостаточность может возникнуть как следствие постгипоксической ишемии сердечной мышцы, кардиомиопатии диабетического характера, тяжёлой формы анемии, нарушений метаболизма и аритмии.
Середина и конец раннего неонатального периода характеризуются развитием сердечной недостаточности как результата различных нарушений кровообращения и перемещений крупных сосудов.
Поздний неонатальный период развития сердечной недостаточности обусловлен врождёнными сердечными пороками такими, как стеноз и коарктация аорты, большие дефекты перегородок между желудочками.
У новорожденных сердечная недостаточность образуется в основном как недостаточная работа ЛЖ, так как перегружается МКК. У детей данная патология характеризуется развитием в несколько этапов. Гипоксемия, гипокапния и тахипноэ рефлекторного характера становятся причиной увеличения объёма крови в лёгких и отёка лёгких интерстициального свойства. Гипоксемия способствует появлению гиперкатехолемии, которая поддерживает СВ благодаря сердцебиению и централизации кровообращения.
На сегодняшний день в медицинской педиатрической практике рассматривают сердечную недостаточность правого желудочка, левого желудочка и смешанную форму, а также три стадии её развития.
Детская сердечная недостаточность характеризуется стремительным прогрессированием при нечётко выраженных симптомах. Иногда они даже скрываются за тяжёлым состоянием ребёнка.
Сердечная недостаточность, в начальной стадии, представляет собой появление одышки на момент приёма пищи или во время плача. Частота дыхательных движений может превышать восемьдесят в минуту. При прослушивании сердца отмечается тахикардия с сердечными сокращениями в 180–190 уд. в минуту. Кожа при этом бледная с периферическим цианозом в результате увеличения давления в МКК и застойных процессов в БКК.
У новорожденных сердечная недостаточность на поздних стадиях характеризуются затруднениями сосания, значительным прибавлением в весе, явлениями потоотделения на голове. Тахипноэ всегда сопровождается одышкой экспираторного характера, а над лёгкими слышны хрипы. Кроме того, отмечается цианотичность центральных частей тела, уменьшается толчок сердца и появляется сердечный ритм типа галоп. Характерным признаком этого периода является гепатомегалия и олигурия.
Также у новорожденных появляется пастозность нижних отделов поясницы, в области промежности и внизу живота. Асцит и отёки периферического характера типичны для старших детей с диагнозом сердечная недостаточность. Диспепсические расстройства относятся к характерным симптомам данной патологии.
Для первой стадии детской сердечной недостаточности характерно появление затруднённого дыхания, учащённого биения сердца, утомляемости после незначительных нагрузок. При этом все отмечается без нарушений гемодинамики.
Для второй (А) стадии патологического процесса характерна умеренно выраженная одышка в покое, затем усиливается ЧСС и затрудняется дыхание, появляются признаки акроцианоза, прослушиваются хрипы влажного свойства в нижней части лёгких, незначительно увеличивается печень, отмечаются отёки на ногах.
Для второй, малообратимой (Б) стадии характерна одышка при небольших нагрузках, вынужденное полусидячее положение, в лёгких прослушиваются стойкого характера влажные хрипы, гепатомегалия, отёки поднимаются вверх и после отдыха не проходят.
Третья стадия сердечной недостаточности представлена одышкой в абсолютном покое, сердечной астмой, ортопноэ, расширением яремных вен, отёком лёгких, гепатомегалией, гидротораксом, асцитом и олигурией.