Чем опасно повышение холестерина у мужчин в разном возрасте? причины повышения показателей
Содержание:
- Чем опасен для мужчин повышенный холестерин?
- Лечить повышенный холестерин спортом!
- Особенности лечения
- О чем говорит пониженный холестерин в крови человека?
- Периодичность контроля показателей крови
- Причины гиперхолестеринемии у мужчин
- Холестерин повышен – что это значит
- Диагностирование и лечение
- Какие могут быть последствия?
- Как выявить патологическое состояние
- Как мужчинам лечить, т.е. снизить повышенный холестерин?
Чем опасен для мужчин повышенный холестерин?
Сначала давайте разберемся в том, что собой представляет холестерол (ХС)? Он друг нам или враг? По сути, это воскообразное / жироподобное вещество (жирный спирт – отсюда окончание «-ол»), в основном, вырабатываемое нашей печенью (80% от общего количества). А также, поступающее в организм – с некоторыми продуктами питания (остальные 20%). За рубежом его называют «диетический холестерол».
Холестерин – жизненно важен для нас! Мало того, его низкие уровни опасны для мужчин депрессией и импотенцией. Наиболее важные функции данного вещества заключаются в следующем:
- один из самых важных компонентов клеточной мембраны («армированная сетка» для всех наших клеток);
- активно участвует в формировании всех наших нервных волокон;
- обеспечивает нормальную работу иммунной системы (защищает нас от рака и интоксикаций);
- крайне важен для выработки половых гормонов, а также гормонов надпочечников;
- играет определенную роль в работе головного мозга;
- принимает активное участие в выработке витамина D.
Однако, все дело в том, что нашему организму требуется только ограниченное его количество. И когда холестерина становится слишком много, то начинаются проблемы со здоровьем – развиваются болезни сердца, мозга или же верхних и нижних конечностей. Почему так происходит?
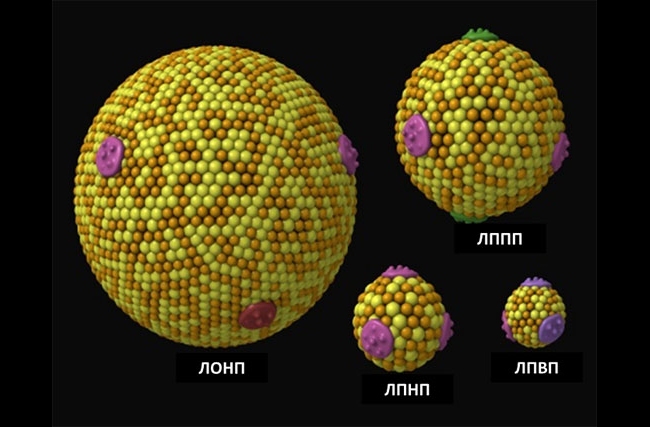
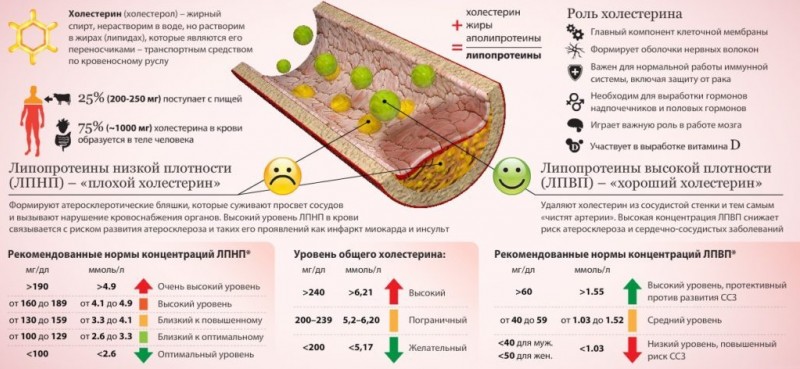
Существуют 2 основные фракции холестерина: ЛПНП и ЛПВП (кроме ЛОНП и ЛППП), именуемые в народе – «плохой» и «хорошей». И если в Вашей крови слишком много «плохого» ЛПНП-холестерола и мало «хорошего» ЛПВП-холестерина, то на стенках артерий образуются холестериновые бляшки. Т.е. возникают жировые отложения, чем-то похожие на ржавчину внутри трубы. Они блокируют приток крови к сердечной мышце, уменьшая к ней подачу кислорода. Со временем появится одышка или же частые боли в груди. Когда эта бляшка полностью заблокирует кровеносный сосуд, питающий важную часть сердечной мышцы, – случается инфаркт. Если этот налет блокирует кровеносный сосуд головного мозга, то происходит – инсульт.
Условно «плохой» холестерол, который блокирует артерии и сосуды, называется – липопротеином низкой плотности (обозначается: ЛПНП или же LDL). А другой его вид, называемый липопротеином высокой плотности (обозначается: ЛПВП или же HDL), известен уже, как «хороший» холестерин. Потому что, в первую очередь, он помогает «удалять» излишки ЛПНП (а также ЛППП – липопротеинов промежуточной плотности) из крови, транспортируя их – обратно в печень. Так вот, для нормализации здоровья нам необходимо: снизить уровень ЛПНП, и повысить содержание ЛПВП. Если же картина с точностью до наоборот (LDL – чрезмерно высокий, а HDL – низкий), то нужно СРОЧНО начинать лечение.
РЕКОМЕНДУЕМ ОЗНАКОМИТЬСЯ с материалами: ТАБЛИЦЫ ХОЛЕСТЕРИНА в крови у мужчин по возрастным группам (НОРМЫ: общего ХС, ЛПВП, ЛПНП и триглицеридов).
Лечить повышенный холестерин спортом!
Если состояние пациента еще не столь тяжелое, то назначение таблеток для понижения показателей может быть отложено. Иногда достаточно пересмотреть темп жизни и рацион. Что делать в таком случае?
 Здоровый образ жизни
Здоровый образ жизни
Кроме возвращения к правильному питанию, нужно увеличить по возможности количество физических нагрузок.
Рекомендации врачей:
- каждое утро начинать с 10-минутной зарядки;
- пить на протяжении дня не меньше 2 л воды;
- пить воду за 20 минут до каждого приема пищи;
- умерить потребление алкоголя;
- отказаться от курения;
- проводить часовую тренировку 2-3 раза в неделю;
- каждый день гулять не меньше часа на свежем воздухе пешком;
- по возможности проводить усиленные тренировки, в основе которых будет бег, танцы, плавание;
- каждую тренировку заканчивать расслаблением мышц;
- во время физической нагрузки увеличивать питье воды.
Новичкам важно помнить, что сначала не стоит выжимать из своего неподготовленного организма спартанские нормативы. Нагрузку нужно добавлять постепенно
Идеальным вариантом для людей, которые имеют сердечные заболевания, будет просто быстрая ходьба. Пульс при этом не должен учащаться более чем на 15 ударов сверх нормы.
Особенности лечения
Гиперхолестеринемия подразумевает своевременную, адекватную коррекцию. Оставленная без внимания она может привести к фатальным осложнениям: тотальному атеросклерозу, инсульту, инфаркту, острой сосудистой или почечной недостаточности, летальному исходу.
Лекарственные препараты
Повышенный в результате различных обстоятельств уровень холестерина в крови у мужчин подразумевает лечение медикаментами только при отсутствии результата диетотерапии. Основные группы препаратов представлены в таблице:
Статины: Правастатин, Аторвастатин, Флувастатин, Ловастатин, Симвастатин.
Суть – блокировка синтеза печеночного холестерина с одновременным снижением его концентрации внутри клеток. Назначаются врачом, принимаются только под его непосредственным наблюдением: способны привести к серьезным нарушениям в структуре печени и мышц.
Ингибиторы абсорбции пищевого холестерола: Эзетимиб, Липобон, Инеджи, Эзетрол Препятствуют утилизации холестерина в кишечнике
Секвестранты холиевых кислот: Колестипол, Колестирамин (Холестирамин), Колесевелам
Выводят холестерол, который является составной частью жирных кислот, замедляя скорость пищеварения, нарушая функцию вкусовых рецепторов (побочные эффекты).
Фибраты: Гемфиброзил, Фенофибрат, Клофибрат Снижают концентрацию триглицеридов, одновременно повышая ЛПВП.
Омега-3 полиненасыщенные кислоты в капсулах и маслах: натуральный и переработанный рыбий жир (источник витаминов А, К2, D), масло криля, семена льна, конопли, чиа
Контролируют синтез триглицеридов, балансируют ЛПВП и ЛПНП за счет утилизации вредного холестерина, стимулируют работу сердца, повышают эластичность магистральных сосудов и капилляров.
О чем говорит пониженный холестерин в крови человека?
Холестерин бывает разный. В первоначальном виде – это спирт холестерол. Он образуется в печени из поступающих в нее жиров с пищей. Именно в виде холестерола они усваиваются тканями организма. Трансформация нужна, чтобы жиры могли циркулировать по кровотоку. В первоначальном виде они не растворимы и не смешиваются с жидкостями. Значит не могут проникнуть в кровь. Хотя в не значительном количестве на анализе крови их можно обнаружить.
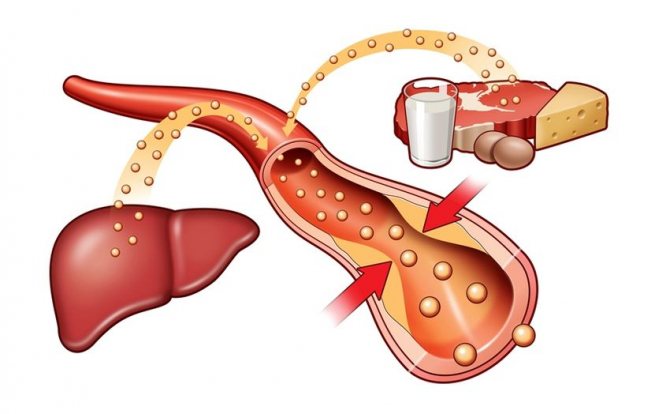
Около 70-75% холестерина вырабатывается печенью и около 25% поступает с пищей.
Холестерол в крови не однороден. Он представлен липопротеидами разной плотности: низкой (ЛПНП), очень низкой (ЛПОНП) и высокой (ЛПВП). У них разное строение и разные функции. Понижение любой фракции мгновенно отражается на состоянии липидного обмена.
Низкий уровень общего ХС
Единого норматива уровня холестерина в крови не существует. Для каждого возраста и пола установлена своя нормальная концентрация. Рассмотрим общие моменты.
Снижение общего холестерина без отдельного разбора каждой фракции ничего не значит. Диагноз ставится на основе изучения липидограммы. Это данные о концентрации ЛПВП, ЛПНП И ЛПОНП. Их получают на биохимическом анализе крови . Последствия снижения каждого вида жира свои.
Низкий уровень ЛПВП
Эти липопротеиды транспортируют молекулы жира из тонкого кишечника в печень. Там они перерабатываются в холестерол. Любой излишек липидов в крови также подхватывается ЛПВП и несется в печень на повторную переработку. Этот холестерол обозначается как «хороший» .
ЛПВП представляют собой мешочки, внутри них помещены молекулы жира. Так они без проблем передвигаются по крови, не взирая на невозможность смешиваться с ней. На поверхности мешочков находятся белки. Они играют роль рецепторов, чувствительных к клеткам печени. ЛПВП безошибочно находит орган и несет жиры туда.
Пониженный уровень ЛПВП опасен для организма. Если этих липопротеидов мало, весь поступивший жир свободно циркулирует по кровотоку, он может осесть на стенки сосудов и образовать атеросклеротическую бляшку . Последствия этого процесса – сердечная недостаточность и гипертония. В тяжелых случаях – инфаркт миокарда и инсульт.
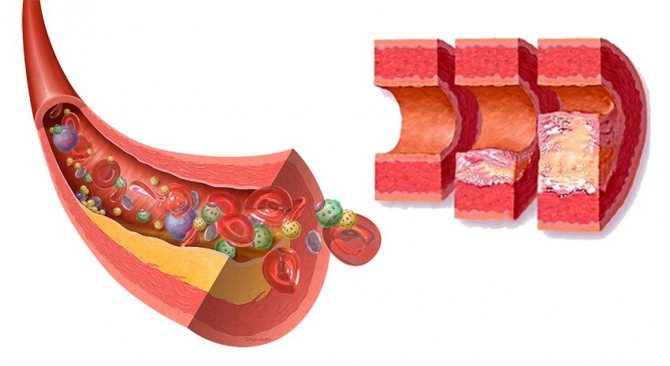
Образование холестериновых бляшек вследствие низкого уровня ЛПВП.
Через суженные сосуды (из-за холестериновых бляшек) кровь не может двигаться с необходимой скоростью, ткани не получают достаточного количества питательных веществ и кислорода. Давление внутри сосудов растет. Сердце работает в усиленном темпе, пытается компенсировать недостаток скорости напором. Сердечная мышца быстро выходит из строя от перенапряжения. Так развивается сердечная недостаточность и все ее последствия.
Отрыв тромба от стенки сосуда дает инфаркт или инсульт (в зависимости от места его проникновения). А все эти процессы могут произойти из-за того, что транспортеры избыточного количества жира в крови понизились в значительной степени. Лечить липидный дисбаланс нужно обязательно и соблюдать все предписания врача.
Низкий уровень ЛПНП
В составе липопротеидов низкой плотности транспортируется холестерин из печени к тканям организма. Там он используется ими в качестве источника энергии и материала для строительства клеток. Он называется «плохим» , потому что при избытке формирует на стенках сосудов бляшки. Если уровень ЛПНП понижен, это значит, что организм не получает достаточного количества питания (кроме состояния гипертиреоза – многократного усиления интенсивности обмена веществ).
Одним из самых серьезных последствий дефицита ЛПНП является геморрагический инсульт. Клетки мозга испытывают дефицит липидов, их клеточных мембраны распадаются. Кровь свободно просачивается из кровяного русла в ткани мозга. Мозг буквально пропитывается кровью, начинается отмирание его участков. В редких случаях больного удается спасти. Причины понижения и способы коррекции концентрации ЛПНП будут рассмотрены ниже.
Периодичность контроля показателей крови
Молодым людям сдавать кровь на анализ достаточно 1 раз в 2–4 года (исходя из индивидуального риска). После 40–45 лет нужно проверять уровень холестерина хотя бы 1 раз в год.
Однократная проверка не всегда показывает правильный результат и для получения более корректных данных может потребоваться сдавать кровь повторно через несколько недель.
Для контрольного определения динамики лечения анализ сдаётся спустя 2–3 месяца после того, как пациент начал соблюдать диету или принимать таблетки. Если положительный результат отсутствует, то для выявления сопутствующих заболеваний назначаются дополнительные исследования: на содержание глюкозы в крови, гормонов (половых и щитовидной железы) и других показателей.
Причины гиперхолестеринемии у мужчин
Несмотря на то, что холестерин очень важен для мужчины, его суточная потребность не так велика. Сам организм вполне справляется с полным обеспечением нужного количества липидного комплекса. Поступление с едой при правильном питании не играет заметной роли, избыток – становится причиной проблем со здоровьем.
Есть две основных фракции холестерола: ЛПНП (липопротеины низкой плотности – опасные жиры) и ЛПВП (липопротеины высокой плотности – полезные жиры). Пока они сбалансированы – все нормально, но, если происходит перераспределение ЛПВП в пользу ЛПНП, на стенках артерий появляются атеросклеротические бляшки. Почему? Потому что ЛПВП обладают способностью транспортировать излишки ЛПНП обратно в печень, их уменьшение – сродни катастрофе.
Бляшки на эндотелии сосудов блокируют приток крови к органам и тканям, нарушают питание и кислородоснабжение головного мозга, сердца, почек, вызывая развитие ишемии, гипоксии с исходом в инфаркт или инсульт. При этом причины, способные спровоцировать повышение холестерина (особенно плохого) в крови у мужчин могут быть разными:

- злоупотребление полинасыщенными жирами: маргарин, жирные молочные продукты, курятина с кожей, фаст-фуд, все продукты во фритюре;
- регулярное включение в меню трансгенных жиров, на которых готовятся все коммерческие сладости: кексы, круассаны, печенье, бисквиты, пирожные (не остановиться вовремя – создать риск развития сахарного диабета плюс к атеросклерозу);
- любовь к консервам, субпродуктам и белому хлебу;
- ожирение по абдоминальному типу после 35 – показатель снижения уровня тестостерона (если объем талии превышает 100 см, бейте тревогу, срочно решайте проблему, поскольку «трудовая мозоль» на животе – не что иное, как признак надвигающейся эректильной дисфункции, импотенции);
- гиподинамия: дозированные и регулярные физические нагрузки повышают ЛПВП, то есть спасают от гиперхолестеринемии, их отсутствие открывает дорогу бесконтрольному росту ЛПНП (это риск развития сердечно-сосудистой патологии, энцефалопатии, заболеваний печени, желудка, почечной недостаточности);
- вредные привычки провоцируют гипертонию, которая часто приводит к инфарктам или инсультам, чаще развивающихся именно у мужчин;
- дисфункция щитовидной железы, гипофиза, надпочечников – еще одна причина гормонального дисбаланса и высокого холестерина;
- стресс, вызывающий аппетит и как следствие – гиперхолестеринемию;
- возрастные изменения сосудов обменного характера с отложением атеросклеротических бляшек;
- бесконтрольный прием лекарств, плохая экология влияющие на гормональный фон, обменные процессы – это тоже причина повышения холестерина;
- наследственная предрасположенность.
По сути, причины, вызывающие повышение холестерина, дают старт двум основным механизмам развития гиперхолестеринемии у мужчин. Первый – это метаболические нарушения или гормональная дисфункция, регулирующая обменные процессы. Недостаток энергии для клеток печени на этом фоне вызывает распад жировых отложений, что стимулирует синтез холестерина из свободных жирных кислот.
Второй – стресс, который провоцирует выброс в кровь кортизола и адреналина, они стимулируют распад жировой ткани, запускают повышенное образование холестерола в организме.
Холестерин повышен – что это значит
Сперва – несколько слов о нормальном холестериновом обмене.
- Холестерол (ХС) – это жирный спирт, участвующий в выработке гормонов надпочечников и половых желез, витамина D, являющийся обязательным компонентом клеточных оболочек, входящий в состав пищеварительных соков.
- Он вырабатывается самим организмом (в основном – в печени) и поступает с пищей.
- Для переноса ХС по кровеносному руслу используются специальные транспортные белки.
- Соединившись с белками, холестерол и другие жиры (триглицериды, фосфолипиды, витамин Е, каротиноиды) образуют липопротеиды разной плотности.
- В крови основная масса холестерина курсирует в составе низкоплотных липопротеинов (ЛПНП).
- Он расходуется всеми клетками организма по мере необходимости.
- «Отработанные» (т. е. обезжиренные) липопротеиды обладают уже высокой плотностью (ЛПВП), так как процентное содержание белка в них увеличивается.
- ЛПВП переносят холестерин назад к печеночным клеткам, использующим его в синтезе желчных кислот.
- Последние в составе желчи во время приема пищи поступают в кишечник, участвуют в пищеварении и разрушаются.
- Холестерин высокоплотных липопротеидов называют «хорошим», ведь именно он выводится из организма.
- А невостребованный при переработке пищевого комка – всасывается назад в кровь и поступает в печень для нового цикла синтеза липопротеидов.
Что же происходит при усиленном синтезе или неполноценной утилизации холестерина? Развивается гиперхолестеринемия. Она может быть кратковременной, например, после интенсивной физической нагрузки, приема жирной пищи, стресса, причем как у взрослого человека, так и у ребенка. Или преходящей – возникающей во время беременности и у кормящих женщин в первые месяцы после родов. Подобное повышение холестерина называется физиологическим. Через несколько часов покоя (или в позднем послеродовом периоде) его показатели возвращаются до нормального состояния.

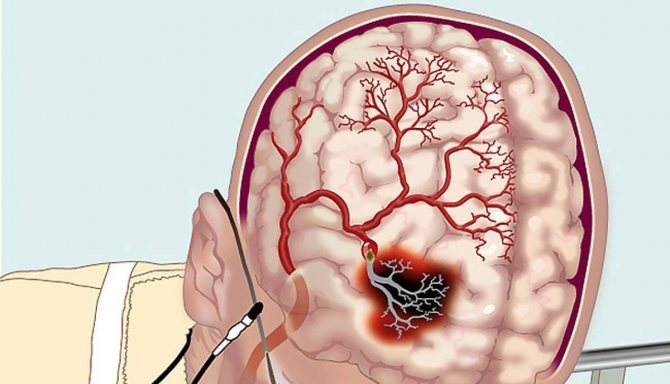
Если высокий уровень холестерина в крови носит стойкий характер, то речь идет о патологической гиперхолестеринемии. Она приводит к накоплению холестерола и белков в стенке крупных сосудов с последующим распадом этих депозитов, отложением в них солей кальция, прилипанием тромбов, расслоением слоев вплоть до разрыва. По сути, сейчас были перечислены все морфологические стадии развития атеросклеротической бляшки, от которых зависят клинические проявления атеросклероза.
- Уменьшение диаметра просвета артерии и снижение эластичности ее стенки ведет к ослаблению кровотока в соответствующем участке ткани, особенно при повышенной потребности органа в кислороде и питательных веществах (ишемия с последующей гипоксией).
- Полная закупорка артериальной магистрали осложняется омертвением части или всего органа (инфаркт).
- Разрыв сосудистой стенки попросту приводит к кровоизлиянию в сам орган или в окружающую его полость, что заканчивается органной недостаточностью или массивной кровопотерей.
Холестерин, способный проникать в толщу сосудистых стенок называют «плохим», он входит в состав ЛПНП, по физико-химическим свойствам наиболее подходящих для глубокого проникновения. Но накопление посторонних веществ в наружных слоях артерий не происходит при неизмененной внутренней оболочке. По этому вторым ключевым атерогенным фактором является повреждение эндотелия, спровоцированное скачками кровяного давления, действием токсинов, повышенной температуры, лекарственных средств. Тем не менее если в анализе холестерол (общий или содержащийся в низкоплотных липопротеидах) повышен, это значит, что риск развития атеросклероза увеличивается в несколько раз.
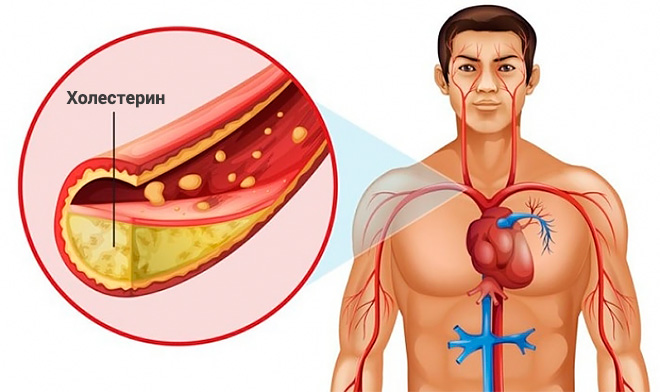
В связи с тем, что повышенное содержание холестерина в плазме автоматически приводит к его избыточному выведению, его концентрация растет и в желчи. Пищеварительный сок сгущается, плохо проходит через желчевыводящие пути, выходит с остатком, застаивается. Это является основным условием для образования холестериновых камней. Получается, что если показатель высокоплотных («полезных») липопротеидов завышен, то хорошего тоже мало.
Вывод один: для объективной оценки жирового обмена необходимо исследование всех фракций липопротеидов, на основании чего определяют уровень общего холестерина и коэффициент атерогенности (степень риска развития атеросклероза). И после сравнения с нормальными показателями в соответствии с возрастом пациента врач уже может говорить о методах коррекции.
Диагностирование и лечение
Как определить, повысился ли уровень холестерола? Для определения уровня холестерина важно каждые 9-10 месяцев сдавать кровь для прохождения расширенного биологического исследования крови – липидной триады. Благодаря анализу можно определить процент содержания хорошего и плохого холестерина
Наличие высокого холестерола не всегда становится причиной хронического нарушения обмена веществ. В некоторых случаях показатель вещества возникает на фоне приёма медикаментозных средств: кортизона, тиазидных мочегонных препаратов, ретиноидов (для лечения акне).
Что делать при повышении жироподобного вещества в крови? Чтобы предотвратить развитие серьёзных осложнений, необходимо следить за уровнем холестерола в крови и при необходимости своевременно лечить любое отклонение от нормы. Терапевтические методы гиперхолестеринемии направлены на устранение первопричин данного состояния. Кроме того, с их помощью можно предотвратить развитие осложнений.
Больному назначаются медикаменты, диетическое питание и курс физиотерапевтических процедур. Медикаментозная терапия опасного недуга мужского пола после 20-30 лет заключается в приёме:
- Статинов – препаратов, угнетающих синтез холестерола в печени. Наиболее эффективны статины по типу Аторвастатина, Правастатина, Ловастатина, Флувастатина, Розувастатина, Питавастатина.
- Медикаментов, препятствующих всасыванию холестерина в кишечник. Наиболее эффективны такие средства, как Эзетрол, Инеджи.
- Секвестрантов желчных кислот – группы лекарственных средств, способных связывать жёлчную кислоту в кишечнике и выводить её из организма. Жёлчные кислоты – продукты обмена жиров и холестерина, поэтому после того, как кислота покинет организм, уровень холестерола в крови резко снизится. Секвестранты могут стать причиной появления запора и желудочно-кишечного расстройства. Наиболее эффективные секвестранты: Колестирамин, Колестипол, Колекстран, Колезевелам, Хьюаровая смола.
- Фибратов – производных фибриновой кислоты, снижающих уровень триглицеридов в крови, способствующих повышению процента липопротеинов высокой плотности. На фоне приёма фибратов могут возникнуть проблемы в работе печени, ослабиться половое влечение, развиться аритмия, усилиться аппетит. Наиболее эффективные фибраты: Безамидин, Липанор, Лопид, Атромид, Мисклерон, Гевилон, Нормолит, Атромидин, Безалип, Липантил, Трайкор и т. д.
- Никотиновой кислоты – витамин группы В, содержащийся в продуктах питания. Курс терапии никотиновой кислотой может быть назначен в случае повышения уровня липопротеинов низкой плотности. Вследствие блокирования спонтанного липолиза (выхода жиров из подкожной клетчатки в кровь) процент ЛПНП начинает уменьшаться, а ЛПВП (липопротеины высокой плотности) напротив повышаться. Никотиновая кислота способствует подавлению синтеза холестерола в печени. Кроме того, ниацин обладает сосудорасширяющим эффектом. Приём ниацина способствует обратному развитию холестериновой бляшки, снижению уровня сахара в крови. Никотиновая кислота повышает использование в организме растительных белков, нормализует секреторную и двигательную функцию желудка, улучшает секрецию и состав сока поджелудочной железы, нормализует работу печени.
Чтобы корректировать липидный состав крови, в наиболее сложной ситуации можно использовать экстракорпоральный способ очищения крови: плазмосорбцию, гемосорбцию, иммуносорбцию липопротеинов. В ходе процедуры кровь больного мужчины извлекается из вены и очищается специальными фильтрами.
Очищенная кровь в то же время поступает в другую вену с помощью катетера. В данном случае повышенный холестерол убирается быстро. Какой именно способ терапии выбрать, должен решать лечащий врач. Недопустимо заниматься самолечением и принимать медикаменты по совету знакомых!
Помимо проведения медицинских процедур лечащий врач должен провести коррекцию питания и провести беседу относительно важности избавления от лишних килограммов. Пациенту придётся полностью отказаться от табакокурения, распития спиртных напитков, чтобы избежать возникновения неприятных последствий
Каждый день необходимо совершать пешие прогулки и заниматься спортом. Отлично подойдут аэробные нагрузки, плавание, бег или волейбол. Объём физической нагрузки, как и метод лечения, должен порекомендовать лечащий врач.
источник
Какие могут быть последствия?
Повышенный уровень холестерина у мужчин — это не только признак болезни, а и причина развития серьезных последствий. Если эти изменения не выявить вовремя, человек может оказаться под угрозой смерти.
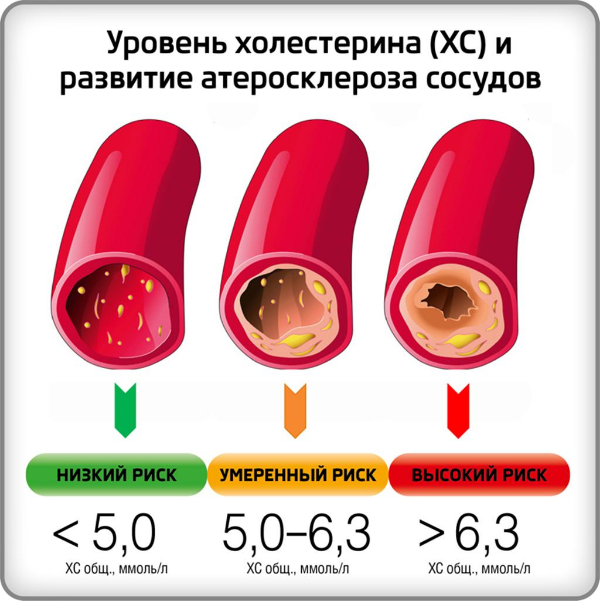
Зависимость развития атеросклероза сосудов от уровня холестерина
Чем опасен?
Для предотвращения осложнений важно помнить, чем опасен повышенный холестерин. Прежде всего, это говорит о том, что у мужчины растет риск хронических заболеваний:
- ИБС;
- сердечно-сосудистая недостаточность;
- хроническая почечная и печеночная недостаточность;
- вторичная артериальная гипертензия;
- нарушения мозговой деятельности, вызванные дефицитом кровоснабжения.
Пусковым фактором в развитии этих заболеваний является нарушение артериальной проходимости, что создает дефицитное кровоснабжение тканей. В этом случае просвет сосудов уменьшается из-за образования липидных отложения в стенке сосуда.
 В патогенезе атеросклероза играет роль не столько повышение уровня холестерина, сколько дисбаланс между веществами, которые транспортируют это вещество — липопротеинами. Липиды не растворимы в воде, а следовательно, они не могут свободно находится в жидкой фракции крови. Они переносятся от печени к остальным тканям и обратно разными фракциями липопротеинов:
В патогенезе атеросклероза играет роль не столько повышение уровня холестерина, сколько дисбаланс между веществами, которые транспортируют это вещество — липопротеинами. Липиды не растворимы в воде, а следовательно, они не могут свободно находится в жидкой фракции крови. Они переносятся от печени к остальным тканям и обратно разными фракциями липопротеинов:
- хиломикроны переносят экзогенные жиры и холестерол от кишечника в печень;
- липопротеины очень низкой плотности (ЛПОНП) транспортируют эти вещества от печени к другим клеткам, где они используются в разных биохимических реакциях;
- липопротеины низкой плотности (ЛПНП) обладают схожими функциями с ЛПОНП, две эти фракции называют атерогенными — их повышение в крови приводит к развитию атеросклероза;
- липопротеины высокой плотности (ЛПВП) переносят избыток холестерола из тканей обратно к печени — они обладают антиатерогенными свойствами.
Повышение уровня холестерина в крови в составе атерогенных фракций транспортных белков приводит к развитию атеросклероза – болезни, на фоне которой развиваются угрожающие жизни состояния. При высокой концентрации ЛПВП риск минимальный, такая гиперхолестеринемия протекает бессимптомно.
У мужчин повышенный холестерин может стать причиной нарушения баланса стероидных гормонов (тестостерон, альдостерон, глюкокортикоиды). Это приводит не только к нарушению метаболических процессов, а и к патологиям мочеполовой системы (гиперплазия простаты, эректильная дисфункция и др.). Тыквенные семечки от простатита.
Чем грозит?
По меньшей мере уже несколько десятилетий известно, чем грозит повышенный холестерин в крови у мужчин. Самые опасные последствия гиперхолестеринемии и вызванного ей атеросклероза:
- инфаркт миокарда — отмирание участка тканей в результате нарушения его кровоснабжения (обтурация эмболом, в результате спазма сосудов или атерогенного сужения);
- ишемический или геморрагический инсульт — отмирание участка головного мозга из-за нарушения кровоснабжения, может развиваться на фоне атеросклероза или артериальной гипертензии;
- тромбоз крупных сосудов, тромбоэмболия.
Инфаркт может развиться не только в сердечной мышце, в зависимости от локализации пораженных артерий некрозу может подвергнуться участок легкого, кишечника, почки или мышцы.
В результате тромбоза сосудов наблюдается появление варикозно расширенных вен, тромбофлебита. Особую опасность представляет закупорка легочных артерий частью оторвавшегося тромба — тромбоэмболия.
Такие осложнения приводят к смерти или серьезному нарушению функций органа за несколько часов и требуют неотложной медицинской помощи
Поэтому так важно знать, что значит, если холестерин повышен, и вовремя выявлять симптомы болезни
Как выявить патологическое состояние
Признаки повышенного уровня холестерина начальной стадии не ощущаются. Выявить дислипидемию можно только по результатам проведенной диагностики.
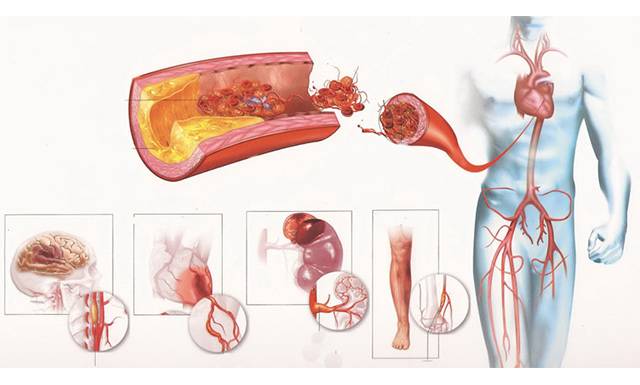
Клинические проявления зависят от вида пораженных артерий:
- Грудной отдел аорты. Самый характерный симптом – гипертония. Характеризуется стойким повышением артериального давления (140 на 90 мм рт. ст. и выше). Длительное время протекает бессимптомно. При длительно существующей патологии, значительном поражении стенок артерии сердце начинает работать с увеличенной нагрузкой. Больные часто чувствуют усталость, учащенное сердцебиение, ощущают боль в груди, левой лопатке или руке. Возможны приступы стенокардии или удушья. Состояние опасно своими осложнениями: инфаркт, ИБС, тромбоэмболия.
- Нижние конечности. Симптомы поражения артерий проявляются непродолжительной болью, возникающей при физической нагрузке (бег, ходьба на длительные расстояния). Болевые ощущения усиливаются, могут возникать даже во время непродолжительной ходьбы. Периодически появляется онемение пальцев ног. Развивается частичная или полная атрофия мышц, появляется хромота, трофические язвы, гангрена.
- Головной мозг. Избыток холестерина вызывает недостаток кровообращение сосудов головного мозга, замедляет метаболические процессы, что приводит к деформации нервных клеток. Изначально патологическое состояние проявляется легкой симптоматикой: периодические головные боли, шум в ушах, плохая работоспособность, забывчивость. С прогрессированием заболевания нарастает симптоматика: больной становится агрессивным, часто впадает в депрессию, настроение становится непостоянным, могут возникать проблемы с речью. Возрастает риск развития инсульта или инфаркта мозга.
- Брюшной отдел аорты. Поражение артерий брюшной полости нарушает кровообращение почек, органах пищеварительного тракта, нижних конечностях. Симптомы проявляются, когда наступает кислородное голодание внутренних органов, за счет снижения кровотока тканей. Больной испытывает частые боли в животе, страдает от избыточного газообразования, изжоги. Также возможны: расстройство стула, потеря веса. Если вовремя не начать лечение возрастает риск осложнений – тромбоз или эмболия.
- Легкие. Долгое время патология протекает бессимптомно. Поражение артерий на фоне повышенного холестерина чаще выявляют на запущенной стадии, когда появляются первые признаки легочной недостаточности: синюшность кожи, одышка, быстрая утомляемость, постоянный кашель, увеличенные вены на шее.
Следует учитывать, что клинические проявления высокого холестерина могут возникать на фоне других хронических заболеваний. Поэтому при появлении любых симптомов, свидетельствующих об ухудшения состояния здоровья, необходимо обратиться к врачу за консультацией.
Как мужчинам лечить, т.е. снизить повышенный холестерин?
Одно из наиболее важных условий для лечения / снижения высокого уровня холестерина в крови у мужчин – это отказ от вредной пищи (в том числе, всей – жареной), содержащей поли/насыщенные жиры, а также транс-жиры. А также от жирных молочных продуктов, твердых/плавленых сыров (жирностью – свыше 30%), жирных супов («наваристых» бульонов). Временно (или полностью) исключить из рациона питания «красное» мясо, кожицу птиц, икру и ОСОБЕННО – мясные субпродукты: печень, мозги и почки! Кроме того, следует резко сократить – потребление соли, сахара и алкоголя!

Откажитесь от вредных продуктов! Содержащих не только опасные вещества, но и ингредиенты сомнительного качества!
Что, наоборот, должно входить в меню?
- Обезжиренное молоко (и другие НЕ (!) кисломолочные продукты).
- «Серый» хлеб, выпеченный из ржаной муки грубого помола.
- Бобы, отварной рис, геркулес, овсянка (каши, сваренные на воде). Что касаемо последнего вида злаков, то он содержит водорастворимую клетчатку, эффективно препятствующую всасыванию плохого ЛПНП—холестерина в кишечнике. Также, такого рода клетчатку можно найти в морковке, яблоках и капусте.
- Обязательно употребляйте в пищу растительные масла (наиболее полезное из них – это льняное). Они содержат фитостеролы, действующие точно также, как и упомянутая выше – клетчатка, уменьшая всасывание вредного холестерола в желудочно-кишечном тракте. Мононенасыщенные масла также содержатся в грецких орехах и обычных подсолнечных семечках
- Непременно, как минимум 2 раза в неделю, включайте в свою диету жирную морскую рыбу («белых» сортов). ПолиНЕнасыщенные жиры ОМЕГА 3, которые содержатся в скумбрии, следи и палтусе, не только решают проблемы дислипидемии, но и стабилизируют работу сердечной мышцы. Плюс ко всему, усиливают реологические свойства крови, тем самым – нормализуя тонус сосудистых стенок.
- Куриное мясо (только БЕЗ кожи!), яичные белки. Говяжья печенка (после консультации врача – не более 80гр в неделю).
- Фактически все разновидности овощей и фруктов (в свежем, замороженном виде). Можно употреблять и различные консерванты, но БЕЗ сахара!

«Скидываем» лишний вес!
Если у Вас избыточный вес (25≤ ИМТ рассчитайте свой ИМТ / Индекс Массы Тела, и сверьте показатели с таблицей). Разумеется, в природе не существует волшебной формулы для быстрой и эффективной потери веса, но уменьшение размеров порций еды, отказ от высококалорийных (жирных) продуктов и регулярные физические нагрузки (до 240 минут в неделю) – это то, с чего нужно начать в самую первую очередь!!

Мужчины с обхватом талии более 102 см подвержены более высоким рискам!
Комплексная оздоровительная программа
Назначается врачами при (сопутствующих – абдоминальному типу ожирения) пониженных показателях хорошего ЛПВП-холестерина, а также повышенных уровнях ЛПНП-холестерола и триглицеридов в крови. В рамках данной статьи мы не будет вникать в ее тонкости, так как рассчитывается строго индивидуально (в зависимости от возраста и состояния здоровья). Однако же, универсальный вариант укажем! Это самые простые – ЕЖЕДНЕВНЫЕ 30-ти минутные прогулки на свежем воздухе (желательно вдали от городской суеты, с женой или подругой).

Для начала, прогулка в парке и масса положительных эмоций. Но на будущее планируем утренние пробежки!