Скажем «Нет» рецидивам! Эффективное лечение геморроя: малоинвазивные методы и операции
Содержание:
- Субарахноидальное введение опиоидов
- Какие виды малоинвазивных вмешательств выполняет Толстопятов С.В.?
- Малоинвазивные операции по удалению геморроя
- Современные методы лечения
- Латексные кольца
- Склерозирующее лечение геморроидальных узлов
- Общие сведения, показания к проведению
- ÐемоÑилиÑ
- Сроки проведения
- Техника минимального разреза
- Инвазивная процедура
- Общие сведения, показания к проведению
- Эндоскопическая дискэктомия
- Блокады нервных стволов
- Удаление анальных бахромок
- Преимущества и недостатки хирургического вмешательства
- Медицинские противопоказания
- СиндÑом ÐаÑна
- Современные методы лечения
- Профилактические меры
- Показания
Субарахноидальное введение опиоидов
Следующим шагом в совершенствовании методики явилась установка катетера в субарахноидальное пространство: расход морфина для получения желаемого эффекта обезболивания сокращался на порядок — суточная доза морфина снижалась до 1 мг. Внедрение такого способа обезболивания подразумевало не только использование микрокатетеров, но и специальных устройств-дозаторов (помп) — резервуаров с активным веществом с постоянным или регулируемым режимами введения препарата. В этом случае скорость введения обеспечивается при помощи специального радиопередатчика — программатора.
Как и в случае использования подобных эпидурально устанавливаемых систем, помпа и катетер полностью имплантируются под кожу (помпа — обычно на уровне передней поверхности грудной клетки на уровне 12-го ребра). Заправка такой системы анальгетиком производится раз в несколько недель и сводит к минимуму участие пациента.
Какие виды малоинвазивных вмешательств выполняет Толстопятов С.В.?
1) наружное дренирование желчных протоков
2) стентирование желчных протоков, стентирование пищевода
3) лапароскопические диагностические и оперативные вмешательства на органах брюшной полости, забрюшинного пространства, грудной клети.
4) биопсия печени, поджелудочной железы, надпочечников, опухолей лёгких, плевры, опухолей кишечника и т.д. верификация патологического процесса.
5) Оперативное лечение при всех видах грыж, любой
6) Выполняет УЗИ во время лапароскопических ( эндоскопических ) исследований и во время оперативных вмешательств.
7) УЗИ (Сонография) во время ФГДС. ЭндоУЗИ
Малоинвазивные операции по удалению геморроя
Ещё одним направлением использования такого метода в медицине является операция по удалению геморроя. Вкратце вспомним, что это за болезнь.
Геморрой — заболевание прямой кишки, которое возникает из-за расширения вен в ее стенках. Последнее приводит к образованию кровяных сгустков, которые называются геморроидальными узлами.
Процесс прогрессирования данного заболевания делят на 4 стадии. Считается, что первую стадию можно вылечить без оперативного вмешательства. Но болезнь на последних стадиях можно лечить только хирургическим путем.
Суть стадий геморроя состоит в том, что чем дальше развивается заболевание, тем образовавшиеся узлы все больше выпячиваются и, в результате, выпадают из анального отверстия, доставляя много проблем и неудобств больному. Операция назначается на последней стадии, когда другие способы лечения не дали результатов. Учитывается и тот факт, что в узлах развивается тромбоз.
Помимо традиционного хирургического вмешательства, операцию по удалению геморроя проводят малоинвазивным методом. Суть ее заключается в том, что она проводится без скальпеля. Пациенту делают несколько проколов во внутренних тканях, через которые и производится оперативное вмешательство.
Существует несколько видов малоинвазивных операций по удалению геморроя:
- Склерозирование.
- Лигирование (при данном методе применяются латексные кольца).
- Лазерная коагуляция.
- Фотокоагуляция. Данная операция проводится с использованием ИК-излучения.
- Применение радиолучевого скальпеля.
- Криодеструкция.
Основным преимуществом таких методов является короткий период восстановления организма.
Современные методы лечения
Современные малоинвазивные методы лечения геморроя позволяют выполнять вмешательство без госпитализации пациента. Отзывы, обратившихся за помощью к проктологу, указывают, что такие способы лечения более удобны и малотравматичны.
Существует ряд малоинвазивных операций по удалению геморроя, которые пользуются особой популярностью у врачей:
- Склеротерапия (заполнение узла склерозирующим веществом);
- Коагуляция с помощью инфракрасного излучения;
- Перевязка основания узла кольцами из латекса;
- Дезартериализация узлов с помощью ультразвукового сканирования;
- Дезартериализация узлов с последующей фиксацией слизистой оболочки прямой кишки специальными нитями в нормальном положении (мукопексия).
Основные задачи такого лечения
- Уменьшение объема крови, поступающей в геморроидальные узлы;
- Уменьшение в объеме тканей узлов;
- Фиксация слизистого слоя стенки прямой кишки в нужном состоянии.
Малоинвазивные методы лечения геморроя проводятся не в условиях стационара, а в амбулаторном режиме! Что очень удобно для пациента и врача. Они достаточно эффективны (до 90%) на первых стадиях развития патологии. Послеоперационный период не такой длительный, как при хирургической операции геморроидэктомии и менее болезненный.
Склеротерапия рекомендована к проведению при наличии геморроидальных узлов в полости прямой кишки, которые не выпадают, но вызывают периодические кровянистые выделения. Данный метод применяют на любой стадии развития болезни для того, чтобы остановить кровотечение.
Суть выполнение склерозирования
Под контролем аноскопа при помощи специального шприца в полость деформированного узла вводят склерозант. В результате чего сосуды, питающие геморроидальный узел, спадаются. Происходит формирование соединительной ткани.
Противопоказана склеротерапия при наличии воспалительных изменений в прямой кишке (парапроктит, геморрой в острой стадии, трещины анального прохода).
Под контролем аноскопа на основании ножки узла фиксируется специальное кольцо из латекса, которое способствует постепенному снижению поступления крови в узел. Ишемия и некроз геморроидального узла обычно протекают в течение 1-2 недель.
Послеоперационный период характеризуется незначительным дискомфортом в прямой кишке и болевыми ощущениями, которые обычно купируются ненаркотическими анальгетиками. Могут появиться кровянистые выделения из прямой кишки в малом количестве.
Лигирование латексными кольцами используется наиболее часто на ранних стадиях развития болезни 1 и 2 степени.
Коагуляция малоэффективна при пролабировании слизистой прямой кишки и ее ущемлении.
Явным противопоказанием к проведению операции являются воспалительные заболевания прямой кишки или окружающей кожи и клетчатки.
Для дезартериализации геморроидального узла необходимо использовать специальный аппарат, который включает в себя аноскоп и датчик ультразвукового дуплексного сканирования (для того, чтобы распознать место прохождения артерии и правильного ее лигирования). Накладывается несколько узловых швов на основании узла. Затем одной из лигатур узловых нитей обивным швом подтягивают сам узел. Часто операцию называют геморроидальным лифтингом с дезартериализацией узлов.
Латексные кольца
Предпочтение отдается методу лигирования (перетягивания) внутреннего геморроя латексными кольцами.
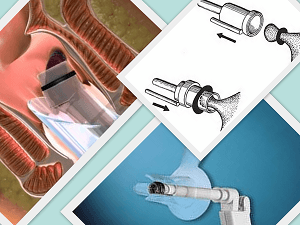 Принцип методики заключается в том, что при помощи аноскопа на узел набрасывается специальное кольцо, которое сдавливает ножку узла. Из-за нарушения кровоснабжения узел отмирает и через неделю отпадает. Лигирование геморроя производится в несколько этапов.
Принцип методики заключается в том, что при помощи аноскопа на узел набрасывается специальное кольцо, которое сдавливает ножку узла. Из-за нарушения кровоснабжения узел отмирает и через неделю отпадает. Лигирование геморроя производится в несколько этапов.
После операции возможно появление незначительной болезненности, ощущение дискомфорта в заднем проходе, спастические сокращения в прямой кишке. Эти ощущения проходят после приема ненаркотических анальгетиков.
Противопоказания:
- Первая стадия внутреннего геморроя;
- Сочетание внутреннего геморроя с наружным;
- Наружный геморрой.
Склерозирующее лечение геморроидальных узлов
Применение склерозирующих препаратов в лечении геморроя имеет достаточно давнюю историю. В России склерозирующее лечение геморроя применял И. И. Карпинский еще в XIX веке (1870), а за рубежом на 16 лет позже подобную методику впервые применил К. Bladewood в 1886 году. В настоящее время склерозирующее лечение геморроя применяют многие специалисты.
Эффективная и безопасная реализация данной технологии основывается не только на тщательном освоении методики, но и на использовании современных склерозирующих препаратов, а также на применении специальных аксессуаров (аноскопа с освещением, специального шприца, иглы и т. д.).
По механизму действия склерозирующие препараты можно разделить на три группы: детергенты, осмотические растворы и коррозийные препараты. Детергенты вызывают коагуляцию белков эндотелия. Вопреки традиционному представлению о механизме действия, детергенты не стимулируют образование тромбов. Осмотические растворы (40% раствор салицилата натрия, 5-10% раствор фенола, 5% раствор карболовой кислоты, 20% хлорида натрия) вызывают денатурацию и гибель эндотелиальных клеток.
В отличие от быстродействующих детергентов для осмотических растворов необходимы их более длительная экспозиция и большее количество препарата. Первые признаки деструкции эндотелия наступают через 3-5 минут.
Коррозийные препараты, производимые на основе концентрированного йода или из этилового спирта вызывают грубую деструкцию не только внутреннего, но подслизистого и мышечного слоев прямой кишки. Плохо контролируемое действие и множество побочных реакций обусловили значительное ограничение использования этих препаратов для склерозирующего лечения геморроя.
Возникновение таких осложнений склеротерапии, как болевой синдром, парапроктит, олеогранулема, скорее всего, связано с нарушением правил введения препарата или с недостаточным опытом колопроктолога. Мы полагаем, что соблюдение методики введения препарата в геморроидальный узел позволяет избежать осложнений как во время, так и после процедуры.
Противопоказанием к склеротерапии являются воспалительные заболевания анального канала и промежности: острый геморрой, парапроктит, трещина анального канала. Комбинированный геморрой с отсутствием границ между наружным и внутренним геморроидальными узлами также является относительным противопоказанием к склерозирующему лечению.
Общие сведения, показания к проведению
Малоинвазивное лечение геморроя – это безоперационное удаление геморроидальных шишек. Выбор методики осуществляется после комплексной диагностики и определения сопутствующих заболеваний. Малоинвазивное лечение не менее эффективно, чем хирургическое вмешательство, меньше побочных эффектов, осложнений. Показания к проведению малоинвазивных методик:
- повышенное давление аноректальной зоны;
- быстрый рост геморроидальных узлов;
- кровотечение из заднего прохода, усиливающееся при дефекации;
- выпадение геморроидальных узлов даже в состоянии покоя;
- ощущение инородного тела в заднем проходе;
- обильные слизистые выделения;
- болевой синдром, зуд и жжение в заднем проходе, неконтролируемые ректальными суппозиториями.
ÐемоÑилиÑ
ÐÑо заболевание, ÑвÑзанное Ñ Ð½Ð°ÑÑÑением ÑÑнкÑий ÑвеÑÑÑÐ²Ð°Ð½Ð¸Ñ ÐºÑови, ÑвлÑеÑÑÑ Ð½Ð°ÑледÑÑвеннÑм. ÐолеÑÑ Ð¸Ð¼ пÑеимÑÑеÑÑвенно мÑжÑинÑ, но пÑи ÑÑом ноÑиÑелем гена гемоÑилии вÑÑÑÑÐ¿Ð°ÐµÑ Ð¼Ð°ÑÑ, коÑоÑÐ°Ñ Ð¿ÐµÑÐµÐ´Ð°ÐµÑ Ð±Ð¾Ð»ÐµÐ·Ð½Ñ Ð¾Ñ Ñвоего оÑÑа ÑÑновÑÑм. ÐнÑеÑÑ (ÑодÑÑвеннÑе ÑвÑзи ÑодиÑелей) ÑвелиÑÐ¸Ð²Ð°ÐµÑ ÑиÑк ÑазвиÑÐ¸Ñ Ð¿Ð°Ñологии, вÑледÑÑвие коÑоÑого пÑоиÑÑÐ¾Ð´Ð¸Ñ Ð¼ÑÑаÑÐ¸Ñ Ð¥-ÑÑомоÑÐ¾Ð¼Ñ Ð² одном из генов.
Сроки проведения
Существуют разные классификации инвазивных методов диагностики.
По срокам проведения различают:
ИМД, проводимые в I триместре беременности:
Биопсия ворсин хориона – для исследования берутся клетки ворсинчатой части хориона (наружной оболочки плода, которая позднее трансформируется в плаценту) для определения хромосомного набора плода. Пробы берут в сроке 8 – 12 недель беременности. Амниоцентез—
операция, с помощью которой получают для исследования околоплодные воды. Сроки проведения такие, как и для биопсии ворсин хориона, но так как велик риск прерывания беременности чаще проводится во II триместре.
ИМД, проводимые во II триместре беременности:
Амниоцентез –
Взятие амниотической жидкости обычно в 17 – 22 недели беременности, но иногда исследование проводят до 34 недель. Амниоскопия– метод визуального осмотра нижнего полюса плодного яйца при помощи тонкого эндоскопа. Можно проводить с 17 недель беременности и, при необходимости, вплоть до родов. Плацентоцентез– процедура взятия на анализ клеток плаценты для диагностики хромосомных заболеваний. Проводят в 18 – 22 недель. Кордоцентез– получение для анализа крови плода для диагностики наследственных болезней крови, внутриутробной инфекции, а также лечения гемолитической болезни плода. Применяют с 18 недель беременности. Фетоскопия– непосредственный осмотр плода для выявления врожденных аномалий развития. С помощью эндоскопа возможно также взятие кусочка кожи плода для исследования. Обычно проводят в 18 – 24 недели.
ВажноВ III триместре беременности, как правило, ИМД не используют в связи с высоким риском преждевременных родов. Но иногда, при наличии строгих показаний, возможно проведение амниоскопии, амниоцентеза и кордоцентеза до родов. В зависимости от места расположения плаценты различают следующие виды доступа
В зависимости от места расположения плаценты различают следующие виды доступа
Трансабдоминальный –
введение инструмента через переднюю брюшную стенку;Трансцервикальный – в полость матки проникают через канал шейки матки;Трансвагинальный – прокалывают передний или задний свод влагалища.
Показания к проведению ИМД:
Возраст женщины старше 35 лет, так как с возрастом увеличивается частота спонтанных мутаций даже при отсутствии других факторов риска; Наличие признаков врождённой патологии при ультразвуковом скрининге; Отклонение уровня сывороточных белков в крови матери; Кровнородственный брак; Наличие у одного из супругов хромосомной перестройки, наследственного заболевания или порока развития; Рождение ребёнка с наследственным заболеванием или пороком развития; Наличие в анамнезе самопроизвольных выкидышей, мертворождений, первичной аменореи, первичного бесплодия у супругов; Неблагоприятное воздействие факторов окружающей среды в ранние сроки беременности (радиоактивное облучение, вдыхание парообразных ядов и др.); Приём эмбриотоксических препаратов в ранние сроки беременности; Рентгенологическое исследование на ранних сроках; Групповая или резус-несовместимость матери и плода.
Противопоказания:
Угроза прерывания беременности; Воспалительные заболевания влагалища и шейки матки, или кожи живота (в зависимости от места прокола).
Возможные осложнения после проведения ИМД:
преждевременное излитие околоплодных вод, преждевременные роды, ранение плода, отслойка плаценты, повреждение пуповины, ранение мочевого пузыря и кишечника матери, хориоамнионит (воспаление плодных оболочек).
Все инвазивные методы диагностики плода проводятся только с согласия беременной. Перед принятием решения необходимо по возможности спокойно взвесить все «за и против» и только потом отказываться от проведения исследования. Очень часто беременные не понимают, что такие процедуры просто так не назначают, а не выявленное вовремя тяжёлое заболевание плода может угрожать не только здоровью, но и жизни женщины.
//dic. academic. ru/dic. nsf/ruwiki/1304516
//baby-calendar. ru/obsledovaniya/prochie/
Техника минимального разреза
Техника минимального разреза — это особая хирургическая техника, используемая некоторыми врачами для удаления различных образований и новообразований, позволяющая минимизировать размер рубца и сократить время выздоровления. В большинстве своем, для получения доступа к образованию или для его удаления, хирурги делают разрез на 3/4 от общей длины такого образования. При использовании техники минимального разреза его длина, как правило, сокращается до 1/10 размера образования, и хирург аккуратно иссекает образование через этот небольшой разрез. После маленького разреза остается и маленький шрам, а также сокращается время выздоровления пациента. Такая техника очень эффективна для удаления кист и липом. Это особенно актуально для пациентов, у которых подобные образования возникают на косметически или функционально важных участках тела — например, на лице.
Инвазивная процедура
Инвазивная процедура (от новолатинского invasivus; от invado — «вхожу внутрь») — медицинская процедура, связанная с проникновением через естественные внешние барьеры организма (кожа, слизистые оболочки).
Примером простейшей инвазивной процедуры является любая инъекция, самой сложной — хирургическая операция. Это основной способ, которым хирург, в отличие от терапевта, оказывает помощь больному.
Инвазивныe процедуры могут применяться также для диагностики. Примерами инвазивныx исследований являются инвазивное электрофизиологическое исследование сердца ) и инвазивные генетические проверки эмбриона .
Общие сведения, показания к проведению
Малоинвазивное лечение геморроя – это безоперационное удаление геморроидальных шишек. Выбор методики осуществляется после комплексной диагностики и определения сопутствующих заболеваний. Малоинвазивное лечение не менее эффективно, чем хирургическое вмешательство, меньше побочных эффектов, осложнений. Показания к проведению малоинвазивных методик:
- повышенное давление аноректальной зоны;
- быстрый рост геморроидальных узлов;
- кровотечение из заднего прохода, усиливающееся при дефекации;
- выпадение геморроидальных узлов даже в состоянии покоя;
- ощущение инородного тела в заднем проходе;
- обильные слизистые выделения;
- болевой синдром, зуд и жжение в заднем проходе, неконтролируемые ректальными суппозиториями.
Эндоскопическая дискэктомия
Эндоскопическая техника была в первую очередь предназначена для использования трансфораминального доступа (проход через треугольник Камбина); следовательно, по определению, легкодоступны только фораминальные и экстрафораминальные участки дисков. Хотя можно получить доступ к пролапсу дисков в латеральные карманы, это более технически сложная процедура, особенно если диск прикреплен к твердой мозговой оболочке или корешку.
В настоящее время набирают популярность малоинвазивные эндоскопические операции для лечения грыжи позвоночного диска (рис. 8). Чрескожная эндоскопическая дискэктомия – это метод малоинвазивной хирургии позвоночника, который имеет несколько преимуществ по сравнению с OLM, включая сохранение костной и мышечной структур, более короткое пребывание в больнице и меньший разрез .
Блокады нервных стволов
Одним из важных методов лечения болевых синдромов являются блокады нервных стволов, сплетений, ганглионарных структур. Далеко не каждое инъекционное воздействие следует считать медикаментозной блокадой. Блокада — это малоинвазивное высокоселективное воздействие на определенные структуры, генерирующие или транслирующие события, воспринимаемые как локализованная боль. Для ее успешного проведения специалист должен обладать не только базовыми знаниями по патологии, которую собирается лечить, но и хорошо представлять топографическую анатомию области манипуляции, фармакологию средств, которыми предполагает работать, а также прогнозировать возможные осложнения (порой довольно драматичные) и в случае их развития использовать приемы интенсивной терапии и жизнеобеспечения.
В настоящее время с целью купирования болевых синдромов преимущественно применяются паравертебральные, эпидуральные, внутри суставные и внутрикостные блокады. Необходимо понимать, что эффективность лечебных блокад основана не на временном выключении ноцицепторов с помощью местного анестетика, а на прерывании болевой импульсации, которая поддерживает нейрональную гиперактивность.
Блокады бывают двух типов: диагностические и лечебные. Цель диагностической блокады — уточнение локализации источника боли и определение предполагаемой эффективности процедуры. Терапевтическая блокада — по возможности должна быть этиопатогенетической.
Нередко для усиления действия местного анестетика используют комбинацию лекарственных препаратов с противовоспалительным действием. Бывают ситуации, когда для эффективной анальгезии может потребоваться стойкое выключение нейрональной структуры посредством подведения раствора нейролептика или проведения радиочастотной абляции. В качестве примера остановимся на некоторых вариантах блокад. Одной из важнейших медико-социальных проблем является боль в спине — наиболее распространенная причина ограничения физической активности у лиц молодого и среднего возраста. Среди причинных факторов ведущее значение имеют поражение фасеточных суставов и радикулопатии.
Удаление анальных бахромок
Анальные (перианальные) бахромки – это небольшие кожные новообразования, мягкие складки, расположенные в области ануса. Чаще всего они образовываются вследствие роста геморроидальных узлов при отсутствии лечения. Натуживание у женщин во время естественных родов тоже может привести к появлению неэстетичных бахромок.
Как правило, образовавшиеся кожные складки вокруг анального отверстия не вызывают боли и зуда, но приносят психологический дискомфорт и даже могут нарушить половую жизнь из-за стеснения раздеться перед партнером. Поэтому лучше их удалить «Сургитроном».
Во время лечения ткани около анальных бахромок не травмируются, и весь процесс проходит без боли и дискомфорта.
Помните, что самостоятельно определить, геморроидальный ли узел у Вас, анальные бахромки, папиллома или полип – невозможно. Запишитесь на прием к проктологу ОН КЛИНИК – только врач сможет сказать, подойдет ли Вам удаление анальных бахромок «Сургитроном» или у Вас другой диагноз и потребуется иное лечение.
Преимущества и недостатки хирургического вмешательства
Следующие процедуры могут быть выполнены с использованием минимально инвазивной хирургии позвоночника:
- Операция Fusion, включая трансфораминальный поясничный межтеловой Fusion (TLIF), Задний поясничный межтеловой Fusion , переднее поясничное межтеловое сращение, трансфораминальная поясничная межтеловая фиксация, заднебоковая фиксация
- Дискэктомия
- Фораминотомия ,включая заднюю шейную фораминотомия и ламина — фораминотомию •Костотранверсэктомия
- Спондилодез
- Передняя торакоскопическая коррекция
- Вертебропластика
- Кифопластика
- Электрокаутеризация диска
Операция по удалению межпозвоночного выпячивания имеет позитивные и негативные стороны.
Единое преимущество хирургического метода – получение мгновенного результата, отсутствие болей, чувства скованности при малейшем движении и других симптомов болезни.
Среди негативных последствий можно отметить:
- возможность повторного образования грыж;
- риск протрузии дисков между позвонками;
- возможность развития дальнейших рецидивов.
Медицинские противопоказания
Малоинвазивные методы лечения геморроя проводятся не всем пациентам. Чтобы исключить осложнения в послеоперационном периоде, предусмотрены такие ограничения:
- воспалительный процесс сфинктера, прямой кишки;
- проктит, парапроктит;
- тромбозы, непроходимость вен;
- злокачественные опухоли аноректальной зоны;
- тяжелая гипертония, сердечная недостаточность;
- глубокий пенсионный возраст;
- комбинированные формы геморроя;
- сахарный диабет;
- периоды беременности, лактация;
- печеночная, почечная недостаточность.
При отсутствии противопоказаний процедура безвредная, восстанавливает кровообращение в органах малого таза, устраняет болезненные шишки, облегчает процесс дефекации, гарантирует жизнь без боли. Выбор методики зависит от медицинских показаний, стадии геморроя, хронических болезней организма.
СиндÑом ÐаÑна
Ðанное ÑÑомоÑомное заболевание вÑÑÑеÑаеÑÑÑ ÑаÑе вÑего, в ÑÑеднем Ñ Ð¾Ð´Ð½Ð¾Ð³Ð¾ из 800 новоÑожденнÑÑ. ÐÑлиÑиÑелÑной оÑобенноÑÑÑÑ Ð»Ñдей, ÑожденнÑÑ Ñ ÑиндÑомом ÐаÑна, ÑвлÑеÑÑÑ Ð½Ð°Ð»Ð¸Ñие 47 ÑÑомоÑÐ¾Ð¼Ñ â Ñ Ð·Ð´Ð¾Ñового Ñеловека Ð¸Ñ 46, Ñ. е. 23 паÑÑ. ÐеÑи Ñ Ñаким вÑожденнÑм заболеванием вÑглÑдÑÑ Ð¸Ð½Ð°Ñе. Ð ÑÐ¾Ð¼Ñ Ð¶Ðµ Ñ Ð¾ÑобеннÑÑ Ð¼Ð°Ð»ÑÑей ÑаÑÑо диагноÑÑиÑÑÑÑ ÐºÐ¾Ñоглазие, пÑÐ¾Ð±Ð»ÐµÐ¼Ñ Ñо ÑлÑÑом, ÑÑжелÑе Ñбои в ÑабоÑе ÑеÑдеÑно-ÑоÑÑдиÑÑой ÑиÑÑемÑ, желÑдоÑно-киÑеÑного ÑÑакÑа, ÑмÑÑвенное недоÑазвиÑие.
СÑÑеÑÑвÑÑÑие меÑÐ¾Ð´Ñ Ð¿ÑенаÑалÑной диагноÑÑики наÑледÑÑвеннÑÑ Ð·Ð°Ð±Ð¾Ð»ÐµÐ²Ð°Ð½Ð¸Ð¹ Ñеловека позволÑÑÑ Ð¾Ð¿ÑеделиÑÑ Ð½Ð°ÑÑÑÐµÐ½Ð¸Ñ Ð¿Ð¾ опÑеделеннÑм паÑамеÑÑам. Ð ÑаÑÑноÑÑи, о вÑÑокой веÑоÑÑноÑÑи паÑологии ÑвидеÑелÑÑÑвÑÑÑ ÑледÑÑÑие показаÑели:
- ÑвелиÑÐµÐ½Ð½Ð°Ñ Ð²Ð¾ÑоÑÐ½Ð¸ÐºÐ¾Ð²Ð°Ñ Ð·Ð¾Ð½Ð°;
- оÑÑÑÑÑÑвие ноÑовой коÑÑоÑки (впÑоÑем, и пÑи налиÑии, еÑли ее ÑазмеÑÑ Ð½Ð¸Ð¶Ðµ ноÑмÑ).

Современные методы лечения
Выбор подхода к лечению геморроя зависит от формы заболевания, которая бывает острой и хронической, и стадии болезни. Идентификация тромбоза геморроидальных вен происходит на основании характерных признаков:
Начало воспалительного процесса в геморроидальных узлах, изменение их цвета (появляется синюшность), болезненность при пальпации
Наличие изменений сосудистого рисунка выявляется только во время диагностики, дискомфорт присутствует, но выражен слабо
Воспаление распространяется на прилегающие ткани, появляются сильные болевые ощущения (наблюдаются не только во время посещения туалета, но и в состоянии покоя)
Появляются слизистые выделения из прямой кишки, происходит выпадение узлов за пределы анального отверстия, но они легко вправимы
Происходят некротические изменения (узлы становятся черного цвета, ткани отмирают)
Начинается кровотечение во время акта дефекации, узлы приходится вправлять внутрь ручным способом
Круговая мышца сфинктера утрачивает свои функциональные возможности, узлы постоянно находятся снаружи, возможность их вправления отсутствует
Современная медицинская практика допускает возможность применения безопасного малоинвазивного вмешательства почти на всех стадиях заболевания. Хирургические методы лечения геморроя требуются в крайнем случае, при запущенной форме болезни. Способы, с помощью которых можно избавиться от геморроидальных узлов, это:
- на 1 стадии – медикаментозная терапия, физиопроцедуры, склеротерапия, инфракрасная коагуляция, склеротерапия;
- на 2 стадии – методы лечения, применяемые на 1 стадии, дополняются лигированием;
- на 3 стадии – латексное лигирование, трансанальная резекция, геморроидэктомия;
- на 4 стадии показано удаление узлов хирургическим путем.
Профилактические меры
При хроническом геморрое, с чередующимися периодами обострения болезни и относительного покоя, уменьшить количество рецидивов помогут профилактические мероприятия:
- Постоянное соблюдение принципов лечебного питания.
- Контроль своевременного опорожнения кишечника.
- Оптимизация физических нагрузок в соответствии с возрастом, состоянием здоровья и другими критериями.
- Регулярное выполнение комплекса лечебных упражнений, которые порекомендует врач.
- Занятие доступными видами спорта: ходьбой, плаванием, танцами – выбирайте те, что по душе и по силам.
- Контроль своего веса и питьевого режима.
- Соблюдение правил личной гигиены.
Многие считают, что о геморрое говорить не принято. Но при осложнениях острого геморроя, когда развивается тромбоз сосудов, гнойный парапроктит, ущемляются выпавшие шишки, начинается некроз тканей, будет уже не до правил хорошего тона. Чем раньше удается победить ложную скромность и обсудить свою проблему с врачом, тем больше будет шансов на выздоровление.
На видео – мнение проктолога о методах лечения и профилактики геморроя.
Показания
Согласно данным M.Cormann, опубликованным в 1994 году, прерогатива лечения геморроя наблюдается за малоинвазивными методами лечения. К этой группе прибегало 79-83% пациентов, в то время как выбор «геморроидэктомия» составлял 17-21% от всех случаев. Иностранные публикации по теме проктологии, взятые за последние несколько лет, свидетельствую о том, что малоинвазивные методы лечения используются у 88-92 % пациентов с заболеваниями геморроя.
Склеротерапию и инфракрасную коагуляцию используют для группы пациентов с начальными стадиями геморроя, при которых симптом кровотечения является преобладающим. В качестве дополнительной терапии при подобной схеме лечения используют метод лазерного прижигания (лазерная терапия). Это ускоряет процессы репарации в тканях прямой кишки.
Лечение геморроидальных узлов методом лигирования, при котором узел обвязывается латексным кольцом, используется на поздних стадиях геморроя. Тогда доминирующим симптомом является выпадение геморроидальных узлов.