Что такое инфаркт лёгкого: особенности от причин до последствий
Содержание:
- Причины инфаркта легкого
- Возможные причины и факторы болезни
- Осложнения
- Какие последствия заболевания?
- Симптомы инфаркта легкого
- Диагностика заболевания
- Последствия развития инфаркта лёгких
- Диагностика инфаркта
- Продолжительность жизни
- Диагностика инфаркта зоны лёгких
- Как вылечить легкие?
- Симптомы
- Способы лечения
Причины инфаркта легкого
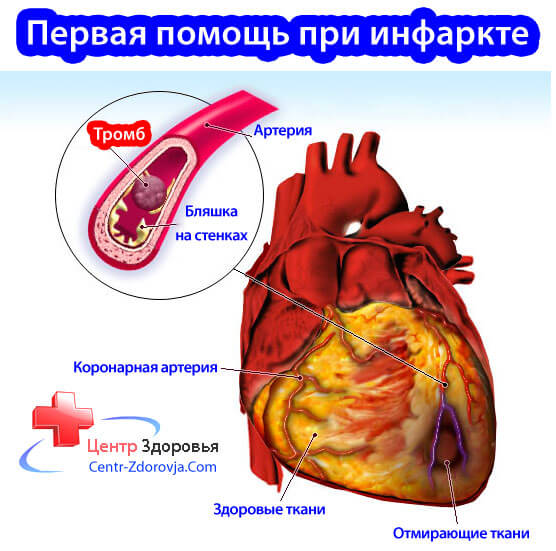
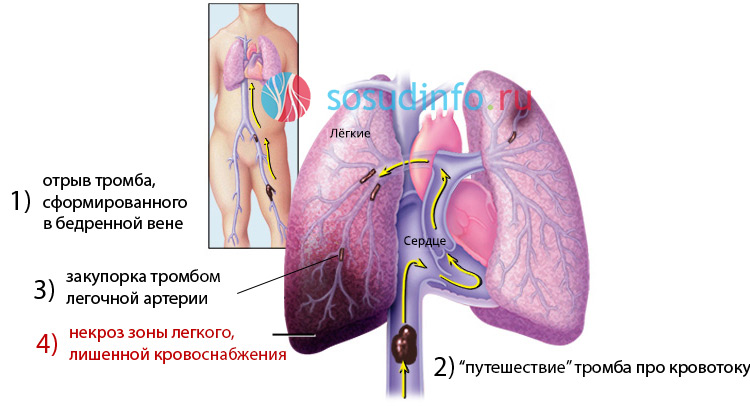
Что такое инфаркт? Состояние, при котором появляются очаги некроза из-за нарушения кровообращения. Прямая причина развития заболевания – усиленное формирование тромбов. Инфаркт легких – результат закупорки легочных сосудов небольшого калибра, питающих легочную ткань. Если же закупоривается русло большого легочного сосуда, сразу развивается осложнение – тромбоэмболия артерии, которая заканчивается смертью.
Первопричины заболевания разные.
- Тромбофлебит нижних конечностей – воспаление венозной стенки, при котором формируется тромб. Процесс имеет два пути развития. В одном тромб перестает расти, воспаление стенки уменьшается. Размеры тромба уменьшаются, он закрывает сосудистый просвет. Если происходит полное закрытие просвета, вена запустевает, спадается. Вероятность отрыва образования сведена к минимуму. Второй путь развития – отрыв тромба. Это объясняется продолжением процесса воспаления, роста тромба, из-за чего его один конец находится в свободном состоянии. Из-за воспаления образование делается нестабильным. Маленькое механическое влияние способно вызвать отрыв тромба.
- Жировая эмболия легочных сосудов – результат травм, который вызван сосудистой закупоркой частицами жирам. Причиной выступают травмы трубчатых костей. Вероятность развития такого последствия возрастает из-за применения массивных фиксаторов из металла. Первый элемент развития эмболии – нарушенное кровообращение в мелких сосудах, при котором изменяются свойства крови. В роли осложнения присоединяется жировая эмболия. Из-за нарушения жирового обмена сосуды заполняются каплями жира, в дальнейшем формируются микротромбы.
- Эндокардит – воспаление внутренней сердечной оболочки. Первичный эндокардит может развиваться из-за микробиологической флоры, к примеру, стрептококка. Из-за воспаления, вызываемого патогенными микроорганизмами, на сердечных клапанах образуются маленькие и большие вегетации. С кровью они могут попадать в разные органы. Застряв в сосуде, нарушают кровообращение и вызывают опасные осложнения.
- Полицитемия – хроническое заболевание, характеризующееся увеличенным содержанием эритроцитов в крови. У большинства пациентов увеличивается количество лейкоцитов и тромбоцитов. Заболевание часто провоцирует тромбоз, то есть формирование внутри сосудов кровяных сгустков, которые препятствуют свободному движению крови.
- Гиперкоагуляция – сгущение крови, обуславливающее высокий риск образования тромбов. Может сопутствовать разным патологиям, например, расширению вен, или являться последствием некоторых состояний организма.
Плохое кровоснабжение приводит к нарушению газообмена в этой легочной области, что плохо сказывается на общем газообмене. Из-за закрытия главных сосудов в работу вступают другие пути – шунты, по ним сбрасывается кровь. Они открываются между венами артериями, поэтому нарушается кровяной ток по кругам кровообращения. Сбивается целая система, страдает весь организм.
В бассейне закрытого сосуда легкого увеличивается давление, вследствие чего появляется легочная гипертензия. Есть вероятность, что разорвется сосуд, из-за этого участок пропитывается кровью, развивается некроз, и речь уже идет о геморрагическом инфаркте легкого. Последствия этого заболевания печальны. Если развился инфаркт, появление пневмонии часто не заставляет себя ждать. Поэтому нужно вовремя выявить заболевание и начать лечение во избежание опасных осложнений.
Возможные причины и факторы болезни
- Вирусные инфекции.
- Различные опухоли.
- Общие бактериальные заражения организма.
- Травмы костей.
- Повышенная способность свёртывания — гиперкоагуляция крови.
- Воспалительные процессы.
- Полицетимия — увеличение числа эритроцитов.
- Малокровие.
- Сильные ожоги.
- Физиологические поражения сердечной мышцы.
- Инфекционная почечная патология.
- Эндокардит сердца.
В последствии нарушения кровообращения появляется гипертензия. Поврежденный отдел обретает бардовый цвет, стает более плотный и выглядит несколько выше незатронутой ткани. Плевральные листки становятся мутными, в плевральной полость собирается воспалительная жидкость.
Прогрессирование патологии повышается в связи с возникновением флотирующих пробок у больных. Недостаток насыщения кислородом легочных сосудов подвергаются мутации, а в будущем — к некрозу.
Физиологические воздействия, как причины развития:
- Химиотерапевтические процессы;
- Хирургические вмешательства;
- Употребление медикаментов, стимулирующих кровное свёртывание;
- Преждевременная послеродовая фаза;
- Ожирение;
- Продолжительная неподвижность;
- Долговременная гормонотерапия.
Среди других причин можно выделить:
- мерцательную аритмию;
- ишемическую болезнь сердца и инфаркт миокарда;
- тромбозы вен нижних конечностей;
- тромбофлебиты глубоких вен таза;
- наследственность;
- ожирение;
- легочную гипертензию;
- прием препаратов, повышаемых свертываемость крови;
- ревматизм.
В группе риска находятся беременные женщины, у которых диагностируется варикозное расширение вен, лежачие и онкологические больные, а также люди с гипертензией. К тому же необходимо знать, что люди, ведущие пассивный образ жизни, подвержены образованиям тромбов гораздо чаще.
Приступы в основном появляются, при жировой эмболии лёгких, тромбозе ног или тромбофлебите.
Причиной появления тромба может стать оперативное вмешательство, в частности, если оно было проведено на кровеносных сосудах конечностей. Эта ситуация вызывает инфаркт легкого, а потом сердечный приступ инфаркта.
Факторами, которые могут дать толчок для развития заболевания, называют:
- Генетическая предрасположенность.
- Хронические заболевания.
- Плохое кровообращение.
- Травмы стенок сосудов.
- Изменения в составе крови.
- Лекарственные средства, для свертываемости крови.
- Лишний вес.
- Сердечные заболевания.
- Опухоли, которые давят на сосуды.
- Сидячий образ жизни.
- Применение противозачаточных препаратов.
Но есть и другие причины, это заболевания, васкулит, анемия, нефротический синдром или же пройденные курсы облучения и химиотерапевтических процедур. Также спровоцировать закупорку сосуда может сильный ушиб. В этом случае, заболевание будет называться травматический инфаркт легкого.
Инфаркт легкого (ИЛ) — острое состояние, которое развивается в легочных тканях вследствие закупорки легочной артерии тромбом. Образование такого тромба влечет к повышению давления в системе легочной артерии и провоцирует кровоизлияние в легочную ткань, на фоне чего может развиться бактериальная инфекция с последующей пневмонией.
Течение инфаркта легкого, как и его симптоматика, зависит от расположения и количества поврежденных сосудов, от наличия сопутствующих заболеваний и причин развития болезни. К причинам возникновения инфаркта легкого относятся:
- хирургические вмешательства на тазовых органах или нижних отделах брюшной полости и послеоперационный период;
- роды и послеродовой период;
- сердечная недостаточность и прочие заболевания сердечнососудистой системы;
- онкологические заболевания;
- длительное соблюдение постельного режима (лежачие больные) и резкое его нарушение;
- переломы длинных трубчатых костей (например, бедра);
- тромбоз глубоких вен нижних коненчостей;
- прием оральных контрацептивов, в частности эстрогенов.
Симптомы инфаркта легкого отличаются своей остротой и невыносимостью. Закупорка легочной артерии влечет за собой увеличение количества углекислого газа в крови, вследствие чего появляется немотивированная инспираторная одышка и развивается цианоз.
Инфаркт легкого часто осложняется легочным кровотечением, что отличает его от крупозной пневмонии или спонтанного пневмоторакса. От этих же патологий инфаркт легкого отличается укорочением перкуторного звука на пораженной стороне и ранним повышением температуры, а анамнестические данные и объективные признаки тромбоза подкрепляют подозрения на инфаркт.
Инфаркт легкого определяется как острое патологическое состояние, представляющее угрозу для жизни больного, а потому нуждающееся в скорой реакции и обращении за профессиональной помощью.
Осложнения
Инфаркт легкого — тяжелое заболевание, приводящее к опасным последствиям и угрожающее жизни больного.
Осложнения:
- Постинфарктная пневмония развивается спустя 10-14 дней после инфаркта легкого. Больных мучает першение и дискомфорт в горле. У них появляется сухой или влажный кашель с небольшим количеством мокроты, кровохарканье. Боль в груди усиливаются при каждом вдохе. В ходе микробиологического исследования мокроты обнаруживают атипичных возбудителей пневмонии — микоплазм, хламидий, грибов.
-
Гнойный плеврит — результат инфицирования плевральной полости. Обычно заболевание является осложнением пневмонии, инфаркта легкого, абсцесса. У больных появляется лихорадка, озноб, тахикардия, одышка, цианоз, потливость, боль в груди, кашель. Прогноз гнойного плеврита всегда серьезный. Летальность достигает 20%.
- Постинфарктное абсцедирование легочной ткани происходит в относительно короткий срок после инфаркта легкого. В результате некроза и инфицирования очага поражения образуется полость в легочной ткани. Абсцесс легкого прорывается в плевральную полость с развитием эмпиемы плевры. При благоприятном течении патологии легочная ткань рубцуется.
- Спонтанный пневмоторакс развивается при поступлении воздуха их альвеол в плевральную полость. У больных возникает острая боль в груди, одышка, тахикардия, страх смерти. Пациенты занимают вынужденное положение, приносящее им облегчение. Прогноз заболевания благоприятный. Возможны рецидивы.
- Рубцы на легком после перенесенного инфаркта могут иметь разные размеры, от которых зависит клиническая картина патологии. При диффузном пневмосклерозе, когда на легком имеется много рубцов, у больных появляется одышка, слабость, затрудненное дыхание, покалывание в груди. Если патологию не лечить, она перейдет в сердечно-легочную недостаточность.
- Легочное кровотечение характеризуется выделением темной крови с примесью мокроты, сгустков и пищевых масс. Профузное кровотечение может привести к смерти. При появлении первых признаков кровотечения больного необходимо срочно госпитализировать в стационар. Кровь, постоянно поступающую в дыхательные пути, следует откашливать. Наиболее опасным осложнением легочного кровотечения является асфиксия. В стационаре устанавливают источник кровотечения и проводят соответствующее лечение.
- Разрыв аневризмы аорты проявляется сильнейшими пекущими и разрывающими болями в груди, резким падением артериального давления и прочими признаками кардиогенного шока. Если больные вовремя не обратятся за медицинской помощью, помочь им вряд ли удастся.
- Гангрена легких — деструктивный процесс в легочной ткани, обусловленный воздействием гнилостных бактерий. Ранним признаком заболевания является зловонный запах изо рта. Затем у больных появляется кровохарканье, выделение большого количества мокроты, лихорадка, озноб, они резко теряют вес. Заболевание протекает очень тяжело. Если гангрену легких не лечить, развивается сепсис, возможен летальный исход.
Какие последствия заболевания?
Чем моложе человек, тем выше шансы на быстрое восстановление после болезни. Небольшой очаг некроза не способен нанести значительного вреда его владельцу. Гораздо опаснее изменения в организме, связанные с уменьшением дыхательной поверхности.
К серьезным осложнениям некротического процесса относятся:
- пневмония с бактериальной инфекцией;
- отек легкого приводящий к хронической гипоксии тканей;
- если на фоне сниженного иммунитета возникает инфаркт, может образоваться жидкость в легких и плеврит;
- омертвевшая ткань вблизи повышает вероятность появления гнойных образований.
Геморрагический инфаркт легкого возникает вследствие недостаточного притока кислорода, вследствие которого поврежденная ткань переполняется кровью. Таким образом, организм пытается компенсировать ишемию. Подобная среда является благоприятной для развития бактерий с последующим развитием пневмонии и гнойных образований. Микропрепарат при такой форме заболевания будет содержать плотный конусовидный участок поражения вишневого цвета и фиброзными образованиями на близлежащей плевре.
Симптомы инфаркта легкого
Симптомы, проявляемые во время инфаркта лёгочных тканей, напрямую зависят от масштабов повреждения и общего самочувствия пациента.
Если тромб поражает отдаленную малоразмерную артерию и отмирает мизерное количество тканей, то симптомы могут отсутствовать.
При более обширных поражениях тканей, симптоматика явно выражена и, в большинстве случаев, совпадает с признаками недостаточности сердца и пневмонии, но характеризуется скоротечным нарастанием и сильными проявлениями.
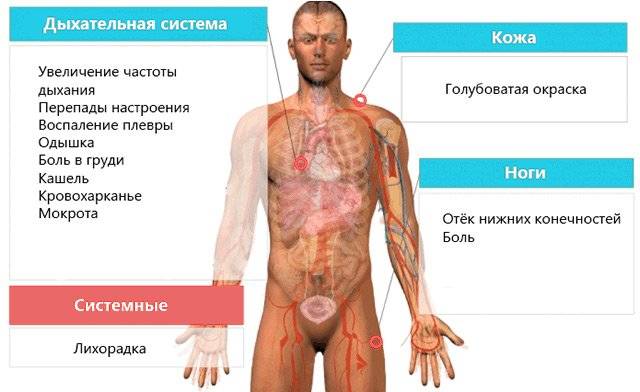
Основными признаками инфаркта лёгкого являются:
- Тяжелое дыхание – появление его происходит внезапно, с постепенно быстрым нарастанием;
- Резкие болевые ощущения в грудной клетке, в боку, или под лопаткой;
- Частые сердечные сокращения;
- Упадок артериального давления;
- Серость кожных покровов, возможна синюшность;
- Слабый пульс;
- Кашель с отхаркиванием крови и слизи. Изначально кашель будет сухой, но, в скором времени, появляются примеси крови. С дальнейшим прогрессированием выделения при кашле становятся коричневого темного оттенка;
- При крайней недостаточности сердца, или дыхательной системы прогрессирует коллапс с угрозой смерти.
 Симптоматика инфаркта легкого
Симптоматика инфаркта легкого
Диагностика заболевания
Инфарктная пневмония легкого диагностируется чаще всего при сборе жалоб от больного и его внешнем осмотре, так как клиническая картина заболевания достаточно выражена. Во время прослушивания легких слышны мелкопузырчатые хрипы, дыхание жесткое. При сухом плеврите может быть «шум трения плевры». Для того чтобы подтвердить диагноз и отличить ее от инфаркта легкого и туберкулеза проводят рентгенографию и анализ крови. На рентгене можно увидеть характерный для инфаркта легкого треугольник, который направлен вниз к корням легких, а при экссудативном плеврите – наличие экссудата в полости. Анализ крови показывает характерный для пневмонии лейкоцитоз с повышенным содержанием нейтрофилов и сдвигом формулы влево, увеличение СОЭ
При сборе анамнеза важно установить наличие сопутствующих заболеваний и провоцирующих факторов, это поможет осуществить дифференциальную диагностику с туберкулезом, пневмотораксом, инфарктом сердца, крупозной пневмонией и миокардитом

Важно знать! Для более точной диагностики заболевания можно провести компьютерную томографию с ангиографией, это поможет обнаружить точное местонахождение тромба в сосудах. Терапия инфарктной пневмонии зависит от периода и направлена в первую очередь на устранение причины заболевания. При обнаружении тромбоэмболии показаны антикоагулянты и фибринолитики, которые способствуют разрушению тромбов и препятствуют образованию новых
Это поможет открыть просвет сосуда и восстановить кровообращение в легких. Для устранения бактериального воспаления в пораженной области проводят антибиотикотерапию. При наличии жидкости в плевральной полости делают дренаж. В острый период заболевания, при резких болях в груди, применяют симптоматическую терапию наркотическими и ненаркотическими анальгетиками. При развитии дыхательной недостаточности проводят активную оксигенотерапию. Если медикаментозная терапия не оказывает оздоровительного эффекта, можно провести удаление тромба хирургическим путем
При обнаружении тромбоэмболии показаны антикоагулянты и фибринолитики, которые способствуют разрушению тромбов и препятствуют образованию новых. Это поможет открыть просвет сосуда и восстановить кровообращение в легких. Для устранения бактериального воспаления в пораженной области проводят антибиотикотерапию. При наличии жидкости в плевральной полости делают дренаж. В острый период заболевания, при резких болях в груди, применяют симптоматическую терапию наркотическими и ненаркотическими анальгетиками. При развитии дыхательной недостаточности проводят активную оксигенотерапию. Если медикаментозная терапия не оказывает оздоровительного эффекта, можно провести удаление тромба хирургическим путем
Терапия инфарктной пневмонии зависит от периода и направлена в первую очередь на устранение причины заболевания. При обнаружении тромбоэмболии показаны антикоагулянты и фибринолитики, которые способствуют разрушению тромбов и препятствуют образованию новых. Это поможет открыть просвет сосуда и восстановить кровообращение в легких. Для устранения бактериального воспаления в пораженной области проводят антибиотикотерапию. При наличии жидкости в плевральной полости делают дренаж. В острый период заболевания, при резких болях в груди, применяют симптоматическую терапию наркотическими и ненаркотическими анальгетиками. При развитии дыхательной недостаточности проводят активную оксигенотерапию. Если медикаментозная терапия не оказывает оздоровительного эффекта, можно провести удаление тромба хирургическим путем.
Инфарктная пневмония – редкое и тяжелое заболевание, требующее длительной и серьезной терапии. Для того чтобы предотвратить тромбообразование и сохранить здоровье, нужно вести активный подвижный образ жизни, контролировать массу тела и вовремя лечить сердечно-сосудистые заболевания.
Инфаркт-пневмония – это воспаление, возникающее после локального стойкого нарушения кровообращения в легочной ткани. Основной причиной такого явления считается тромбоэмболия ветвей легочной артерии. При массивном распространении она приводит к моментальной смерти. При поражении мелких ветвей наблюдаются только локальные инфаркты легочной паренхимы.
Последствия развития инфаркта лёгких
Если в кратчайшие сроки не принять никаких мер по избавлению от такого заболевания, как инфаркт легкого, можно ожидать самых серьезных последствий.
В число вышеуказанных последствий входят следующие:
-
- пневмония бактериального типа;
- воспаление в области плевры;
- гнойные проявления в пораженной зоне.
При этом следует помнить, что инфарктная пневмония – это самый распространённый вариант осложнений от рассматриваемого заболевания. Это связано с тем, что зона лёгкого, которая была подвержена инфаркту, уже является неспособной к жизни. Поскольку в поражённую зону больше не подаётся кровь и она, соответственно, не принимает никакого участия в дыхании, это способствует развитию в вышеуказанной зоне разнообразных бактерий.
При этом, чем большая зона лёгкого поражена, тем больше вероятность возникновения пневмонии бактериальной формы.
Участки некротического типа могут не только спровоцировать возникновение пневмонии, но и стать причиной образования постинфарктных абсцессов (возможно заполнение полости лёгочной ткани гноем и некротическими массами).
В свою очередь, возникновение постинфарктных абсцессов может привести к развитию пневмоторакса – разрыва структуры лёгких, который приводит к нарушениям показателей давления и развитию патологии дыхания.
Диагностика инфаркта
Врач внимательно осматривает пациента, выслушивает жалобы. Прослушивается грудная клетка, чтобы определить хрипы и наличие жидкости. Измеряется давление, пульс, проводится пальпация живота, так как при инфаркте часто увеличивается печень. Сдаются анализы и проводятся аппаратные исследования.
Рентгенография. Обязательное исследование, после которого на носителе выходит фиксированное рентгеновское изображение. Лучи проходят через анатомические структуры, и получается картинка, по которой по определенным признакам врач подтверждает или опровергает наличие инфаркта. Это основной метод диагностики при подозрении на инфаркт легких, дающий точную информацию.

Компьютерная томография – исследование внутренних органов с помощью рентгеновского излучения. С помощью лучевой трубки томографа на тело воздействуют под определенными углами маленькими дозами лучей. Результат их прохождения регистрируется чувствительными детекторами. Получается много послойных изображений исследуемого участка. Важный метод в определении инфаркта легкого. В сочетании с рентгеном помогает с точностью опровергнуть или подтвердить диагноз.
Продолжительность жизни
При инфаркте легкого продолжительность жизни может не сокращаться. Особенно, если проведено необходимое лечение. А также нет осложнений.
Если болезнь усугубляется другими сопутствующими патологиями, то продолжительность жизни может уменьшиться. Особенно при наличии нагноительных процессов. Данный процесс будет довольно сложно остановить.
Возрастает число тромбоэмболии ЛА. Тромбоэмболия ветвей ЛА способствует развитию вторичной инфарктной пневмонии.
В большинстве случаев эмболия легких является следствием флебитов различной локализации (чаще вен нижних конечностей и таза), нарушений сердечной деятельности, оперативных вмешательств и т.д.
При эмболии ЛА или одной из ее крупных ветвей может наступить смерть. При поражении сосудов второго или третьего порядка больные выживают, у части из них развивается инфаркт легкого. Закупорка мелких сосудов обычно не сопровождается ни субъективными, ни объективными признаками, т.к. кровоснабжение обеспечивается за счет анастомозов.
Исследование: рентгеновские снимки, ЭКГ, измерение венозного давления.
Первое рентгенологическое исследование — в постели больного, на переносном аппарате. Сразу после эмболии сосуда существенных изменений не выявляется, т.к. эмбол имеет такую — же интенсивность тени, как и кровь. Только селективная ангиография легких может помочь установить правильный диагноз.
Как уже говорилось, в части случаев эмболия сосудов легких приводит к развитию инфаркта легкого. Инфаркт легкого образуется только тогда, когда в результате контактного инфицирования в процесс вовлекается ветвь бронхиальной артерии. Без тромбоза бронхиальной артерии инфаркт легкого невозможен.
Инфаркт может быть в одном или обоих легких. Размеры инфарктов колеблются от нескольких миллиметров до целой доли. На уровне инфаркта определяется ограниченный фибринозный (сухой) плеврит или геморрагический плеврит. Массивные выпоты редки.
Клинически при инфаркте легкого: кашель, сильные боли в боку и кровохарканье. К этим признакам часто присоединяются одышка, цианоз, чувство страха. При осложнении инфаркта пневмонией возникает повышение температуры, изменение формулы крови, увеличение СОЭ.
Рентгенологическая картина инфаркта или инфарктной пневмонии в типичных случаях — вытянутая тень в форме треугольника, вершина которого направлена к корню. Однако подобная картина относительно редко. Объясняется это тем, что пораженный участок может находиться под различным углом к пучку рентгеновских лучей, поэтому форма инфаркта проекционно искажается и на снимке определяется округлая, овальная или неправильной формы тень. Кроме того, форма инфаркта может быть конической из-за присоединения воспалительной инфильтрации. Поэтому рентгенологическая картина инфаркт — пневмонии очень разнообразна. Инфаркт-пневмония может проявляться одиночными и множественными округлыми или овальными тенями различных размеров. Контуры их обычно нечеткие. Отличить картину инфаркта легкого от инфаркт-пневмонии, развивающейся на его фоне или вокруг него, практически невозможно.
Легочная ткань при инфаркт-пневмонии иногда некротизируется и расплавляется. В этих случаях картина напоминает абсцесс. Очистившиеся полости могут превращаться в тонкостенные кисты.
Наиболее частый исход инфаркт-пневмонии — фиброз.
Диагностика инфаркта зоны лёгких
Инфаркт легкого начинают диагностировать с визуального осмотра у доктора, пациента опрашивают о наличии различного рода симптомов. Осмотр проводят такие доктора, как кардиолог или пульмонолог.
Изначально происходит прослушивание путей дыхания на наличие в них различных специфических звуков (бурление, хрипы). Затем пациенту производят измерение артериального давления, проводят пальпацию зоны живота и параллельно с этим опрашивают больного про ощущения от той или иной процедуры.
С помощью вышеуказанных диагностических мероприятий можно выявить следующие проявления инфаркта:
-
- ослабление дыхания;
- шум в процессе трения плевры;
- характерные для данного заболевания шумы в грудной клетке;
- укорочение перкуторного звука.
Для того чтобы полностью исключить ошибку в диагностике заболевания, следует как можно детальнее рассказать доктору про имеющиеся симптомы, ведь довольно часто данное заболевание путают с пневмонией. В связи с этим затягивается лечение, что может даже привести к летальному исходу. Чтобы такого не допустить, следует понимать, что болезненные ощущения во время инфаркта проявляются гораздо раньше озноба или повышения температурного режима, а вот при развитии пневмонии сначала возникает озноб или лихорадка, а уже потом боли и кровь в мокроте.
Стоит отметить, что в процесс диагностирования заболевания также входит общий и биохимический анализ крови. Если в крови нормальное количество лейкоцитов и превышенное количество билирубина с лактатдегидрогеназой, то это инфаркт.
Кроме того, диагностика заболевания включает в себя и ряд аппаратных процедур:
-
- Рентген. Направляют каждого пациента, который жалуется на болезненные ощущения в грудной клетке или у которого присутствуют характерные звуки при прослушивании.
- КТ. Благодаря данной процедуре на экране монитора довольно точно проявляется структура организма человека, соответственно, можно без проблем выявить присутствие патологии.
Как вылечить легкие?
Лечение обычно проходит на основе данных, полученных после диагностики. Однако ситуация осложняется тем, что в критический момент обострения необходимо как можно быстрее доставить больного в клинику и оказать первую помощь, используя возможности медицинского оборудования. Сделанный рентген показывает на фоне специального контрастного вещества, что в легких присутствует не очень густая клиновидная тень посередине и внизу.
Уточнение диагноза проводят с помощью данных электрокардиограммы. Основная задача докторов – выявить отличия между развивающейся пневмонией и реальным инфарктом легкой категории. Признаки пневмонии отличаются следующими особенностями:
- последнее время у больного не было поражений сердца;
- отсутствуют травмы конечностей и ребер;
- не проводились операции;
- есть боль в районе сердца.
Наличие инфаркта идентифицируется концентрацией болевых переживаний снизу и в середине легкого. Меняется характер кашля. Если сначала он сухой, то позднее переходит в мокрый с кровяными выделениями, имеющими черноватый или коричневый оттенок.
Какие схемы лечения наиболее эффективны в случае появления подобных тяжелых проявлений легочных заболеваний? Основной метод – использование фибринолитических препаратов, способных растворить тромбы. Кроме того, обеспечивается состояние покоя и согревания, делаются уколы адреналина. Необходимо усиленно питать пораженный участок специальными средствами, которые оптимизируют состав крови.
В случае острой боли необходимо использование наркотических анальгетиков от одышки и для купирования кровообращения. Если состояние стабилизируется, назначают традиционные антибиотики при лечении пневмонии на фоне инфаркта.
Хорошо останавливают инфаркт антикоагулянты – они способствуют остановке тромбообразования, снимают спазмы с легочных артерий и бронхиол.
Чтобы предотвратить рецидив и следующий возможный инфаркт легкого, важно очень осторожно применять препараты для нормализации сердечной мышцы. Повторные проявления эмболии могут возникнуть, если не укреплять сердце. Для этого используют препараты кальция, противодействующие будущим кровотечениям в легких
Обязательно должны соблюдаться покой и постельный режим
Для этого используют препараты кальция, противодействующие будущим кровотечениям в легких. Обязательно должны соблюдаться покой и постельный режим.
https://youtube.com/watch?v=COA2k-z2XV8
Для профилактики инфарктов важно не допускать длительного пребывания больного в лежачем положении, стимулировать его активность в умеренных количествах. Рекомендуется просыпаться по утрам как можно раньше, вести умеренно активный образ жизни, ограничить прием препаратов, приводящих к свертываемости крови
Следует контролировать виды принимаемых и вводимых внутривенно лекарств. В случае тромбоза вены на бедре делают перевязку во избежание новых эмболий.
Симптомы
Для заболевания характерно острое, внезапное начало. Примерная клиническая картина включает в себя группу расстройств самочувствия:
Невыносимая боль в грудной клетке. Обычно со стороны пораженного легкого, хотя и не всегда.
Врачей и пациентов путает расположение дискомфортного ощущения.
Во время инфаркта возможен отраженный характер синдрома, диффузный тип, когда определиться с локализацией вообще не получается: болит вся грудная клетка.
По характеру ощущение давящее, тянущее, распирающее, жгучее. Прострелов почти не бывает. Возможна пульсация, с усилением дискомфорта с каждым ударом сердца.
Одышка. Сопровождает человека на протяжении всего острого периода и после него. Если развиваются осложнения, то вероятность сохранения признака многократно растет.
Возможно усугубление проявления. Симптом инфаркта лёгкого присутствует и в полном покое, осложняется при минимальной физической нагрузке, а при перемене положения тела перерастает в удушье, асфиксию.
Это смертельно опасное состояние. Чреватое гибелью от дыхательной недостаточности. В более легких случаях дает минимальный дискомфорт.
- Кровохаркание. Кашель практически сразу становится продуктивным, с отхождением жидкой алой соединительной ткани, возможно с пенистой мокротой. В тяжелых случаях речь идет о полноценном кровотечении, фатальном для человека.
- Слабость, сонливость, ощущение усталости. Астенические проявления возникают в один момент. Связаны с резкой потерей крови.
- Коллаптоидная реакция. В ответ на тот же фактор. Сопровождается потливостью, бледностью кожных покровов, ощущением холода, зябкостью, спутанностью сознания, тремором (дрожанием конечностей, подбородка).
Это специфические признаки патологического процесса. Примерно в 86% случаев и даже более развиваются дополнительные проявления. Причина в формировании вторичного инфаркта миокарда.
Почему добавляется еще и деструкция сердечной мышцы? Поскольку легкие не способны обеспечить кровь кислородом, наступает ишемия всех систем. В том числе недополучает питания и орган. Развивается коронарная недостаточность.
Дополнительные симптомы инфаркта миокарда путают всю клиническую картину и могут сбить врача со следа, особенно, если недостаточно опыта. Требуется дифференцировать состояния, медлить нельзя. Счет идет на минуты.
Внимание:
При присоединении коронарной недостаточности риск гибели возрастает почти на 60% вне зависимости от обширности поражения.
Среди прочих признаков:
- Изменение сердечного ритма. По типу брадикардии. Урежения ЧСС, до критических отметок, ниже 50 ударов в минуту.
- Резкое падение артериального давления. Также до минимальных значений, что только усложняет общее состояние. Сократительная способность миокарда падает, орган не обеспечивает питательными веществами и кислородом даже себя.
- Тошнота, рвота. Кратковременные.
- Потеря сознания.
Процесс продолжает двигаться по цепи. В течение считанных минут рискует развиться полиорганная недостаточность и гибель больного.
Не всегда все так плачевно. В некоторых случаях, если объем поражения не велик, симптомов может не оказаться вовсе.
При этом, спонтанное восстановление наступает довольно быстро. Требуется от 4 до 12 дней. Лечение ускоряет процесс. Но обнаруживается нарушение случайно.
Возможна картина, напоминающая туберкулез или воспаление легких. Геморрагия выявляется во время рентгена.
Клиника может включать в себя и неврологические признаки: болевой синдром, головокружение, тошноту, рвоту, потерю сознания, обмороки. Развивается генерализованная дисфункция всего организма. Это крайне опасный процесс.
Способы лечения
Лечение инфаркта легкого зависит от полученных результатов обследования. В зависимости от тяжести болезни, врач назначает пациенту медикаментозное лечение или хирургическое вмешательство.
Медикаментозное
Медикаментозное лечение направлено на устранение следующих проблем:
- стабилизация состояния, поддержание работы сердечной мышцы;
- предотвращение развития тромбов в венах;
- профилактика повторного образования тромбов.
При тяжелом состоянии пациенту важно оказать первую помощь. Больного госпитализируют в стационар, где он будет находиться под контролем врачей
Пациенту назначают ненаркотические или наркотические анальгетики, которые помогут облегчить состояние и устранить сильную боль.
 Варфарин – один из препаратов для лечения инфаркта легкого
Варфарин – один из препаратов для лечения инфаркта легкого
Чтобы предотвратить дальнейшее образование тромбов, пациенту назначают прием Гепарина или Фраксипарина. Наиболее эффективные лекарства для лечения инфаркта легкого – это антикоагулянты. По показаниям могут назначаться Варфарин или Фениндион. Во время лечения врач будет тщательно отслеживать показатели коагулограммы.
Хирургическое
Тип хирургического вмешательства зависит от места расположения очага. Существует несколько распространенных методик проведения операции при инфаркте легкого:
- Атипичная резекция. Во время хирургического вмешательства врач удаляет участок легкого или сегмент органа. Показания – наличие некротического очага, который располагается глубоко в легочной ткани.
- Краевое удаление сегмента легкого. Операцию проводят в том случае, когда образование находится на поверхности. Главная задача врача – максимально сохранить участок легкого.
При запущенных ситуациях требуется полное удаление легкого или нескольких частей. Такое оперативное вмешательство проводится в крайнем случае, когда в органе происходят гнилостные изменения. Такие процессы часто происходят при наличии гангрены.