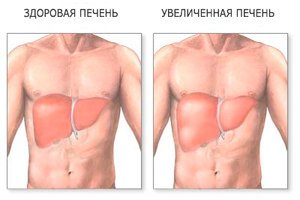
Узловая гиперплазия печени
Содержание:
- Характеристика
- Причины
- Фитотерапия
- В чём отличие злокачественных новообразований
- Краткая справка
- Профилактика
- Препарат «Сиофор»
- Признаки патологии и диагностика
- Симптомы
- Фитотерапия
- Лечение
- Что может привести к патологическим изменениям
- Диета
- Диагностика
- Стадии и симптоматика
- Фнг в печени
- Зернистая дистрофия
- Какое лечение опухоли предусмотрено
- Диета
Характеристика
Гистологический препарат опухоли
Образование чаще одиночное, локализуется в субкапсулярных отделах печени, но может располагаться на ножке. По морфологическому строению узловая гиперплазия — это своеобразная перестройка структуры паренхимы. Узел состоит из гепатоцитов, элементов желчных протоков, Купферовских клеток, фиброзных перегородок, которые содержат тонкостенные артерии и желчные протоки. Таким образом, узел представлен нормальными элементами печеночной ткани, но отличием от нормальной ткани печени является нарушение долькового строения, проявляющееся, отсутствием портальных трактов и центральных вен. Структура опухоли больше напоминает цирротически измененную паренхиму печени, хотя обнаруживается в неизмененном циррозом органе.
Причины
Причины образования и последующего роста не выяснены до сих пор
Предположительно факторами возникновения данного образования (это важно для дальнейшей профилактики болезни) считают такие факторы, как:
- изменение мелких сосудов в ткани печени;
- применение глюкокортикостероидов (не обязательно бесконтрольное и нецелевое);
- применение оральных контрацептивов, которые относятся к разряду высокодозированных;
- увеличение уровня эстрогенов в крови за счет усиления их выработки организмом – это так называемая эндогенная (внутренняя) эстрогения. Введение эстрогенов в форме лекарственных препаратов к образованию такой узловатости в печени не приводило, что свидетельствует о втягивании в процесс яичников. Связь узлового разрастания печени с природными эстрогенами объясняет, почему максимальное количество случаев заболевания приходится на женщин.
Обратите внимание
Выявлено также то, что узловое разрастание печени часто проходит одновременно с другим новообразованием – гемангиомой, при которой в патологический процесс тоже втянуты сосуды печени.
Выделены факторы, которые сами по себе не могут стать причиной такого разрастания печени, но могут способствовать его возникновению и прогрессированию. Это:
- нетипичное строение стенок воротной вены (центральной вены печени), которое называют еще каверномой («каверна» означает «пещера»);
- врожденное отсутствие воротной вены в результате генетических ошибок и аномалий внутриутробного развития;
- поражение печени воспалительного характера (в том числе вирусные гепатиты);
- тромбоз (закупорка сгустком крови) одной или нескольких печеночных вен;
- патологические «мостики»-сообщения между артериями и венами печени (так называемое внутриорганное артериовенозное шунтирование, при котором наблюдается попадание артериальной крови в вены и наоборот, чего в норме быть не должно);
- разрастание мелких сосудов печени в виде «звездочек» (так называемые геморрагические телеангиэктазии). Это патологическое изменение передается по наследству;
- заболевания сосудов головного мозга (среднего и мелкого калибра), в основном тоже наследственного характера.
Фитотерапия
Терапия лекарственными травами не обладает сиюминутным эффектом (за исключением вытяжек из некоторых лекарственных растений), поэтому не применяется для лечения острых заболеваний и больных в неотложном состоянии.
Называть терапию лекарственными растениями «очищением», как это принято в обиходе, неверно. Живой организм – это не помещение, где накапливается «мусор», который необходимо время от времени выметать.
Это сложная система с массой обратных связей, которая сама способна поддерживать гомеостаз при условии отсутствия тяжёлых нарушений. Если таковые имеются, то никакая «чистка» не поможет. Фитотерапия способствует поддержанию и, в некоторых случаях восстановлению как органов и тканей, так и их функций.
Сегодня можно выбрать не просто сухое сырьё, а уже готовую к употреблению форму. Например, для фитотерапии гиперпластических образований печени можно рекомендовать «Монастырский сироп». В состав средства входит и природный гепатопротектор – девясил высокий, — и желчегонный сбор, и диуретики, и спазмолитик – бессмертник песчаный, — и фенхель обыкновенный который действует как успокоительное и помогает минимизировать дискомфорт от диспептического синдрома.
Лечение «Монастывским сиропом»
При выборе препаратов необходимо консультироваться с лечащим врачом! Даже самое безопасное средство может вызвать нежелательную индивидуальную реакцию. Также возможно нежелательное взаимодействие с назначенными ранее лекарственными препаратами.
В чём отличие злокачественных новообразований
Злокачественные образования также классифицируются в зависимости от клеточного состава:
- Опухоли из эпителиальных клеток. Например, печёночно-клеточный рак. Рак внутрипечёночных желчных протоков. Смешанный холангиоцеллюлярный рак и недифференцированный рак;
- Опухоли из неэпителиальных тканей. Недифференцированная саркома, эпителиоидная гемангиоэндотелиома, ангиосаркома.
Все злокачественные опухоли имеют сходные признаки. Чаще всего проявляются признаки интоксикации вследствие злокачественного процесса:
- лихорадка,
- тошнота, рвота,
- потеря массы тела,
- снижение аппетита,
- общая слабость.
Одним из проявлений объёмных процессов печени является метастазирование. И оно встречается намного чаще, чем первичные опухоли: в 20 раз чаще. Первичный очаг часто находится в брюшной полости; все злокачественные опухоли, за исключением образования в головном мозге, дают метастазы в печень. Различают одиночные и множественные метастазы, в большем числе случаев метастазы в печени является множественными.
На УЗИ очаговые образования в печени злокачественного характера имеют ряд отличительных черт, позволяющих их отличить от доброкачественных:
- Неровность контуров и экспансивный (то есть наступательным на печёночные клетки) рост.
- Злокачественная опухоль чаще метастазирует во многие органы.
- Также при злокачественном процессе всегда на определённой стадии задействуются лимфатические узлы.
- Капсула злокачественных опухолей или отсутствует, или имеет неровный контур.
Для подтверждения диагноза, помимо инструментальных методов обследования таких как КТ, МРТ, УЗИ, используется биопсия, т. е. забор кусочка опухоли для исследования под микроскопом. Признаки метастазов в печени — это образование повышенной плотности; но иногда могут быть и со сниженной плотностью, которые характерны для некоторых опухолей кожи, бронхов и лимфоидной ткани.
Здоровая ли у вас печень? Пройдите бесплатный тест!
Ультразвуковые признаки метастатического процесса очень разнятся в зависимости от вида рака, который вызвал метастазы в печени. Но чаще всего метастатические очаги отличаются неровными контурами, отсутствием капсулы и агрессивным ростом с поражением окружающих тканей. Когда врач видит такое, он понимает, что, вероятно, данное очаговое образование печени — злокачественная опухоль.
Поскольку печень является одним из важнейших органов, то и патологических процессов, которые могут её затрагивать, огромное количество. И далеко не всегда это проявляется какими-то симптомами. Поэтому при малейшем подозрении на проблемы с печенью необходимо обратиться к врачу и выполнить ультразвуковое исследование.
Статья опубликована: 2019-09-25
Статья обновлялась в последний раз: 17.07.2020
Не нашли то, что искали?
Попробуйте воспользоваться поиском
Задайте вопрос врачу или администратору.
Почитайте словарь терминов.
Бесплатный путеводитель по знаниям
Подпишитесь на рассылку. Мы будем вам рассказывать, как пить и закусывать, чтобы не навредить здоровью. Лучшие советы от экспертов сайта, который читают больше 200 000 человек каждый месяц. Прекращайте портить здоровье и присоединяйтесь!
Краткая справка
Государственное Арендное Объединение по Сбору, Регенерации и Рациональному Использованию Отработанных Нефтепродуктов (ГО Внп) действует с 24 июня 1999 г., ОГРН присвоен 14 января 2003 г. регистратором Межрайонная инспекция Федеральной налоговой службы № 46 по г. Москве. Руководитель организации: генеральный директор Архипов Юрий Петрович. Юридический адрес Государственное Арендное Объединение по Сбору, Регенерации и Рациональному Использованию Отработанных Нефтепродуктов (ГО Внп) — 117463, город Москва, проезд Карамзина, 9.
Виды деятельности организации не указаны. Организации ГОСУДАРСТВЕННОЕ АРЕНДНОЕ ОБЪЕДИНЕНИЕ ПО СБОРУ, РЕГЕНЕРАЦИИ И РАЦИОНАЛЬНОМУ ИСПОЛЬЗОВАНИЮ ОТРАБОТАННЫХ НЕФТЕПРОДУКТОВ (ГО ВНП) присвоены ИНН 4601245477, ОГРН 8602971010377.
Организация ГОСУДАРСТВЕННОЕ АРЕНДНОЕ ОБЪЕДИНЕНИЕ ПО СБОРУ, РЕГЕНЕРАЦИИ И РАЦИОНАЛЬНОМУ ИСПОЛЬЗОВАНИЮ ОТРАБОТАННЫХ НЕФТЕПРОДУКТОВ (ГО ВНП) ликвидирована 12 июля 2004 г. Причина: ПРЕКРАЩЕНИЕ ДЕЯТЕЛЬНОСТИ ЮРИДИЧЕСКОГО ЛИЦА ПУТЕМ РЕОРГАНИЗАЦИИ В ФОРМЕ ПРЕОБРАЗОВАНИЯ.
Профилактика
Для того чтобы печень до глубокой старости радовала вас отсутствием напоминаний о себе, исправно выполняя свои функции, нужно совсем немного:
Следить за своим весом и стараться удерживать его в пределах нормы;
Воздерживаться от ежедневного употребления сдобных булок и плюшек, жирного жареного мяса, копченых колбас, консервированных продуктов и фастфуда;
Не назначать самому себе лекарства – если вас мучают постоянные головные боли, ноют суставы или ломит в пояснице, это уважительная причина для того, чтобы обратиться к врачу, а не скупать половину аптеки в надежде, что «хоть что-то да поможет»;
Не держать эмоции в себе – говорят, долго подавляемые гнев, обида или злость бьют по печени. По-видимому, без промаха, поскольку все эти чувства в буквальном смысле слова написаны у больного на лице, в то время, как сам он неизменно сдержан и корректен. Позвольте себе время от времени отправлять обидчика в словесный нокаут – или просто займитесь боксом;
Заниматься спортом – например, плаваньем или спортивной ходьбой;
Отдыхать активно – проводить выходные лежа на диване, пристроив на животе любимый ноутбук, возможно, и приятно, но совершенно неполезно. Сходите всей семьей в зоопарк, краеведческий музей или на выставку кошек, постройте конуру для собаки или вольер для курочек-бетнамок… Вы одиноки? Составьте список челленджей и раз в неделю выполняйте по одному пункту из намеченного плана. Вот увидите, вскоре ваша жизнь заиграет новыми красками!
Препарат «Сиофор»
Средство «Сиофор» принадлежит к группе современных бигуанидов. Оно назначается для эффективного урегулирования объема концентрированной глюкозы среди инсулинозависимых пациентов. Это средство является незаменимым в случае, когда правильное питание в сочетании с регулярными физическими упражнениями не помогает в борьбе с гликемией, увеличивающей вес. Не менее важным плюсом рассматриваемого препарата является его способность к эффективному снижению количества холестерина, помимо этого им оказывается уникальная помощь в процессе борьбы с излишним весом. «Сиофор» при жировой дегенерации печени незаменим.
Медикаментозный препарат выступает одним из самых популярных гипогликемических лекарств. Его главным действующим компонентом служит вещество метформин. Основной ингредиент средства не оказывает никакого влияния на функционирование бета-клеток в организме человека. Благодаря этому у людей не вырабатывается чрезмерное количество инсулина, соответственно, не формируется гипогликемия. Благодаря приему описываемого лекарственного препарата удается добиваться следующих эффектов:
- Замедление процессов всасывания активной глюкозы в пределах органов пищеварения.
- Понижение скорости продуцирования в печени глюкозы.
- Значительное улучшение общей тканевой чувствительности к содержащим сахар гормонам.
Признаки патологии и диагностика
Фокальная фибронодулярная гиперплазия на начальном этапе протекает бессимптомно. Часто диагноз ставится при проведении общих обследований по поводу других заболеваний.
Когда начинается гипертрофия, появляются следующие симптомы:
- Тянущая боль в правом боку и подреберье. Боль усиливается во время пальпации;
- Появляются расстройства пищеварения: тошнота, потеря аппетита, понос;
- Увеличение объема печени при ощупывании.
Для точной диагностики и определения точного места локации используют разнообразные методы:
- Исследование ультразвуком (УЗИ);
- Магнитно-резонансную томографию (МРТ);
- Компьютерную томографию;
- Биопсию печени;
- Анализ крови на биохимию.
Аппаратные методы дают наиболее верные сведения о локации новообразований, размере очагов, структуре измененных тканей, положении и состоянии сосудов, состоянии прилегающих органов и тканей. Общая информация определяет тактику лечения.
Небольшие фокальные опухоли не влияют на функции печени и организма человека в целом. Тяжелые симптомы при этом тоже отсутствуют, поэтому большого дискомфорта не наблюдается.
Узелки на 98 % формируются из паренхимы печени и редко достигают величины больше 50 мм. Осложнения у патологии наблюдаются в 2 % случаев. Они сопровождаются сильными болями в области правого бока, лихорадкой, повышением температуры тела.
При обнаружении начинают медикаментозное лечение под регулярным контролем УЗИ. Это позволяет отслеживать положительную динамику и корректировать схему терапии.
Для женщин на время лечения есть ограничения. Рекомендуется отказаться от гормональных противозачаточных средств. Медикаментозная терапия в целом дает хорошие результаты.
Если размеры опухоли увеличиваются, патология сопровождается осложнениями, назначают резекцию — удаление пораженных тканей хирургическим путем. Резекция — эффективный метод борьбы с фокальной нодулярной гиперплазией, дающий 100 % положительный результат. После операции практически не бывает рецидивов.
Печень — единственный орган, способный к восстановлению. Для полной регенерации достаточно всего 25 % объема здоровых тканей.
Если результаты диагностики гиперплазии спорные, определение методов лечения носят выжидательный характер, во время наблюдений и контроля можно проводить терапию народными методами.
Симптомы
Проблема в том, что дистрофия печени характеризуется вялотекущим, скрытым течением. Как правило, она не сопровождается ярко выраженной клинической картиной. Зачастую, пациенты даже не догадываются о своем заболевании и не предъявляют каких-либо конкретных жалоб к своему самочувствию.
Конкретные симптомы появляются в том случае, когда болезнь начинает активно прогрессировать. На этом этапе появляются характерные для заболеваний печени признаки.
-
Дискомфортные ощущения в правом подреберье – боль, распирание, тяжесть, жжение.
- Тошнота, рвота, расстройство стула.
- Уменьшение массы тела.
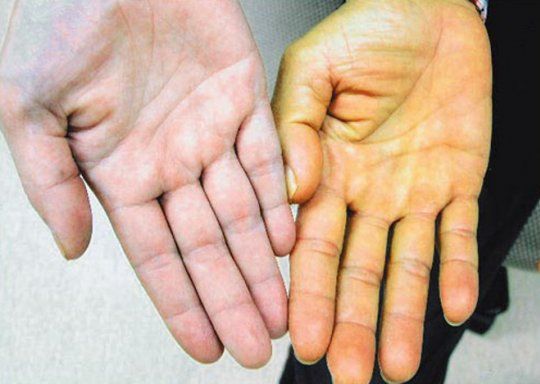
- Желтушность склер и кожных покровов.
- Мелкие, множественные кровоизлияния на коже или слизистых.
- Высыпания и зуд кожных покровов
При дальнейшем прогрессировании патологии пациенты жалуются на ухудшение общего самочувствия, недомогание и снижение работоспособности. Они становятся вялыми, чаще страдают от сезонных заболеваний, различного рода аллергий и перепадов настроения.
Печень не только защищает наш организм от интоксикации, но и поддерживает его энергетический потенциал – регулирует углеводный обмен и уровень гликогена. При этом железа является очень терпеливым органом — подвергаясь поражению, она редко болит или не болит вовсе. Зато о патологических процессах, протекающих в ней, можно судить по общему состоянию здоровья, работоспособности и настроению человека. Их ухудшение – красноречивый сигнал к тому, что нужно проверить перечень.
Фитотерапия
Лекарственные травы являются прекрасным подспорьем в лечении многих заболеваний. Единственный минус — отсутствие сиюминутного эффекта. Прием растительных средств подразумевает длительность терапевтического курса. Поэтому в качестве помощника при острых состояниях и во время осложнений травы не подходят. Зато при хронических инфекциях и патологиях — это лучший способ восстановления и защиты.
Основная цель лечения растениями — восстановление саморегуляции организма, улучшение способности отвечать скоординированными реакциями на любые внутренние изменения. Фитотерапия поддерживает органы и ткани, помогает восстановлению при разного рода повреждениях, способствует улучшению кровоснабжения.
При выборе трав для терапии нужно ориентироваться на свойства. Составлять комплекс таким образом, чтобы в него входили растения, дополняющие друг друга. Гепатопротекторными свойствами обладают чистотел, тысячелистник, девясил, расторопша.
В состав желчегонного сбора должны входить пижма, кукурузные рыльца, листья березы, чистотел, корень одуванчика. К диуретикам, избавляющим организм от излишка жидкости, относятся спорыш, шиповник, хвощ полевой, петрушка, можжевельник, листья брусники, золототысячник, трава алтея.
Для устранения болевого синдрома нужны растения-спазмолитики: бессмертник, валериана, цветки липы, калина, фенхель, лапчатка, хвощ полевой. Устранить диспептический синдром помогает фенхель, семена укропа, липовый цвет.
Для профилактики фокальной нодулярной гиперплазии рекомендуется регулярно проходить УЗИ-обследование, контролировать прием лекарств, отказаться от стимуляторов, влияющих на течение обменных процессов
Важно соблюдать здоровый образ жизни без вредных привычек. В рационе отдавать предпочтение овощам и фруктам, постным сортам мяса и рыбы, приготовлению методами варки и паровой обработки
Лечение
Женщин, принимающих пероральные контрацептивы, особенно в течение многих лет, следует предупреждать об опасности развития опухолей. Риск развития ГЦК остаётся повышенным даже через 10 лет после прекращения приёма пероральных контрацептивов.
Хирурги склонны оперировать аденомы печени. Однако в большинстве случаев при неосложнённом течении более целесообразно проводить консервативную терапию. Аденомы часто бывают множественными. Неосложнённые аденомы после прекращения приёма гормонов могут регрессировать, хотя это происходит не всегда. Необходимо предупреждать больных о возможности разрыва опухоли и разъяснять им значение обследования при необъяснимых болях в правом верхнем квадранте живота или при увеличении живота. Разрывы опухоли чаще случаются во время беременности. Женщинам, принимающим пероральные контрацептивы, следует регулярно проводить сканирование печени: вначале каждые 6 мес, в дальнейшем — 1 раз в год.
Хирургическое лечение показано при осложнениях, особенно при внутрибрюшном кровотечении или кровоизлиянии в опухоль, сопровождающихся выраженными болями в животе и анемией. Операция иссечения опухоли сопровождается минимальной летальностью и не приводит к каким-либо серьёзным последствиям. При неоперабельной опухоли эмболизация её артерий позволяет уменьшить её размеры и частично устранить симптомы сдавления нижней полой вены.
Метастазы в лимфатические узлы могут подвергаться обратному развитию.
Что может привести к патологическим изменениям
Причины, которые могут привести к фокальной гиперплазии, до конца не выяснены, но по результатам наблюдений выделен ряд патологически опасных факторов, которые могут привести к аномальным изменениям в органе. Очень часто аномалии в печени развиваются:
- вследствие травм живота;
- у онкобольных после перенесенной химиотерапии при лечении злокачественных новообразований любых локализаций (объясняется это тем, что суть химиотерапии заключается в приёме специальных лекарств, убивающих раковые клетки, но неблагоприятно влияющих на многие здоровые участки тела);
- на фоне длительного приема женщинами гормональных противозачаточных средств;
- в результате попадания в организм химических канцерогенов;
- при нарушении обменных процессов;
- по причине генетической предрасположенности и наследственных заболеваний (например, при геморрагических телеангиэктазиях).
Считается также, что ведущую роль в развитии патологического процесса играет гормональный дисбаланс и повышенное содержание в женском организме эндогенного эстрогена (эта теория объясняется тем, что большая часть пациентов – женщины детородного возраста).
Развитию узловой гиперплазии сопутствуют нарушения в кровеносных сосудах органа, при обследовании хорошо просматриваются дополнительные сосудистые сетки. Такое изменение может по-разному отразиться на жизнедеятельности клеток печени: усиленно подпитывать их, поставляя в избытке кислород и питательные вещества, или наоборот – ухудшить снабжение, что грозит клеткам кислородным голоданием.
Диета
Соблюдение диеты – обязательное условие для выздоровления. Рекомендации по ней зависят от вида патологии, например, жировая дистрофия печени потребует исключить из рациона жирную пищу, а при зернистой форме патологии следует сократить потребление белка и т.д.
В целом, рацион питания должен состоять из легкоусвояемых блюд. Для их приготовления лучше выбирать следующие продукты питания.
-
Овощи и фрукты с низким содержанием сахара и кислот.
- Цельнозерновые каши.
- Отруби.
- Нежирные сорта мяса и рыбы.
- Кисломолочные продукты с низким содержанием жира.
Продукты лучше готовить на пару, запекать или отваривать. Питаться нужно часто, но небольшими порциями – 5 – 6 раз в день. Последний прием пищи – не позднее 19.00. В качестве ежедневного напитка для утоления жажды лучше выбрать зеленый чай без сахара или минеральную воду без газа.
В период лечения и восстановления печени следует избегать приема жареной, копченой, пряной и чрезмерно соленой пищи. Под запретом кофе, шоколад, спиртные напитки и продукты с пищевой химией – красители, консерванты, стабилизаторы и т.д.
Диагностика
Поскольку гиперпластические процессы протекают без патогномичной симптоматики, большей частью не причиняют больным беспокойства, а в 50% случаев симптомов и вовсе не наблюдается, эти патологические образования часто обнаруживаются случайно, во время обследования или хирургической операции по поводу других патологий.
Кроме этого, важно оценить характеристики образований (размеры узлов и очагов, их расположение), получить информацию о наличии сопутствующих заболеваний для выбора тактики лечения и дальнейшего динамического наблюдения. Для диагностики применяются следующие методы:
Для диагностики применяются следующие методы:
- Ультразвуковое исследование (в том числе с доплеровским сканированием) с применением контрастного раствора;
- Компьютерная томография;
- Магнитно-резонансная томография;
-
Лабораторные исследования:
- для оценки гемодинамической и биохимической картины крови;
- для выявления вирусов гепатита, являющихся фактором риска развития цирроза и рака печени;
- для выявления маркеров риска развития злокачественной опухоли.
- Тонкоигольная биопсия под контролем УЗИ или КТ (благодаря методам визуализации сегодня можно практически безопасно проводить биопсию печени, не опасаясь внутреннего кровотечения).
Стадии и симптоматика
Гиперплазию бывает достаточно тяжело обнаружить. Проявляется она следующим образом:
-
На ранней стадии, когда в печени появляется патологический очаг, этот орган справляется со своими функциями и новообразование никак на него не влияет. Поэтому у человека не наблюдается никаких специфических симптомов (у 90% пациентов). О наличии патологии на ранней стадии может свидетельствовать умеренный болевой синдром в области правого подреберья, не связанный с какими-либо внешними факторами.
Иван Николаев, учитель: «Врачи поставили диагноз гиперплазия печени. Откуда она взялась? Никаких симптомов не было, даже в боку никогда не болело. А тут пошел делать плановое УЗИ – и на тебе – доброкачественная узловая опухоль в печени. Что делать? С ней вообще долго живут?»
-
Когда наступает следующая стадия болезни, очаги патологии разрастаются или их становиться больше, то у пациента начинают проявляться особые симптомы. Среди них:
- повышение температуры тела;
- портальная гипертензия (из-за сдавливания воротной вены узлами);
- проблемы с отхождением желчи;
- увеличение селезенки;
- асцит;
- наличие на животе вздувшихся вен;
- кровотечение из органов пищеварения, ануса;
- появление сосудистых звездочек на теле;
-
расстройство пищеварения, которое сопровождается тошнотой, рвотой (иногда с примесями крови), метеоризмом, диареей. При осмотре и пальпации печени отмечается ее увеличение и наличие болезненных ощущений при надавливании.
Ангелина, 38 лет: «У меня начало покалывать в боку, тошнило, иногда появлялась кровавая рвота. Я испугалась, думала, цирроз или рак. В больнице провели анализы и успокоили – всего лишь гиперплазия. Но это тоже опухоль. Хоть и доброкачественная».
В некоторых случаях при отсутствии своевременного лечения могут развиваться некоторые последствия гиперплазии. Среди них:
- стойкий болевой синдром в боку;
- внутреннее кровотечение вследствие варикозного расширения вен;
- усиление тока крови в портальной вене;
- водянка (асцит);
- нарушение пищеварения;
- нарушение оттока желчи.
В очень редких случаях доброкачественное новообразование может трансформировать в злокачественную опухоль. Чтобы этого не произошло, необходимо постоянно контролировать свое состояние, проходить ежегодное обследование с целью ранней диагностики раковых клеток.
Фнг в печени
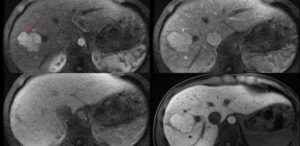
Некоторые образования желудочно-кишечного тракта считаются предраковыми. Фокальная нодулярная гиперплазия печени (ФНГ) образуется из разрастания печеночных клеток вокруг увеличенного сосуда. Заболевание имеет наследственную связь.
Оно формируется при сосудистом дефекте (мальформации) или под влиянием гормональных лекарственных препаратов. Патология длительно не проявляет себя клинически. Ее случайно обнаруживают при ультразвуковом исследовании, компьютерной или магнитно-резонансной томографии.
Лечение производится консервативно, если диаметр полости небольшой. Но если он увеличивается, требуется оперативное вмешательство.
Что это такое?
Гиперплазия печени — это разрастание печеночной ткани в виде доброкачественной опухоли. Она часто сопровождается циррозом. Выявляют патологию в большинстве случаев у женщин среднего возраста.
Разрастание дифференцируют со злокачественными опухолями гепатоцитов, крупноузловым циррозом и фиброзом печеночной ткани после гепатита. Проще всего сделать это с помощью визуализации и забора биоптата. Разрастание не содержит капсулы, чаще является одиночным. Выделяют классический и неклассический подвиды.
Последний включает типы разрастания с гиперплазией желез, расширением сосудов или наличием атипичных клеток.
https://youtube.com/watch?v=cUMfJv9LPM8
Лечение таких патологий чаще оперативное, поскольку при них есть риск озлокачествления и превращения структуры в раковую опухоль.
Симптомы недуга
При заболевании клиническая симптоматика стертая. Она начинается с ощущения тяжести в правом подреберье, поэтому патологию путают с обычным несварением, гепатитом и другими нарушениями деятельности желудочно-кишечного тракта. Симптомы на развернутой стадии заболевания проявляются:
- Болью в животе. Она не имеет локализованного характера, но чаще смещается в сторону правой эпигастральной области.
- Ноющими и тянущими ощущениями. Они локализуются под правой реберной дугой и свидетельствуют о вовлечении в патологический процесс печеночный капсулы.
- Диспепсией. Этот симптомокомплекс включает тошноту, отрыжку кислым содержимым желудка, отсутствие аппетита и рвоту, не приносящую облегчения.
- Желтушностью кожных покровов. Желтуха развивается при обширном поражении гепатоцитов, наличии цитолиза (клеточного разрушения) или обтурации (перекрытия) внутрипеченочных и внепеченочных желчных протоков.
- Мелкоточечными кровоизлияниями на коже. Они возникают вследствие дефицита синтеза печенью факторов свертываемости крови.
Диагностика болезни
Диагноз ставят при прохождении УЗИ.
Для того чтобы диагностировать фиброзное разрастание, применяют анамнестические, объективные, лабораторные и инструментальные методики обследования:
- Пациента опрашивают на предмет приема гормональных лекарственных средств и комбинированных оральных контрацептивов. Интересуются, не было ли в анамнезе травм печени.
- С помощью пальпации исследуют переднюю брюшную стенку. Если образование довольно крупное, оно прощупывается. Чаще это наблюдается при разрастаниях левой доли печени.
- Общий анализ крови. Наблюдается повышение количества лейкоцитов, снижение тромбоцитов и ускорение скорости оседания эритроцитов.
- Биохимия крови. Наблюдается повышение печеночных ферментов аспартатаминотрансферазы, аланинаминотрансферазы, гамма-глутамилтрансферазы и щелочной фосфатазы. Растет прямой и непрямой билирубин.
- Анализ на онкологические маркеры (альфа-фетопротеин).
- Ультразвуковое исследование органов брюшной полости. При нем отмечается уплотнение в определенной доли печени, разрастание тканей и образование полостей.
- Биопсия печени. Кусочки печеночной ткани исследуются под микроскопом с целью выявления атипичных клеток.
- Компьютерная или магнитно-резонансная томография. Эти инструментальные методики дают более точные данные о состоянии печени, чем ультразвук.
Лечение заболевания
Подход к терапии зависит от размера образования. Лечение ФНГ печени, пока она не достигла больших размеров, проводится консервативно. Пациента регулярно наблюдают, выполняют ему контрольные лабораторные пробы и инструментальную диагностику.
Если больной принимал гормональные медикаменты или комбинированные оральные контрацептивы, их отменяют. Устраняют другие этиологические факторы, которые могли спровоцировать патологию. Но если разрастания достигают крупных размеров, требуется оперативное вмешательство.
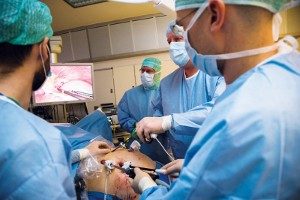
Практикуются лапароскопические оперативные вмешательства, характеризующиеся меньшей инвазивностью, лучшей визуализацией процесса и положительным результатом для здоровья.
Зернистая дистрофия
Это наиболее распространённый вид белковой ДП. Для зернистой дистрофии печени (ЗДП) характерно нарушение коллоидных свойств цитоплазмы клетки, в которой появляется зерноподобный белок.
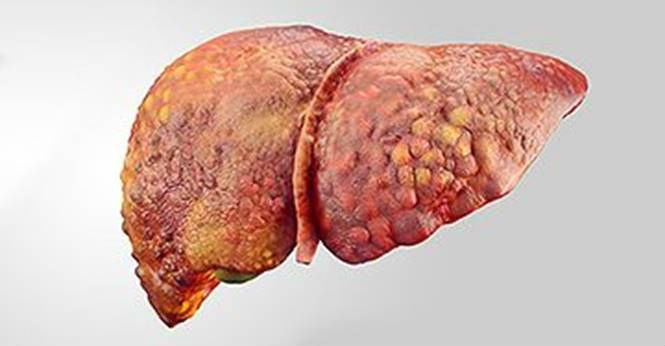
При ЗДП орган становится дряблым, нарушается его кровоснабжение
ЗДП провоцируют следующие факторы:
- Неполноценное кормление новорожденного.
- Интоксикации.
- Инфекционные заболевания.
- Нарушение кровообращения и лимфообращения.
- Причины, которые провоцируют кислородное голодание тканей.
Со временем при ЗДП изменяется обмен белка в клетках, цитоплазма становится мутной, набухает. Вследствие повреждения печеночной ткани желчеобразующая железа становится дряблой, нарушается её кровоснабжение.
Важно отличить признаки ЗДП от естественных процессов синтеза протеинов в клетках, при которых в белке проявляется зернистость. Эта патология является обратимой, однако она имеет тяжёлое течение
Поэтому существует вероятность перерождения ЗДП во внутриклеточный гиалиноз, водяночную дистрофию или некроз
Эта патология является обратимой, однако она имеет тяжёлое течение. Поэтому существует вероятность перерождения ЗДП во внутриклеточный гиалиноз, водяночную дистрофию или некроз.
Какое лечение опухоли предусмотрено
В тех случаях, когда патологическое изменение в органе имеет малые размеры, не беспокоит пациента и не причиняет ему дискомфорт, лечение очаговой узловой гиперплазия печени может и не понадобиться.
Однако, это не исключает необходимости оставаться в дальнейшем под наблюдением врача и соблюдения профилактических рекомендаций
Очень важно определить причину развития патологии и устранить провоцирующие факторы (например, выбрать более подходящий метод контрацепции вместо гормональных препаратов, принять меры по нормализации обменных процессов и т
Специальное лечение фокальной узловой гиперплазии печени требуется при выявлении патологических новообразований больших размеров, причиняющих дискомфорт пациенту и сопровождающихся описанными выше признаками.
https://youtube.com/watch?v=dVALhz5WNjk
Хирургическое вмешательство необходимо также в случае атипичных форм, если дифференцировать опухоль и убедиться в её доброкачественности нет возможности. Вид операции подбирается на основании результатов диагностики:
- при малых размерах опухоли проводится частичная резекция органа;
- при больших – обширные резекции.
В некоторых случаях может быть показана трансартериальная эмболизация (введение в сосуды специальных веществ, прекращающих снабжение питанием опухоли).
Существует риск злокачественной трансформации ФНГ, поэтому больному рекомендуется проходить обследование на УЗИ и МРТ на протяжении курса лечения с целью предупредить увеличение размеров опухоли, чтобы вовремя могло быть оказано хирургическое вмешательство.
В некоторых случаях проводится энуклиация опухоли. Поводом для этого могут послужить проблемы с оттоком желчи из-за препятствия, что замедляет кровообращение, ухудшает питание тканей и нарушает работу внутренних органов и целой системы.
Также больной обязан соблюдать диету, исключающую из рациона алкоголь и ограничивающую потребление белка, сладкого, жареного, острого, копченого и т.п. Печень способна на удивление быстро регенерировать, поэтому она может полностью восстановить свои клетки даже в случае потери более половины органа.
Лечение очаговой узловой гиперплазии печени назначается на основании результатов диагностики. Если подтвержден доброкачественный характер опухоли, то радикальных мер не нужно – врач назначит консервативную терапию.
Обязательным является установление возможной причины появления новообразования. В случае, когда пациент принимал опасные препараты (гормональные контрацептивы, анаболики, средства для улучшения потенции), их приём срочно отменяют.
В этом случае при обнаружении в печени небольших узлов гиперплазии, возможно, специальное лечение и не потребуется. Пациенту может быть показан контроль состояния органа с помощью УЗИ.
Диета
Если печень увеличилась при беременности, ФНГ – первый диагноз, который может предположить врач. Если в процессе диагностики проблема подтвердилась, то нужно обязательно соблюдать диету.
Разрешено питаться свежими овощами, фруктами, ягодами. Отлично подходят продукты, которые содержат рыбу, орехи и масло льна. Врачи рекомендуют больше употреблять яблоки, морковь, а также злаковые. Блюда, в которых много целлюлозы и клетчатки, будут полезны при ФНГ. Хлеб, крупы, молочные продукты с минимальным содержанием жира отлично подходят. Нужно есть ту пищу, которая имеет повышенный уровень витаминов С и Е. Мясо должно быть обязательно нежирным.
Если речь идет о проблеме у беременных, то нужно употреблять продукты, в которых много стеролов. Благодаря данному элементы половые гормоны не будут вырабатываться в излишке. Примером подобных продуктов следует назвать семечки, чеснок, горошек, тыкву.
Для того чтобы предотвратить перерастание проблемы в злокачественное образование, следует есть больше бобовых. Особые вещества в их составе помогают бороться с раковыми клетками.