Можно ли делать кардиограмму при беременности и как часто
Содержание:
- Что показывает
- Подготовка и алгоритм проведения ЭКГ
- Общая характеристика
- В каких случаях беременной необходимо часто делать ЭКГ?
- Расшифровка ЭКГ при беременности
- Как работает электрокардиограф
- Когда, как и для чего делают КТГ при беременности
- Порядок проведения процедуры в нашей клинике
- Что такое ЭКГ и как ее делают?
- Что представляет собой ЭКГ во время беременности
- Изменения в сердечно-сосудистой системе во время беременности
- ЭКГ плода
Что показывает
Спустя 24 часа аппарат снимают и проводят расшифровку результатов. Для этого используют компьютерную программу, которая определяет такие показатели:
- сердечный ритм (частотность сокращений в 24 часа);
- показатели ритма сердца желудочковых, наджелудочковых экстрасистол;
- изменения показателей в период физической активности;
- изменения конечного ST- сегмента;
- артериальное давление;
- если установлен кардиостимулятор, будут собраны данные о его функциональности.
Обычно частота сердечного ритма повышается в процессе физических, эмоциональных нагрузок. В период беременности эти показатели могут меняться даже в состоянии покоя, поскольку организм и так сталкивается с физиологическими нагрузками.
Подготовка и алгоритм проведения ЭКГ
Метод исследования не требует специальной подготовки. Существуют общие советы для качественного и быстрого проведения процедуры:
- перед процедурой на кожу груди нельзя наносить никаких кремов, поскольку таким образом снижается электропроводимость;
- одеть лучше такую одежду, которую легко снять;
- снять с шеи, груди и рук металлические украшения;
- предупредить врача кабинета функциональной диагностики о приеме медикаментозных средств накануне, поскольку это может повлиять на результаты исследования;
- избегать физической нагрузки перед процедурой;
- за 2 часа до исследования ограничить употребление пищи, желательно выпить 300 мл холодной воды;
- подготовить интересующие вопросы и задать их врачу сразу после проведения исследования или даже в процессе его;
- предупредить врача о наличии аллергии к компонентам геля, наносящегося на кожу для наилучшего электропроведения.
Как делают ЭКГ беременным? Техника проведения исследования такая же, как у остального контингента населения.
Выполнить ее можно в любом медицинском учреждении – поликлинике, амбулатории, стационаре, ФАПе. Аппарат, с помощью которого проводится процедура, называется электрокардиографом. Он есть разных размеров. В большинстве случаем врачи предпочитают пользоваться портативными – они очень удобны в применении в силу небольшого размера.
От блока питания отходят 4 основных (периферических) электрода и 6 грудных. Периферические разных цветов: красный, желтый, зеленый и черный. Накладываются на верхние и нижние конечности. Грудные электроды накладываются в стандартных местах проекции важных структур сердца. На блоке есть экран и лента, на которую записывается полученный результат. В среднем длительность процедуры составляет не более 10 минут.
Важное значение при проведении ЭКГ беременным имеет положение женщины. Она должна располагаться в горизонтальном положении на спине с наклоном туловища в правую сторону на 15 градусов.. Благодаря такому расположению беременной на кушетке проводится профилактика развития синдрома нижней полой вены: сосуд сдавливается увеличенной маткой и прижимается к позвоночному столбу и, как следствие, кровь не поступает в маточно-плодовую систему, страдает плод
Благодаря такому расположению беременной на кушетке проводится профилактика развития синдрома нижней полой вены: сосуд сдавливается увеличенной маткой и прижимается к позвоночному столбу и, как следствие, кровь не поступает в маточно-плодовую систему, страдает плод.
Общая характеристика
ЭКГ или электрокардиограмма – это такое исследование, которое позволяет оценить электрическую активность сердца. С помощью специальных датчиков прибор считывает импульсы, посылаемые сердцем. При этом регистрируется частота сердечных сокращений, их ритмичность, скорость прохождения импульса. Никакого влияния на организм женщины во время электрокардиографии не происходит. Поэтому для нее нет никаких противопоказаний.
Выявление погрешностей в электрической активности сердца позволяет вовремя найти патологии. Своевременное лечение у кардиолога поможет женщине избежать осложнений и нормально выносить ребенка.
Проводится электрогардиографическое обследование беременным так же, как обычным людям. На область грудной клетки слева прикрепляются датчики на присосках, на запястья и лодыжки – зажимы с прямыми пластинами. Перед этим на кожу наносится специальный токопроводящий гель. Он помогает точнее считывать импульсы. Вся информация, получаемая датчиками, передается на электрокардиограф и записывается на бумажную ленту. Процедура длится минут 10–15, в течение которых желательно лежать неподвижно.
Никакой подготовки к электрокардиографическому обследованию не требуется. Но нужно выполнить несколько условий:
- перед обследованием избегать переживаний, заходить в кабинет спокойной, так как волнение исказит результат;
- не нужна также физическая нагрузка, например, подъем по лестнице, она вызывает учащение сердцебиения, поэтому желательно минут 15 отдохнуть перед кабинетом;
- примерно за два часа до процедуры нужно поесть, чтобы не чувствовать голода, но чтобы желудок не был полным;
- нежелательно также перед процедурой пить холодную воду;
- во время процедуры нужно лежать спокойно и попытаться расслабиться;
- в день обследования не нужно наносить на кожу никаких косметических средств;
- все украшения с шеи и с рук необходимо снять.
Внимание: процедура не вызывает никакого дискомфорта, тем более никаких побочных эффектов не наблюдается после нее. Единственное, у некоторых женщин может наблюдаться аллергия на специальный гель, который наносят на кожу до прикрепления датчиков
Но такое бывает редко.
https://youtube.com/watch?v=ZdAdwYpu8wk
В каких случаях беременной необходимо часто делать ЭКГ?
Беременной женщине, исходя из стандартов, проводится исследование разово, когда она встает на учет. Однако, при наличии каких-либо жалоб или подозрений на сердечные патологии, врач может отправить будущую мамочку на обследование столько, сколько будет необходимо. Обычно среди причин, влияющих на увеличение числа ЭКГ, выделяются следующие:
- перепады артериального давления;
- обморочное состояние;
- головокружения;
- наличие боли в области левой груди;
- частое сердцебиение;
- появление одышки;
- длительный по времени токсикоз.
Кроме того, данную диагностику в любом количестве можно проходить находясь на любом месяце беременности, это совершенно безопасно как для женщины, так для ребеночка.
Нередко это обследование проводится у детей, поскольку сердечными нарушениями часто страдает данная категория, а по кардиограмме можно узнать о наличии патологии. Выявление заболевания на ранней стадии является залогом успешности лечения. Обычно дети до 3 лет обследуются ежегодно, далее ЭКГ делается перед школой, затем в 13 лет. После чего до достижения 17 лет ребенку диагностика проводится ежегодно.
Когда же у детей наблюдаются некоторые отклонения, то врачи рекомендуют им проводить чаще обследование. Количество годовых исследований зависит от состояния ребенка. К более частому проведению ЭКГ относятся следующие показания:
- наличие сердечно-сосудистых заболеваний;
- наличие нарушения сердечного ритма;
- эндокринные патологии;
- повышенное артериальное давление;
- предрасположенность к частым вирусным заболеваниям;
- повышенная утомляемость ребенка;
- наличие цианотичного оттенка на кожном покрове при любой физической нагрузке, у младенцев во время сосания груди.
ЭКГ является безопасным методом диагностирования детей, который позволяет своевременно обнаружить серьезные патологии, поэтому мамочкам не следует бояться частого количества процедур. Конечно, невзирая на полнейшую безопасность методики, ЭКГ не стоит делать ежедневно, это будет бессмысленно, но, если имеется необходимость, то возможно более частое исследование, чем это положено по возрастным нормам.
Расшифровка ЭКГ при беременности
Врачебное заключение по обследованию – не клинический диагноз, а описание биоэлектрических характеристик сердца. Оно пишется для лечащего врача, а не для пациента.
Во врачебном заключении указываются следующие данные:
- сохранение или нарушение функции автоматизма;
- положение ЭОС;
- количество сокращений сердца в минуту;
- нарушение частоты и регулярности сердечных сокращений;
- нарушение и аномалии в проведении импульса;
- наличие электролитных патологий;
- патологические процессы в сердце (гипертрофия, ишемия при беременности).
ЭКГ при беременности: норма
Изменения гемодинамики при беременности (снижение ОПС, увеличение ОЦК, функциональная гипертрофия сердца) сказываются на работе сердца, а значит на ЭКГ эти изменения считаются нормой.
- Увеличенная матка, сдавливая диафрагму и оказывая давление на органы средостения, это приводит к тому, что сердце несколько разворачивается, ЭОС изменяет положение и становится горизонтальной, соответственно изменяется форма и величина зубцов ЭКГ.
- Под действием не совсем понятных причин, уменьшается время проведения импульса от предсердий к желудочкам (укорочение PQ-интервала).
- Прогестерон вызывает расслабление гладкой мускулатуры сосудистой стенки, результатом этого становится снижение ОПС (общего периферического сопротивления), в ответ на снижение ОПС возникает гиперкинетический синдром, проявляющийся тахикардией и увеличением МОК.
- Изменения ВНС, гормональные изменения проявляются синусовой аритмией и тахикардией. Появляющиеся при беременности единичные экстрасистолы, также не считаются патологией.
О чем говорят изменения ЭКГ при беременности
Если есть изменения на ЭКГ при беременности, прежде всего, необходимо исключить кардиальную патологию. Однако следует помнить, что на основании одних только изменений на ЭКГ диагноз никто не выставляет. Изменения на ЭКГ дают возможность врачу обозначить круг заболеваний, при которых эти изменения встречаются, а затем с помощью дополнительных осмотров и обследований, выявить причину.
CLC синдром ЭКГ при беременности
Сердечный импульс, выработанный в СА-узле, распространяется по предсердиям, вызывает их сокращение и направляется в атриовентрикулярный узел. Движение импульса в AV соединении замедляется и только после этого возбуждение достигает желудочков, вызывая их сокращение.
Но у некоторых людей движение импульса идет не через AV узел, а напрямую через функционирующие эмбриональные пути проведения импульса (в норме они перестают функционировать к моменту рождения). Таких эмбриональных путей несколько. Если функционирует так называемый пучок Джеймса, возникает синдром CLC (синдром Клерка-Леви-Кристеско). При этом на ЭКГ обнаруживаются характерные признаки.
Клинически синдром может себя никак не проявлять долгие годы и даже всю жизнь. Ситуация становится опасной, если на фоне синдрома CLC возникают аритмии, тогда больная госпитализируется, ей проводят соответствующее лечение.
Синусовый ритм сердца на ЭКГ при беременности
Человеческое сердце сокращается в автономном режиме под действием импульсов, вырабатываемых особыми клеточными скоплениями, это так называемые узлы автоматизма. Таких узлов в человеческом сердце несколько. Основным из них является синусовый узел, расположенный субэндокардиально в правом предсердии, кнаружи от верхней полой вены.
Нормальные сокращения сердца возникают только под действием импульсов из СА узла, другие узлы также могут генерировать импульсы, но водителями ритма они становятся только в случае тяжелой патологии.
Синусовый ритм – это нормальный ритм здорового человеческого сердца.
Суточный мониторинг ЭКГ при беременности
Иногда беременные жалуются на возникающие периодически перебои в сердечных сокращениях, кардиалгии, одышку. Однако на снятой обычным способом ЭКГ никакие изменения не фиксируются, так как запись длится всего несколько минут. В этих случаях показано суточное мониторирование ЭКГ (холтеровское мониторирование). Это та же электрокардиография, только пролонгированная во времени.
Холтер-ЭКГ при беременности проводится компактным прибором, укрепленным на теле пациентки. Через сутки прибор снимают, полученные данные обрабатываются. Это достаточно полная информация, отражающая работу сердца пациентки в течение суток, позволяющая решить важные задачи по лечению, ведению беременности и родов.
Светлана Александрова, кардиолог, специально для Mirmam.pro
Как работает электрокардиограф
Электрокардиограф регистрирует сердечные электрические потенциалы. Кардиограмма записывается при помощи прикрепленных к телу обследуемого электродов. К основным узлам данного аппарата относятся:
- система, отвечающая за усиление сердечного ритма;
- гальванометр;
- регистратор;
- переключатель.
Электрокардиограф от сердечной мышцы получает слабый электрический импульс, который возникает у пациента. Далее его воспринимают электроды, после чего происходит усиление и улавливание их гальванометром. Любое изменение электромагнитного поля регистрируется, после чего фиксируется самописцами на бумажной ленте, которая равномерно двигается.
В результате получается своеобразный график, отображающий работу сердечных отделов. Он выражается в зубцах, имеющих разный размер. Длина графика зависит оттого, какой силы сигнал исходит от того или иного отдела. Электрокардиограф не оказывает препятствие функционированию организма, он просто регистрирует работу сердца.
Кроме того, от данного аппарата не исходят ионизирующие излучения, которые наблюдаются у компьютерных томографов, рентгенографических установок, не происходит генерирование магнитных полей, как у магнитно-резонансного томографа. Работа данного прибора основана на записи электрических потенциалов, создающихся сердечной мышцей, и выдаче кардиограммы, которую расшифровывают специалисты.
После чего кардиолог дает заключение о работе сердечной мышцы, ее состоянии
Исходя из этого, важно не только правильно снять, но и расшифровать полученную запись. На протяжении длительного времени путем эксперимента была установлена норма, которой должна отвечать та или иная высота зубчика, какое-либо отклонение говорит о наличии определенной проблемы
Только правильно расшифровав результат можно точно поставить диагноз больному.
Исходя из вышесказанного, можно сделать вполне обоснованный вывод, что данное обследование не относится к разряду, наносящих вред здоровью организма. Так как оно лишь снимает показатели сердечного ритма, совершенно не выделяет излучений и не оказывает какого-либо влияния на здоровье человека. Кроме того, имеются такие профессии, где люди постоянно испытывают серьезные нагрузки и, в связи с этим им ежедневно проводят электрокардиографию, что доказывает полную безопасность данного исследования.
У многих людей бытует мнение, что, если аппаратом разрешается обследовать детей и беременных женщин, тогда он относится к безвредным. И это действительно так, поскольку беременные женщины и дети, не достигшие 14-летнего возраста, относятся к наиболее уязвимым категориям. Это связано с тем, что детский организм и растущий плод довольно подвержены к любому неблагоприятному воздействию. ЭКГ разрешается делать данным категориям, причем такое количество, которое нужно для выяснения диагноза.
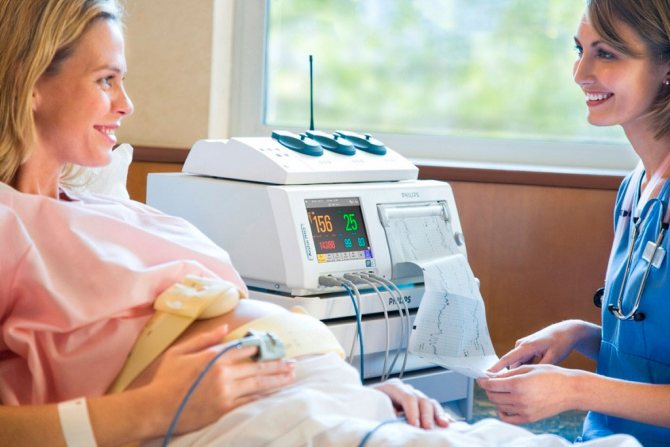
Когда, как и для чего делают КТГ при беременности
Когда?
КТГ проводится всем без исключения женщинам при нормально протекающей беременности трижды в третьем триместре и обязательно во время родов. Проведение кардиотокографии показано с 32 недель. По показаниям исследование возможно провести с 28 недель беремености. Ранее это неинформативно, так как лишь к 28 неделе сердце плода начинает регулироваться вегетативной нервной системой, и его ЧСС начинает реагировать на движения, им совершаемые. Кроме того, к 32 неделе гестации формируется цикличность сна и бодрствования малыша.
Если у женщины имеются проблемы или на предыдущей КТГ были выявлены отклонения, то исследование повторяется чаще.
При внутриутробной гипоксии исследование проводится ежедневно или через день вплоть до нормализации состояния плода или до решения вопроса о необходимости экстренного родоразрешения.
В физиологически протекающих родах КТГ проводится каждые 3 часа. При возникновении осложнений — чаще (период схваток желательно вести под постоянным контролем КТГ).
К показаниям для проведению внеплановой КТГ относятся:
- поздний гестоз (артериальная гипертензия, отеки, белок в моче)
- артериальная гипертензия любой этиологии
- анемия
- многоводие
- маловодие
- многоплодная беременность
- резус-конфликтная беременность
- перенашивание
- угроза преждевременных родов;
- оценка эффективности лечения фетоплацентарной недостаточности и гипоксии плода;
- гипотрофия плода
- тяжелая экстрагенитальная патология матери
При многоплодной беременности исследование проводится отдельно для каждого малыша.
Как?
Различают 2 способа проведения КТГ: наружный (непрямой) и внутренний (прямой).
Первый способ является самым распространенным. Применяют его без ограничений для всех беременных. У него нет противопоказаний и побочных действий. Во время процедуры датчики помещаются на живот беременной и не доставляют дискомфорта ни ей, ни малышу. Проводят исследование с использованием специального прибора. Он состоит из двух датчиков и устройства записи данных. Оба датчика крепятся на животе беременной специальным ремнем.
Один датчик ультразвуковой. Он позволяет фиксировать частоту сердечных сокращений плода. Второй датчик – тензометрический. Регистрирует сокращения матки. В руку беременной помещается пульт с кнопкой для фиксации шевелений плода.
Одно из главных условий для проведения исследования – удобство будущей матери. Ей следует занять комфортное положение сидя на стуле, лежа на спине или боку. На протяжении всей процедуры она не должна испытывать дискомфорта. Длительность исследования составляет обычно 20-40 минут. Это обусловлено периодичностью периодов сна (как правило, не более 30 минут) и бодрствования плода. Регистрацию базального ритма ЧСС плода проводят не менее 20 минут, пока не зафиксируют 2 шевеления длительностью не менее 15 секунд и вызывающие ускорение сердечного ритма на 15 сердечных сокращений в 1 минуту.
В случае получения неудовлетворительных результатов обычной (нестрессовой) КТГ могут быть назначены специальные тесты (функциональные пробы).
Второй способ используется крайне редко, в основном в момент родов. Для исследования в полость матки вводится катетер или тензодатчик, который фиксирует показатели внутриматочного давления, и ЭКГ-электрод, который крепится к голове плода и регистрирует частоту сердечных сокращений.
Для чего?
КТГ проводится для оценки состояния плода в третьем триместре беременности и в процессе (в период схваток и между схватками), выявления угрожающих состояний и решения вопроса об медикаментозных назначения или об экстренном родоразрешении.
В случае получения неудовлетворительных результатов нестрессовой КТГ используются тесты (функциональные пробы), что называется стрессовой КТГ. К данным тестам относятся: окситоциновый, маммарный, акустический, атропиновый и другие.
Порядок проведения процедуры в нашей клинике
Предварительной подготовки данное обследование не требует, разве что небольшие ограничения в еде – нельзя проводить его при полном желудке. Также необходимо очистить кожу тела от остатков косметических средств, снижающих проводимость электродов.
Женщина ложится на кушетку для снятия ЭКГ. Основные этапы:
- производится дополнительное обезжиривание кожи;
- на тело наносится специальное средство, усиливающее проводимость;
- на теле крепятся электроды;
- врач включает кардиограф, который начинает фиксировать импульсы;
- печать графического результата ЭКГ.
После завершения записи кардиограф выключается, электроды отсоединяют и врач, проводивший процедуру, расшифровывает результаты обследования. По итогам ЭКГ опытный кардиолог нашей клиники оценит состояние женщины, степень выявленных отклонений и в случае необходимости примет решение о дальнейшем обследовании пациентки либо направлении в стационар для проведения поддерживающей терапии.
Наши специалисты
работают на новейшем оборудовании последнего поколения, которым оснащено
кардиологическое отделение клиники.
Статья не является медицинским советом и не может служить заменой консультации с врачом.
Что такое ЭКГ и как ее делают?
Во время работы сердца образуются электрические поля. Метод диагностики, основанный на их регистрации, называется электрокардиографией. График на электрокардиограмме отображает процесс деполяризации миокарда предсердий, деполяризацию желудочков, реполяризацию миокарда желудочков.
Для диагностики электрических полей сердечной мышцы применяется специальный аппарат – электрокардиограф. Пациент ложится на кушетку, и ему на грудь крепят 6–9 регистрирующих электродов. Также электроды накладывают на конечности пациента, правая нога используется для заземления. Чтобы избежать появления помех, на кожу наносят токопроводящий гель.
Запись электрокардиограммы ведется на термобумаге, скорость обычно составляет 50 мм/с. На бумаге вычерчивается график, который впоследствии расшифровывается терапевтом или кардиологом.
Что представляет собой ЭКГ во время беременности
Электрокардиография — методика регистрации электрических полей, отходящих от работающего сердца, и фиксации их на плёнку. Это очень доступный способ диагностирования первичных перебоев в функционировании сердца. Этим тестом беременной женщине пренебрегать нельзя. За весь срок женщина проходит ЭКГ не менее двух раз. Если есть болезни, оказывающие воздействие на сердце и сосуды, ЭКГ желательно проводить раз в три месяца, а то и чаще.
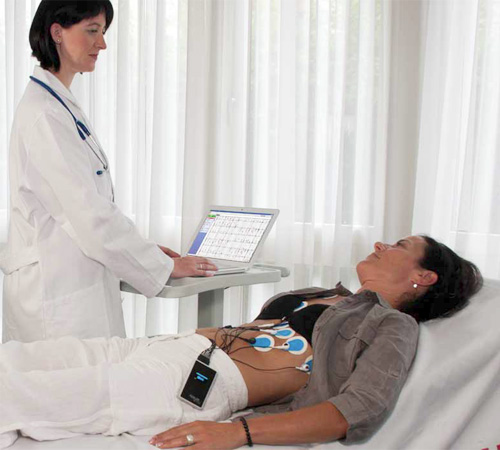
При наличии отклонения ЭКГ беременной от нормы требуется обязательная консультация кардиолога
Показания для назначения диагностики, противопоказания
Электрокардиографию планово назначают при постановке женщины на учёт в женской консультации и в последнем триместре. Внеплановая диагностика назначается в следующих ситуациях:
- ухудшение состояния в период вынашивания;
- возникновение болей в грудном отделе;
- нарушении ритма;
- повышение или понижение давления;
- головокружения и потеря сознания;
- гестоз;
- перенесённые инфекции;
- избыточная масса тела.
Подготовка к электрокардиографии
Что бы добиться максимального эффекта от этой процедуры следует рассказать специалисту о лекарствах, которые вы принимаете. Их действие может отразиться на результатах теста. В день проведения сеанса не используйте крем, так как он сказывается на электропроводимости. Предварительно освободитесь от украшений: цепочек и браслетов.
Особых приготовлений к тесту не требуется. В этот день нужно поесть за один-два часа до выполнения процедуры. Непосредственно перед ЭКГ лучше воздержаться от физической активности и не употреблять холодную воду.
Как проводится
Во время исследования женщина располагается на кушетке. Предварительно необходимо обнажить грудь, запястья и голени. К этим местам будут прикрепляться измерители. Кожу предварительно обезжиривают и смазывают гелем, облегчающим передачу электрических волн. Затем на неё прикрепляются электроды, соединённые с устройством, регистрирующим полученные данные на бумагу.
Во время снятия показаний нужно сбросить напряжение, дыхание должно быть ровным и свободным, поскольку движения, мышечная дрожь при регистрации могут искажать результаты ЭКГ. Запись ЭКГ длится около двух-трёх минут, затем результаты отправляют на расшифровку.
После процедуры постарайтесь не допускать быстрого подъёма с кушетки, особенно на последних месяцах вынашивания, это может вызвать головокружение или обморок.
Экг-мониторинг
Для получения полной картины о работе сердца беременным назначается суточный мониторинг ЭКГ — запись электрокардиограммы в течение одних или нескольких суток. Эта методика позволяет отслеживать большее количество параметров, в том числе и суточное артериальное давление.
Суточную кардиограмму назначают, если есть жалобы, а простая ЭКГ не показывает изменений в сердце. Показана эта процедура и при:
- частом сердцебиении;
- «замирании» сердца;
- затруднённом дыхании;
- предобморочных и обморочных состояниях.
Мониторинг можно выполнить как в стационаре, так и на дому (прибор для проведения процедуры компактный и весит всего 500 грм). Параллельно пациенткой ведётся запись всех действий, которые она производит, и её самочувствия. Дополнительно в течение этих суток назначается дать один раз значительную нагрузку на сердце: походить подольше или подняться по лестнице.
В этот день нельзя находиться рядом с электрооборудованием, проходить УЗИ, рентгенологическое исследование и купаться.
Видео: ЭКГ-мониторинг
ЭКГ предназначена для регистрации сигналов, возникающих при работе сердца, никаких вмешательств в организм при этом не происходит. Электрокардиография — довольно безвредный метод, он не несёт никакой опасности для беременной и её малыша. За всё время использования этой процедуры не зафиксировано ни одного случая её отрицательного воздействия на тело человека. Возможны только некоторые неудобства при удалении электродов и появление в редких случаях лёгкой сыпи на месте их установки.
Изменения в сердечно-сосудистой системе во время беременности
Глубокие изменения начинают определяться уже на ранних сроках беременности, так что к восьминедельному сроку сердечный выброс увеличился на 20%. В первую очередь возникает периферическая вазодилатация. Это связано с факторами, зависящими от эндотелия, включая синтез оксида азота, усиленным выделением эстрадиола и, возможно, сосудорасширяющими простагландинами (PGI2).
Периферическая вазодилатация приводит к падению системного сосудистого сопротивления на 25-30%, и для компенсации этого сердечный выброс увеличивается примерно на 40%. Поэтому во время беременности нередко определяется тахикардия (учащенное сердцебиение).
Работа сердца преимущественно усложняется за счет увеличения ударного объема, и в меньшей степени — увеличения частоты сердечных сокращений. Максимальный сердечный выброс обнаруживается примерно на 20-28 неделе беременности.
Увеличение ударного объема возникает на фоне повышения мышечной массы стенки желудочка и конечного диастолического объема (но не конечного диастолического давления). Сердце физиологически расширяется и сократимость миокарда увеличивается. Хотя ударный объем в конце беременности несколько снижается, сердечный ритм у матери остается прежним, что позволяет сохранить увеличенный сердечный выброс.
Артериальное давление снижается в первом и втором триместрах, но увеличивается до небеременных показателей в третьем триместре.
Существует определенное влияние положения тела женщины на гемодинамический профиль как матери, так и плода.
- В положении лежа на спине матка оказывает давление на нижнюю полую вену, что вызывает уменьшение венозного возврата к сердцу и последующее падение ударного объема и сердечного выброса.
- Поворот с бокового положения на спину может привести к 25%-ному сокращению сердечного выброса. Поэтому если женщина во время беременности еще кормит грудью, то это лучше делать на левом или правом боку, если это возможно.
- Если женщина должна лежать на спине, то таз должен быть повернут так, чтобы матка опускалась в противоположную сторону от нижней полой вены, а сердечный выброс и маточно-плацентарный кровоток были в норме.
Понижение сердечного выброса связано с уменьшением кровотока в матке и, следовательно, с перфузией плаценты, что может вызвать неблагоприятные последствия для плода.
Несмотря на увеличение объема крови и ударного объема во время беременности, легочно-капиллярное давление и центральное венозное давление существенно не увеличиваются. Все же легочное сосудистое сопротивление, как и системное сосудистое сопротивление, при нормальной беременности значительно снижается, поэтому женщины в положении более склонны к отеку легких.
Во время родов еще больше увеличивается сердечный выброс (на 15% во время первого периода родов и на 50% — второго). Сокращения матки приводят к автопереливанию 300-500 мл крови обратно в материнское кровообращение. При этом возникающая симпатическая реакция на боль и беспокойство еще больше повышает сердечный ритм и кровяное давление. Сердечный выход увеличивается между сокращениями, а еще больше — во время схваток.
После родов происходит немедленный рост сердечного выброса из-за снижения давления в нижней полой вены и сокращения матки, которая перенаправляет кровь в системный кровоток. Сердечный выброс увеличивается на 60-80%, а затем быстро снижается до первоначального уровня. Поступление жидкости из экстраваскулярного пространства увеличивает объем венозного возврата и ударный объем.
Сердечный выброс практически возвращается к норме (значений до беременности) через две недели после родов, хотя некоторые патологические изменения (например, гипертония во время преэклампсии) могут занять гораздо больше времени.
ЭКГ плода
Кроме, контроля над состоянием здоровья матери, электрокардиография позволяет определять сердечную деятельность плода.
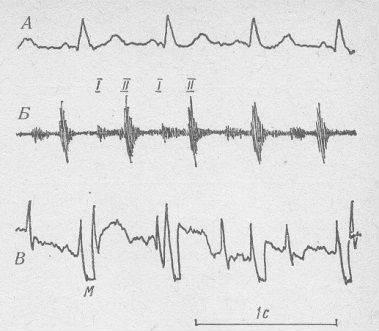 ЭКГ матери (А), ФКГ плода (Б), ЭКГ плода (абдоминальное отведение) (В); I и II – тоны сердца плода
ЭКГ матери (А), ФКГ плода (Б), ЭКГ плода (абдоминальное отведение) (В); I и II – тоны сердца плода
Процедуру можно провести и на 15-ти недельном сроке, но наиболее целесообразно делать ЭКГ плода после 34-й недели. Электроды могут располагаться на животе у матери или вводиться между стенкой матки и спинкой плода (выполняется значительно реже).
Показатели, которые записывает ЭКГ – стандартные: частота сокращений сердца, его ритм, форма, величина и продолжительность желудочкового комплекса QRS.
Другим вариантом исследования сердечной деятельности внутриутробно является фонокардиография (ФКГ), которая осуществляется посредством записи звуковых сигналов в точках, где наилучше прослушивается сердцебиение плода. ФКГ фиксирует первый и второй сердечные тоны.
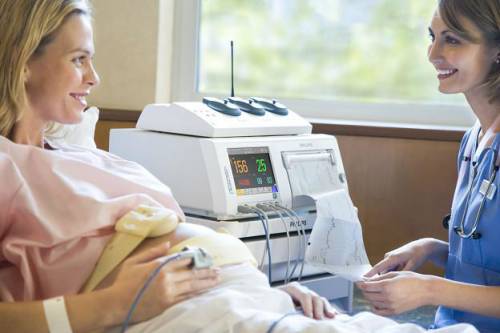 Большое диагностическое значение при обследовании беременной на поздних сроках носит комплексное применение методов ЭКГ и ФКГ – фоно-электрокардиография
Большое диагностическое значение при обследовании беременной на поздних сроках носит комплексное применение методов ЭКГ и ФКГ – фоно-электрокардиография
Никогда не отказывайтесь от проведения ЭКГ. Этот метод обследования безопасен и очень информативен. Он помогает выявить отклонения в работе сердца задолго до проявления симптомов.