Резекция печени: что это такое, как проводится и когда показана операция?
Содержание:
- Что разрушает печень?
- Послеоперационный период
- Современные вмешательства, роботизированная печеночная хирургия
- Операции при гнойных поражениях печени
- Опасности проведения резекции
- Кому это необходимо
- Что делать во избежание необходимости операции?
- Противопоказания
- Является ли угрозой здоровью частичное удаление печени
- Операции при гнойных поражениях печени
- Виды хирургического вмешательства
- Виды резекции печени
- Общие последствия операций
- Виды резекции печени
- Что такое Резекция печени?
- Ход полостной операции скальпелем
- Медикаментозные способы восстановления
- Как проходит и сколько длиться оперативное вмешательство?
- Операции при полосных заболеваниях печени
- Домашний уход
- Жизнь с пересаженной печенью
- Операции при полосных заболеваниях печени
- Подготовка к оперативному вмешательству
Что разрушает печень?
В наше время большинство людей прекрасно осведомлены о дурном влиянии того или иного вещества или образа жизни на конкретный организм. Очищение организма от токсинов происходит круглосуточно, и не всегда интоксикации вызваны попаданием вредных веществ извне. В результате биохимических процессов, происходящих в организме, также выделяются вредные продукты обмена, поддающиеся разложению в печени. Чрезмерная нагрузка уничтожает клетки печени, что приводит к ее заболеванию.
Неправильное питание
Пища, которую мы потребляем каждый день — это своеобразные блоки, из которых строится ваш организм. Не секрет, что наши клетки требуют питания и обновления. То, что поступает в организм, перерабатывается им и используется для построения новых клеток. Поэтому “стройматериалы” должны быть качественными и без примесей: все вредоносные вещества будут аккумулироваться в печени, ухудшая состояние.
Послеоперационный период
Послеоперационный период в случае удаления печени требует тщательного ухода за пациентом. Это необходимо, чтобы у организма получилось нормально восстановить собственные структуры и силы. Он делится на две части, первая – пациент находится в больнице, а вторая – в домашних условиях.
Восстановление в больничных условиях длится около 10–14 суток после открытой операции или 3–4 для после лапароскопии и включает в себя:
- Парентеральное питание (поступление необходимых элементов через капельницу) в течение того времени, что определит лечащий врач.
- Катетеризацию мочевого пузыря на часть постельного режима пациента для нормализации выделения мочи без возможности пациента, самостоятельно справить малую нужду в уборной.
- Употребление пациентом ряда обезболивающих лекарственных средств, а также некоторых антибактериальных и противовоспалительных препаратов, назначаемых на усмотрение врача.

Уже дома необходим не менее строгий уход за больным:
- Регулярные перевязки с использованием стерильного перевязочного материала.
- Прием ванны или душа запрещен до полного заживления послеоперационной раны, до этого момента пациента можно только обмывать, не попадая водой на бинты и рану.
- Строгое соблюдение указанного врачом графика приема обезболивающих средств.
- Плановое посещение врача для осмотра и оценки процесса заживления и восстановления организма.
Первые признаки улучшения ощущаются пациентом уже через месяц, после операции. А после улучшения состояния здоровья и почти полного заживления раны, он получает дальнейшие рекомендации. Они включают в себя:
- Назначение диеты. Рекомендуется употреблять пищу маленькими порциями, около 6 раз в сутки. Пациент не должен употреблять острую и жирную пищу, а также алкоголь.
- Выбор ряда упражнений из категории лечебной физкультуры. Врач назначает пациенту дыхательную гимнастику и прогулки не небольшие расстояния.
- Коррекция образа жизни. Отказ от наркотических средств и курения.
Прием некоторых препаратов по необходимости. Рекомендован прием витаминов и легких седативных препаратов. На усмотрение врача могут назначаться и некоторые гепатопротекторы.
Современные вмешательства, роботизированная печеночная хирургия
Сегодня операции на печени уже не ограничиваются скальпелем и лапароскопом. Разработаны и применяются новые технологии, такие как ультразвуковая резекция, лазерная, электрорезекция. Широко применяется операционная робототехника.
Так, для удаления участков, пораженных опухолью, применяется технология ФУЗ (фокусированного ультразвука высокой частоты). Это – аппарат Кавитрон, разрушающий и одновременно аспирирующий (всасывающий) удаляемую ткань, с одновременной «сваркой» пересеченных сосудов.
Применяется и высокоэнергетический зеленый лазер, который наиболее подходит для удаления опухолей и метастатических узлов методом вапоризации (выпаривания). Совсем недавно внедрен метод электрорезекции (IRE) или нано-нож, основанный на удалении пораженной ткани на клеточном уровне. Метод хорош тем, что можно удалить опухоль даже вблизи крупных сосудов, не опасаясь их повреждения.
Наконец, ноу-хау современной хирургии – робототехника. Наиболее распространено использование операционного робота «Да Винчи». Такая операция выполняется малоинвазивно, «руками» робота-хирурга, под навигацией томографа. Врач отслеживает процесс на экране в трехмерном изображении, управляя роботом дистанционно. Это обеспечивает максимум точности, минимум ошибок и осложнений.
Современный уровень медицины и хирургических технологий позволяет безопасно выполнять операции на таком деликатном органе как печень, вплоть до удаления больших ее объемов, с последующим восстановлением.
Советуем почитать: резекция кишечника с наложением анастомоза
Операции при гнойных поражениях печени
Операция на печени при наличии гнойных поражений – это пункционное дренирование гнойника, резекция печени, лапароскопическое дренирование.
Пункционное дренирование предусматривает введение в патологическую область иглы, процедура проводится под контролем аппарата УЗИ. Затем производится аспирация содержимого, промывание очищенной полости антисептическими составами, эвакуация дренажа на переднюю стенку брюшной полости. Прокол при операции делается только один.
Лапароскопическое дренирование – это несколько небольших проколов в передней брюшной стенке, через которые вводится пункционная игла, миниатюрная камера и осветительный прибор.
Гнойный абсцесс:
- аккуратно отделяют;
- аспирируют содержимое;
- полость вымывают.
Опасности проведения резекции
Печень после проведения резекции быстро восстанавливается. Она может полностью вернуться к своим первоначальным размерам и выполнять свои функции. Пациенты, которым по медицинским показаниям назначают удалить долю печени, могут опасаться проведения операции. Считается, что если частично удалить орган, всю последующую жизнь человек будет инвалидом. Однако это далеко не так. Ткани печени имеют уникальную возможность регенерироваться. При восстановлении печени сосуды и лимфатическая система также выполняют возложенные на них функции. Благодаря способности самовосстановления печени, врачи имеют возможность проводить обширные резекции печени.
Опасные последствия проведения резекции:
- самое опасное состояние пациента — возникновение внутреннего кровотечения;
- в печеночные вены попадает воздух, что может привести к их разрыву;
- в некоторых случаях может произойти остановка сердца (реакция на анестезию);
Кому это необходимо
В большинстве случаев при заболеваниях печени достаточно консервативного лечения, то есть применения лекарств в сочетании с диетой и изменением образа жизни. Оперативное вмешательство проводится по строгим показаниям, если консервативное лечение невозможно или не оказывает достаточного эффекта.
Показаниями для резекции считаются:
- образования доброкачественного характера в случае их большого размера или наличия риска превращения в злокачественные образования — гемангиомы (опухоли сосудистого происхождения), аденомы (из железистой ткани) и т. п.;
- первичный рак печени;
- метастатические очаги в печени (злокачественные клетки занесены из других органов, поражённых онкологическим процессом);
- поликистоз, кисты непаразитарного происхождения больших размеров;
- кисты печени при паразитарных болезнях (эхинококкоз, альвеококкоз);
- гнойные очаги — абсцессы;
- механические повреждения, травмы печени;
- синдром Кароли — наследственно обусловленное кистозное расширение желчных путей внутри печени.
Заражение паразитами легче предотвратить, чем потом лечить. Соблюдайте простые правила гигиены: мойте руки, не употребляйте пищу и воду сомнительного качества, тщательно промывайте овощи и фрукты, не ешьте недожаренного (недоваренного) мяса или рыбы. Подробнее о том, как не подцепить паразитов, как заподозрить у себя нежелательную живность и что делать в таком случае, читайте в статье о паразитарных заболеваниях печени, а также смотрите на этой схеме:
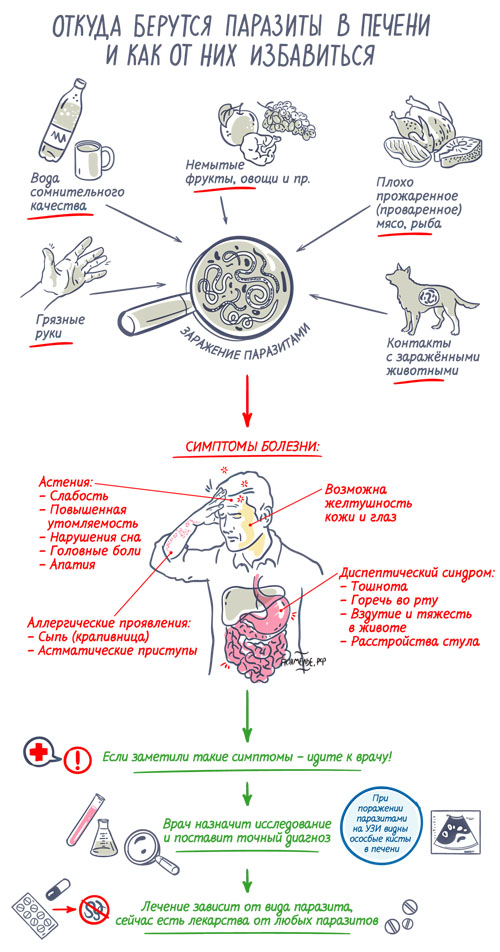
Откуда берутся паразиты в печени и как от них избавиться. Инфографика. Рассмотреть в полном размере.
Что делать во избежание необходимости операции?
Итак, сколько стоит пересадка печени нам уже известно, как и то, в каких случаях она потребуется. Но это — тяжелая и опасная операция, которая вовсе не гарантирует пациенту долгих лет жизни. При этом после пересадки печени больному придется во многом себя ограничивать, включая рацион. Поэтому до трансплантации лучше не доводить.
Как уже было сказано выше, при малейшем подозрении на гепатит нужно обратиться к врачу. На начальном этапе этим специалистом может быть терапевт, так как все, что от него требуется — направление на аппаратное исследование печени и такие анализы, как биохимия крови, ПЦР и генотипирование.
Если диагноз подтвержден, рекомендуется обратиться к гепатологу. В отличие от инфекциониста, этот специалист занимается непосредственно патологиями печени и принимает инновационные меры по борьбе с ВГС. Наиболее действенным способом лечения гепатита С в наши дни является курс ПППД, однако выписать его может только лечащий врач.
Терапия препаратами прямого противовирусного действия приносит существенные результаты. 97% больных полностью выздоравливают, и даже при таких нарушениях, как цирроз и фиброз, наблюдается значительный откат. В зависимости от генотипа вируса, больному выписывается медикаментозный тандем:
- Софосбувир + Ледипасвир, при 1, 4, 5 и 6 генотипах;
- Софосбувир + Даклатасвир, при 1, 2, 3 и 4 генотипах;
- Софосбувир + Велпатасвир, применяется при терапии всех основных шести генотипов ВГС.
Для лечения гепатита С не обязательно покупать дорогостоящие американские препараты (цена одной лишь упаковки Софосбувира составляет 126 000 рублей). Существуют качественные индийские аналоги, стоящие в 20 раз дешевле, но не уступающие по качеству, так как создаются по рецептуре США.
Чтобы купить оригинальные ПППД из Индии с прямой доставкой от производителя и не стать жертвой мошенников, пациенту рекомендуется обратиться в официальное представительство производителя индийских лекарств в России. Одним из таковых является российский филиал Zydus Heptiza.
При заказе лекарств больной получает Гарантию выздоровления на коррекционную терапию за счет фирмы в том случае, если начальный курс лечения не помог. Таким образом, лечение гепатита С оригинальными ПППД из Индии снижает риск возникновения цирроза и необходимости последующей пересадки печени.
Противопоказания
Ограничениями к радикальному способу борьбы с заболеваниями печени и ее структур специалисты указывают такие расстройства здоровья человека, которые из-за операции могут привести к тяжелым осложнениям. К примеру, причиной отказа от хирургического иссечения эхинококкоза является обширность патологического очага либо множественность огромных кист.
Нежелательной будет операция при хроническом течении гепатита с высокой степенью его активности. Тогда как при умеренной и легкой стадии болезни врач в индивидуальном порядке определит возможность допуска к хирургическому способу лечения.
В перечне абсолютных противопоказаний к операции также присутствуют:
- тяжелые инфекционные состояния – к примеру, ВИЧ, туберкулез в период активности;
- декомпенсация рака печени, либо сердечно-сосудистых патологий – вплоть до асцита, анасарки, множественного метастазирования в отдаленные органы;
- алкоголизм – на стадии обострения;
- заболевания центральной нервной системы/психические расстройства – если они требуют ежедневного медикаментозного воздействия.
Помимо абсолютных противопоказаний, специалист обязательно учтет относительные ограничения к операциям на структуры печени:
- перенесенные сложные хирургические вмешательства в анамнезе – тем более с послеоперационными осложнениями;
- преклонный возраст больного;
- алкогольная/наркотическая зависимость в прошлом;
- ожирение 2-3 степени;
- тромбоз.
В целом перечень противопоказаний и ограничений может быть расширен – к примеру, патологиями, которые имеются у человека. После их комплексного лечения врач может вернуться к вопросу о необходимости хирургического вмешательства на печень.
Является ли угрозой здоровью частичное удаление печени
Многие пациенты при отсутствии срочных показаний к проведению операции долго не решаются на нее, полагая, что после процедуры неизбежно наступает пожизненное расстройство здоровья. На самом деле печень способна в кратчайшие сроки восстанавливать свои прежние функции, объем.
Ткани печени отличаются поистине удивительными способностями восстанавливаться, примечательно, что даже после удаления 70% органа полная регенерация наблюдается уже через пару недель.
Со временем орган прорастает сосудами:
- кровеносными;
- лимфатическими.
Механизм, причины уникальных свойств до конца не изучены, однако они дают возможность расширить объем хирургического вмешательства. За счет быстрого восстановления обычным делом стала пересадка печени от живого донора. Пациенту не нужно терять время на ожидание трупной печени, у донора орган полностью восстанавливается до исходного размера.
Медицинская практика показывает, что после удаления 90% фильтрующего органа при умелом проведении оперативного вмешательства печень регенерирует в полном объеме.
Операции при гнойных поражениях печени
Операция на печени при наличии гнойных поражений – это пункционное дренирование гнойника, резекция печени, лапароскопическое дренирование.
Пункционное дренирование предусматривает введение в патологическую область иглы, процедура проводится под контролем аппарата УЗИ. Затем производится аспирация содержимого, промывание очищенной полости антисептическими составами, эвакуация дренажа на переднюю стенку брюшной полости. Прокол при операции делается только один.
Лапароскопическое дренирование – это несколько небольших проколов в передней брюшной стенке, через которые вводится пункционная игла, миниатюрная камера и осветительный прибор.
Гнойный абсцесс:
- аккуратно отделяют;
- аспирируют содержимое;
- полость вымывают.
Благодаря операции удается удалить сформированный абсцесс без повреждения его целостности.
Виды хирургического вмешательства
Существуют два вида резекции печени:
- атипичная (клиновидная, плоскостная, поперечная и краевая);
- типичная — левосторонняя или правосторонняя лобэктомия (резекция сегмента или всей печени).
Независимо от вида резекции пациенту рассекают печень на части
Важно в процессе проведения хирургического вмешательства не нарушить кровоснабжение здоровых участков печени. Удалять могут как небольшой пораженный участок органа, так и полностью всю печень (при трансплантации)
При обнаружении метастазов при раковых заболеваниях проводится удаление левой или правой доли печени.
Современная медицина применяет два вида хирургического вмешательства:
- лапароскопический метод — врач делает несколько небольших надрезов брюшной полости, чтобы ввести необходимые датчики и инструменты;
- лапаротомический метод — оперативное вмешательство происходит путем разрезания обширного участка живота.
Различные виды резекций печени предполагают выбор оптимального способа хирургического вмешательства, чтобы уменьшить длительность послеоперационного периода для человека. Для резекции небольших участков печени нет необходимости делать обширный разрез брюшной полости. При этом уменьшаются риски развития осложнения после проведения резекции и кровопотери у пациента.
Виды резекции печени
Резекция может выполняться несколькими способами. Не стоит полагать, что схема операции однотипная. При выборе тактики вмешательства врач учитывает диагноз больного, объем пораженной ткани и месторасположение определенных дефектов, то есть абсцессов, камней, опухолей, кист и т.д.
В зависимости от способа доступа к органу, выделяют четыре вида резекции: полостная операция, лапароскопия, алкоголизация, химиоэмболизация. При полостной операции делается разрез брюшной полости скальпелем.
Если выбрана лапароскопия, тогда в брюшной полости делается прокол, через который врачи получают доступ к пораженному органу. При химиоэмболизации в печеночные сосуды вводятся цитостатики – препараты, которые вызывают гибель раковых клеток. Методика «алкоголизация» предусматривает проведение резекции путем введения этанола в определенные клетки печени.
Также оперативные вмешательства разделяются по объему удаляемых тканей.
Так, они могут быть:
- Анатомическими. Это наиболее предпочтительный вариант. Если была выбрана данная методика, то хирургу гораздо легче провести вмешательство. В ходе операции удаляется доля или сегмент, а оставшаяся часть железы продолжает нормально функционировать. К примеру, могут назначаться резекции правой доли печени, или же левой. Но это еще не все. Анатомическая резекция тоже бывает нескольких видов. Выделяют сегментэктомию (удаление одного сегмента), секциоэктомию(удаление нескольких сегментов), гемигепатэктомию (иссечение одной из долей), мезогепатэктомию (удаление долей и участков, расположенных по центру печени), расширенную гемигепатэктомию (производится резекция доли с прилегающим сегментом).
- Атипичными. В данном случае хирург не учитывает деление на сегменты. Говоря простыми словами, производится резекция участка, где есть патологический очаг. Атипичная резекция тоже бывает 4 типов: краевая (удаляется орган у нижнего либо верхнего края), клиновидная (производится иссечение поверхности в виде клина), плоскостная (иссекается часть железы с диафрагмальной поверхности), поперечная (хирург производит резекцию паренхимы с так называемых боковых поверхностей).
Перед проведением анатомической или атипичной резекции печени, пациенту нужно тщательно подготовиться. Чтобы врач мог подобрать оптимальную тактику оперативного лечения и выявить сопутствующие осложнения, следует пройти комплексную диагностику.
Хирурги настоятельно рекомендуют проверить поджелудочную железу посредством УЗИ и сдать анализ крови на сахар, чтобы исключить возможность наличия сахарного диабета. Также рекомендуется проверить сердечно-сосудистую систему. При серьезных нарушениях в работе ССС и при диабете проводить оперативное вмешательство попросту опасно, пациент может не перенести хирургическую манипуляцию.
Еще на подготовительном этапе рекомендуется:
- Проверить печень. Это обязательный пункт. Именно от типа и тяжести заболевания будет зависеть выбор техники резекции. Чтобы врач мог оценить состояние органа, следует сдать анализ крови на печеночные ферменты, к которым относятся АЛТ, АСТ, ГГТ, щелочная фосфатаза, прямой и непрямой билирубин. Также следует пройти УЗИ, МРТ, КТ печени. По необходимости диагностические мероприятия дополняются биопсией и ангиографией печеночных сосудов.
- Сдать общий анализ крови и мочи, пройти тест на свертываемость крови, сдать кровь на онкологические маркеры. Также нужно исключить возможность наличия гепатита, поэтому надо сдать анализ крови на маркеры гепатитов.
- За несколько дней до операции изменить рацион. Кушать рекомендуется клетчатку (каши, овощи, фрукты, зелень), легкоусваиваемый белок (нежирное мясо, кисломолочные продукты) и небольшое количество жиров (орехи, морепродукты, рыба).
- Прервать прием препаратов, которые могут влиять на свертываемость крови.
- За 1-2 недели до операции воздерживаться от приема спиртных напитков.
Общие последствия операций
Как и большинство хирургических вмешательств – операции на печени всегда несут в себе потенциальный риск развития различных осложнений и последствий. Причинами становятся не только присоединение различных инфекций в послеоперационном периоде, но и несоблюдение человеком рекомендаций врача.
Основные осложнения:
- дыхательные расстройства;
- реактивный плеврит из-за застойных явлений в поддиафрагмальном пространстве;
- кровотечения;
- инфицирование раны;
- сепсис;
- печеночная недостаточность;
- тромбоз.
Реже специалисты сталкиваются с такими последствиями длительной гипотонии с гипоксией, как аллергические реакции, сердечнососудистые расстройства.
Для предупреждения всех вышеперечисленных последствий операций на структурах печени были разработаны меры профилактики:
- ранняя вертикализация больных, их активное участие в мероприятиях по уходу за собой;
- заблаговременная терапия хронических очагов инфекции в организме – к примеру, кариес, синусит, тонзиллит;
- массивная антибиотикотерапия – до 8-10 суток после операции;
- проведение инфузионной терапии – для выведения токсинов из тканей;
- правильное питание – легко усвояемые блюда, с максимальным присутствием в них витаминов и белков;
- избегание стрессов, переохлаждений;
- прием лекарственных средств исключительно по назначению врача.
При малейшем ухудшении самочувствия больной должен обратиться к специалисту для коррекции реабилитационных мероприятий.
Виды резекции печени

Резекция может выполняться несколькими способами. Не стоит полагать, что схема операции однотипная. При выборе тактики вмешательства врач учитывает диагноз больного, объем пораженной ткани и месторасположение определенных дефектов, то есть абсцессов, камней, опухолей, кист и т.д.
В зависимости от способа доступа к органу, выделяют четыре вида резекции: полостная операция, лапароскопия, алкоголизация, химиоэмболизация. При полостной операции делается разрез брюшной полости скальпелем.
Если выбрана лапароскопия, тогда в брюшной полости делается прокол, через который врачи получают доступ к пораженному органу. При химиоэмболизации в печеночные сосуды вводятся цитостатики – препараты, которые вызывают гибель раковых клеток. Методика «алкоголизация» предусматривает проведение резекции путем введения этанола в определенные клетки печени.
Также оперативные вмешательства разделяются по объему удаляемых тканей.
Так, они могут быть:
- Анатомическими. Это наиболее предпочтительный вариант. Если была выбрана данная методика, то хирургу гораздо легче провести вмешательство. В ходе операции удаляется доля или сегмент, а оставшаяся часть железы продолжает нормально функционировать. К примеру, могут назначаться резекции правой доли печени, или же левой. Но это еще не все. Анатомическая резекция тоже бывает нескольких видов. Выделяют сегментэктомию (удаление одного сегмента), секциоэктомию(удаление нескольких сегментов), гемигепатэктомию (иссечение одной из долей), мезогепатэктомию (удаление долей и участков, расположенных по центру печени), расширенную гемигепатэктомию (производится резекция доли с прилегающим сегментом).
- Атипичными. В данном случае хирург не учитывает деление на сегменты. Говоря простыми словами, производится резекция участка, где есть патологический очаг. Атипичная резекция тоже бывает 4 типов: краевая (удаляется орган у нижнего либо верхнего края), клиновидная (производится иссечение поверхности в виде клина), плоскостная (иссекается часть железы с диафрагмальной поверхности), поперечная (хирург производит резекцию паренхимы с так называемых боковых поверхностей).
Что такое Резекция печени?
Резекция печени относится к наиболее распространённым методам хирургического лечения патологий печени. Резекция печени – это такое оперативное вмешательство, при котором происходит удаление части печени, являющейся очагом патологического процесса. Как правило, данное оперативное вмешательство проводится с использованием специфических приемов и средств.
Согласно принятой Терминологическим Комитетом Международной ассоциации гепатопанкреатобилиарных хирургов номенклатуре принято различать следующие виды резекции печени:
- Анатомическая резекция. Данный вид резекции печени подразумевает удаление её части в соответствии с анатомическими границами, разделяющими доли и сегменты. Как правило, для определение подлежащего удалению участка производят легирование кровоснабжающих данный участок сосуда. Данный вид резекции печени показан, как известно, больным со злокачественными новообразованиями, поскольку позволяет произвести резекцию в пределах здоровых тканей, что и обеспечит последующее воздоровление.
- Атипичная резекция печени. Данный вид резекции печени производится не в соответствии с анатомическими границами соответствующих долей и сегментов
Причины проведения резекции печени:
– Лечение как доброкачественных, так и злокачественных поражений печени
– Лечение раковой опухоли распространенной на печень
– Лечение травматического повреждения печени
– Забор части печени для трансплантации

Резекция печени
До проведения резекции печени возможно назначение следующих методов исследования:
– УЗИ
– КТ (компьютерная томография)
– МРТ
– Позитронно-эмиссионная томография (ПЭТ)
– Гепатография
До проведения данного вида хирургического вмешательства возможно назначение нестероидных противовоспалительных препаратов, антитромбоцитарных препаратов, разжижающих кровь препаратов.
Техника проведения операции.
При проведении данного вида хирургического вмешательства используются современные хирургические приборы. (например: хирургические ретракторы нового образца, аргоновые коагуляторы, кавитационные ультразвуковые хирургические аспираторы и т. д.)
Разрез производится в правой верхней части живота. После удаления опухоли или поврежденной такни, возможна установка дренажей для оттока экссудата, крови и т.д.
Существуют различные техники выполнения резекции печени. А именно: резекция печени по «западному» методу, резекция печени по «восточному» методу.
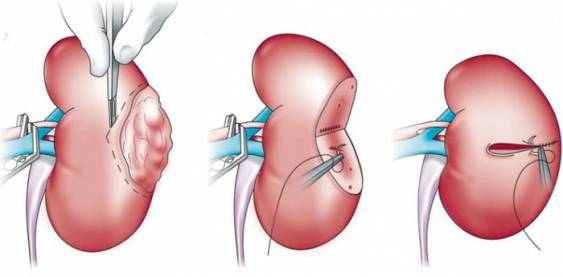
Пример проведения резекции печени – краевая и клиновидная резекция.
При данном виде резекции всю толщу органа прошивают и иссекают. Легирование производят в ране непосредственно. Клиновидную резекцию печени производят с предварительной перевязкой сосудов или без неё.
При проведении данного вида хирургического вмешательства используется общая анестезия.
Резекция печени занимает, как правило, 2,5 – 7 часов.
Возможные осложнения, которые могут возникнуть после резекции печени:
– Печеночная недостаточность
– Понижение уровня глюкозы в крови
– Тошнота и рвота
– Инфекционное воспаление
– Кровотечение
Факторы, которые могут увеличить риск возникновения осложнений:
– Сахарный диабет
– Табакокурение
– Частое употребление алкогольных напитков
– Цирроз печени
Ход полостной операции скальпелем
После послойного разреза кожи и мышц живота проводят ревизию печени и УЗИ для определения размеров очага поражения. Части, затронутые болезнью, иссекаются, протоки, выводящие желчь и сосуды, перевязываются.
Резекция печени в целом максимально длится около 3–7 часов, после чего больного отправляют в реанимацию на сутки. Для контроля проведенного удаления используется ультразвуковой датчик. Остатки крови удаляют из брюшной полости при помощи всасывания (аспирации). Печень заливают антисептиком, который также аспирируется и только тогда рана ушивается накладыванием скрепок.
В месте проведения резекции швы не ставят, здесь устанавливают дренажные трубки. Они помогают выводить лишнюю кровь и транссудат.
Медикаментозные способы восстановления
Современная медицина предлагает несколько путей восстановления здоровья печени.
- Плазмоферез, очищение плазмы крови через специальный аппарат. Данный метод освобождает плазму от токсических примесей.
- Препараты-гепатопротекторы, которые по своему действию направлены на ускорение регенерации печени. Данные препараты можно отнести к биодобавкам, так как половина из наиболее 700 наименований не имеет доказанной эффективности.
- Инфузионные препараты для снижения уровня аммиака в крови. Фосфолипиды, орнитин и буферные растворы для поддержания водно-солевого баланса являются основными методами поддержки печени.
Как проходит и сколько длиться оперативное вмешательство?
 Резекция печени длится не более 7-ми часов, а пациент находится в реанимационной сутки.
Резекция печени длится не более 7-ми часов, а пациент находится в реанимационной сутки.
В зависимости от вида резекции врач делает в брюшной полости несколько маленьких или один большой надрез. Специалист проводит удаление опухоли. После того как доля печени удалена, возможно, требуется резекция желчного пузыря. Для того чтобы удостовериться, что опухоль удалили, врач использует ультразвуковой датчик. В месте проведения резекции в некоторых случаях требуется применение дренажных трубок. Они помогут после операции выводить лишнюю кровь и жидкость. После того как врач удостовериться, что все необходимые манипуляции проведены, пациенту накладываются швы (скрепки).
После хирургического вмешательства пациент в течение суток находится в палате интенсивной терапии (реанимации) под пристальным наблюдением врачей. К человеку подключаются датчики, которые показывают давление и пульс. Контролируется температура тела и общее состояние больного. Сама операция длится от 3 до 7 часов, в зависимости от степени развития заболевания. После первых суток в реанимации пациента переводят в общую палату, где он находится в течение недели. Если возникают осложнения после операции, требуется более длительное нахождение в больнице.
Операции при полосных заболеваниях печени
Полосные заболевания – это патологические состояния паренхимы печени, при которых появляются дефекты неправильной либо округлой формы, заполненные плазмой, кровью. К подобным проблемам относят поликистоз, кисты, эхинококкоз, гемангиомы, альвеококкоз печени. К полостным недугам также относят абсцессы.
В данном случае производится:
- пункционное склерозирование;
- лапароскопическое удаление новообразований;
- резекция печени.
Пункционное склерозирование предусматривает введение в печеночную паренхиму пункционной иглы, в орган вводится склерозирующее вещество. Вмешательство отлично подходит для ликвидации одной или пары кист печени непаразитарной этиологии. Еще одна операция при непаразитарных кистах – при помощи эндоскопа (лапароскопический метод).
Если печень поражается паразитами, врач назначает резекцию или эхинококкэктомию. Вместе с кистозными новообразованиями вырезают сегмент органа, в котором они находились.
Домашний уход
После выписки он остается специальным:
- по рекомендациям врача регулярно проводятся перевязки;
- мытье возможно только после заживления раны;
- анальгетики также дозированы врачом;
- плановый осмотр врача обязателен.
Улучшение после резекции печени человек начинает ощущать только через месяц.
Когда необходима госпитализация
После выписки срочное обращение к врачу необходимо, если появились:
- отек и гиперемия раны, выпячивание в области разреза, температура;
- рвота и тошнота более 2 дней;
- сильные абдоминальные боли;
- одышка и боли в груди;
- отеки на ногах;
- кровь в моче и учащенное болезненное мочеиспускание;
- слабость и головокружение.
Жизнь с пересаженной печенью
После выписки из центра больного просят в течение 1-2 месяцев не уезжать далеко и еженедельно наблюдаться у специалистов центра трансплантации. За это время подбирается доза иммуносупрессивной терапии.
Пациенты с пересаженной печенью, получающие постоянно препараты, подавляющие иммунитет – это группа высокого риска прежде всего по инфекционным осложнениям, причем заболевание у них могут вызвать даже те бактерии и вирусы, которые у здорового человека болезней обычно не вызывают (условно-патогенные). Они должны помнить, что при любых проявлениях инфекции им нужно получать лечение (антибактериальное, антивирусное или противогрибковое).
И, конечно, несмотря на наличие современных препаратов, риск реакции отторжения сохраняется всю жизнь. При появлении признаков отторжения требуется повторная трансплантация.
Операции при полосных заболеваниях печени
Полосные заболевания – это патологические состояния паренхимы печени, при которых появляются дефекты неправильной либо округлой формы, заполненные плазмой, кровью. К подобным проблемам относят поликистоз, кисты, эхинококкоз, гемангиомы, альвеококкоз печени. К полостным недугам также относят абсцессы.
В данном случае производится:
- пункционное склерозирование;
- лапароскопическое удаление новообразований;
- резекция печени.
Пункционное склерозирование предусматривает введение в печеночную паренхиму пункционной иглы, в орган вводится склерозирующее вещество. Вмешательство отлично подходит для ликвидации одной или пары кист печени непаразитарной этиологии. Еще одна операция при непаразитарных кистах – при помощи эндоскопа (лапароскопический метод).
Если печень поражается паразитами, врач назначает резекцию или эхинококкэктомию. Вместе с кистозными новообразованиями вырезают сегмент органа, в котором они находились.
Подготовка к оперативному вмешательству
Чтобы операция прошла без осложнений, стоит правильно подготовиться к ней и сдать все необходимые анализы. Они направлены не только на обнаружение патологического очага, но и на оценку готовности пациента к наркотизации.
В период подготовки к резекции печени проводят ряд исследований:
- УЗИ брюшной полости;
- МРТ или КТ печени для более детальной визуализации патологического очага;
- ЭКГ для оценки работы сердечно-сосудистой системы;
- ангиография печени — исследование печеночного кровотока с контрастным веществом;
- при новообразованиях — биопсия с последующей микроскопией биоптата.
Также необходимо провести ряд лабораторных исследований:
- общие анализы крови и мочи;
- биохимический анализ крови с оценкой активности печеночных ферментов;
- тест на свертываемость крови;
- анализы на вирусные инфекции;
- онкологические маркеры.
За несколько дней до операции пациенту необходимо придерживаться специальной диеты. В этот период из рациона удаляются все продукты, которые оказывают нагрузку на печень и желчный пузырь, а также могут вызвать повышенное газообразование. В день, на который назначена процедура, принимать пищу запрещено.