Для чего переливают кровь при анемии
Содержание:
- Противопоказания к переливанию при анемии
- Посттрансфузионные реакции
- Последствия переливаний
- Переливание гемоглобина при онкологических заболеваниях
- Правила переливания крови при анемии
- Железодефицитная анемия у доноров крови
- Противопоказания к гемотрансфузии
- Питание, устраняющее снижение гемоглобина в крови
- Совместимость групп крови при анемии
- Противопоказания к переливанию при анемии
- Профилактика и лечение железодефицита у кадровых доноров
- Симптомы сниженного гемоглобина
- «Женская» патология
- Переливание крови после химиотерапии
- Последствия переливания
Противопоказания к переливанию при анемии
Не смотря на то, что есть ряд положительных моментов переливания, существуют еще некоторые противопоказания к гемотрансфузии:
- Cердечная недостаточность при миокарде, пороках или кардиосклерозе.
- Возможное гнойное воспаление внутренней оболочки сердца.
- Нарушение кровотока головного мозга.
- Тромбоэмболия.
- Клубочковый нефрит.
- Отек легких после перенесенных воспалений или других заболеваний.
- Нарушение работу печени.
- Бронхиальная астма.
- Воспалительные или аллергические процессы в организме.
Так же стоит отметить, что для определения совместимости, необходимо учитывать возможные предыдущие гемотрансфузии и реакции на них больного пациента. Возможно, было зафиксировано с такой же группой крови и резус-фактором отклонения и противопоказания при переливании. Поэтому, в обязательном порядке необходимо учитывать этот факт. Это могли быть, например, аллергически реакции или любые другие патологические реакции.
Так же в обязательном порядке необходимо учитывать все перенесенные операции, сложные роды, сильные кровопотери, выкидыши у женщин и другие операции с внедрением в кровеносную систему.
Посттрансфузионные реакции
В настоящее время посттрансфузионные реакции наблюдаются у 3–5% больных.
В возникновении этих реакций имеют значение индивидуальные особенности организма и измененная реактивность реципиента на введение крови донора, повреждение эритроцитов и лейкоцитов во время заготовления, транспортировки и переливания крови, различные технические погрешности, недостаточная обработка посуды и системы трубок, вследствие чего в кровь могут попадать пирогенные вещества.
Наблюдаются посттрансфузионные реакции легкой степени (слабые), средней тяжести и тяжелые.
Легкая реакция характеризуется незначительным нарушением самочувствия больной и небольшим повышением температуры.
Реакция средней тяжести проявляется выраженным ознобом, кратковременным повышением температуры до 39° и нарушением субъективного состояния больной в течение нескольких часов; на следующий день отмечается лишь незначительная общая слабость.
Тяжелая реакция наблюдается вскоре после переливания крови. Резко нарушено субъективное и объективное состояние больной, затруднено дыхание, выражены одышка, головная боль, цианоз губ и лица, учащение пульса до 100–120 уд/мин, однако артериальное давление не падает, как при шоке. Температура повышается до 40° и удерживается, как правило, до следующего дня, в течение которого больная жалуется на чувство разбитости и слабость.
Осложнения во время переливания крови могут возникнуть и вследствие технических погрешностей.
Воздушная эмболия легочной артерии происходит в результате введения воздуха в вену вместе с вливаемой кровью. В момент поступления воздуха в вену появляются признаки удушья – больная задыхается, мечется, быстро появляется цианоз губ и лица. Если в вену попадает более 3 мл воздуха, больная может погибнуть от асфиксии.
Это тяжелейшее осложнение можно легко предотвратить, если переливание крови производить с соблюдением существующих правил: трубки системы должны быть соединены с короткой иглой, через которую кровь поступает из флакона к реципиенту, через длинную иглу (конец.ее достигает дна флакона) должен поступать воздух по мере вытекания из флакона крови. Если ошибочно трубку системы соединить с длинной иглой, через нее в систему неизбежно поступит воздух, который может проникнуть и в вену. Для контроля необходимо пользоваться стеклянными трубками, так как через них легко заметить попадание воздуха в систему для переливания крови. В подобных случаях следует немедленно прекратить переливание.
При эмболии сгустком крови развивается клиническая картина инфаркта легкого: острые боли в груди, кровохарканье, повышение температуры. Переливание крови немедленно прекращают, вводят болеутоляющие и сердечные средства.
В результате быстрого вливания большого количества крови в вену тяжело обескровленной больной может произойти перегрузка правого сердца, острое расширение и остановка его. Наблюдается расстройство кровообращения в малом круге: отмечается затруднение дыхания, ощущение стеснения в груди, лицо и губы синеют, катастрофически падает сердечная деятельность. Как только появляются первые признаки сердечной недостаточности, необходимо немедленно прекратить переливание крови, опустить головной конец стола или кровати и начать наружный массаж сердца ритмичным сдавливанием грудной клетки и легкими поколачиваниями ладонью в области сердца. С появлением пульса на лучевой артерии назначают сердечные средства и покой. Больным с заболеваниями сердца не следует однократно переливать более 200 мл крови, если нет жизненных показаний к введению массивных доз ее.
Вместе с вливаемой кровью можно ввести возбудителей инфекционных и вирусных заболеваний: сифилиса, малярии, вирусного гепатита, сыпного тифа, бруцеллеза, туберкулеза и др. Эти осложнения возможны в результате недостаточного обследования доноров; в настоящее время они практически не встречаются.
Последствия переливаний
Низкий гемоглобин после переливания крови не всегда приходит в норму. А кроме того, сама процедура может быть весьма опасной для пациента. После нее больной должен не меньше суток провести в состоянии абсолютного покоя. На вторые сутки будут назначены дополнительные анализы, и только если все хорошо – человека могут перевести в общую палату.
В качестве негативных последствий рассматривают:
- Мышечные боли.
- Крапивницу и прочие аллергические высыпания на теле.
- Снижение показателей АД.
- Повышенную температуру тела.
- Сильные мигрени.
- Отечность конечностей, тошноту, рвоту.
- Перебои сердечного ритма.
Переливание гемоглобина при онкологических заболеваниях
Онкологические болезни часто сопряжены со снижением уровня гемоглобина. Причины:
- лучевая терапия;
- распад опухолевых клеток;
- тяжелые формы рака, в том числе поражающие органы кроветворения;
- оперативные вмешательства, по поводу удаления опухолей, которые сопровождаются массивными кровотечениями.
На фоне противоопухолевой терапии снижается количество форменных элементов, в том числе и эритроцитов, так как угнетается кроветворная функция красного костного мозга. Анемия ослабляет организм онкологических больных. От дефицита кислорода страдают не только здоровые ткани, но и клетки опухолей, поэтому лучевая терапия и химиопрепараты действуют слабее.
Если снижение гемоглобина – это побочное действие противоопухолевых средств и анемия имеет легкую степень, то изменяют схему лечения с уменьшением дозировки. Легкую анемию можно ликвидировать при помощи употребления продуктов с высоким содержанием гемоглобина. При средней и тяжелой степени анемии, чтобы быстро поднять показатель проводят переливание эритроцитарной массы. Так как состояние пациентов не позволяет ждать повышение уровня гемоглобина в крови при помощи лекарственных препаратов.
Важно!
По данным исследований, эффективность противоопухолевого лечения была выше у людей с нормальным уровнем гемоглобина, по сравнению с пациентами, у которых показатели были ниже нормы.
Правила переливания крови при анемии
Необходимость инфузии крови и всех ее компонентов, а так же определенного количества определяет врач. В обязательном порядке должны быть проведены пробы на совместимость крови, так как больным при анемии это может очень навредить.
Если переливание проводится с посторонним человеком (то есть донор не родственник), то врач должен провести повторные анализы на совместимость. Это определение группы крови больного по специальной системе АВО и сравнить с данными результатами, проведенными ранее. Перепроверить совместимость больного и донора по существующей форме (изначально вводят 15 мл крови, через три минуты еще столько же и повторят несколько раз. При положительном результате продолжают переливание). Проводят анализы на выявление СПИДа, сывороточного гепатита и сифилиса.
Все доноры, не прошедшие данную проверку не могут быть допущены к переливанию. Еще в некоторых лабораториях предварительно смешивают кровь донора и больного в пределах по 0,5 мл и оставляют на некоторое время. После этого наблюдают под микроскопом картину совместимости или наоборот несовместимости. Если же не нашлось донора, готового дать кровь прямо сейчас, то может подойти кровь замороженная. Известно, что эритроцитная масса в замороженном виде может хранится несколько лет. При этом температура замораживания не должна быть ниже -196 С.
https://youtube.com/watch?v=qRVaQWei4e0
Железодефицитная анемия у доноров крови
Во время кроводачи (450 мл) из организма удаляется 200-250 мг железа, поэтому у кадровых доноров, т.е. регулярно сдающих кровь в одном учреждении, нередко развивается железодефицит (чаще у женщин репродуктивного возраста). Железодефицитная анемия служит одной из главных причин временного отвода доноров. Для восполнения запасов железа обычно требуется заместительная терапия препаратами железа, которая позволяет не только восстановить уровень гемоглобина, но и уменьшить возможные проявления латентного железодефицита, в том числе утомляемость, синдром беспокойных ног, извращение вкуса и обоняния. Высокомолекулярные внутривенные препараты железа, такие как карбоксимальтозат железа, дают возможность восстановить недостаток железа за одну короткую инфузию и могут иметь преимущества перед пероральными препаратами у доноров
В1667 году французский врач Жан-Батист Дени, бывший личным врачом короля Людовика XIV, впервые произвел документированное переливание 300 мл овечьей крови 15-летнему мальчику, который выжил. Позже ученый совершил еще одно успешное переливание крови, однако два других его пациента умерли, а врача обвинили в убийстве. В последующем опыты по трансфузии крови продолжались, однако эта процедура стала относительно безопасной только в XX веке, когда были открыты группы крови в 1901 году и резус-фактор в 1940 году.
В настоящее время трансфузии цельной крови и ее компонентов остаются основным методом лечения тяжелой анемии, связанной с острой кровопотерей или обусловленной другими причинами. Источником крови, использующейся для трансфузии, является донорство. По официальным данным, в 2014 году общее число доноров крови (в подавляющем большинстве случаев – безвозмездных) в Российской Федерации равнялось около 1,6 млн человек, или 11,1 на 1000 населения . Только около трети из них составляли первичные доноры.
Одной из задач службы крови является увеличение числа т.н. “кадровых” доноров, которые сдают кровь или ее компоненты более трех раз в год постоянно в одном учреждении и два раза в год проходят медицинское обследование. Сотрудники лечебного учреждения, к которому прикреплен кадровый донор, могут в любое время пригласить его на кроводачу, если им понадобятся компоненты крови (максимальное допустимое число кроводач в году у мужчин составляет 5 раз, у женщин – 4). Преимущества кадрового донорства определяются тем, что такие доноры являются надежными и ответственными людьями, которые следят за своим здоровьем.
Регулярное донорство крови, с одной стороны, нередко приводит к развитию железодефицитной анемии, а, с другой стороны, снижение содержания гемоглобина
Противопоказания к гемотрансфузии
Абсолютными противопоказаниями к переливанию являются острое состояние сердечнососудистой недостаточности, сердечно-легочная недостаточность, сопровождающаяся отеком легких, инфаркт миокарда.
Важно!
Врач может провести переливание даже при наличии противопоказаний, если процедура может спасти жизнь пациента.
Относительные противопоказания гемотрансфузии:
- тромбозы и эмболии;
- тяжелые расстройства мозгового кровообращения;
- септический эндокардит;
- пороки сердца;
- миокардиты и миокардиосклерозы с недостаточностью кровообращения;
- гипертоническая болезнь III стадии;
- тяжелые функциональные нарушения печени и почек;
- бронхиальная астма, поливалентная аллергия;
- туберкулез;
- ревматизм, особенно с ревматической пурпурой.
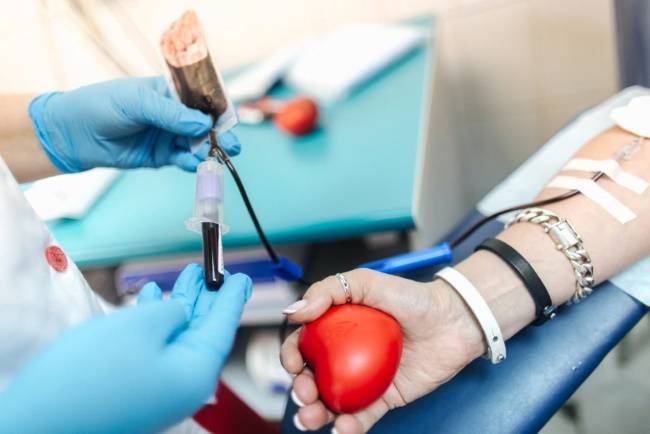
Гемотрансфузия – сложная процедура с множеством противопоказаний, вызывающая в отдельных случаях возможные осложнения. Переливание назначают, если уровень гемоглобина падает ниже 65 г/л. Гемотрансфузия может спасти жизнь человека в критической ситуации, поэтому несмотря на все возможные минусы процедуры, ее до сих пор используют для взрослых и детей. Для профилактики осложнений нужно строго соблюдать все этапы подготовки к переливанию, особенно индивидуальную совместимость и совместимость по резус-фактору.
‘;document.body.appendChild(d);document.pnctLoadStarted=(new%20Date()).getTime();document.pnctCnclLoad=function(){document.pnctLoadStarted=0;pl=document.getElementById(‘pnctPreloader’);if(pl)pl.parentNode.removeChild(pl)};document.getElementById(‘pnctCancelBtn’).addEventListener(‘click’,function(e){e.preventDefault();document.pnctCnclLoad()});setTimeout(function(){var%20st=document.pnctLoadStarted;if(st>0&&((new%20Date()).getTime()-st>=14000)){document.pnctCnclLoad();alert(‘%3C%3F%3DYii%3A%3At%28%22uniprogy%22%2C+%22Unfortunately%2C+the+image+search+is+not+available.%22%29%3F%3E’)}},15000);var%20e=document.createElement(‘script’);e.setAttribute(‘type’,’text/javascript’);e.setAttribute(‘charset’,’UTF-8′);e.setAttribute(‘src’,’//postila.ru/post.js?ver=1&m=b&rnd=’+Math.random()*99999999);document.body.appendChild(e)})());”>
Питание, устраняющее снижение гемоглобина в крови
Если гемоглобин понижен не критично, чаще всего это отклонение можно исправить, нормализовав свое питание.
Железо – это элемент в нашей крови, который способен переносить кислорода к органам и клеткам. Снижение концентрации гемоглобина в крови обусловлено нехваткой именно железа в организме
Поэтому очень важно, чтобы питание было полным, разнообразным и включало в себя продукты, богатые железом
- Откажитесь на время от кофе и крепкого чая.
Эти напитки ухудшают усвоение организмом железа.
- Отвар шиповника.
Если привычный чай заменить отваром шиповника, это не только ускорит процесс выздоровления, но и укрепит иммунитет и освежит тонус организма. Натуральные соки также станут полезным «кофезаменителем» хотя бы на срок лечения.
- Скажите «нет» молоку, орехам, сое и манной каше.
Эти продукты также мешают правильному насыщению клеток крови железом.
- Овощи.
Чрезвычайно полезны при симптомах пониженного гемоглобина картофель, свекла, помидоры, морковь, тыква, шпинат.
Свекла – лидер овощей, способных остановить понижение гемоглобина и побороть анемию.
- Фрукты.
Симптомы пониженного гемоглобина можно устранить правильным фруктовым питанием. Сухофрукты обладают повышенным содержанием железа, среди свежих фруктов можно выделить гранаты, малину, персики, айву, хурму, грушу, киви и яблоки.
- Мясо.
Среди сортов мяса наиболее насыщенной железом является телятина. Однако и говядина, и свинина не менее действенны. Печень, язык, белое куриное мясо и другие мясные продукты значительно увеличивают гемоглобин в крови.
- Крупы.
Фасоль, гречка, чечевица, овсянка, горох наиболее выделяются среди круп по содержанию железа.
Народные рецепты
В настоящее время представлено множество лекарственных препаратов и методов лечения, направленных на нормализацию гемоглобина в крови. Например, благодаря правильно осуществленному переливанию крови при низком гемоглобине, последствия такого вмешательства могут устранить недуг полностью и в кратчайшие сроки.
Однако, народные методы лечения работают не хуже аптечных средств. Для устранения признаков низкого гемоглобина в крови можно использовать следующие рецепты.
- Травяные отвары.
Травы – это вечные помощники, которые помогают нам справиться с множеством болезней и отклонений. Для лечения низкого гемоглобина очень эффективны отвары из зверобоя и ежевики. 2 листа ежевики измельчаем и добавляем к траве зверобоя, которого по количеству должно быть примерно в 1,5 раза больше, к смеси добавляем траву белой яснотки в том же количестве, что и листья ежевики.
Заливаем сбор кипятком и настаиваем не менее трех часов. Получившийся отвар нужно принимать 3 раза в день в течение месяца или пока гемоглобин не придет в норму.
- Клевер
3-4 головки этого растения необходимо залить 200 мл кипятка и настоять около часа. Отвар пить трижды в день по полстакана перед едой.
- Зеленые грецкие орехи.
Нам понадобится 2 стакана измельченных орехов и 1,5 кг меда. Смешиваем ингредиенты, храним в темном месте около месяца. Иногда смесь необходимо перемешать. Настоявшуюся смесь следует принимать три раза в день за полчаса до приема пищи. Хранится она в холодильнике.
Чтобы устранить причины и последствия пониженного гемоглобина, необходимо сдать анализы и найти корень проблемы, почему низкий гемоглобин в крови. Употребляйте богатые железом продукты и для собственного спокойствия сдавайте кровь хотя бы один раз в год. Берегите себя!
Совместимость групп крови при анемии
Даже если человек сильно болен и ему необходима срочно кровь, пренебрегать группой крови и резус-фактором категорически не допускается. В обязательном порядке кровь донора должна совпадать с больным и это в медицине называют гемотрансфузией.
Еще давным-давно многие считали, что кровь первой группы с отрицательным резус-фактором подходит практически всем. Но после этого возникло новое утверждение, что в этом есть все же отличия. Тогда ученые выяснили, что кровь одной группы и одного резус-фактора может быть несовместимой из-за наличия в ней некоторых антигенов. При анемии такой переливание категорически запрещается делать, так как эритроциты одной крови и другой могут склеятся и человек погибнет. Для того, чтобы такого не возникало, перед переливанием проводят несколько проб на однозначную совместимость донора и больного.
Стоит отметить, что сегодня кровь в чистом виде используется так же активно, как и в отдельных ее составляющих. Что касается непосредственно переливания при анемии, то для этого показана эритроцитная масса.
Противопоказания к переливанию при анемии
Не смотря на то, что есть ряд положительных моментов переливания, существуют еще некоторые противопоказания к гемотрансфузии:
- Cердечная недостаточность при миокарде, пороках или кардиосклерозе.
- Возможное гнойное воспаление внутренней оболочки сердца.
- Нарушение кровотока головного мозга.
- Тромбоэмболия.
- Клубочковый нефрит.
- Отек легких после перенесенных воспалений или других заболеваний.
- Нарушение работу печени.
- Бронхиальная астма.
- Воспалительные или аллергические процессы в организме.
Так же стоит отметить, что для определения совместимости, необходимо учитывать возможные предыдущие гемотрансфузии и реакции на них больного пациента. Возможно, было зафиксировано с такой же группой крови и резус-фактором отклонения и противопоказания при переливании. Поэтому, в обязательном порядке необходимо учитывать этот факт. Это могли быть, например, аллергически реакции или любые другие патологические реакции.
Так же в обязательном порядке необходимо учитывать все перенесенные операции, сложные роды, сильные кровопотери, выкидыши у женщин и другие операции с внедрением в кровеносную систему.
Профилактика и лечение железодефицита у кадровых доноров
Важное значение для профилактики анемии у кадровых доноров имеет своевременное выявление железодефицита, частота которого по крайней мере в несколько раз превышает частоту снижения концентрации гемоглобина. Чувствительным и специфичным показателем истощения запасов железа в организма считают сывороточный уровень ферритина
A. O’Meara и соавт. изучали результаты внедрения скрининга на сывороточный ферритин в Центре трансфузии крови в Базеле (Швейцария) . В случае снижения уровня гемоглобина и/или ферритина ( 26 нг/мл), пола и возраста. Прием препарата железа достоверно сокращал срок до восстановления уровня гемоглобина у доноров как с низким (32 против 158 дней), так и с более высоким (31 против 78 дней) уровнем ферритина.
Эксперты из Cochrane Collaboration провели систематизированный обзор контролируемых исследований, в которых изучались различные схемы заместительной терапии препаратами железа в целом у 4704 доноров . В большинстве исследований сравнивали препараты железа с плацебо или контролем. Реже целью исследования было изучение эффективности различных доз препаратов железа или сравнение разных препаратов железа друг с другом. Заме стительная терапия препаратами железа привела к значительному снижению частоты отводов доноров из-за низкого содержания гемоглобина (относительный риск 0,25, 95% доверительный интервал 0,15-0,41, p 120 г/л) также чаще достигали при внутривенном введении препарата железа (73% и 50%; соответственно; p 120 г/л или более чем на 20 г/л) превышала 85%. В двух исследованиях она была выше, чем при пероральном применении препарата железа. Во всех трех исследованиях внутривенное введение препарата железа привело к быстрому и стойкому увеличению содержания ферритина в сыворотке, в то время как при пероральном применении сульфата железа этот показатель изменялся незначительно.
Симптомы сниженного гемоглобина
Определить уровень содержания железа в крови легко, для этого потребуется лишь сдать анализ крови в районной поликлинике или диагностической лаборатории. Поводом для сдачи анализа может послужить обследование, связанное с посещением врача или наличие явных признаков, свидетельствующих о малокровии. По результатам исследования станет понятно, какие меры восстановления железа в организме предпочесть — железосодержащее питание и препараты или переливание крови для поднятия гемоглобина.
К наиболее распространенным симптомам анемии относятся:
- Сильное сердцебиение и затрудненное дыхание.
- Обморочные состояния и головокружение.
- Боли в голове, ощущение шума в ушах.
- Чувство слабости и болей в мышечной системе.
- Изменение вкуса и обоняния.
- Изменение строения ногтей.
- Истончение, сухость волос.
- Бледность и сухость слизистых и кожных покровов.
- Затяжное вялое, апатичное состояние, утомляемость, депрессии.
- Пониженное давление, отклонения в работе ВГТ системы, холодные нижние конечности.
Если количественное значение железа снизилось не сильно, то человек может и не подозревать, об этом. Либо его начинают волновать непрекращающееся чувство утомленности, даже после полноценного сна, хотя анемия часто сопровождается бессонницей.
Такие ощущения обусловливаются кислородным голоданием организма из-за недостатка в крови железосодержащего белка в эритроцитах или уменьшения их числа, или объема. Ведь, как известно, именно на красные кровяные тельца возложена одна из важнейших миссий по снабжению всех органов, систем и тканей тела кислородом и последующим выведением углекислого газа. Поэтому при сильном отклонении от нормы показателя гемоглобина возможно придется прибегнуть к переливанию крови для его повышения.
«Женская» патология
В огромной группе различных заболеваний крови состояние железодефицитной анемии занимает значимое место. Оно характеризуется снижением допустимого уровня гемоглобина, отвечающего за транспортировку кислорода к тканям. Процесс производства его нарушается, в результате чего организм начинает постепенно «задыхаться», а кислородная недостаточность проявляется вышеперечисленными признаками. Причин возникновения недуга всего три: недостаточное поступление железа в организм, его плохое усвоение, кровопотери.
Было бы ошибкой утверждать, что малокровием, как часто называют анемию, страдают лишь женщины – недостаток железа могут обнаружить у взрослых и детей любого пола. Однако в зоне риска находятся именно дамы детородного возраста в силу особенностей своего организма. Недостаток железа может возникнуть во время беременности, кормления малыша грудью, при обильных менструациях и родах, сопровождающихся кровопотерей. Рискуют и любительницы всевозможных диет, вегетарианцы, доноры.
Железо может попасть в организм только с пищей, необходимая суточная доза варьируется в диапазоне 15–30 мг. Однако усвояемость его из разных продуктов неодинакова. Лидерами снабжения организма важным микроэлементом выступают печень, мясо, морепродукты. Преобладание в меню молочных продуктов способно сыграть злую шутку: содержащийся в них кальций категорически против активного поступления железа в организм. Длительные молочнокислые и растительные диеты просто исключают достаточное поступление необходимого для производства гемоглобина элемента.
Примерно у 80–90% людей, страдающих анемией, снижение уровня гемоглобина сигнализирует о наличии заболеваний – онкологических, желудочно-кишечных, бронхолегочных, почечных. Поэтому стойкие изменения состава крови, подтвержденные лабораторными исследованиями, должны насторожить. Обнаружение анемии – весомый повод заняться лечением болезни-виновницы, которая вызвала это состояние и его неприятные симптомы.
Переливание крови после химиотерапии
Кровь хранится в холодильнике. Перед переливанием крови врачи повторно определяют группу крови и резус-фактор крови и пациента. Врачи клиники онкологии проводят специальные пробы, с помощью которых определяют переносимость данной крови пациентом. Онкологические больные после переливания крови находятся под медицинским наблюдением. Переливание крови при низком гемоглобине при онкологии проводят по назначению онколога.
Факт переливания крови регистрируют в специальном журнале. В него медицинские сёстры вносят данные о доноре, от которого получена кровь, и реципиенте, которому она переливалась. Отмечают температуру тела после гемотрансфузии, индивидуальные реакции на переливание. После переливания крови при онкологии на второй день делают общий анализ крови и мочи.
У пациентов клиники онкологии, прошедшим курс химиотерапии, иногда развивается анемия. Им необходимо переливать кровь после химиотерапии. Переливание крови при онкологии делают при снижении уровня гемоглобина до 70 г/дл. Показаниями к переливанию крови являются следующие признаки малокровия:
- быстрая утомляемость;
- одышка и ощущение нехватки воздуха при очень незначительных нагрузках;
- сонливость;
- общее недомогание.
В некоторых случаях после химиотерапии онкологическим больным переливают препараты и компоненты крови. Кровь содержит плазму, эритроциты, участвующие в транспортировке кислорода, тромбоциты, способствующие остановке кровотечений и заживлению ран, и лейкоциты – форменные элементы, которые сражаются с инфекциями. При серьезных кровопотерях и снижении функции кроветворения онкологическим больным переливают плазму. Её для этих целей замораживают до -45 градусов и размораживают перед самым переливанием.
При анемии, вызванной онкологическим заболеванием, переливают суспензию, насыщенную эритроцитами. Это позволяет улучшить общее состояние пациента и подготовить его к курсу химиотерапии. Переливание суспензии эритроцитов показано и после химиотерапии. Продолжительность курса и частоту переливаний онкологи Юсуповской больницы определяют индивидуально. Она зависит от конкретных показаний и цели, которой врач пытается достичь. Переливание крови в большинстве случаев производят через каждые 3–4 недели. При кровопотере из-за разрушения новообразований гемотрансфузию делают еженедельно или ежедневно.
Последствия переливания
Если вводить в организм реципиента цельную натуральную кровь донора, то есть вероятность возникновения серьезнейших осложнений. Именно поэтому переливается эритроцитная масса, которая не содержит в большом количестве цитрат натрия, внеклеточный калий или денатурированные белки. Это дает возможность снизить уровень побочных реакций. Однако в некоторых случаях они могут наблюдаться. Чаще всего в постгемотрансфузионный период отмечается следующее:
- тошнота и рвота;
- головная боль и головокружение (дополнительно читайте — как лечить головную боль);
- высокая температура и низкое артериальное давление;
- одышка и озноб;
- высыпания на кожном покрове и болевой синдром в мышечной системе;
- слабость и отек Квинке.
Если уровень гемоглобина слишком снижен, возможно, потребуется неоднократное переливание крови. Нужно знать, что достигнутые результаты можно легко утратить
Поэтому важно после процедуры гемотрансфузии употреблять витаминные комплексы, минералы в препаратах и натуральных продуктах питания
источник