6 факторов возникновения инфекции мочевыводящих путей у ребёнка
Содержание:
- Причины
- Диагностика ИМВП
- Как проявляется болезнь
- Как диагностируют?
- ÐÑиÑинÑ
- Группы риска
- Классификация
- Диагностические мероприятия
- Симптомы воспаления мочеполовой системы у детей
- Симптоматика
- Лечение
- Лечение
- Лекарства для купирования симптомов воспаления мочеполовой системы: спазмолитики и диуретики
- Осложнения при инфекциях мочевыводящих путей
- Симптомы и признаки инфекций мочевыводящих путей у детей
- Профилактика инфекций мочевыводящих путей
Причины
В почках образуется совершенно чистая моча, которая состоит из воды, соли и разнообразных веществ обмена. Заражающие микроорганизмы изначально находят путь к уретре, там они начинают размножаться, вследствие чего возникает такое заболевание как уретрит.
Затем инфекционные возбудители поднимаются к мочевому пузырю, его слизистая оболочка начинает воспаляться, тем самым провоцируя возникновение цистита. Если вовремя не начать лечение, то вредоносные микроорганизмы станут подниматься еще выше, пока не достигнут почек, вследствие чего разовьется пиелонефрит. Это наиболее частый вид развития болезни.
Диагностика ИМВП
Чаще всего с жалобами обращаются к терапевту, с детьми — к педиатру. Врач направляет пациента к узкому специалисту — урологу или нефрологу, при этом, как правило, даёт направления на общие анализы мочи и крови, чтобы не терять время.
Специалист ставит предварительный диагноз на основании жалоб больного. Поставить окончательный диагноз и назначить схему лечения врач может только на основании различных исследований — лабораторных и аппаратных.
Обязательные лабораторные тесты:
- анализы мочи:
- общий анализ — на основании результатов ставится предварительный диагноз; в моче выявляются лейкоциты, белок, бактерии, иногда эритроциты (гематурия);
- проба Зимницкого — специфическое исследование, необходимое для оценки работы почек (определяется суточный объём мочи, её плотность, в какое время суток мочи выделяется больше);
- исследование по Нечипоренко — применяется для детального подсчёта цилиндров, эритроцитов, лейкоцитов;
- бакпосев с определением чувствительности к антибактериальным препаратам — основа диагностики инфекций МВП;
- клинический анализ крови — показывает ускорение СОЭ (скорости оседания эритроцитов), повышенной количество лейкоцитов (нейтрофилов).

Решающим в диагностике ИМВП является бакпосев мочи
В некоторых случаях может потребоваться углублённое исследование мочи на микоплазмы, хламидии, уреаплазмы методом ПЦР, а также биохимический анализ крови с определением креатинина, мочевины для выявления степени нарушений работы почек.
Видео: доктор О. Е. Комаровский об анализах мочи и ИМВП
Обязательные инструментальные исследования:
- УЗИ мочевого пузыря, почек;
- цистоуретерография, при которой в мочевой пузырь посредством катетера вводят контрастное вещество, а затем делают снимки — метод показывает структуру мочевых путей;
- экскреторная урография — рентгеноконтрастное исследование мочевого тракта для определения структурных и частично функциональных нарушений;
- сцинтиграфия почек — метод, при котором внутривенно вводится радиоактивный изотоп, применяется для оценки работы почек.
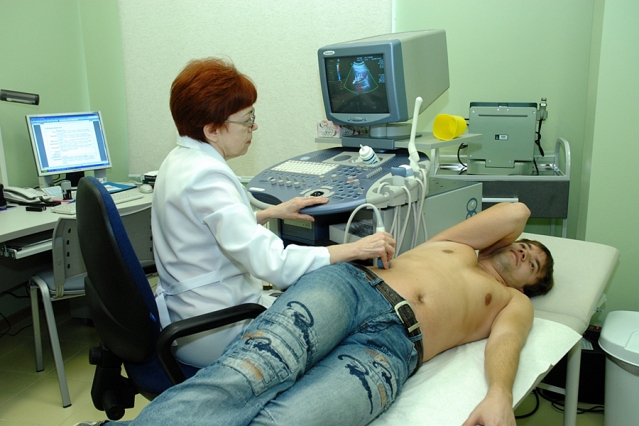
Для определения структурных изменений в почках и мочевых путях пациенту проводят ультразвуковое исследование
В некоторых случаях проводят цистометрию или урофлоуметрию для оценки уродинамики.
При диагностике очень важна дифференциация, так как ИМВП можно спутать с такими патологиями:
- вульвовагинит (у девочек и женщин) – гинекологическое заболевание, которое может сопровождаться изменениями мочи, зудом наружных половых органов, дискомфортными ощущениями внизу живота;
- баланит (у мужчин и мальчиков) – воспаление крайней плоти;
- аппендицит, острый холецистит, острый панкреатит — патологии, характеризующиеся болями в животе и повышением температуры;
- простатит, орхит, эпидидимит — мужские заболевания, которые могут протекать с похожими на ИМВП симптомами.
Как проявляется болезнь
У грудных детей симптомы инфекционного процесса неспецифические. Они начинают хуже брать грудь, становятся беспокойными. О болезненности мочеиспускания говорит резкий крик ребенка и увеличении активности в этот момент. Иногда моча приобретает неприятный запах.
Могут наблюдаться следующие симптомы:
- лихорадка – повышение температуры до 39°С при отсутствии симптомов респираторной инфекции;
- рвота, срыгивания;
- вялость;
- пожелтение кожных покровов;
- при атипичной реакции – гипотермия.
Дети в 2-4 года реагируют на инфекцию по-другому. Температура может оставаться в пределах нормы. Классическими симптомами являются:
- учащенное болезненное мочеиспускание;
- уменьшение порции мочи;
- ложные позывы в туалет;
- чувство неполного опорожнения;
- задержка мочи.
Иногда дети жалуются на болезненные ощущения в надлобковой области, может появиться недержание мочи, энурез. При вовлечении почек беспокоит выраженная слабость, лихорадка, боль в пояснице. Поражение почечных лоханок чаще одностороннее. Но состояние ребенка тяжелее, чем при локализации инфекции в нижних отделах мочеполового тракта.
Симптомы воспаления мочевого пузыря — учащенное и болезненное мочеиспускание
Как диагностируют?
На начальном этапе диагностики врач выслушивает жалобы родителей, с их слов оценивает картину заболевания. Далее выписывает направление на сдачу анализов:
- Общего анализа мочи. О наличии воспалительного процесса может свидетельствовать цвет испражнений грудничка: они мутные, напоминают гнойные.
Мочу необходимо брать правильно, чтобы искаженные значения не привели к ненужному агрессивному лечению. Для этого следует брать утреннюю мочу, среднюю ее порцию. Предварительно следует хорошо промыть гениталии малыша. Не позднее полутора часов анализы должны быть лаборатории, иначе химический состав мочи будет иным.
Анализа мочи по системе Нечипоренко. Такой способ сбора анализа помогает определить количество эритроцитов и лейкоцитов. Превышение показателей лейкоцитов свидетельствует о наличии воспалительного процесса.
бактериальный посев. Помогает выявить вид патогенных возбудителей воспалительного процесса.
ультразвуковое исследование. При помощи ультразвука можно оценить состояние внутренних органов мочевыделительной системы. Аномалии этих органов в физиологическом или функциональном развитии могут свидетельствовать о наличии или отсутствии процесса воспаления.
Как делают УЗИ мочевого пузыря читайте в нашей статье.
При необходимости врач может назначить дополнительные процедуры:
- урографию. Рентгеновское исследование почек. Помогает оценить состояние органов мочевой системы, урограмма показывает структуру почки, ее возможные отклонения;
- цистографию. Рентгеновское исследование тела мочевого пузыря с помощью введенного контрастного вещества. Метод отображает размер, форму, расположение мочевого пузыря, наличие воспаления или патологического процесса;
- нефросцинтиграфию — лучевую почечную диагностику с применением радионуклидного вещества. Помогает оценить движение кровотока по органам мочевыделительной системы, функционирование почек, а также состояние сосудистой системы.
После ознакомления с результатами анализов и аппаратных процедур врач назначает малышу необходимую терапию.
ÐÑиÑинÑ
ÐолÑÑинÑÑво инÑекÑий моÑевÑводÑÑÐ¸Ñ Ð¿ÑÑей (ÐÐÐ) вÑзÑваÑÑÑÑ Ð±Ð°ÐºÑеÑиÑми, обиÑаÑÑими в пиÑеваÑиÑелÑной ÑиÑÑеме.
ÐÑли ÑÑи бакÑеÑии попадаÑÑ Ð² ÑÑеÑÑÑ, они могÑÑ Ð²ÑзваÑÑ Ð¸Ð½ÑекÑиÑ.
СÑиÑаеÑÑÑ, ÑÑо бакÑеÑии могÑÑ ÑаÑпÑоÑÑÑанÑÑÑÑÑ Ð½Ð° ÑÑеÑÑÑ ÑеÑез анÑÑ. ÐапÑимеÑ, еÑли ÑÑалеÑÐ½Ð°Ñ Ð±Ñмага каÑаеÑÑÑ Ð²Ð°Ñего анÑÑа, а заÑем каÑаеÑÑÑ Ð²Ð°ÑÐ¸Ñ Ð³ÐµÐ½Ð¸Ñалий, бакÑеÑии могÑÑ ÑазмножаÑÑÑÑ Ð¸ пÑодвигаÑÑÑÑ Ð¿Ð¾ моÑевÑводÑÑим пÑÑÑм, вÑзÑÐ²Ð°Ñ Ð¸Ð½ÑекÑии:
- УÑеÑÑÑ (ÑÑеÑÑиÑ)
- ÐоÑевого пÑзÑÑÑ (ÑиÑÑиÑ)
- ÐоÑеÑоÑников (ÑÑеÑÑиÑ)
- ÐоÑек (пиелонеÑÑиÑ)
Группы риска
- Как описывалось ранее, женщины наиболее подверженными этим инфекциям. По статистике они страдают от них в пять раз чаще, чем представители сильного пола.
- Люди со слабым иммунитетом, а также пациенты, страдающие от заражения мочевыделительной системы.
- Люди пожилого возраста.
- К возникновению данного заболевания расположены люди с определенными отклонениями строения мочеполовой системы, к примеру, предстательная железа больше стандартных размеров (это затрудняет выведение мочи, что может способствовать появлению ИМВП).
- В группу риска также входят люди с почечными патологиями. К примеру, появление мочекаменной болезни увеличивает вероятность заражения инфекционным заболеванием.
- Пациенты, находящиеся на лечении в отделении реанимации либо интенсивной терапии, так как отток мочи при помощи катетера может привести к появлению инфекций.
- Некоторые хронические заболевания, такие как сахарный диабет, также могут способствовать возникновению инфекций.
- Женщины, использующие некоторые виды контрацепции, такие как диафрагмальное кольцо.
- Беременные женщины. Это связано с тем, что в этот период снижается уровень иммунитета, организм ослаблен, инфекции проще попасть внутрь и поразить внутренние органы. Также увеличение матки может способствовать более повышению давления в органах мочеполовой системы. Что может поспособствовать образованию застоев и привести к поражению вредными бактериями.
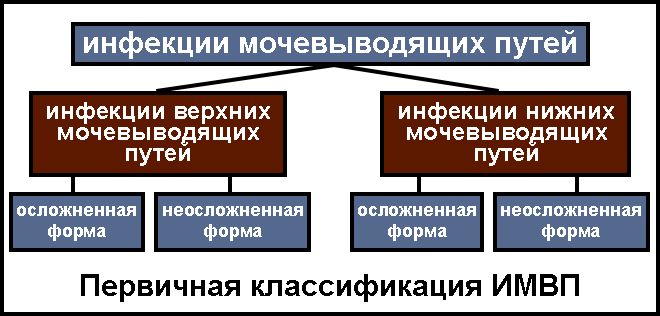
Классификация
Инфекции мочеполовой системы у детей разделяют на два типа: нисходящие и восходящие. Среди самых распространенных заболеваний нужно выделить:
- уретрит (наличие воспаления в мочеиспускательном канале);
- цистит (бактериальное поражение слизистой мочевого пузыря у детей);
- пиелонефрит (воспалительный процесс в почечных канальцах);
- уретерит (очаг воспаления локализуется в мочеточнике);
- пиелит (бактериальное поражение лоханок в почках).
Также существует классификация этих заболеваний по принципу наличия или отсутствия симптоматики. Нередко они протекают без видимых признаков. В зависимости от вида возбудителя патологии мочевого пузыря, почек и мочеточника разделяют на бактериальные, вирусные и грибковые.
У детей очень часто выявляются рецидивы, которые связаны с не до конца вылеченной инфекцией или повторным инфицированием. По степени тяжести выделяют легкую, среднюю и тяжелую форму ИМВП.
Каждая из них сопровождается определенными симптомами. При неправильном лечении из острой стадии болезнь может перейти в хроническую.
Это состояние несет определенную опасность для здоровья ребенка.
Диагностические мероприятия
При обращении больного к специалисту для диагностики инфекционных заболеваний мочевыделительной системы пользуются инструментальными и лабораторными исследованиями.
В первую очередь проводится осмотр пациента, и анализируются его жалобы. На основании этого ставится предположительный диагноз и назначается обследование, требующееся для его подтверждения, которое включает в себя:
- Проведение общего анализа мочи и крови, биохимического анализа крови и бактериологического анализа мочи. Данные исследования позволяют выявить наличие воспалительного процесса;
- Ультразвуковое исследование, которое дает возможность выявить наличие камней в почках и мочевом пузыре;
- Цистоскопию, с помощью которой осматриваются слизистые мочевого пузыря и мочеиспускательного канала;
- Контрастную рентгенографию, которая дает картину состояния органов мочевыводящей системы;
- Компьютерную и магнитно-резонансную томографию, которые используются в случаях, когда остаются сомнения в точности поставленного диагноза;
- Посещение гинеколога (для женщин).
На основании данных проведенного обследования ставится окончательный диагноз и начинается требующееся лечение, которое в зависимости от протекания заболевания может проводиться как в домашних условиях, так и в стационарных.
Симптомы воспаления мочеполовой системы у детей
Острое гнойное воспаление мочеполовой системы у детей и, преимущественно, у грудных детей и новорожденных проявляется главным образом общими симптомами, чем коренным образом отличается от клинической картины у взрослых, где на передний план выступают местные признаки поврежденного органа.
У детей вначале наблюдается высокая температура, отсутствует аппетит. Ребенок отказывается от пищи и воды, и у него часто бывает рвота. При этом ребенок неспокоен, часто плачет и резко реагирует на прикосновение, изредка он апатичен. Ригидность шейной и спинной мускулатуры, признак Кернига, напряжение родничков и появление судорог конечностей могут привести к мысли о воспалении мозговых оболочек. При таком состоянии в спинномозговой жидкости можно обнаружить кишечную палочку и почти всегда увеличение полинуклеаров. Считается, что ригидность спинной мускулатуры предохраняет заболевшие почки. О такой рефлекторной контрактуре можно говорить только тогда, когда ригидна только поясничная мускулатура. При поражении мускулатуры и конечностей, скорее вопрос касается последствий невротропного действия колибациллярного экзотоксина. Кожа лица детей явно восковой бледности с синеватым оттенком или аллебастрово-белая. В картине крови, однако, не находят бросающихся в глаза явлений анемии. Нос заострен, губы и язык сухие, а слизистая рта ярко красная. При тяжелых септических пиелонефритах появляется желтуха и подкожные кровоизлияния. Живот вздут.
Изменение в кишечнике, вызванные колибациллярным эндотоксином, такие как понос, рвота и острая прострация, дают нередко картину алиментарного токсикоза. Этот токсикоз, в действительности, является частичным проявлением общей колибациллярной токсинемии. К истинной ее причине, однако, может направить бактериурия и гнойная моча. Понос в дальнейшем чередуется с запором.
Почки чувствительны при пальпации и увеличены. Не следует, однако, забывать, что у грудных детей и нормальные почки прощупываются в сравнительно больших размеров. Большинство детей часто мочатся (стрингурия). Наружное отверстие мочеиспускательного канала – красное. Часто у детей старшего возраста устанавливают боль в поясничной области, преимущественно тупую, которая иногда иррадиирует вперед к брюшной области и похожа на почечную колику. Дети обычно говорят о болях в животе.
Первые 2-3 дня выделяется незначительное количество мочи, темного цвета, слегка мутной, похожей на «нечистый бульон». В начале моча содержит небольшое количество белка, иногда ацетон и уксусную кислоту, и всегда в большом количестве эритроциты, гиалиновые и гранулированные цилиндры, эпителиальные клетки, множество микробов и много полинуклеаров.
Большее количество белка и цилиндров говорит о тяжелом поражении паренхимы почки (пиелонефрит). Полинуклеары с течением болезни быстро увеличиваются, так что на второй, третий день преобладают в поле зрения, тогда как эритроциты и цилиндры уменьшаются.
В острой стадии насчитывают 15-20 тыс. лейкоцитов при умеренной анемии. Реакция агглютинации кишечной палочки сильно положительна.
Симптоматика
У женщин, находящихся вне беременности, кишечная палочка чаще всего обнаруживается во время исследования мочи по причине обращения к специалисту (урологу, нефрологу). Наиболее вероятным основанием посещения медицинского учреждения становятся следующие симптомы, сопутствующие воспалению мочевого пузыря:
- Частые позывы к мочеиспусканию.
- Боль, жжение, рези или дискомфорт во время опорожнения мочевого пузыря.
- Ощущение не полностью опустошённого мочевого пузыря.
- Выделение небольших порций мочи, «по капле».
- Неприятное ощущение или боли внизу живота.
- Небольшое увеличение температуры тела.
- Выделение мутной, тёмной мочи.
Кишечная палочка, при проникновении в мочеиспускательный канал, вызывает раздражение слизистой. Именно этим и объясняется такая достаточно узнаваемая картина. Лечение цистита, тем более хронического, должно начинаться с бактериологического посева биоматериала. Только таким образом можно выявить возбудителя, а также подобрать подходящий антибиотик.
Беременные
В период беременности, когда мочеиспускание и так значительно учащается, обнаружить симптоматику значительно сложней. Большинство симптомов, таких как тянущие боли внизу живота и спине, слабость, усталость, могут быть восприняты, как переутомление.
Особое внимание следует уделить ощущениям во время опорожнения мочевого пузыря. Присутствие жжения, резей, дискомфорта должно стать сигналом для обследования
Кроме того, особое внимание следует уделить выделениям из влагалища. Обильные, желтоватые или зеленоватые бели являются признаком развивающегося вагинита, который мог быть вызван кишечной палочкой. Ещё одним косвенным признаком бактериурии, станет появление токсикоза.
Для женщин, планирующих беременность или находящихся в положении, нужно понимать, что наличие в прошлом циститов, пиелонефритов, особенно в хронической форме, является показанием для сдачи бак посева мочи. В период ослабевания иммунитета, вызванного развитием плода, «спящие» возбудители воспаления могут спровоцировать повторное развитие заболевания (рецидив).
Наличие кишечной палочки в моче часто протекает абсолютно бессимптомно! В особенной степени во время беременности. По этой причине женщинам, ждущим ребёнка, рекомендуется сдавать бак посев мочи регулярно, начиная со второго триместра беременности (в период нарастающей нагрузки на организм).
Дети
Определить инфекцию мочеполовых путей у грудничка гораздо сложнее. Необходимо тщательно следить за поведением ребёнка. На наличие проблем указывает вялость, капризность младенца. Во время мочеиспускания грудничок плачет и/или «сучит» ногами. От мочи младенца может исходить неприятный или резкий запах. Отмечается периодическое повышение температуры тела.
Косвенным симптомом наличия бактерий и воспалительного процесса станет покраснение половых органов у грудничка. Промежности и половых губ у девочек, головки полового члена и промежности у мальчика. Данный симптом не может чётко указывать на кишечную палочку, но при наличии симптоматики станет дополнительной причиной для проведения бак посева.
Грудничкам, у которых отмечается плохой набор веса, периодическое повышение температуры, наличие опрелостей, рекомендуют провести бактериологическое исследование мочи.
Лечение
Доктор Комаровский призывает родителей внимательно отнестись к лечению подобных недугов у детей.
Лечение может быть амбулаторным и стационарным, это зависит от степени тяжести недуга и степени поражения
Очень важно, чтобы лечением занимался квалифицированный врач. Комаровский утверждает, что бактериальные инфекции, которыми, по сути, и являются ИМП, должны лечиться исключительно с применением антибактериальной терапии

Лечением занимаются педиатр, уролог, нефролог. Начинают лечение всегда с изменения режима. Следует ограничить физические нагрузки, увеличить количество потребляемой ребенком жидкости – теплое и обильное питье будет способствовать более обильному мочевыделению.
Если инфекция протекает тяжело, ребенку могут назначить постельный режим. Во время лечения нельзя давать малышу маринованные продукты, копчености, но следует добавить в рацион продукты с большим содержанием витамина С, чтобы увеличить кислотную составляющую мочи. Антибиотики нужно принимать строго по той схеме, которую назначил врач. Даже если на второй день становится лучше, нельзя отказываться от дальнейшего курсового приема антибактериальных средств, поскольку выжившие бактерии приобретут резистентность к препарату, и заболевание может стать хроническим.

Лучше всего назначать ребенку конкретное лекарство после бакпосева мочи с учетом типа возбудителя. Могут применяться жаропонижающие при высокой температуре, антигистаминные средства при сильной общей интоксикации. В конце лечебного курса могут быть рекомендованы физиопроцедуры.

Лечение
При выраженных симптомах интоксикации, высокой температуре обязательно соблюдение постельного режима. Из диеты ребёнка исключаются все высоко экстрактивные продукты: копченое, соленое, жареное, острое. Пища должна быть приготовлена на пару или же путём варки. Питьевой режим расширяют на 50% по сравнению с возрастной нормой. Рекомендовано употребление щелочных напитков: негазированной минеральной воды «Смирновской», «Ессентуки 20», грушевого сока, компота из кураги.
При незначительной лейкоцитурии (незначительном увеличении уровня лейкоцитов в моче) и отсутствии значимой бактериурии (число бактериальных микроорганизмов менее 100 000 в 1 мл мочи) возможна нормализация состояния ребенка без применения антибактериальных препаратов. В таком случае ему назначаются уросептики (например, фурагин, фурамаг, нитрофурантоин), лекарственные препараты растительного происхождения, санирующие органы мочевыделительной системы (канефрон, цистон).
При выраженной лейкоцитурии, бактериурии в 3–4 креста, нарушенном общем состоянии ребёнка (слабости, высокой лихорадке) ему требуется лечение в условиях стационара. Возможно проведение инфузионной терапии. До получения результатов посева мочи на возбудителя и определения чувствительности его к антибиотикам ребёнку обязательно назначаются антибактериальные препараты широкого спектра действия (защищенные пенициллины: амоксиклав, амоксициллин, аугментин; цефалоспорины 3–4 поколения: цефотаксим, цефтриаксон,цефоперазон; аминогликозиды: гентамицин, нетромицин, амикацин; реже макролиды). Антибиотики назначаются сроком на 10–14 дней с параллельной санацией очага инфекции уросептиками, которые при лечении мочеполовой инфекции у детей применяются длительно, обычно в течение 3–4 недель.
Для устранения болезненности при мочеиспускании больному на начальных этапах терапии могут быть рекомендованы спазмолитики (но-шпа, спазмалгон). На протяжении всего лечения целесообразен приём специализированных фиточаев (например, «Урофлюкс»), а также растительных лекарственных сборов.
Если развитию ИМВП способствовала определенная анатомическая аномалия (например, сужение устья одного из мочеточников), то необходима её хирургическая коррекция. В подобных ситуациях проведение частых курсов консервативной терапии является нецелесообразным, а развитие рецидивов (повторного появления симптоматики) в последующем становится неизбежным.
Рекомендации родителям, чьи дети страдают ИМВП:
- прививать ребенку необходимые гигиенические навыки;
- проводить общее укрепление организма: больше времени уделять прогулкам на свежем воздухе, закаливанию.
- проходить регулярное диспансерное (профилактическое) обследование, предписанное лечащим врачом, с обязательной сдачей лабораторных анализов;
- курсовой приём поливитаминов дважды в год (весной и осенью);
- своевременная терапия заболеваний кишечника, в т. ч. обязательное лечение и профилактика гельминтозов (глистной инвазии);
- избегать переохлаждений;
- не допускать появления опрелостей наружных половых органов и паховых складок у детей младшего возраста;
- проводить периодический «инструктаж» девочек старшего возраста о возможных неблагоприятных последствиях беспорядочной половой жизни;
- проводить периодическую противорецидивную терапию, обычно 2–3 раза в год строго по рекомендациям лечащего врача.
Инфекция мочеполовой системы — часто встречающаяся патология у детей, но при своевременном и корректном лечении она хорошо поддается терапии современными лекарственными средствами. У некоторых больных, перенесших в детстве ИМВП, в дальнейшей жизни симптомы заболевания больше никогда не повторяются. В некоторых же случаях, инфекция приобретает хронический характер и при малейшей провокации (несоблюдении должной гигиены, переохлаждении, снижении иммунитета в осенне-зимний период) вновь обостряется.
Профилактика ИМВП
Советуем почитать: Лейкоциты в моче ребенка: учимся понимать результаты анализов
Автор
Дарья Базажи
Педиатр
Получила высшее медицинское образование и работает по специальности «педиатр». Замужем, воспитывает двоих детей. Все статьи автора
Мне нравится!
Лекарства для купирования симптомов воспаления мочеполовой системы: спазмолитики и диуретики
Лечение воспаления мочевыводящих трактов целесообразно начинать с медикаментов, купирующих воспаление, при этом восстанавливающих деятельность путей мочевыведения. Для этих целей используются спазмолитики и диуретики.
Спазмолитики
Способны устранить болевой синдром, улучшить отток урины. К наиболее распространенным медикаментам относятся:
- Папаверин;
- Но-шпа;
- Бенциклан;
- Дротаверин;
- Канефрон;
- Ибупрофен;
- Кетаноф;
- Баралгин.
Диуретики
Мочегонные средства для вывода жидкости из организма
Используются с осторожностью, поскольку могут привести к почечной недостаточности, осложнить протекание болезни. Основые медикаментозные средства при МПИ:
На» сегодняшний день медицина способна быстро и безболезненно помочь в терапииинфекции в мочеполовой системе, используя антибактериальные средства. Для этого лишь необходимо вовремя обратиться к врачу и пройти необходимые обследования, на основе которых будет составлена грамотная схема лечения.
Одним из наиболее распространённых поводов для обращения к урологу на сегодняшний день являются мочеполовые инфекции (МПИ), которые не следует путать с ИППП. Последние передаются половым путём, в то время как МПИ диагностируются в любом возрасте и возникают по другим причинам.
Бактериальное поражение органов выделительной системы сопровождается сильным дискомфортом – болями, жжением, частыми позывами опорожнить мочевой пузырь, выделением патологического секрета из уретры. При тяжелом течении инфекции возможно развитие интенсивной лихорадочной и интоксикационной симптоматики.
Оптимальный вариант лечения – применение современных антибиотиков, которые позволяют избавиться от патологии быстро и без осложнений.
Осложнения при инфекциях мочевыводящих путей
Инфекции нижних мочевыводящих путей при своевременном и правильном лечении редко приводят к осложнениям. Но если их оставить без терапии, могут возникнуть серьёзные последствия.
К осложнениям может относиться следующее:
- рецидивирующие инфекции, особенно у женщин, которые сталкиваются с двумя или больше ИМВП в течение шестимесячного периода или с четырьмя или больше в течение года.
- постоянные повреждения почек от острых или хронических инфекций почек (пиелонефрита), которые развиваются, если долго не лечить ИМВП.
- повышенный риск рождения детей с низким весом или недоношенных детей у беременных женщин.
- сужение мочеиспускательного канала (стриктура) от рецидивирующего уретрита у мужчин, которые ранее страдали гонококковым уретритом.
- сепсис — осложнение, которое может угрожать жизни, особенно в тех случаях, когда инфекция распространяется по мочевыводящему тракту к почкам.
Симптомы и признаки инфекций мочевыводящих путей у детей
У новорожденных симптомы ИМП неспецифичны и включают плохой аппетит, диарею, нарушение аппетита, рвоту, умеренную желтуху, вялость, лихорадку и гипотермию.
У младенцев и малышей могут также возникать общие симптомы, такие как лихорадка, диспепсия или зловонная моча.
У детей старше 2 лет обычно развиваются классические симптомы цистита или пиелонефрита. К ним относятся дизурия, частое мочеиспускание, задержка мочеиспускания, зловонный запах мочи, энурез. Для пиелонефрита характерны лихорадка, озноб.
На возможные аномалии строения мочевых путей могут указывать увеличение почек, объемные образования в забрюшинном пространстве, дефект отверстия уретры, пороки развития поясничного отдела позвоночника. Слабая струя мочи может быть единственным признаком обструкции мочевых путей или нейрогенного мочевого пузыря.
Признаки пиелонефрита
Новорожденные:
- потеря массы тела вследствие отказа от кормления;
- рвота и понос;
- бледно-серая кожа;
- желтуха;
- гипер- и гипотермия;
- часто сепсис.
Грудные дети, маленькие дети до 3-го года жизни:
- лихорадка;
- боли в животе, тошнота и рвота;
- нарушения пищеварения с потерей массы тела;
- зловонная моча.
Дети старшего возраста:
- рвота;
- потеря аппетита;
- боли в животе и области почек;
- зловонная моча.
Лабораторные изменения:
- существенная бактериурия и лейкоцитурия;
- повышение уровня СРВ;
- увеличение СОЭ;
- у новорожденных и грудных детей возможна гипонатриемия и гиперкалиемия.
Признаки цистоуретрита:
- жжение при мочеиспускании;
- дизурия, поллакиурия;
- недержание с императивными позывами;
- боли в животе;
- как правило, лихорадка и системные признаки воспаления отсутствуют.
Особые формы
- Бессимптомная инфекция мочевых путей: бактериурия с возможной лейкоцитурией без клинических симптомов, заболевание обнаруживают случайно, преимущественно у девочек в возрасте 6-14 лет.
- Осложненный (вторичный) пиелонефрит при обструкции мочевых путей, например, при стенозе мочеточника или устья мочеточника.
Соответственно, после первого эпизода пиелонефрита обязательная диагностика: ультразвуковое исследование и микционная цистоуретрограмма, при необходимости — дальнейшая диагностика.
Профилактика инфекций мочевыводящих путей
Основные профилактические меры
Советы по снижению риска инфекции мочевыводящих путей
Пейте достаточное количество воды. Наши источники рекомендуют пить 6-8 стаканов воды или другие различные напитки (соки, бульоны, чай и т. д.) в день. Однако эти показатели (6-8 стаканов) не являются точными научными данными. Клюквенный сок является отличной альтернативой чистой воде, так как предотвращает размножение бактерий в стенках мочевыводящих путей. Также, здоровый взрослый человек должен выделять от ½ до 2 литров мочи в день.
Не сдерживайте желание помочиться, удержание мочи в мочевом пузыре — способствует размножению бактерий.
Лечите нарушения пищеварительного тракта, особенно запоров, которые способствуют циститу, потому что бактерии задерживаются в прямой кишке и размножаются.
Рекомендации для женщин
Лучший способ предотвратить инфекцию мочевыводящих путей для девочек и женщин — это всегда протирать туалетной бумагой интимные места спереди назад после дефекации или после мочеиспускания.
Всегда сразу после полового акта секса желательно помочится.
Ежедневно мойте анальную и влагалищную зоны. Однако слишком «агрессивно» подмываться не рекомендуется, поскольку могут ослабеть слизистые оболочки.
По возможности избегайте использования дезодорирующих средств (интимной парфюмерии) в области половых органов и масел для ванн или муссов, которые могут раздражать слизистую оболочку мочеиспускательного канала. Вызывая симптомы похожие на инфекции мочевыводящих путей.
Всегда используйте презервативы с лубрикантами, которые меньше раздражают половые органы. И не стесняйтесь добавлять смазочный гель.
Во время секса, в случае сухости влагалища, используйте водорастворимую смазку, чтобы избежать раздражения.
В случае частых инфекций, вызванных применением диафрагмы, целесообразно поменять метод контрацепции.
Рекомендации для мужчин
Профилактику инфекций мочевыводящих путей у мужчин проводить труднее
Важно пить достаточное количество жидкостей, чтобы поддерживать опорожнение мочевого пузыря, и при необходимости лечить заболевания предстательной железы.
Кроме того, уретрит, возникающий в результате инфекций, передаваемых половым путем, можно предотвратить, используя презервативы во время полового акта с партнером или партнершей. Воспаление мочеиспускательного канала часто встречается у мужчин, у которых развивается гонорея или хламидиоз, вследствие незащищенного секса.
Меры по предотвращению осложненийЛечение инфекций мочевого пузыря антибиотиками предотвращает пиелонефрит, гораздо более серьезную болезнь.Важно не лечиться самостоятельно, например, принимая оставшиеся антибиотики от предыдущего лечения
Злоупотребление антибиотиками без соблюдения предписаний врача может осложнить лечение цистита и ухудшить ситуацию.
Меры по предотвращению рецидивовРецидивирующие инфекции мочевыводящих путей очень распространены среди женщин. В дополнение к упомянутым выше профилактическим мероприятиям эффективными также могут быть лекарства или народные средства, в частности клюквенный сок.Профилактика с помощью лекарств
Некоторым пациентам, у которых часто возникают инфекции мочевыводящих путей (более чем 2-х раз каждые 6 месяцев), могут быть назначены антибиотики в качестве профилактического средства с низкой дозировкой в течение нескольких месяцев. То же самое поможет и мужчинам, у которых хронические заболевания простаты, повышающие риск инфекции мочевых путей.
Например, врач может назначать приём антибиотиков ежедневно в течение нескольких месяцев или после каждого полового акта, чтобы предотвратить рецидив и позволить иммунной системе восстановить контроль. Речь идет о профилактической антибиотикотерапии.
Профилактика клюквенным соком
Как показали результаты некоторых исследований, регулярное употребление клюквенного сока снижает риск рецидивирующих инфекций мочевыводящих путей у женщин.
Клюква уже давно используется для профилактики инфекций мочевыводящих путей. Исследования опубликованные в 2008-2009 годах на сайте www.ncbi.nlm.nih.gov тут и тут) показывали, что потребление клюквенного сока (или в виде сухого экстракта) снижает частоту рецидивов.
Согласно исследованиям уровень рецидивов среди молодых женщин снижается на 35% за 1 год. Однако профилактическая эффективность клюквенного сока менее очевидна у детей, пожилых людей и пациентов с неврологическими заболеваниями.
Пейте 250-500 мл клюквенного сока в день или принимайте дважды в день от 300 мг до 400 мг экстракта в виде капсул или таблеток. Свежие или замороженные фрукты также можно употреблять в количестве от 125 мл до 250 мл в день.