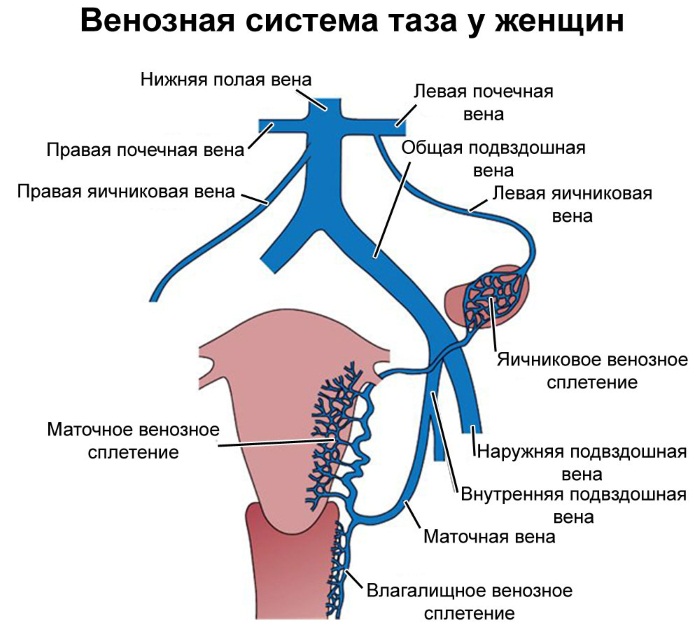
Застой крови в органах малого таза у мужчин
Содержание:
МРТ брюшной полости и органов малого таза
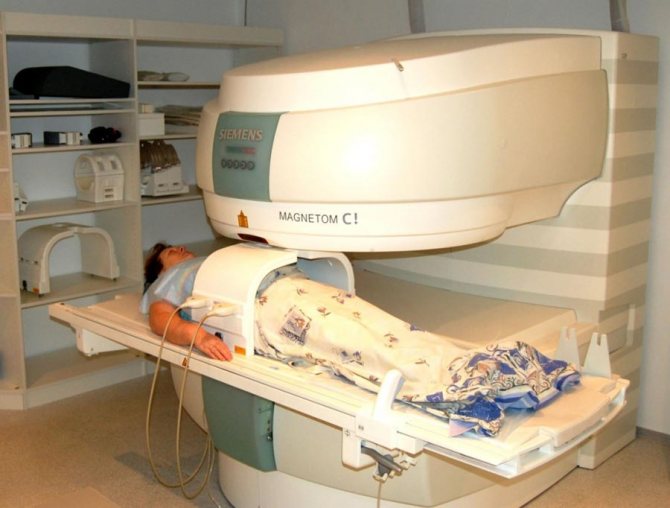
Наряду с проверкой внутренних половых органов иногда требуется исследование брюшной полости. Многие проблемы гинекологического и урологического характера пересекаются с болезнями желудка, кишечника, почек. Поэтому практичнее проводить одновременное МРТ-исследование малого таза и брюшной полости. Для удобства пациентов сканирование тех или иных отделов системы человека можно совмещать.
По большей части, к МРТ брюшной полости и малого таза обращаются для того, чтобы выявить онкологические заболевания. Кроме онкологии метод показывает:
- Размер и расположение камней в поджелудочной железе и желчном пузыре;
- Угнетение функций печени, цирроз, асцит;
- Аномалии в сосудах (непроходимость сосудов, истончение и растяжение стенок вен и артерий);
- Кисты и воспаления селезенки;
- Аневризмы брюшной аорты;
- Наличие инородных тел.
Подготовка к МРТ брюшной полости сводится к отказу от продуктов, провоцирующих усиленное газообразование. Нельзя перед процедурой кушать, последний прием пищи должен быть за 5-6 часов до мероприятия.
Предупредить возникновение дискомфорта в кишечнике помогут специальные лекарственные препараты. Медики советуют принимать Эспумизан. Средство отлично предупреждает появление газовых пузырьков в желудочно-кишечном тракте. Пить сироп надо трижды, за день до того, как запланировано обследование. Рекомендуемая дозировка на один прием – 2 мл.
Источники проблемы
К ухудшению венозного кровотока и развитию застоя крови в малом тазу приводят такие причины:
- Гиподинамия. У малоподвижных людей кровеносные сосуды сдавливаются мышцами, хрящами, связками. Отток крови значительно ухудшается.
- Варикоз. Сосуды утрачивают естественную эластичность. В основе варикоза может лежать наследственность либо дефицит в организме гиалуроновой кислоты. Такие сосуды не могут обеспечить достаточный кровоток.
- Нарушение функционирования нервной системы. Некоторые патологии способны спровоцировать хаотические спазмы сосудов.
- Несбалансированное питание. Жесткие диеты, злоупотребление вредной пищей, дефицит витаминов и минералов приводят к появлению запоров, сменяющихся диареей. Это негативно отражается на состоянии сосудов, снижается их тонус, ухудшается эластичность, развивается авитаминоз.
- Вредные привычки. Никотин, наркотические вещества, алкоголь разрушают стенки сосудов, снижая их эластичность и нарушая целостность.
- Тесное белье. Утягивающее белье, корсеты, плавки приводят к нарушению кровообращения.
- Поднятие тяжестей. Люди, регулярно носящие тяжести, сталкиваются с опущением органов в малом тазу. Этому нарушению больше подвержены женщины (особенно рожавшие), поскольку в их организме связки от природы склонны к растяжению. Смещение органов приводит к растяжению сосудов, их пережатию. Формируются застойные явления.

Кроме того, застой крови в малом тазу у женщин может быть спровоцирован:
- аномальным строением матки (например, загибом);
- злоупотреблением оральными контрацептивами;
- абортами;
- беременностью.
Лечение
Если у пациентки диагностировано наличие свободной жидкости в органах малого таза, в зависимости от многих индивидуальных факторов компетентный врач выберет наиболее эффективную схему лечения.
Курс терапии зависит от:
- Возраста;
- Клинической картины;
- Репродуктивных возможностей.
- Жалоб и первичного осмотра;
- Результатов исследований жидкости.
Терапия может заключаться в приеме сильных медикаментозных препаратов, назначения оперативного хирургического вмешательства, использования рецептов нетрадиционной медицины.
Нередко врачи советуют сочетать эти схему лечения, чтобы достигнуть максимально ожидаемого эффекта.
Медикаментозное
Лекарственные препараты общего и местного значения используются в качестве консервативной схемы лечения и заключаются в приеме следующих средств:
- Антимикробные средства, которые прописываются в случае обнаружения в составе жидкости патогенной микрофлоры, вирусов. Они являются причиной развития воспалительного процесса в органах малого таза. В зависимости от результатов пункции, мазка на флору, общего анализа крови, врач назначит наиболее эффективный из всех сегодня предлагаемых на рынке фармакологии. Зачастую прием ограничивается средствами, входящими в группу фторхинолов, макролидов, цефалоспоринов. Среди антибиотиков широкого спектра действия в данной ситуации выделяют группу пенициллинов «Амоксициллин», среди цефалоспоринов лучшим выбором будет «Цефепим». В качестве макрлидов одним из лучших считается «Азитромицин», а выбирая препарат группы фторхинолов, лучше отдать свое предпочтение «Левофлоксацину». В случае острых инфекций врач может назначить совмещение некоторых групп лекарств и дополнительный прием лекарств противомикробного действия против анаэробных бактерий. В таком случае многие специалисты отдают свое предпочтение средству «Метронидазол».
- Противовоспалительные лекарства, действие которых направлено на устранение воспалительного процесса и подавление боли. Часто используют в таких случаях вагинальный суппозиторий, ректальные свечи и другие препараты местного значения. Применение нестероидных препаратов позволяет не только устранить воспаление, но и купировать пропотевание жидкости в позадимоаточном пространстве. Среди группы этих медикаментозных лекарств выделяют свечи «Индометацин» или «Ревмоксикам».
- Пробиотики и ферментные медикаментозные препараты, которые полезны, если наблюдается болезнь поражающая печень, желчные протоки и другие органы пищеварительной, эндокринной системы. В основном эти лекарства являются дополнительной, но не основной терапией. Ферменты, например, «Лонгидаза» или «Вобэнзим» активизируют скрытые силы организма, чтобы усилить борьбы с воспалительным процессом.
- Гормональные медикаментозные средства, которые назначают в случае, когда есть проблемы с заболеваниями сферы гинекологии. Это решение поможет устранить гормональный дисбаланс и полноценно ликвидировать патологию, если она развивается на начальной стадии. Гормональные средства используют в лечении для устранения эндометриоза и его симптомов, а также нормализации менструального цикла..
- Препараты цитологической группы назначают, если есть подозрение на наличие опухоли и метостаз. Курс и дозировку назначает только врач, в зависимости из клинической картины и индивидуальных данных о болезни.
- Витаминизированные комплексы с полезным элементами и биологически активными компонентами назначают в рацион ежедневно. Это позволяет существенно увеличить резистентность организма, повысить защитные функции.
- Поливитаминные препараты, например, «Вобензим» отлично справляются с выведением излишков жидкости. Также могут прописывать наиболее эффективные и популярные диуретики.
- Специализированные комплексы иммуномодуляторов натурального и синтетического происхождения дают возможность дополнить основную схему лечения и увеличить возможности внутреннего резерва организма.
Хирургическое
Оперативное хирургическое вмешательство или лапароскопическая операция является крайним методом лечения, к которому прибегают врачи только когда стандартное лечение медикаментами не дает ожидаемого результата.
Также операция может быть назначена в качестве экстренных мер, если показатели клинической картины быстро ухудшаются и ждать нет времени.
В ряде планового порядка может быть назначена:
- Операция по удалению миомы матки и миоматических узлов.
- Устранение хирургическим путем эндометриодных кист.
- Удаление эндометриоза и сопутствующих симптомов.
Неотложными операциями считаются апоплексия яичника, хирургическая манипуляция по устранению внематочной беременности.
Подготовка к рентгенографии
От тщательности подготовки к проведению рентгена зависит качество полученного снимка, по которому доктор будет расшифровывать результаты. Подготовка к рентгену тазобедренного сустава состоит из проведения очистительной клизмы накануне процедуры. Также за несколько дней до рентгена специалисты советуют исключить из своего рациона продукты, приводящие к газообразованию.
Эти манипуляции осуществляются для того, чтобы каловые массы и кишечник не были видны на снимке, иначе они могут повлиять на его качество. Если кишечник будет полным, на рентгенограмме будут пятна (темные или светлые), которые могут ввести в заблуждение диагноста.
Перед проведением рентгена, пациенту следует снять одежду и украшения, содержащие металлические элементы. Несоблюдение этого правила, может привести к помехам на снимке. Для таких целей можно купить специальный медицинский халат.
Подготовка к рентгену костей таза аналогична подготовке к рентгену тазобедренного сустава. В том случае, когда рентгенография осуществляется с контрастным усилением, пациенту в обязательном порядке проводится тест на рентгеноконтрастный препарат для определения аллергенов на его составляющие.
Рентген костей таза, как и тазобедренного сустава, осуществляется на голодный желудок по истечению 12 часов после последнего приема пищи.
Симптоматически нарушение тазового кровообращения проявляется
- колющими, ноющими болями внизу живота, иррадиирущими в ногу, поясницу, промежность;
- дискомфортом, тяжестью внизу живота.
Со временем выраженность симптомов нарастает, а нефдостаточное кровообращение малого таза у женщин приводит к опущению матки, аднекситу, миоме.
Медикаментозная активация кровообращения
После диагностики недостаточного тазового кровообращения, врач назначает лекарства, улучшающие ток крови, укрепляющие венозную стенку. К ним относится:
- Эскузан, используемый при недостаточности вен. Обладает тонизирующим действием, уменьшает экссудацию посредством снижения сосудистой проницаемости. Принимать ежедневно 15 капель трижды (1-2 месяца).
- Венза – гомеопатическое средство, применяемое для активации кровообращения. Обладает венотонизирующим, капилляропротекторным, противовоспалительным свойствами, уменьшает экссудацию, отечность. Принимать ежедневно 10 капель трижды (1-2 месяца).
- Аскорутин действует как антиоксидант, укрепляет сосудистую стенку, уменьшает их ломкость, проницаемость. Принимать ежедневно 1 таблетку трижды (3 недели).
Народные рецепты
Сборы трав обладают антисептическими, десенсебилизирующими свойствами, используя 1-2 недели, улучшают тазовое кровообращение. Народные средства улучшения кровообращения в тазу включают:
- зеленый чай или сбор из боярышника, листьев малины, розмарина – по 20 г, 15-ти г пустырника, по 10 г плодов шиповника, апельсиновой кожуры, цветов календулы. Заваривать литром кипятка, настаивать полчаса, пить вместо чая.
- по 1 части корня солодки, череды, корня аралии, девясила, ольхи соплодия, 2 части хвоща, 3 – плодов шиповника. 30 г сбора заваривают полулитрами кипятка, настаивают ночь, фильтруют. Пить ежедневно, трижды по 50 мл.
- по 20 г чабреца, корневищ аира, мать-и-мачехи, по 10 г крапивы, коры крушины, зверобоя смешивают. 60 г сбора следует кипятить 6 минут в литре кипятка, настаивать 25 минут, отфильтровать. Пить ежедневно трижды по 100 мл.
- по 10 г крапивы, цветков донника, мать-и-мачехи, золототысячника, 20 г тысячелистника смешивают. 15 г сбора нужно заварить четырьмястами миллилитрами кипятка, оставить на 20 минут, отфильтровать. Применять аналогично.
Физическая активность для нормализации тазового кровообращения
Улучшение кровообращения органов малого таза напрямую зависит от двигательной активности. Она способствует оттоку крови, что предотвращает застойные явления. С этой целью рекомендуется:
- плавание. Оно восстанавливает активность всей кровеносной системы благодаря интенсивному дыханию, мышечному тонусу. В результате улучшается кровоснабжение тазовых органов.
- бег трусцой приводит в тонус мышцы, улучшает доставку крови тазовым органам;
- прыжки со скакалкой тренируют сердечно-сосудистую систему в целом, активируя тазовое кровообращение;
- йога;
- тренировки в тренажерном зале.
Кроме того ежедневное выполнение специальных упражнений в качестве утренней зарядки активизирует кровеносную систему, наполнит организм бодростью.
Главным компонентом в восстановлении тазового кровообращения является здоровый образ жизни. Необходимо отказаться от приема алкоголя, курения, повысить физическую активность, откорректировать питательный рацион.
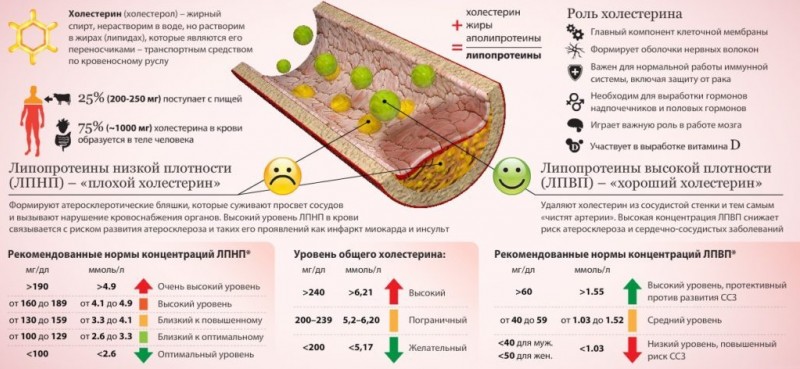
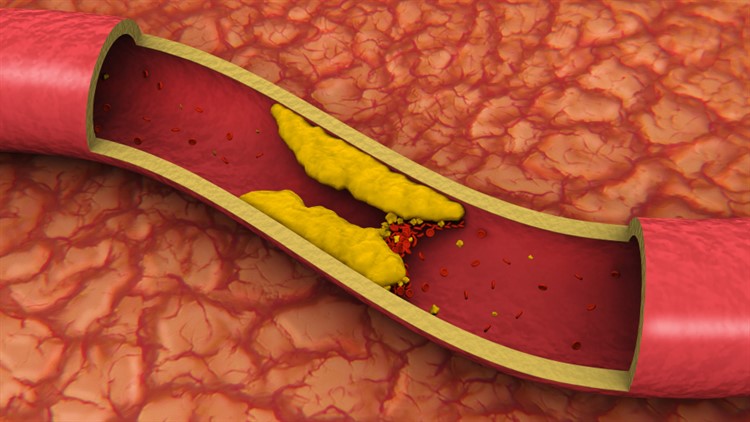
Улучшение кровообращения в малом тазу наблюдается при регулярном опорожнении кишечника. Для этого следует тщательно измельчать пищу, обогатить рацион продуктами, способствующими нормальному функционированию кишечника, ограничить употребление жареных жирных блюд, повышающих уровень холестерина.
Что касается питьевого объема, то ежедневный прием 1,5-2-х литров препятствует увеличению вязкости крови. Ее «сгущение» обуславливает замедление тока крови, формирование тромбов.
Немаловажным является здоровый сон (минимум 6-8 часов). Полноценный отдых способствует восстановлению сил, работоспособности каждой клетки. Правильное питание, полноценный питьевой режим, здоровый сон, двигательная активность помогут не только активизировать тазовое кровообращение, но и нормализовать функционирование органов, улучшить общее самочувствие.
Обновлено: 28.06.2019
103583
Связки таза:
- Подвздошно-поясничная связка – спускается от поперечного отростка L5 к заднему краю внутренней губы гребня подвздошной кости; укрепляет пояснично-крестцовый сустав.
- Латеральная пояснично-крестцовая связка.
- Крестцово-бугорная связка — соединяет крестец и седалищные бугры.
- Крестцово-остистая связка – от седалищной ости к латеральному краю крестца.
Крестцово-подвздошные
связки
- Вентральная/передняя крестцово-подвздошная связка – от передне-боковой поверхности крестца к ушковидной поверхности подвздошной кости.
- Дорсальная/задняя крестцово-подвздошная связка.
- Верхняя порция (короткая задняя крестцово-подвздошная связка) – от поперечных отростков двух первых крестцовых позвонков к подвздошной бугристости.
- Нижняя порция (длинная задняя крестцово-подвздошная связка) – от суставного отростка третьего крестцового позвонка к задней верхней подвздошной ости (ЗВПО).
- Межкостная крестцово-подвздошная связка — лежит глубоко к задней крестцово-подвздошной связке и проходит между подвздошной и крестцовой бугристостями.
Крестцово-копчиковые связки
- Вентральная/передняя крестцово-копчиковая связка – от передней поверхности крестца к передней части копчика; а затем продолжается в переднюю продольную связку позвоночника.
- Дорсальная крестцово-копчиковая связка.
- Глубокая порция – изнутри крестцового канала на уровне пятого крестцового сегмента к задней поверхности копчика; затем продолжается в заднюю продольную связку позвоночника.
- Поверхностная порция – от свободного края отверстия крестцового канала к задней поверхности копчика, соответствует желтой связке позвоночника.
- Латеральная крестцово-копчиковая связка – от нижнего латерального угла крестца к суставному отростку первого копчикового позвонка.
Связки лобкового симфиза
- Верхняя лобковая связка – расположена между лобковыми бугорками.
- Нижняя лобковая связка (или дугообразная лобковая связка) — натянута между нижней ветвью лобковой кости и вплетается в волокнисто-хрящевой диск лобкового симфиза.
- Передняя лобковая связка.
- Задняя лобковая связка, которая является фиброзной мембраной, сливающейся с надкостницей.
Париетальная фасция таза – связки
- У женщин: лобково-пузырные связки — соединяет
мочевой пузырь и лобковый симфиз. - У мужчин: лобково-простатическая связка –
соединяет мочевой пузырь и лобковый симфиз. - Прямокишечно-маточные
(plicae rectouterinae) складки – являются складками брюшины, а не
связками. - Маточно-крестцовые связки – прикрепляют верхнюю
часть влагалища, верхнюю частью шейки матки и верх самой матки к третьему
крестцовому позвонку. - Кардинальные связки (они же связки Макенродта) –
прикрепляют верх влагалища, шейку матки и саму матку к боковым стенкам таза. - Круглые связки – прикрепляют матку к лобку.
- Широкие связки – прикрепляют матку к средней
части подвздошной кости. - Связка мочевого протока – присоединяет мочевой
пузырь к пупку (образована из запустевших пупочных вен).
Поддерживающие связки пениса
- Связка, поддерживающая пенис – присоединяется к
передней части межлобкового диска и делится на две части, вплетаясь в белочную
оболочку полового члена. - Пращевидная связка полового члена – простирается
от нижней части белой линии живота, затем делится и охватывает половой член с
боковых сторон.
Париетальная фасция таза – выстилает внутреннюю поверхность
мышц тазового дна и стенок полости таза.
Висцеральная фасция таза –
выстилает каждый тазовый орган.
Париетальная и висцеральная фасции, утолщаясь, образуют сухожильную дугу,
которая проходит в непосредственной близости к внутренним органам, между лобком
и крестцом.
Эндопельвикальная фасция * — переплетение волокон гладких
мышц, связок, кровеносных сосудов и соединительно-тканных структур, которые
расположены между париетальной и висцеральной фасциями. В ряде случаев эта
ткань уплотняется, образуя волокнистые перегородки, которые разделяют и
поддерживают внутренние органы.
* Анатомы чаще используют для этой фасции другое название – субсерозная, тогда как хирурги предпочитают обозначать эту часть забрюшинной фасции как эндопельвикальную фасцию.
- Подчревный листок (уплотнение тазовой фасции) –
разграничивает залобковое пространство и крестцово-копчиковую область. Является
каналом для сосудов и нервов. - Поперечная шейная (кардинальная) связка – часть
подчревного листка; проходит от боковой стенки таза до шейки матки и влагалища.
В толще фасции проходит маточная артерия, функция фасции – пассивная поддержка
матки. - Пузырно-влагалищная перегородка.
- Прямокишечно-пузырная перегородка.
- Прямокишечно-вагинальная перегородка.
Способы проведения УЗИ малого таза у мужчин
В настоящее время для визуализации органов малого таза у мужчин применяются два основных доступа. Какой из них показан в каждом конкретном случае, определяет специалист. Часто назначают оба исследования для принятия диагностических решений в трудных и спорных ситуациях.
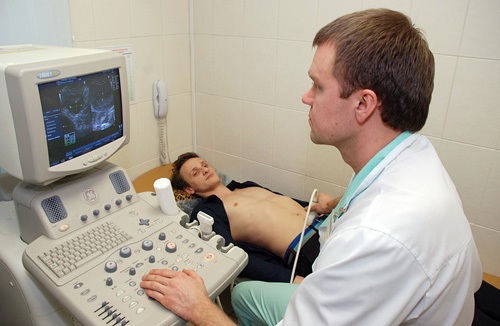 1. Трансабдоминальный доступ (через переднюю брюшную стенку). Исследование выполняется в положении лежа на спине. Врач сначала наносит специальный гель, улучшающий проникновение ультразвуковых волн, на переднюю брюшную стенку, а затем датчиком ультразвукового сканнера производит осмотр внутренних органов. При таком исследовании можно рассмотреть мочевой пузырь, предстательную железу (простату), семенные пузырьки, пространство малого таза между мочевым пузырем и прямой кишкой. По окончании исследования врач убирает остатки геля с живота пациента (гель очень легко смывается водой).
1. Трансабдоминальный доступ (через переднюю брюшную стенку). Исследование выполняется в положении лежа на спине. Врач сначала наносит специальный гель, улучшающий проникновение ультразвуковых волн, на переднюю брюшную стенку, а затем датчиком ультразвукового сканнера производит осмотр внутренних органов. При таком исследовании можно рассмотреть мочевой пузырь, предстательную железу (простату), семенные пузырьки, пространство малого таза между мочевым пузырем и прямой кишкой. По окончании исследования врач убирает остатки геля с живота пациента (гель очень легко смывается водой).
Исследование выполняется изначально с наполненным мочевым пузырем. Поэтому, при давлении датчиком на паховую область, иногда у мужчин возникает ощущение необходимости помочиться. Пожалуй, это единственный неприятный момент трансабдоминального УЗИ. После обследования врач попросит помочиться, чтобы потом при помощи УЗИ замерить объем остаточной мочи в полости мочевого пузыря.
Если у пациента имеется недержание мочи, то мочевой пузырь придется наполнять перед исследованием жидкостью при помощи мочевого катетера, который вводится через мочеиспускательный канал. У мужчин это может быть неприятной процедурой, поэтому часто на катетер наносится специальный обезболивающий гель.
На экране сканнера врач «электронной линейкой» производит замер размеров интересующих его образований, которые впоследствии вносятся в протокол исследования, и распечатывает картинку сканирования на принтере. Это позволяет обмениваться информацией между специалистом УЗИ-диагностики и врачом, направившим пациента на исследование.
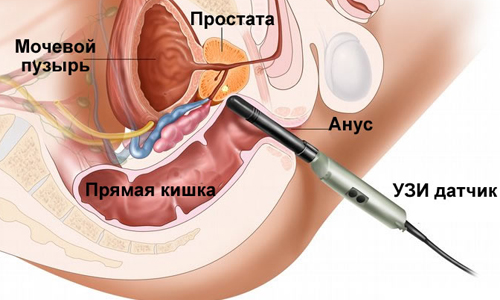 2. Трансректальный доступ (через прямую кишку). В некоторых случаях исследование через переднюю брюшную стенку недостаточно или неинформативно для принятия диагностического решения. Тогда врач назначает исследование через прямую кишку. Оно проводится специальным датчиком небольшого размера, который смазывается скользящим гелем и вводится в прямую кишку. На датчик предварительно надевается латексный медицинский презерватив. Если у исследуемого есть аллергия на латекс, об этом нужно заранее предупредить врача.
2. Трансректальный доступ (через прямую кишку). В некоторых случаях исследование через переднюю брюшную стенку недостаточно или неинформативно для принятия диагностического решения. Тогда врач назначает исследование через прямую кишку. Оно проводится специальным датчиком небольшого размера, который смазывается скользящим гелем и вводится в прямую кишку. На датчик предварительно надевается латексный медицинский презерватив. Если у исследуемого есть аллергия на латекс, об этом нужно заранее предупредить врача.
Благодаря размерам и техническим характеристикам ректального датчика, при помощи него можно детально рассмотреть более мелкие образования предстательной железы, семенных пузырьков и семявыносящих протоков.
Данное исследование выполняется лежа на боку. Пациента просят раздеться ниже пояса, в некоторых клиниках его одевают в чистый халат исходя из гигиенических соображений. Ноги нужно согнуть в коленях и привести к телу. УЗИ ректальным датчиком может вызывать неприятные или болезненные ощущения у мужчин при введении в задний проход.
3. Кроме того, современная ультразвуковая аппаратура позволяет провести цветное допплеровское сканирование. Это позволяет выявить нарушение кровоснабжения исследуемого органа.
Анатомия таза
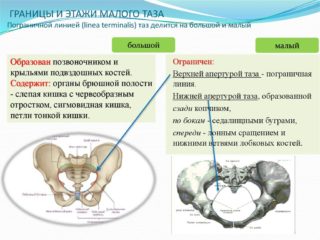 Таз состоит из двух одинаковых частей (безымянных костей) и крестца. Между собой они соединяются малоподвижными суставами, укрепленными прочными связками. Жизнеспособность всех составных частей обеспечивают кровеносные артерии, сосуды лимфатической системы и нервы. Они проходят через множество отверстий и образуют сплетения, которые равномерно распределяются между элементами.
Таз состоит из двух одинаковых частей (безымянных костей) и крестца. Между собой они соединяются малоподвижными суставами, укрепленными прочными связками. Жизнеспособность всех составных частей обеспечивают кровеносные артерии, сосуды лимфатической системы и нервы. Они проходят через множество отверстий и образуют сплетения, которые равномерно распределяются между элементами.
Передние и боковые границы таза формируются безымянными костями. Они образуются при помощи трех составляющих: подвздошной, седалищной и лобковой кости.
Первая похожа на весло. У нее есть тело и крыло, на краю которого формируется закругленная выпуклость — подвздошный гребень. Заканчивается он передней и задней поверхностью подвздошной кости. Внутренняя поверхность гребня выгнута, в этой части безымянной структуры располагаются петли кишечника. На наружной присутствуют три линии. К ним прикрепляются мышцы ягодиц. Самые крайние точки служат анатомическими ориентирами.
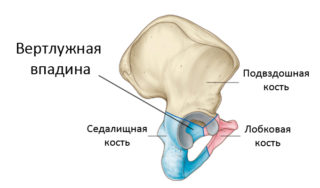 Подвздошная кость срастается с седалищной. Она образует нижнюю заднюю часть таза. У нее есть бугор – круглый выступ, который берет на себя часть несущей нагрузки в то время, когда человек сидит. Между подвздошной и седалищной костью находится вертлужная впадина – углубление, по форме напоминающее чащу. В нее входит головка тазобедренной кости.
Подвздошная кость срастается с седалищной. Она образует нижнюю заднюю часть таза. У нее есть бугор – круглый выступ, который берет на себя часть несущей нагрузки в то время, когда человек сидит. Между подвздошной и седалищной костью находится вертлужная впадина – углубление, по форме напоминающее чащу. В нее входит головка тазобедренной кости.
Нижнюю переднюю границу таза образует лобковая кость. Она соединяется с вертлужной впадиной, вместе с ней и седалищной костью образует большое отверстие, которое полностью закрыто полоской волокнистой соединительной тканью. Правая и левая лобковые кости соединены между собой при помощи хряща — симфиза. Во время беременности у женщин под действием гормонов состав хряща изменяется, становится мягким, поэтому может растягиваться и увеличивать расстояние между двумя лобковыми костями. Таким способом расширяется диаметр родовых путей. Симфиз сверху надежно скрыт прослойкой жировой ткани. Она является основой лобка.
 Копчик – задний ограничитель. Состоит из пяти сросшихся позвонков. Спереди имеет гладкую поверхность. На ней прослеживаются отверстия, через которые проходят столбы нервов, иннервирующих органы малого таза. Сзади поверхность копчика неровная и бугристая. К выпуклостям прикрепляются мышцы и связки. Последний отдел позвоночника образует соединение с костями таза связками и суставами. У женщин во время родов копчик отклоняется в заднюю сторону, открывая родовые пути. Проходя по ним, ребенок не встречает на своем пути никакой преграды.
Копчик – задний ограничитель. Состоит из пяти сросшихся позвонков. Спереди имеет гладкую поверхность. На ней прослеживаются отверстия, через которые проходят столбы нервов, иннервирующих органы малого таза. Сзади поверхность копчика неровная и бугристая. К выпуклостям прикрепляются мышцы и связки. Последний отдел позвоночника образует соединение с костями таза связками и суставами. У женщин во время родов копчик отклоняется в заднюю сторону, открывая родовые пути. Проходя по ним, ребенок не встречает на своем пути никакой преграды.
Когда человек находится в вертикальном положении, таз слегка отклоняется вперед относительно горизонтальной плоскости. Угол наклона составляет 45-60 градусов. Численный показатель зависит от осанки. У женщин уровень наклона больше, чем у мужчин.
Таким образом область большого таза образуется развернутыми крыльями подвздошной кости. Малый ограничен сзади копчиком, спереди и по бокам лобковой и седалищной костью. Здесь расположены органы мочеполовой системы и прямая кишка. Вход открыт, выход замыкается мышцами, формирующими диафрагму таза. Через нее у мужчин выходит мочеиспускательный канал, и прямая кишка, у женщин эти же структуры и влагалище. Снаружи эта область закрыта промежностью.
Альтернативные способы диагностики
Наряду с магнитно-резонансной томографией существуют другие методы диагностики. Часто пациенты получают направления на УЗИ или КТ-исследование. Только квалифицированный врач сможет решить, какой вид обследования назначить больному. При выборе способа исследования медики будут учитывать многие факторы: общую картину заболевания, сопутствующие болезни, проведенные ранее анализы, противопоказания.
Метод ультразвуковой диагностики
Казалось бы, ультразвуковое обследование, так давно применяемое в медицине, способно показать и выявить нарушения во всех отделах организма человека. Но порой из-за невысокого разрешения изображения, полученного с помощью ультразвука на экране компьютера, у доктора могут возникнуть сомнения по поводу поставленного диагноза.
Наверное, каждая женщина хоть раз проходила УЗИ малого таза. С помощью ультразвуковых волн отслеживают развитие беременности, определяют гинекологические заболевания.
На исследование тазовой области методом УЗИ направляются мужчины с проблемами предстательной железы, мочевого пузыря. Посредством ультразвуковых волн обследуются семенные пузырьки, влияющие на жизнедеятельность и активность сперматозоидов.
Невозможно однозначно ответить, какой метод исследования тазовой области лучше, УЗИ или МРТ. Зачастую МРТ назначают с целью уточнения и дополнения данных о заболевании. На томографию могут направить после того, как уже была проведена сонография, а также наряду с ней.
Многолетними исследованиями подтверждено, что ультразвуковые волны не наносят вреда человеку, поэтому УЗИ является самой назначаемой и доступной процедурой.
Разница между КТ и МРТ
Не все понимают, в чем разница между компьютерной и магнитно-резонансной томографией. Тем более что применяемая и в том, и другом методе аппаратура имеет очевидное сходство.
Показания к назначению МРТ или КТ малого таза практически одинаковы. Компьютерная томография отличается высокой информативностью при исследовании костных структур. МРТ чаще используют для определения структуры тканей и сосудов.
Посредством КТ на мониторе создается объемное изображение исследуемой области. Но в связи с тем, что в основе метода лежит ионизирующее излучение, данный вид диагностики считается опасным для человека. Томограф генерирует поток рентгеновских лучей, последние проникают в клетки и ткани человека, разрушают их и в дальнейшем провоцируют появление различных заболеваний.
При выборе КТ или МРТ многие руководствуются стоимостью услуги. Сканирование, основанное на ионизирующем излучении, обходится гораздо дешевле, чем исследование под воздействием магнитного поля. Если вы не знаете, какой способ диагностики выбрать, что лучше МРТ или КТ, взвесьте еще раз все тонкости. Это поможет вам осуществить правильный выбор между ценой и безопасностью.
В любом случае не надо руководствоваться исключительно своим субъективным мнением или советами родственников. В вопросах, касаемых здоровья, лучше довериться врачу. МРТ или УЗИ, КТ или рентгенография – какой способ диагностики предпочтительнее и точнее в конкретной ситуации, грамотно решит только ваш лечащий врач.
Какое бы вы обследование не выбрали, важно проходить его у квалифицированного специалиста. По окончанию обследования он должен расшифровать результаты проведенной томографии
Противопоказания
Как и стандартное исследование, томография органов малого таза имеет ряд противопоказаний, которые могут быть абсолютными, при которых исследование не может проводиться ни при каких условиях, и относительными, при которых под квалифицированным наблюдением специалиста диагностику можно провести. К абсолютным противопоказаниям относятся:
- наличие имплантатов, в составе которых находится металл;
- наличие у пациента кардиостимулятора, инсулиновой помпы;
- установленный на костях аппарат Илизарова;
- непереносимость контрастного препарата;
- беременность до 12 недель;
- почечная и печеночная недостаточность.
К относительным противопоказаниям для проведения контрастного МРТ малого таза относятся:
- вес пациента более 120 кг.;
- 2 и 3 триместр беременности;
- период кормления грудью;
- клаустрофобия;
- детский возраст до 4 лет;
- наличие заболеваний, которые вызывают непроизвольные движения.

Противопоказания рассматриваются индивидуально
Перед обследованием необходимо снять с себя все металлические предметы, украшения, одежду с металлическими пуговицами, молниями, кнопками. В клинике часто предлагают надеть специальный халат.
Если проводится контрастная МР-диагностика, то специальное вещество вводится перед обследованием внутривенно. В случае МРТ с использованием техники динамического контрастирования окрашивающая жидкость дозировано вводится непосредственно во время МРТ.
При обследовании органов малого таза у мужчин с помощью томографа существует ряд стандартных для этой процедуры противопоказаний. Нельзя делать МРТ людям, у которых имеются:
- встроенные в тело электронные приборы, например, кардиостимулятор, инсулиновая помпа;
- металлические предметы в теле — пули, осколки, суставы, протезы;
- психические заболевания, не позволяющие находиться в неподвижном состоянии;
- боязнь замкнутого пространства.
МРТ мужских органов малого таза является безболезненной и абсолютно безвредной процедурой. Она не наносит вреда репродуктивной функции, так как основана на применении сильного магнитного поля, а не рентгеновского излучения. Томограф помогает выявить заболевания мочеполовой системы на первоначальных стадиях.
Пациентам, у которых имеются несъемные протезы, импланты с содержанием металла, кардиостимуляторы, встроенные клапаны сердца, процедура противопоказана
С осторожностиью назначают детям
Магнитно-резонансная диагностическая методика заслуженно находится в перечне наиболее безопасных для здоровья пациента. Тем не менее и у нее есть немало противопоказаний.
Запрещено, в частности, делать сканирование, когда у больного в теле есть вживленные несъемные металлические и электронные элементы:
- шунты;
- протезы;
- зубные коронки;
- кардиостимуляторы;
- сосудистые клипсы;
- инсулиновые помпы.
МРТ зоны малого таза проводится без контраста в ситуации, если у обследуемого есть:
- предрасположенность к аллергическим реакциям;
- непереносимость к гадолинию;
- почечная недостаточность.
К перечню относительных противопоказаний причисляют:
- беременность в первом триместре;
- грудное вскармливание;
- тяжелую форму клаустрофобии;
- неспособность контролировать движения;
- возраст до 5 лет.
Как правильно подготовиться к предстоящей МРТ-диагностике малого таза
В целом никаких сложных манипуляций делать не требуется. Стоит только выполнить несколько рекомендаций.
В первую очередь в ходе подготовки к МРТ органов, расположенных в пределах малого таза, не позднее чем за два дня надо исключить из меню продукты, провоцирующие вздутие. К таковым причисляют:
- свежее молоко;
- сливки;
- копчености;
- капустные овощи;
- слишком сладкие фрукты;
- все виды бобовых;
- пряности и специи.
Основные противопоказания:
- детский возраст до 7 лет;
- клаустрофобия (возможно обследование в аппаратах открытого типа);
- психические расстройства;
- аллергия на контрастное вещество (если проведение процедуры предполагает использование контраста);
- патологии почек;
- наличие кардиостимулятора или искусственного клапана в сердце;
- импланты или протезы из ферромагнитных материалов;
- проводить МРТ нельзя в течение месяца после биопсии — если пациент подвергался последней, следует обязательно предупредить врача, он должен перенести дату обследования на томографе.
Аномалии развития
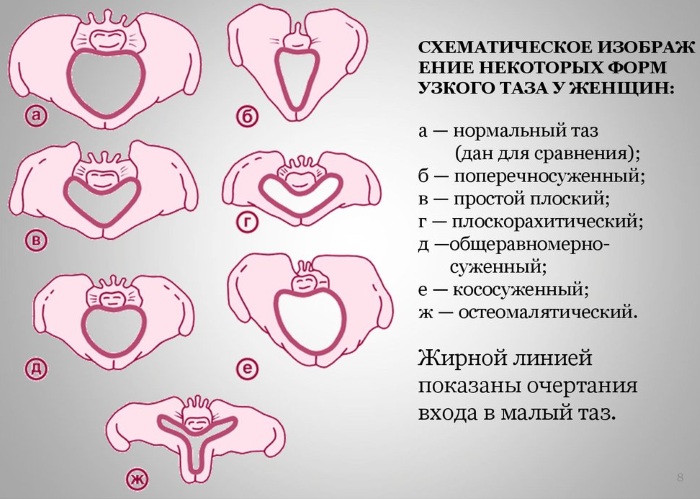
Женский таз в акушерстве, плоскости которого описаны в статье, сам по себе не может точно предопределить исход родового процесса. Поэтому во врачебной практике используются два совершенно разных критерия для его характеристики – анатомически и клинически суженый таз. Кроме того, существует несколько классификаций для определения типов уменьшения его ширины.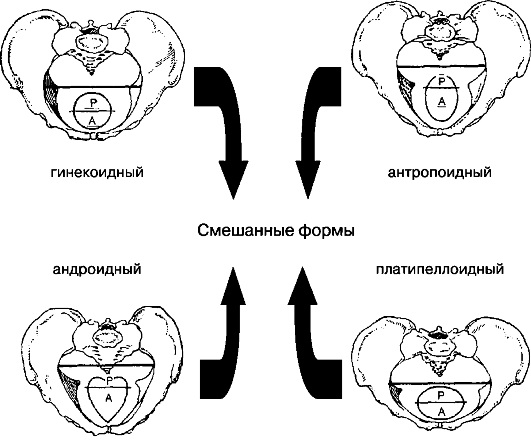
Наиболее распространенными из них являются:
- с сокращенными расстояниями в поперечном сечении (45% всех случаев, так называемый поперченосуженый тип);
- с короткими прямыми размерами при нормальных значениях поперечных и косых (плоский тип):
- с всеми уменьшенными расстояниями (14%, простой плоский);
- только на входе (7%, плоскорахитический);
- в широкой части (22%);
- с сохраненной конфигурацией костей, одинаково уменьшенными размерами (9%, общеравномерносуженный тип);
- менее распространенные формы отклонений:
- кососмещенная;
- ассимиляционная;
- кососуженная;
- суженная из-за новообразований в костной ткани или опухолей внутренних половых органов;
- воронкообразная;
- открытая спереди и некоторые другие.
Выделяют также несколько степеней сужения, описанные в таблице ниже:
| Степень | Прямой размер во входной плоскости, см | Распространенность в общей структуре, % |
| I | 10,5-9,1 | 97 |
| II | 9,0-7,6 | 3 |
| III | 7,5-6,6 | 0,02 |
К формированию подобных анатомических структур могут привести следующие причины:
- плохое питание в детском возрасте;
- расстройства костеобразования;
- полиомиелит в анамнезе;
- диспропорциональное соотношение гормонов во время полового созревания (андрогены способствуют увеличению высотных размеров, формируется таз по мужскому типу);
- туберкулез;
- травмы тазовой области;
- активные занятия спортом в детстве, влияющие на гормональную систему.
Анатомически узкий таз
Анатомически узкий таз обусловлен только морфологическими особенностями скелета. При этом критерием несоответствия служит уменьшение хотя бы 1 размера от нормального значения на величину 1,5-2 см. Главным показателем является прямой размер на входе, который должен быть более 11 см.
Это нарушение встречается, по разным оценкам, у 3-23% женщин. У многих из них родовой процесс проходит без осложнений.
Клинически узкий
Клинически узкий таз – это функциональное состояние, характеризующееся тем, что размеры ребенка не соответствуют тазовым параметрам роженицы. Можно сказать, что это частный случай анатомического сужения, имеющий значение в практическом акушерстве.
Данный признак возникает непосредственно во время родов и во многих случаях вызывает серьезные осложнения. Степень диспропорции в каждом случае индивидуальна. Причинами ее возникновения чаще всего являются чрезмерно большая голова ребенка или ее неправильное вставление.
Выделяют 3 степени такого состояния:
- Нормальная форма головы ребенка, положение плода может иметь особенности, предрасполагающие к формированию клинического сужения (относительная степень).
- Выраженное изменение формы головки, ее долгое расположение в одной из плоскостей, сдавливание мочевого пузыря, особенности вставления головки.
- Положение головы, не соответствующее диагностированному типу анатомического сужения, преждевременные непроизвольные сокращения мышц живота, угроза повреждения родовых путей, а также симптомы, характерные для предыдущей степени.