Предвестники инфаркта миокарда: симптомы и первые признаки
Содержание:
- Причины развития и факторы риска
- 4 Осложнения
- Локализация
- Что такое инфаркт миокарда
- Список литературы и библиографических ссылок:
- Стадии сердечного приступа
- Варианты заболевания
- Выделяют стадии инфаркта миокарда:
- Инфаркт: как это бывает
- 1 Механизм развития инфаркта
- Лечение
- Атипичные типы болезни
- Первая помощь
- Причины инфаркта миокарда у женщин
- Первые признаки, предшествующие инфаркту миокарда.
- Симптомы инфаркта миокарда
- Нетипичные симптомы сердечного приступа у женщин
Причины развития и факторы риска
Остановка коронарного кровообращения может быть вызвана несколькими причинами. Это:
- Атеросклероз. Хроническое заболевание артерий, которое характеризуется образованием опасных тромбов. Если не препятствовать их развитию, они будут увеличиваться в размере и в итоге перекроют артерию и кровоснабжение.
- Резкий спазм коронарных артерий. Это может происходить от холода или воздействия химикатов (ядов, лекарств).
- Эмболия. Это патологический процесс, при котором в лимфе или крови появляются частицы, которых там быть не должно, что приводит к нарушению местного кровоснабжения. Причиной острого инфаркта миокарда чаще всего становится жировая эмболия, когда в кровь попадают капельки жира.
- Запущенные анемии. В этом состоянии происходит резкое уменьшение гемоглобина в крови, следовательно, снижаются транспортные функции крови, поэтому кислород поступает не в должном объеме.
- Кардиомиопатия. Резкая гипертрофия сердечной мышцы характеризуется несоответствием уровня кровоснабжения с возросшими потребностями.
- Хирургические вмешательства. Во время операции произошло полное рассечение сосуда поперек или его перевязка.
Помимо основных причин, можно выделить еще и факторы риска — патологические состояния, которые могут привести к инфаркту. В их число входят:
- заболевания сердечно-сосудистой системы (часто ишемическая болезнь сердца);
- сахарный диабет;
- ранее перенесенный инфаркт миокарда;
- гипертоническая болезнь;
- аритмия сердца;
- повышенный уровень холестерина;
- курение или злоупотребление алкоголем;
- ожирение;
- неправильное питание (злоупотребление солью и животными жирами);
- повышенная концентрация в крови триглицеридов;
- возраст старше 40 лет;
- хронический стресс.

4 Осложнения
Даже после своевременного оказания помощи у больного спустя несколько суток может подняться температура тела до 38 градусов. Это является реакцией иммунной системы на некроз в участке миокарда. При кардиогенном шоке могут поразиться внутренние органы. К примеру, нарушение функции почек приводит к уменьшению выработки мочи, из-за чего в организме пациента начинают скапливаться продукты обмена, ведущие к общей интоксикации.
В поздние сроки реабилитационного периода нередко проявляются признаки сердечной недостаточности:
- увеличение печени;
- отек нижних конечностей;
- одышка в лежачем положении или даже при незначительных нагрузках.
Истончение стенки пораженного участка ведет к аневризме, в полости которой начинают формироваться тромбы. Впоследствии они при попадании в кровоток могут стать причиной эмболии легочной и внутримозговой артерии.
Сердечная недостаточность становится виновником развития тромбов в артериях внутренних органов. Они могут привести к развитию некроза кишечника, тромбозу нижних конечностей и т. д.
Локализация
Локализация пораженной области очень широка и охватывает практически весь орган. По этому признаку есть следующие виды ИМ:
- передний — локализуется строго на передней стенке органа;
- переднеперегородочный – помимо передней стенки захватывает и часть перегородки;
- септальный или перегородочный — расположен в толщине межжелудочковой перегородки;
- в области верхушки сердца;
- передневерхушечный – расположен на верхушке сердца с захватом передней стенки;
- переднебоковой – расположен на передней стенки и переходит на левую;
- переднебазальный – верхняя часть передней стенки неподалеку от предсердия;
- боковой расположен в левой стенке;
- задний – на середине задней стенки;
- заднебоковой;
- заднебазальный.
Также есть инфаркт левого и правого желудочков, отдельно межжелудочковой перегородки.
Что такое инфаркт миокарда
При мелкоочаговой ишемии страдает небольшой участок сердечной мышцы. В этом случае больным не грозят тяжёлые последствия. После реабилитации человек возвращается в обычную колею жизни. Некоторые люди даже переносят заболевание на ногах.
Обширный инфаркт – это гибель большой площади сердечной мышцы вследствие закупорки тромбом коронарных артерий. Лишённый кислорода и питания миокард теряет способность полноценного сокращения. В результате резко снижается артериальное давление. Человек впадает в состояние кардиогенного шока, угрожающего жизни.
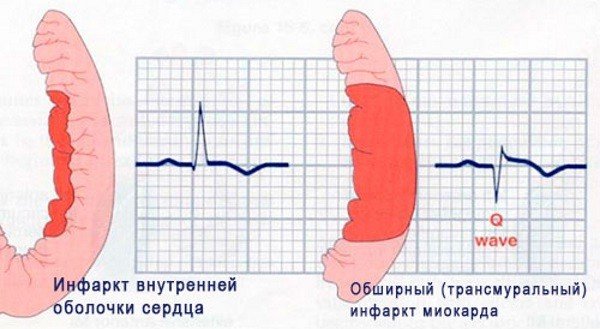
По локализации очага поражения миокарда различают:
- переднюю стенку левого желудочка,
- заднюю стенку,
- перегородку между желудочками.
При трансмуральном инфаркте поражаются все 3 слоя миокарда. По ширине распространения некроз иногда достигает 8 см.
Согласно данным статистики, обширный инфаркт у мужчин встречается в 4 раза чаще. У женщин этого возраста половые гормоны эстрогены служат защитой от ишемии. Но после 60 лет показатели частоты заболевания сравниваются.

Список литературы и библиографических ссылок:
Опубликовано: 06.1.2019
Дополнено: 10.1.2019
Просмотров: 7595
Поделиться
133088
Инфаркт миокарда. Причины, симптомы, признаки, диагностика и лечение патологии
185741
Тахикардия. Причины, симптомы, признаки, диагностика и лечение патологии
137968
Эндокардит. Причины, симптомы, признаки, диагностика и лечение патологии
77362
Кардиосклероз. Причины, симптомы, признаки, диагностика и лечение патологии
170836
Перикардит. Причины, симптомы, признаки, диагностика и лечение патологии
84487
Миокардит. Причины, симптомы и признаки, диагностика и лечение болезни
101031
Сердечная аритмия. Причины, симптомы, современная диагностика и эффективное лечение
219405
Атеросклероз. Причины, факторы риска, осложнения и профилактика болезни.
120474
Ишемическая болезнь сердца, стенокардия, инфаркт миокарда. Симптомы, современная диагностика и эффективное лечение болезни.
Стадии сердечного приступа
Стадии инфаркта у женщин зависят от продолжительности времени, в течение которого сердечная мышца испытывала кислородное голодание, и не в достаточной мере орошалась кровеносным руслом.
Именно:
- острейший — прошло не более 2 часов от момента приступа;
- острый — дисфункция сердца была зафиксирована 10 дней назад;
- подострый — женщина перенесла сердечный приступ от 10 до 45 суток назад;
- рубцевание — некроз тканей сердечной мышцы был прекращен за счет медикаментозной терапии, прошел период времени от 2 до 6 месяцев и начался процесс образования рубцов.
Инфаркт миокарда, симптомы у женщин, напрямую зависят от степени тяжести каждой из стадий приступа, а также от обширности пораженности тканей органа кровеносной системы. Для женского здоровья опасна, как стадия острейшей формы болезни, так и период формирования рубцов, ведь они снижают функциональные возможности сердца.
Варианты заболевания
В зависимости от характерных проявлений выделяют несколько вариантов, возможных при инфаркте миокарда, а именно:
- Ангинозный. Характерно, что при инфарктах миокарда, является наиболее распространенным вариантом. Характеризуется наличием выраженного болевого синдрома, который не снимается приемом нитроглицерина. Боль может иррадиировать в область левой лопатки, руку или нижнюю челюсть.
- Цереброваскулярный. В данном случае для патологии характерны проявления ишемии головного мозга. Больной может жаловаться на сильное головокружение, тошноту, выраженные головные боли, а также возникновение обморочных состояний. Неврологическая симптоматика достаточно сильно осложняет постановку правильного диагноза. Единственными симптомами инфаркта миокарда являются характерные изменения на ЭКГ.
- Абдоминальный. В этом случае локализация боли является нетипичной. У больного отмечается выраженная болезненность в эпигастральной области. Характерно наличие рвоты, изжоги. Живот сильно вздут.
- Астматический. На первый план выходят симптомы дыхательной недостаточности. Выражена сильная одышка, возможно появление кашля с пенистой мокротой, что является признаком левожелудочковой недостаточности. Болевой синдром либо отсутствует полностью, либо проявляется перед одышкой. Данный вариант характерен для людей пожилого возраста, у которых в анамнезе уже есть перенесенный инфаркт.
- Аритмический. Основным симптомом является нарушение сердечного ритма. Болевой синдром слабо выражен или отсутствует полностью. В дальнейшем возможно присоединение одышки и снижение артериального давления.
- Стертый. При данном варианте проявления отсутствуют полностью. Больной не предъявляет никаких жалоб. Выявить заболевание можно лишь после проведения ЭКГ.
Учитывая обилие вариантов, возможных при данном заболевании, его диагностика является крайне сложной задачей и чаще всего основывается на проведении ЭКГ-обследования.
Выделяют стадии инфаркта миокарда:
1. Предынфарктный период.
2. Острейшая стадия. Длится первые 5-6 часов от начала появления признаков инфаркта. На этой стадии происходит прекращение поступления кислорода к сердечной мышце.
3. Острая стадия. Характеризуется наличием участков некроза. Длится до 14 дней и в зависимости от площади поражения зависит появление осложнений.
4. Подострая стадия. Начинается с 14 дня и до 30 дней. В этот промежуток погибшие клетки миокарда замещаются на рубцовую ткань, остальные участки, которые пострадали меньше, восстанавливают свою работу.
5. Рубцовая стадия. Начинается с конца первого месяца, характеризуется формированием рубца. Эта часть сердца не участвует в работе и по ней не проводится нервный импульс. Вследствие часть нагрузки на себя берут другие отделы сердца, а нервный импульс меняет свой нормальный ход, поэтому частым осложнением являются аритмии.
6. Постинфарктный период. На месте рубца развивается плотная соединительная ткань.
Инфаркт: как это бывает
– Александр Викторович, что такое инфаркт?
– Инфаркт – это омертвение ткани. Может быть инфаркт не только миокарда, то есть сердечной мышцы, но и мозга, и других органов человеческого тела. Но все знают в основном об инфаркте миокарда.
Инфаркт миокарда – это омертвение участка сердца, а раз есть какое-то омертвение, значит – и сбои в работе нашего «мотора», как очень часто называют сердце. Собственно, само появление мертвой ткани не так опасно, потому что между ней и нормальной, живой тканью всегда есть некая «средняя полоса». Опасны последствия. Могут, например, появляться какие-то необычные электрические импульсы в сердечной мышце, которые приведут к нарушению сердечного ритма. Если омертвела часть проводящего пути, то, естественно, может прекратиться кровопроведение и наступит так называемая блокада, у человека появятся признаки недостаточности кровообращения, один из главных – одышка. Конечно, при развивающемся омертвении сердце кричит о помощи – отсюда боль. Бывают очень сильные болевые приступы, и от серьезного болевого шока и давление резко падает, и разные другие тяжелые неприятности случаются. Много беды может наделать инфаркт миокарда.
– Какие осложнения вызывает инфаркт, если это омертвение ткани?
– Очень серьезные. И начинаются они буквально в первые минуты. Некроз сердечной мышцы вызывает сильнейшую боль, как я уже говорил. Боль настолько сильную, что снять ее могут только наркотики или лечебный наркоз. Это так называемый кардиогенный, то есть рожденный сердцем, шок. Давление низкое, холодный пот, больной бледен. Развивается одновременно и сердечная недостаточность. Это очень опасное осложнение. Больной начинает задыхаться, проявляется картина отека легких – еще одно опасное осложнение. Вот почему надо вызывать машину скорой помощи, если беспокоят загрудинные боли, которые не проходят. Так и говорить: «Боли в сердце не проходят». Эти загрудинные боли, часто отдающие в нижнюю челюсть, очень опасны.
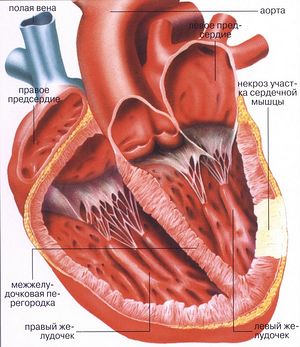
В сердце иногда образуются тромбы. Потому что в сердце могут быть поврежденные ткани с такой шероховатой поверхностью, на которой фиксируются кровяные пластинки. Этот тромб может быть плотным, твердым, проросшим соединительной тканью – такой не опасен. Но бывают рыхлые, ломкие тромбы, они от малейшего напряжения сердца, от толчка крови ломаются, от них отрывается кусочек и летит дальше по сосуду. Этот тромб – точнее: тромбоэмбол – может закупорить сосуд. Хорошо, если сосуд маленький, если сосуд на руке или на ноге – хотя что же тут хорошего! Но это по крайней мере не смертельно опасно. А если закупорится сосуд мозга?!
Как осложнение после инфаркта может развиться так называемый постинфарктный синдром, когда ткань инфарктцированного сердца становится для своего организма чужеродной. Дело в том, что при инфаркте миокарда поврежденная ткань биохимически несколько перерождается, и организм, ошибочно распознав ее как чужеродную, начинает против нее вырабатывать антитела, которые должны ее уничтожить. Начинается процесс отторжения, а заодно эти антитела идут туда, куда им вообще не нужно. Скажем, в плевру, в перикард, в соединительную ткань легких, в суставы… Начинается воспаление иммунного характера. И одновременно с инфарктом развиваются еще и такие заболевания, как плеврит, перикардит, артрит. Иногда состояние больного остается тяжелым очень долго, обострения длятся и месяцы, и год. Приходится принимать гормональные препараты, чтобы подавить это состояние, а они сами не очень-то легко переносятся организмом.
Как последствие инфаркта могут быть и какие-то психические сдвиги у больного, психотические реакции, состояние острого психоза, тяжелый стресс, вызванный кислородным голоданием мозга. И тогда больному приходится лечиться у психиатра.
Может развиться аневризма – такое выпячивание, выбухание на поверхности сердца: ткань инфарктцированного сердца становится неупругой, она растягивается, и снаружи на сердце выступает такой мешок. Опасность в том, что этот мешок в любой момент может разорваться. Да и просто он мешает нормальному сокращению сердца.
– А часто бывает разрыв сердца?
– Когда вы в романах читаете: «Он умер от разрыва сердца», на самом деле никакого разрыва не было, это инфаркт миокарда. Хотя разрывы сердца бывают, но редко. Чаще лопается этот аневризматический мешок. Кроме того, в этом мешке образуются тромбы, и оттуда они стреляют по сосудам в мозг, в руки, в ноги, в живот, в почки, в селезенку, в кишечник…
1 Механизм развития инфаркта
Особенностью работы сердца являются постоянные сокращения миокарда. Чтобы миокард функционировал бесперебойно, требуется приток высокооксигенированной (обогащенной кислородом) крови. За выполнение этого условия отвечает разветвленная сеть сердечных сосудов, которая берет свое начало от аорты в виде коронарных артерий.
Если какой-то участок сердечной мышцы претерпевает кислородное голодание, в нем развиваются патологические явления. Последние очень быстро принимают необратимый характер.
При недостатке притока крови некритического характера возникает малокровие (обратная ишемия) участка сердечной мышцы. Из-за этого у человека проявляются стенокардитические боли за грудиной. Если же дефицит кислорода вызван полным прекращением кровообращения, то развиваются патологические процессы — накапливаются токсические продукты обмена, которые переходят на анаэробный режим работы, используя внутренние энергетические запасы клеток.
Глюкоза и АТФ (запасы собственной энергии) расходуются очень быстро. Примерно за 20 минут обескровленный участок сердечной мышцы полностью истощается, погибает. Этот процесс и представляет собой инфаркт миокарда — некроз. Его размеры определяются уровнем перекрытия сосудов, скоростью развития ишемии, возрастом человека и иными факторами. К примеру, острая трансмуральная форма инфаркта миокарда, которая связана с некрозом всей толщи сердечной мышцы, протекает очень тяжело, развивается при перекрытии крупной ветви коронарного сосуда.
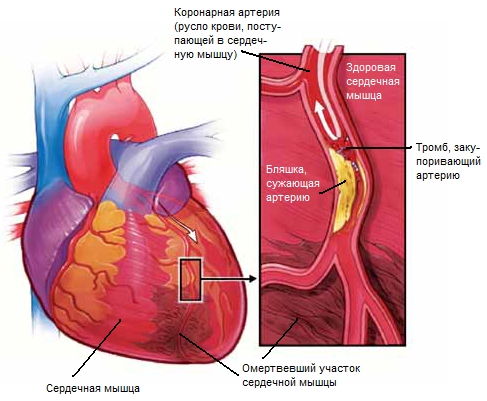
В артериях сердца образуются атеросклеротические бляшки, которые могут закупориться тромбом
Нарушенное кровоснабжение миокарда может быть вызвано блокировкой просвета сосуда тромбом или атеросклеротической бляшкой (эти факторы могут присутствовать одновременно). Кроме того, среди причин выделяют резкий спазм коронарных артерий. Он происходит под воздействием химических (лекарства, канцерогены) или физических (холод) факторов. Транспортировка кислорода снижается при уменьшенном содержании в крови гемоглобина. Это отмечается при тяжелой анемии. Другая возможна причина — кардиомиопатия — резкая гипертрофия сердечной мышцы.
Инфаркт миокарда провоцируют следующие факторы:
- гипертоническая болезнь;
- сахарный диабет;
- чрезмерная масса тела;
- ишемическая болезнь сердца (нестабильные формы, проявляющиеся приступами стенокардии);
- курение;
- употребление алкоголя;
- сердечная аритмия;
- большое потребление соли и животных жиров;
- длительные стрессовые ситуации.
Лечение
Основные цели первоочередных лечебных мероприятий при инфаркте миокарда:
- Для лечения острой недостаточности сердца используют сердечные гликозиды (коргликон, строфантин), диуретики (фуросемид).
- Купирование болевых ощущений – один из важнейших и неотложных этапов лечения ИМ. При неэффективности таблетированного нитроглицерина, его вводят в/в капельно либо наркотический анальгетик (например, морфин) + атропин в/в. В некоторых случаях проводят нейролептанальгезию – в/в нейролептик (дроперидол) + анальгетик (фентанил).
- Антиаритмическая терапия. Для устранения нарушений ритма, сердечной недостаточности, восстановления метаболизма в ткани сердца применяют антиаритмические препараты (бисопролол, лидокаин, верапамил, атенолол), анаболики (ретаболил), поляризующую смесь и т.д.
- Тромболитическая и антикоагулянтная терапия направлена на сокращение зоны некроза. Впервые сутки от появления первых признаков инфаркта для рассасывания тромба и восстановления кровотока возможно проведение процедуры тромболизиса, но для предотвращения гибели кардиомиоцитов эффективнее ее делать в первые 1–3 часа. Назначают тромболитические препараты – фибринолитики (стрептокиназа, стрептаза), антиагреганты (тромбо-АСС), антикоагулянты (гепарин, варфарин).
Атипичные типы болезни
Атипичные формы болезни чаще всего встречаются у пожилых пациентов с разными хроническими заболеваниями. Особенно часто на фоне сердечной недостаточности или при наличии инфаркта в анамнезе. Существуют следующие атипичные формы поражения миокарда:
Периферический инфаркт с атипичным расположением болевых ощущений. В таких ситуациях боль может быть в горле, под лопаткой, в шейно-грудном отделе позвоночника
Чтобы диагностировать обращают внимание на прочие симптомы: головокружение, слабость, потливость, страх смерти, проблемы с сердцебиением.
Абдоминальная форма. Является признаком заднего инфаркта и проявляется болями в в эпигастрии, в правом подреберье или во всей право половине живота
Симптомами патологии являются: холодный пот, падение артериального давления, возможно кишечное или желудочное кровотечение.
Астматическая форма. Основной симптом в таких случаях – резкий и сильный приступ удушья. Может выделяться пенистая розовая мокрота, холодный пот. Развивается при обширных трансмуральных инфарктах, а также при недостаточности митрального клапана.
Коллаптоидная форма. Боли отсутствуют, внезапно случается обморок, потемнение в глазах, падение артериального давления.
Отечная. Резкое появление одышки, слабость. Ощущение нестабильной работы сердца.
Аритмическая форма. В таком случае отсутствует болевой синдром и остальные признаки инфаркта могут быть слабо выражены. Основной симптом – аритмия разного типа и внезапности.
 Диагностика проводится в клинических условиях и под наблюдением специалиста. Атипичные формы опасны тем, что большинство пациентов, не подозревая у себя инфаркта, не обращаются за квалифицированной помощью.
Диагностика проводится в клинических условиях и под наблюдением специалиста. Атипичные формы опасны тем, что большинство пациентов, не подозревая у себя инфаркта, не обращаются за квалифицированной помощью.
Первая помощь
Если вы заметили симптомы сердечного приступа у мужчин или женщин, необходимо срочно предпринять соответствующие меры:
- Успокоить больного, прекратить физическую нагрузку (усадить или уложить его).
- Ослабить галстук, расстегнуть пуговицы, воротник, ремень – обеспечить беспрепятственное поступление кислорода.
- Вызвать скорую помощь.
- Измерить АД. Если систолическое давление выше 100 мм рт. ст., пострадавшему дают 1 таблетку нитроглицерина под язык, после – еще одну через 10 минут, манипуляции повторяют вплоть до приезда скорой помощи. При низком АД нитроглицерин давать нельзя.
- Дать пациенту разжевать таблетку аспирина.
Причины инфаркта миокарда у женщин
Людям более-менее знакомым с болезнями сердца известно, что сердечный приступ случается, когда кровоток, переносящий кислород в сердечную мышцу, сильно уменьшается или полностью блокируется. Это может происходить из-за того, что аорта или иные крупные артерии перекрываются холестерином или другими субстанциями (бляшками). Как следствие, из-за недостатка крови развивается омертвление миокарда (основных мышечных тканей сердца), или по-научному инфаркт.
Однако у женщин клиническая картина несколько иная. Инфаркт у них происходит не столько из-за холестерина, сколько из-за сильного спазма или вовсе разрыва крупной артерии. Причины могут быть любыми:
-
неврология;
-
сильное психическое потрясение, стресс;
-
вредные привычки, плохое питание, малоподвижный образ жизни. Как результат – нарушение эластичности сосудов.
Есть и другие причины, которые пока изучены не до конца.
Именно поэтому жертвами инфаркта часто становятся вполне молодые и с виду здоровые женщины. Кроме того, по международным клиническим наблюдениям, 30% случаев инфарктов у женщин проходит вообще без симптомов.
Первые признаки, предшествующие инфаркту миокарда.
Более чем у половины людей с инфарктом миокарда за несколько дней или даже недель могут появиться первые его признаки
Однако, в большинстве случаев на них никто не обращает внимание. Больные редко обращаются за медицинской помощью
Примерно 30% больных все же приходят к врачу с жалобами, но и они во многих случаях интерпретируются неправильно.
Как правило, к первым признакам относится боль или дискомфорт в левой половине грудной клетки, боль отдает в левую половину шеи, нижнюю челюсть, левую руку. Возможна локализация болей или дискомфорта в верхней половине живота. Болевой синдром может быть связан с физической нагрузкой, приемом пищи, эмоциональным напряжением, но достаточно часто боли могут возникать спонтанно, без четкой связи с провоцирующим фактором. Продолжительность болевого синдрома от 5 до 20 минут и более. Боли купируются или снижается их интенсивность при приеме нитроглицерина.
В случае, если ранее были симптомы стенокардии напряжения, то есть, характерные боли появлялись при физической нагрузке, купировались приемом нитроглицерина, перед инфарктом миокарда заболевание меняет свое течение на более агрессивное. Боль носит более интенсивный характер, приступы становятся продолжительнее (более 10-15 минут), область иррадиации боли может расширяться, приступы могут возникать при гораздо меньшей физической нагрузке, чем раньше. К стенокардии напряжения может присоединяться стенокардия покоя, приступы боли, жжения в груди могут появляться в покое и в ночное время. Может появиться повышенная утомляемость, слабость, вялость, потливость, головокружение, возможно появление одышки. Это состояние называется нестабильной стенокардией. Нестабильная стенокардия требует экстренной госпитализации в кардиологическое отделение.
При своевременном обращении к врачу можно предупредить развитие инфаркта миокарда.
Симптомы инфаркта миокарда
Вот классические признаки инфаркта:
- острая сильная давящая, распирающая, боль за грудиной, отдающая в шею, левое плечо, между лопатками;
- одышка, кашель;
- чувство страха;
- бледность кожи;
- повышенная потливость.
Симптомы при нетипичных формах инфаркта миокарда
Абдоминальная форма — характеризуется болью вверху живота (подложечной области), икотой, вздутием живота, тошнотой и рвотой, тахикардией.
Астматическая форма — встречается после 50 лет и проявляется интенсивной одышкой, удушьем, сухими и влажными, средне- и крупнопузырчатыми хрипами в легких.
Безболевая форма — встречается в 1% случаев, как правило у пациентов с сахарным диабетом. Проявляется слабостью, вялостью, отсутствием субъективных ощущений. Перенесенный инфаркт выявляют при плановой электрокардиографии (ЭКГ).
Церебральная форма характеризуется нарушением кровоснабжения мозга. В 40% случаев встречается при инфаркте передней стенки левого желудочка. Клиника: головокружение, нарушение сознания, очаговая неврологическая симптоматика (парезы мышц), дезориентация во времени и пространстве, потеря сознания.
Коллаптоидная форма — проявление кардиогенного шока, который является самым грозным осложнением инфаркта миокарда. Клиника: резкое падение артериального давления, тахикардия, головокружение, потемнение в глазах, обильное потоотделение, потеря сознания.
Аритмическая форма проявляется нарушениями ритма сердца: экстрасистолией, пароксизмальной тахикардией, мерцательной аритмией, атриовентрикулярными блокадами. ЭКГ-диагностика крайне затруднена из-за аритмологических наложений.
Периферическая форма характеризуется болевым синдромом в нетипичных местах: нижней челюсти, горле, руке, пальцах, спине. Пациенты жалуются на слабость, потливость, бледность кожи, тахикардию, снижение артериального давления, аритмию.
Отечная форма проявляется одышкой, слабостью, отеками, накоплением жидкости в грудной клетке и животе (асцит), увеличением печени и селезенки (гепатомегалия) из-за нарастающей правожелудочковой недостаточности.
Комбинированная форма характеризуется различными сочетаниями атипичных форм инфаркта.
Нетипичные симптомы сердечного приступа у женщин
Существует небольшое количество патологических признаков болезни, которые встречаются не чаще, чем у 10% женщин, и считаются нетипичными.
Именно:
- болевой синдром смещен не с области грудной клетки, а локализуется в передней стенке гортани, а в некоторых случаях даже в подчелюстной впадине;
- нарушается работоспособность левой руки, появляются проблемы со сгибанием локтевого сустава;
- во время попытки заговорить возникает острый спазм бронхиального просвета, вырывается сухой кашель;
- боль сосредотачивается не в грудной клетке, а ощущается со стороны расположения желудка.
Также к категории нетипичных признаков инфаркта миокарда у женщин относятся клинические случаи, когда любые виды болевого синдрома полностью отсутствуют, а вся патологическая симптоматика заключается в нарушении ритмической активности сердца и сильной одышке.