Cтеноз левого атриовентрикулярного отверстия
Содержание:
- Стадии и степени
- Строение
- Лечение митрального стеноза
- Дополнительная хорда (трабекула) левого желудочка сердца: понятие, прогноз
- Лечение:
- Диагностика стеноза митрального клапана
- Относительная недостаточность митрального клапана
- Приобретенные (клапанные) пороки сердца
- Что происходит с сердцем и кровообращением при приобретенных пороках
- Лечение заболевания
- Виды МАРС
- Осложнения
- Статистика
- Что такое митральный клапан и где он расположен?
- Образ жизни при митральном стенозе
- Открытое овальное окно
Стадии и степени
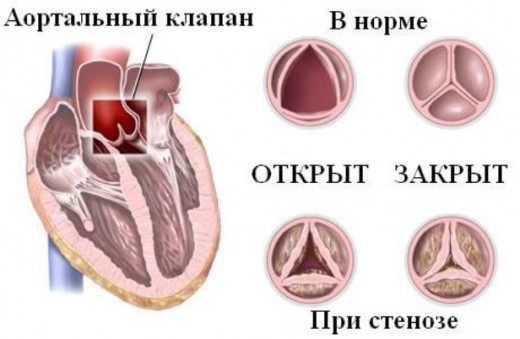
По площади сужения левого атриовентрикулярного отверстия выделяют 4 степени митрального стеноза:
- I степень – незначительный стеноз (площадь отверстия > 3 кв. см)
- II степень — умеренный стеноз (площадь отверстия 2,3-2,9 кв. см)
- III степень — выраженный стеноз (площадь отверстия 1,7–2,2 кв. см)
- IV степень — критический стеноз (площадь отверстия 1,0–1,6 кв. см)
В соответствии с прогрессированием гемодинамических расстройств течение митрального стеноза проходит 5 стадий:
- I – стадия полной компенсации митрального стеноза левым предсердием. Субъективные жалобы отсутствуют, однако аускультативно выявляются прямые признаки стеноза.
- II — стадия нарушений кровообращения в малом круге. Субъективные симптомы возникают только при физической нагрузке.
- III – стадия выраженных признаков застоя в малом круге и начальных признаков нарушения кровообращения в большом круге.
- IV — стадия выраженных признаков застоя в малом и большом круге кровообращения. У больных развивается мерцательная аритмия.
- V – дистрофическая стадия, соответствует III стадии сердечной недостаточности
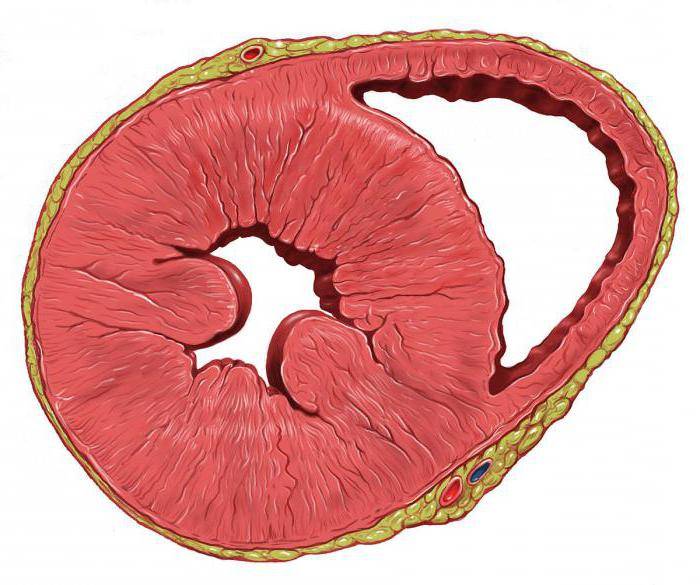
Строение
Анатомия левого атриовентрикулярного отверстия:
- МК разделяется на две створки комиссуральными перегородками, из которых передняя более круглая и длинная, задняя – короткая и несколько напоминает квадрат;
- в некоторых случаях створок может быть от 3 до 5;
- количество дополнительных элементов зависит от размера фиброзного кольца (ФК);
- в местах смыкания створок крепятся папиллярные мышечные волокна (в норме у человека до 3 передних и 1-5 задних мышц);
- к фиброзной поверхности МК, направленной в полость левого желудочка, прикреплены сухожильные волокна (хорды), которые далее разделяются на нити к каждой створке;
- движение структур в зависимости от фазы сократимости плавное и точное;
- все элементы обеспечивают полноценное раскрытие двухстворчатого митрального клапана сердца в фазу диастолы противофазы – разнонаправленного физиологического движения створок, облегчающего отток крови.
Гистологическое строение митрального клапана
Основные тканевые составляющие МК:
- створки, образованные трехслойной соединительной тканью, прикрепляющиеся к атриовентрикулярному отверстию;
- собственное клапанное кольцо из фиброзной и мышечной ткани;
- внутренняя поверхность выстлана оболочкой сердца, эндокардом;
- средний отдел из губчатой ткани.
Как выглядит митральный клапан левых отделов сердца и что это такое, представлено на фото ниже: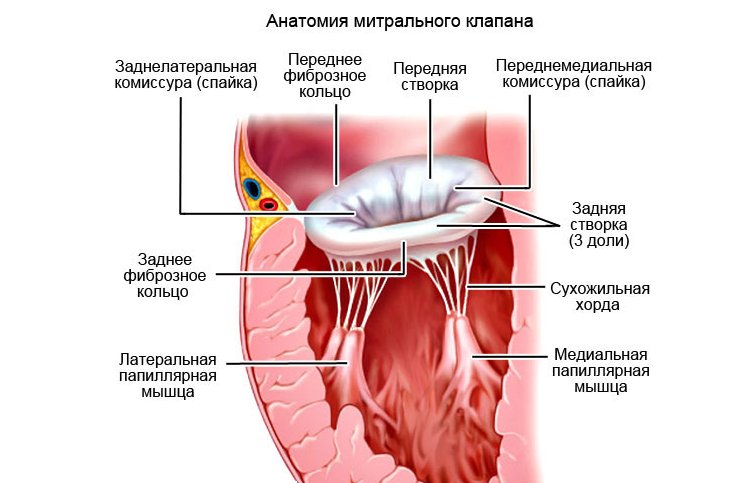
Лечение митрального стеноза
Своевременное выявление критической степени сужения митрального отверстия, а затем митральная комиссуротомия и последующее проведение предупредительной противоревматической терапии могут на многие годы сохранить у больных полную компенсацию сердечной деятельности и нормальную физическую активность.
Появление мерцательной аритмии, значительная дилатация левого предсердия и правых камер сердца, увеличение печени и отечность ног свидетельствуют не только о резком сужении левого венозного устья, но и о тяжелых дистрофических изменениях миокарда. В этих случаях консервативное лечение может лишь уменьшить степень застойной недостаточности кровообращения. Хирургическая коррекция митрального клапана также не дает вполне удовлетворительных результатов.
Среди приобретенных пороков сердца также присутствуют такие как недостаточность митрального клапана, сложные пороки сердца
Дополнительная хорда (трабекула) левого желудочка сердца: понятие, прогноз
В норме в сердце циркулирует кровь из предсердия в правый и левый желудочек. Отток проводится благодаря сердечным клапанам, которые работают в одном ритме с сокращением сердца. Трабекулы нужны для того, чтобы поддерживать клапаны и придавать им эластичности, они расположены с каждой стороны желудочка. В медицине трабекулы также называют хордами.
Трабекула левого желудочка — малая аномалия сердца, которая не несет угрозу для жизни человека
В последнее время в связи с развитием технологий и более тщательным обследованием новорожденных детей на предмет врожденных аномалий количество обнаруженных трабекул в левом желудочке значительно возросло.
Многие не разграничивают понятия «дополнительная хорда» и «дополнительная трабекула», однако врачи утверждают, что это разные вещи. Хордой называют тонкую нить соединительной ткани, которая тянется от митрального клапана к мышечной ткани желудочка.
Под трабекулой же понимают перегородки, небольшие выросты, тяжи, то есть трабекула может провисать в полость желудочка, а не соединять клапан с мышечной тканью. Однако не все врачи признают это различие и иногда пишут в заключении «хорда» вместо «трабекула».
Чаще всего ее обнаруживают именно у детей, так как она является врожденной. Сердце, как известно, состоит из четырех камер: двух предсердий и двух желудочков. Желудочек и предсердие разграничиваются клапаном, который служит вратами, пропускающими кровь в желудочек и не выпускающими ее обратно в предсердие.
Полезное видео — УЗИ сердца ребенку.
Трабекула левого желудочка по сути представляет собой еще одну хорду, соединяющую клапан с мышцей левого желудочка. Это не опасно для здоровья ребенка и может никак не проявляться на протяжении всей жизни.
Трабекула левого желудочка относится к малым аномалиям сердца, это не порок сердца и не смертельное заболевание. Часто оно даже не требует особого лечения, однако ребенка с такой аномалией рекомендуется наблюдать и регулярно показывать врачу.
Трабекула левого желудочка относиться к наследственным заболеванием
Однако в некоторых случаях трабекула левого желудочка сопровождается осложнениями или возникает на фоне другого, более обширного заболевания, такого как соединительно-тканная дисплазия. В этих случаях у ребенка будут проявляться определенные признаки, требующие обследования.
При наличии не одной, а нескольких дополнительных хорд можно заподозрить заболевание соединительной ткани, что отразится на всем организме в целом.
Признаки трабекулы левого желудочка:
- Боли в области сердца, тахикардия. Боли и учащенное сердцебиение могут наблюдаться в период активного роста ребенка, когда происходит увеличение размера внутренних органов, рост костей и мышечной ткани. Как правило, ребенок жалуется на регулярную тахикардию и болезненные ощущения в груди после физической активности или без нее.
- Быстрая утомляемость. При возникновении осложнений и повышенной нагрузке на сердце ребенок начинает быстро уставать, жалуется на хроническую усталость, беспричинную слабость, быстро утомляется. При таких жалобах педиатры часто назначают ЭКГ, анализ крови, что поможет выявить другие нарушения и обнаружить трабекулу.
- Деформация конечностей. При заболевании соединительной ткани страдает не только сердце, но и скелет, мышечная ткань всего организма. У ребенка с дисплазией соединительной ткани наблюдается аномальная гибкость, сколиоз, вихляющая походка, прогнутая линия спины.
- Нарушение работы органов ЖКТ. У детей с дисплазией нередко наблюдается загиб желчного пузыря, а также гастроэзофагеальный рефлюкс, при котором содержимое желудка попадает вместе с желудочным соком в пищевод, вызывая его раздражение.
ООО и грудное плавание.
ускоренный поток на легочной артерии НК
Дополнительные трабекулы в подавляющем большинстве случаев являются случайной диагностической находкой. Такое аномальное строение не считается пороком сердца, так как не приводит к недостаточности функции миокарда.
Пациенты с дополнительными трабекулами наблюдаются по месту жительства и периодически проходят инструментальное обследование. При появлении жалоб выполняют эхокардиографию, суточное мониторирование электрокардиограммы.
Лечение:
Естественное течение порока определяется размерами ДМПП и выраженностью митральной недостаточности. Тяжелые формы проявляют себя в первые месяцы и годы жизни и требуют ранней хирургической коррекции. При легких формах порока жалобы могут отсутствовать, а заболевание проявляться только аускультативной симптоматикой; больные доживают до взрослого возраста и сохраняют работоспособность аналогична тому, как это наблюдается при вторичных ДМПП Описаны единичные случаи, когда больные доживали до 60 и более лет. Однако большинство больных без операции умирают до 20—30-летнего возраста от сердечной недостаточности, легочной гнпертензии, бактериального эндокардита, нарушений сердечного ритма.
Показания к операции. В связи с тем что легочная гнпертспзня при частично открытом АВК наблюдается редко. корригирующую операцию целесообразно проводить в 6—10 лет, когда можно получить оптимальные результаты функционального состояния митрального клапана в отдаленные сроки. Противопоказанием к операции является острый бактериальный эндокардит.
Операция заключается в восстановлении целостности передней створки митрального клапана, что достигается наложением отдельных швов; первичный ДМПП закрывается заплатой. При необходимости может быть выполнена пластическая операция и на трикуспидальном клапане. Потребность в протезировании митрального клапана возникает довольно редко и обусловлена чаще всего сопутствующей патологией — двойным митральным клапаном.
Хирургическая летальность колеблется от 3,7 до 6,7 % при изолированной форме порока и 14 % при сочетании с другими ВПС | Studer M . et al ., 1982]. Летальные исходы чаще отмечаются у детей раннего возраста с малой массой тела, имеющих тяжелую митральную недостаточность и кардиомегалию. Среди осложнений, ведущих к летальному исходу, можно выделить сердечную недостаточность из-за неадекватной коррекции митрального клапана, сужения в субаортальном тракте, полную атриовентрикулярную блокаду, протезирование клапана у младенцев, нарушения сердечного ритма.
Отдаленные результаты операции при частично открытом АВК, несмотря на сохранение у многих больных остаточного шума недостаточности митрального клапана, как правило, хорошие. Выживаемость больных через 20 лет после операции составляет 94 %, и лишь 5 % из них требуют повторного пмешатель ства на митральном клапане.
Диагностика стеноза митрального клапана
Диагноз митрального стеноза устанавливается на основании следующих данных.
1. Клинический осмотр
Обращает на себя внимание бледность кожных покровов в сочетании с цианотичным окрашиванием щек («митральный румянец»), отеки голеней и стоп, увеличение живота. Определяется пониженное артериальное давление в сочетании со слабым частым пульсом
При выслушивании органов грудной клетки (аускультации) выявляются патологические шумы и тоны (так называемый «ритм перепела»), обусловленные током крови через суженное отверстие, хрипы в легких. При прощупывании живота (пальпации) определяется увеличение печени.
2. Лабораторные методы обследования. В клиническом анализе крови можно выявить повышение уровня лейкоцитов (белых кровяных телец) вследствие активного ревматического процесса в организме, нарушение свертывающей системы крови. В общем анализе мочи появляются патологические показатели, свидетельствующие о нарушении функции почек (белок, лейкоциты и др). В биохимическом анализе крови определяются показатели нарушения функции печени и почек (билирубин, мочевина, креатинин и др). Также в крови методами иммунологических исследований возможно выявить изменения, характерные для ревматизма (С – реактивный белок, антистрептолизин, антистрептокиназа и др).
3. Инструментальные методы исследования.
— при проведении ЭКГ регистрируются изменения, характерные для гипертрофии левого предсердия и правого желудочка, нарушения ритма сердца.
— суточное мониторирование ЭКГ позволяет выявить возможные нарушения ритма сердца при обычной бытовой активности, не зарегистрированные при проведении однократной ЭКГ в состоянии покоя.
— при рентгенографии органов грудной клетки определяются застойные явления в легких, изменение конфигурации сердца вследствие расширения его камер.
— эхокардиография (УЗИ сердца) проводится с целью визуализации внутренних образований сердца, выявляет изменение толщины и подвижности створок клапана, сужение его отверстия, позволяет измерить площадь сужения. Также при ЭХО – КГ врач определяет степень выраженности нарушений гемодинамики (повышенное давление в левом предсердии, гипертрофию и дилатацию (расширение) левого предсердия и правого желудочка), оценивает степень нарушений кровотока из левого желудочка в аорту (фракция выброса, ударный объем).
По площади атриовентрикулярного отверстия различают незначительный стеноз (более 3 кв. см.), умеренный стеноз (2.0 – 2.9 кв. см.), выраженный стеноз (1.0 – 1.9 кв. см.), критический стеноз (менее 1.0 кв. см.)
Измерение этого показателя важно в плане ведения больного, в частности, определения хирургической тактики, так как стеноз с площадью менее 1.5 кв. см
является прямым показанием к операции.
— перед оперативным лечением или в случаях неясного диагноза может быть показана катетеризация полостей сердца, при которой в камерах сердца измеряется давление и определяется разница давления в левых предсердии и желудочке.
Относительная недостаточность митрального клапана
Под относительной недостаточностью митрального клапана понимают наличие
регургитантного потока при отсутствии структурных изменений со стороны
клапанного аппарата.Наблюдается при левожелудочковой дилатации, дискинезии
стенок левого желудочка, дисфункции папиллярных мышц и др. состояниях
нарушающих нормальную кинетику клапана.
ЭхоКГ критерии:
- Смещение митрального клапана к задней стенке левого
желудочка - Уменьшение EF наклона передней митральной створки.
- Укорочение PR-AC интервала.
- Увеличение А волны митрального клапана (может отсутствовать
при тахикардии). - Преждевременное закрытие митрального клапана.
Допплер-ЭхоКГ:
- Наличие регургитантного потока, обычно не превышающего
1-2 градацию. - Оценка систолической функции левого желудочка и
легочной гемодинамики.
- Врожденная и приобретенная аномалия митрального
клапана. - Аномальное отхождение левой коронарной артерии от
легочной артерии. - Открытый атриовентрикулярный канал.
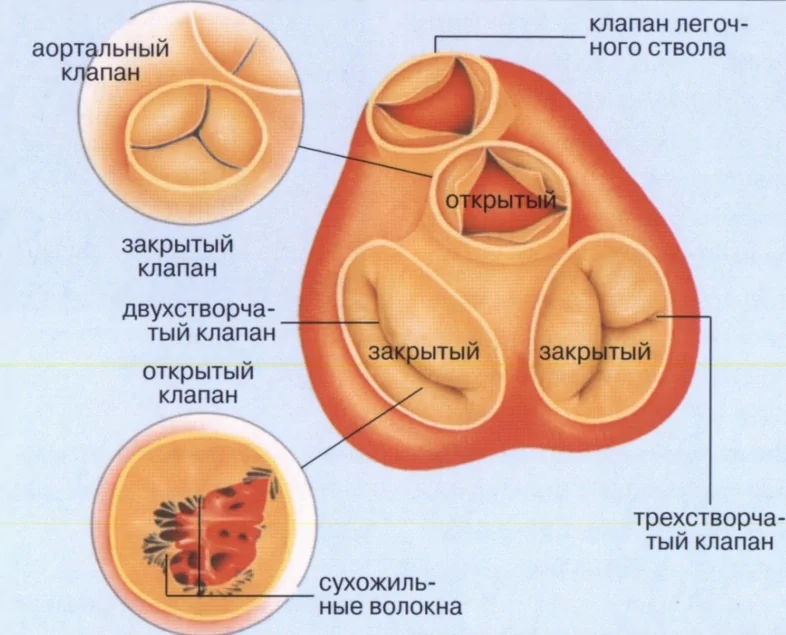
Приобретенные (клапанные) пороки сердца
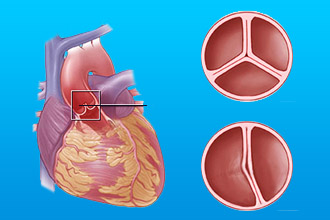
Причинами приобретенных пороков сердца чаще всего выступают следующие заболевания: ревматизм, сифилис, атеросклероз и инфекционный эндокардит. Данные пороки поражают только клапаны сердца (атриовентрикулярные, аортальные и клапаны легочной артерии).
В каждом из клапанов возможно развитие двух типов дефектов: недостаточность (неполное смыкание створок клапана) и стеноз (сужение клапанного отверстия). Следует отметить, что в одном и том же клапане могут одновременно наблюдаться и недостаточность, и стеноз. В этом случае такой порок будет называться сочетанным. Кроме того, часто имеет место поражение не одного, а двух и более клапанов (комбинированный порок сердца).
Рассмотрим патогенез нарушений внутрисердечной гемодинамики, карактерный для каждого из возможных видов клапанных пороков.
Недостаточность левого атриовентрикулярного (митрального) клапана
У пациентов, страдающих данным видом порока сердца, наблюдается неполное смыкание створок митрального клапана, что со-шровождается частичной регургитацией (обратным поступлением) крови во время систолы из левого желудочка в левое предсердие.
На «начальных стадиях процесса это приводит к уменьшению объема левого желудочка, поскольку происходит уменьшение сопротивления его выбросу. Однако в дальнейшем наблюдается прогрессирующее увеличение конечного диастолического объема левого желудочка.
В этой связи вначале его сократительная активность будет усилена. Далее развивается сначала тоногенная, а затем миогенная дилатация. Сократительная способность миокарда левого желудочка снижается. Увеличивается давление в полости левого желудочка и левого предсердия.
Возникает застой в венах малого круга кровообращения. В конечном «итоге это может привести к отеку легких.
Стеноз левого атриовентрикулярного отверстия
При данной патологии повышается сопротивление выбросу крови из левого предсердия в левый желудочек. Возникает гемодинамическая перегрузка предсердия, дилатация, что приводит к застою крови в малом круге кровообращения.
На первых порах стеноз левого атриовентрикулярного отверстия сопровождается одышкой при физической нагрузке. По мере прогрессирования процесса может появиться кровохарканье. Как и в случае недостаточности атриовентрикулярного клапана, возможно развитие отека легких.
Недостаточность аортального клапана
Данный вид порока сердца сопровождается регургитацией (обратным током) части крови, изгоняемой левым желудочком в аорту, обратно в левый желудочек во время диастолы, что связано с неполным смыканием створок аортального клапана. Это приводит к увеличению конечного диастолического объема левого желудочка.
Далее развивается его тоногенная дилатация. Однако перегрузка объемом часто носит умеренный характер, при котором морфофункциональные изменения миокарда левого желудочка формируются постепенно. В этих случаях выраженной гипертрофии не наблюдается и в течение длительного времени процесс развивается без явных клинических симптомов.
При травмах, расслоении аорты, инфекционном эндокардите возможно возникновение острой недостаточности аортального клапана, характеризующейся стремительным нарастанием нарушений внутрисердечной гемодинамики, сочетающейся с явлениями коллапса. В этом случае требуется немедленная хирургическая операция.
Что происходит с сердцем и кровообращением при приобретенных пороках
Приобретенные пороки развиваются медленно. Сердце включает компенсаторные механизмы и старается приспособиться под патологические изменения. В начале процесса наступает гипертрофия сердечной мышцы, полость камеры увеличивается в размерах, но затем медленно формируется декомпенсация и мышца становится дряблой, теряет способность функции «насоса».
В норме кровь во время сокращения сердца «проталкивается» из одной камеры в другую через отверстие с клапаном. Сразу после прохода кровяной порции створки клапана в норме смыкаются. При недостаточности клапана формируется некая щель, через которую кровь частично забрасывается назад, где сливается уже с подошедшей новой «порцией». Возникает застой и компенсаторное расширение камеры.
При сужении отверстия кровь не может пройти в полном объеме, и остаток ее дополняет прибывающую «порцию». Точно также как и при недостаточности, при стенозе возникают застойные явления и растяжение камеры. Со временем компенсаторные механизмы ослабляются, и формируется хроническая сердечная недостаточность.

К приобретенным порокам сердца относятся:
- недостаточность митрального клапана – вследствие развития рубцовых процессов после ревматического эндокардита;
- митральный стеноз (сужение левого предсердно-желудочкового отверстия) – сращение створок клапана и уменьшение отверстия между предсердием и желудочком;
- недостаточность клапанов аорты – неполное закрытие в период расслабления (диастолы);
- сужение устья аорты – кровь в момент сокращения левого желудочка не может вся выйти в аорту и скапливается в нем;
- недостаточность трехстворчатого (трикуспидального) клапана – кровь во время сокращения правого желудочка забрасывается назад в правое предсердие;
- стеноз правого предсердно-желудочкового отверстия – кровь из правого предсердия не может выйти вся в правый желудочек и скапливается в полости предсердия;
- недостаточность клапанов лёгочной артерии – кровь во время сокращения правого желудочка забрасывается назад в лёгочную артерию, вызывая повышение давления в ней.
Видео «Митральный стеноз»:
https://youtube.com/watch?v=VvYKjma1tnk
Лечение заболевания
К сожалению, нет специфичной консервативной терапии данного заболевания. Медикаментозное лечение нацелено на:
- Профилактику ревмокардита;
- Антибиотикопрофилактику перед инвазивными процедурами (предотвращение инфекционного эндокардита);
- Терапию возникших осложнений.
Показания к консервативному (медикаментозному) лечению и его основные особенности
Показания к консервативному ведению больных с МС:
- I, II и V стадии стеноза (когда инвазивное лечение не целесообразно);
- Коррекция легочной гипертензии, нарушений ритма, кровохарканья, ХНК;
- Неотложная помощь при отеке легких.
Схема терапии МС включает:
- Диуретики;
- Нитраты пролонгированного действия;
- β-блокаторы;
- Антикоагулянты;
- Блокаторы Са2+-каналов;
- Антиаритмические средства.
Когда прибегают к хирургическому вмешательству и как его выполняют?
Показания к хирургическому лечению:
- Симптомы легочной гипертензии;
- Площадь отверстия МК менее 1,5 см2;
- Бессимптомное протекание с высоким риском тромбоэмболий;
- Планирование беременности.
Виды инвазивного лечения:
- Чрескожная митральная комиссуротомия – разрыв или расчленение сращенных комиссур при помощи баллона, введенного по катетеру через межпредсердную перегородку. Имеет высокую эффективность, низкий риск осложнений, быстрое восстановление. Не используют при поздних стадиях и внутрисердечных осложнениях.
- Открытая вальвулотомия – операция на открытом сердце с использованием экстракорпоральной оксигенации. Проводится при наличии тромба в ЛП, кальцинозе обеих комиссур, комбинированных пороков сердца, ИБС с необходимым АКШ.
- Анулопластика (замена митрального клапана) – проводится пациентам с критическим поражением клапанного аппарата, при ІІІ/ІV классе NYHA. Имеет высший риск осложнений, смертности сравнимо с комиссуротомией. Соблюдение всех рекомендаций послеоперационной реабилитации значительно снижает вышеописанные риски.
Виды МАРС
МАРС включает в себя множество различных аномалий, касающихся как количества фестонов и створок внутри органа, так и отклонения в топографии и форме отдельных участков сердца. К наиболее распространенным в педиатрии аномалиям относятся:
- открытое овальное окно (ООО). Оно соединяет левое и правое предсердия плода, позволяя перекачивать кровь по телу, не используя в процессе кровотока легкие. После рождения окно прикрывается клапанной заслонкой и, благодаря разнице давления в предсердиях, постепенно зарастает. В норме этот просвет должен полностью закрываться у ребенка до 1 года;
- аневризма межпредсердной перегородки. Патология развивается на фоне ООО при его замедленном закрытии новообразующейся соединительной тканью. Появляющееся удлинение мембраны овальной ямки периодически может выпячиваться под давлением крови;
- евстахиева заслонка, или клапан. Эта заслонка присутствует у плода во время его пребывания в матке, она необходима для перенаправления кровотока из нижней полой вены к овальному отверстию без участия легких. Обычно после периода новорожденности клапан не превышает в длину одного сантиметра или полностью рудиментируется. Если евстахиева заслонка более 10 мм, у пациента формируется расширение нижней полой вены;
- сеть Хиари. Эта редкая патология наблюдается в 2% случаев выявления МАРС у детей. Данная аномалия представляет собой тонкие образования сетчатого типа, расположенные в области правого предсердия. Сеть Хиари образуется вследствие неполной редукции клапана коронарного синуса эмбриона;
- пролапс митрального клапана. Данная аномалия представляет собой аномальный прогиб одной или обеих створок митрального клапана в левое предсердие во время систолы левого желудочка.При этом проход может не полностью закрываться клапаном, в результате чего наблюдается обратный ток (регургитация) небольшого количества крови;
- пролапс трехстворчатого клапана. Редко встречается в изолированном виде и обычно сочетается с пролапсом митрального клапана. Клапан размещен между правым желудочком и правым предсердием. При его выпячивании и неполном закрытии образуется регургитация крови;
- ложные хорды левого желудочка. Хорды представляют собой тонкие соединительнотканные нити, которые прикрепляются одним концом к стенке левого желудочка, а другим к створкам митрального клапана. Основной функцией хорд является обеспечение открытия и закрытия клапанов во время систолы и диастолы левого желудочка. При отсутствии патологий развития общее количество хорд должно соответствовать количеству створок. Иногда в периоде внутриутробного развития закладывается одна или более дополнительных хорд. Когда оба конца нити зафиксированы хорда называется истинной. Если один конец не прикреплен к створке клапана, а свободно провисает в полость желудочка, то хорда называется ложной дополнительной, или добавочной хордой левого желудочка;
- дополнительная трабекула левого желудочка. Фактически данный термин равнозначен понятию дополнительной хорды.Трабекула представляет собой дополнительное соединительнотканно-мышечное образование в виде тяжей, которые в отличие от нормальных хорд имеют крепление не к створкам митрального клапана, а к свободным стенкам левого желудочка. Она появляется как в единичном, так и во множественном количестве. По своему расположению трабекулы бывают диагональными, продольными или поперечными. В большинстве случаев дополнительные трабекулы не оказывают отрицательного влияния на ток крови и являются гемодинамически незначимыми образованиями. Хотя, в случае поперечного расположения эктопической хорды в полости левого желудочка, ее наличие может провоцировать нарушение гемодинамики и развитие нарушения ритма сердца;
- нарушения нормального диаметра магистральных сосудов. К этому типу аномалий относятся функционально узкая аорта, дилатация корня аорты и синусов Вальсавы, идиопатическое расширение легочной артерии. Дети с низким значением диаметра аорты предрасположены к возникновению аритмий. Дилатация корня аорты и синусов Вальсавы не имеют гемодинамически значимых нарушений. Более того, с возрастом отмечается спонтанное исчезновение расширения синусов Вальсавы. Идиопатическое расширение легочной артерии характеризуется расширением ствола при отсутствии порока сердца и патологии легких. При идиопатическом расширении требуется динамическое наблюдение и обследование.
Все патологии, которые относятся к МАРС, являются врожденными.
Осложнения
Независимо от причины митрального стеноза, механизм развития этого порока сердца одинаков. Отмечается затруднение прохождения крови из левого предсердия в левый желудочек. В результате возникает перегрузка объемом крови левого предсердия, и оно расширяется.
Как и любой другой порок сердца, при митральном стенозе может отмечаться слабость сердечной мышцы и сердечная недостаточность. При митральном стенозе отмечается снижение кровотока в большом круге кровообращения.
При отсутствии должного лечения митральный стеноз может привести к таким осложнениям:
Сердечная недостаточность — это состояние, при котором сердечная мышцы настолько слаба, что неадекватно перекачивает кровь в организме.
Кроме того, отмечается застой крови в легких. Все это ведет к развитию недостаточности правого желудочка, и появляются отеки на ногах и животе.
Митральный стеноз приводит к переполнению кровью левого предсердия, а со временем и правых отделов сердца. В итоге это все ведет к появлению сердечной недостаточности и застою крови в легких.
При митральном стенозе расширение левого предсердия ведет к нарушению ритма сердца — фибрилляции предсердий. При этом предсердие начинает сокращаться в хаотичном порядке.
Тромбы могут током крови унестись в разные части тела, вызывая серьезные проблемы (например, инсульт). Одним из эффективных методов выявления наличия тромбов в предсердии — чреспищеводная эхокардиография.
Основная проблема, которая представляет собой опасность для здоровья, трудоспособности и жизни пациента заключается в том, что нарушается гемодинамика при митральном стенозе. Митральный порок с преобладанием стеноза приводит к тому, что обогащенная кислородом кровь из легочной вены не может в полном объеме поступить из предсердия в желудочек.
Часть её проникает в правое предсердие и поступает обратно в малый круг кровообращения. Это способствует расширению границ сердца вправо. Смещается электрическая ось, ослабевает мышечное усилие, направленное на перекачивание крови в легочном круге. При этом на левый желудочек оказываются дополнительные нагрузки за счет увеличения объема в лежащем ниже предсердии.
Тромбоэмболия легочной артерии — частая причина гибели пациентов с таким диагнозом. В большинстве случаев в течение нескольких лет формируется хроническая сердечная недостаточность с признаками кислородного голодания и ишемизации всех частей и органов тела.
На фоне этого происходит дальнейшее ухудшение гемодинамики при митральном стенозе, возникает застой жидкости в легких. Присоединяются сопутствующие патологии. Прогноз для жизни пациента при отсутствии правильного лечения достаточно серьезный.
Статистика
Митральный стеноз – это часто диагностируемый приобретенный порок митрального сердечного клапана:
- заболевание выявляется примерно у 90% всех пациентов с приобретенными пороками сердца;
- 1 человек из 50-80 тысяч страдает этим недугом;
- в 40% случаев это изолированная патология, в остальных – она сочетается с другими анатомическими дефектами строения сердца;
- риск клинического проявления заболевания увеличивается с возрастом: самый «опасный» возраст – 40-60 лет;
- женщины предрасположены к этому заболеванию больше чем мужчины: среди пациентов с данным пороком 75% лиц слабого пола.
Что такое митральный клапан и где он расположен?
 Основная функциональная особенность сердечного клапанного аппарата – преодолевать сопротивление в периферических и магистральных крупных сосудах, которые в норме поддерживают определенное давление. В левой половине находятся двухстворчатый и аортальный клапаны, в правой – трикуспидальный и клапан легочной артерии. Эти структуры выполняют основную задачу в сохранении стабильной гемодинамики, направляют ток крови и препятствуют обратному забросу.
Основная функциональная особенность сердечного клапанного аппарата – преодолевать сопротивление в периферических и магистральных крупных сосудах, которые в норме поддерживают определенное давление. В левой половине находятся двухстворчатый и аортальный клапаны, в правой – трикуспидальный и клапан легочной артерии. Эти структуры выполняют основную задачу в сохранении стабильной гемодинамики, направляют ток крови и препятствуют обратному забросу.
В зависимости от фазы сократимости полостей левое атриовентрикулярное отверстие выполняет роль заслонки для предотвращения регургитации (обратного заброса крови в предсердие) или воронки, облегчающей ток от двустворчатого клапана к аорте.
Топография
Сердце – четырехкамерный орган, разделенный перегородками на два желудочка и предсердия, которые сообщаются посредством атриовентрикулярных отверстий. Митральный клапан располагается между левыми отделами сердца. Проецируется на уровне промежутка четвертого и пятого ребра. При аускультативном выслушивании фонендоскопом физиологические тоны определяют в пятом межреберье, в области сердечной верхушки, которая соприкасается с грудной стенкой.
Образ жизни при митральном стенозе
Для пациента с данным заболеванием обязательно соблюдать следующие рекомендации: хорошо и правильно питаться, ограничивать объем выпиваемой жидкости и поваренной соли, установить адекватный режим труда и отдыха, хорошо высыпаться, ограничить физические нагрузки и устранить стрессовые ситуации, длительно находиться на свежем воздухе.
Беременной женщине необходимо своевременно становиться на учет в женскую консультацию для решения вопроса о пролонгировании беременности и выборе метода родоразрешения (как правило, путем кесарева сечения). При компенсированном пороке беременность протекает нормально, но при выраженных нарушениях гемодинамики беременность противопоказана.
Открытое овальное окно
Открытое овальное окно
— вариант развития мембраны овальной ямки межпредсердной перегородки (рис. 1.46). Открытое овальное окно во внутриутробном периоде является главным естественным сообщением между двумя кругами кровообращения. Оно необходимо для того, чтобы уменьшить поток крови к нефункционирующим во внутриутробном периоде легким. После рождения, когда начинает функционировать малый круг кровообращения, нет необходимости сохранять кровоток через овальное окно. Поэтому специальная складка (клапан) постепенно в течение двух-трех месяцев (у некоторых детей и дольше) прирастает к краям овального окна как «заплатка». Однако в 25–30% случаев закрытия овального окна не происходит, что может быть обусловлено недоразвитием клапана.
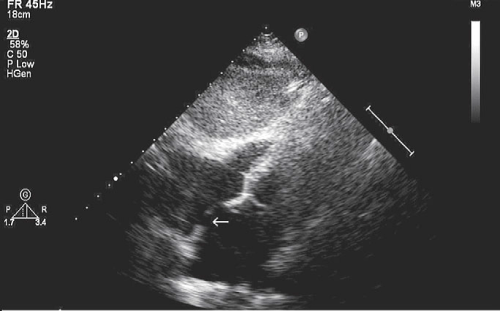



Рис. 1.46. Открытое овальное окно межпредсердной перегородки:в В-режиме (а) и (б) в режиме цветового допплеровского картирования
Значимыми диагностическими признаками наличия открытого овального окна служат: отсутствие эхосигнала в области овальной ямки, возникновение непостоянного «сброса» при цветном допплеровском картировании, зависимость этого «сброса» от фазы дыхания, отсутствие гемодинамически значимых изменений: перегрузки правых отделов, легочной гипертензии.
Необходимо отметить, что открытое овальное окно не относится к истинным дефектам перегородки, обусловленным недостаточностью его ткани, и поэтому не может быть причислено к ДМПП. При его существовании не происходит нарушения гемодинамики и практически никогда не требуется хирургическая коррекция. В определенных ситуациях незаращение овального окна
является компенсаторным, за его счет частично разгружаются правые отделы сердца при их перегрузке объемом или сопротивлением.
В редких случаях открытое овальное окно становится причиной парадоксальных эмболий головного мозга
, возникающих из-за сбросов эмболов из правых отделов сердца в левые.
Врожденные пороки сердца не всегда являются опасными для жизни, Достаточно распространенная дополнительная трабекула в левом желудочке не считается серьезным отклонением. Она лишь при сочетании с прочими недугами способна вызвать осложнения. Выявляют подобную аномалию в основном у новорожденных во время планового обследования. Устранять ее хирургическим путем не требуется. В редких случаях проводят медикаментозное лечение.
Дополнительная трабекула левого желудочка часто выявляется у грудничков. Связано подобное явление с улучшением медицинского оборудования для диагностики и более тщательным обследованием новорожденных детей. Полученных данных обычно хватает для точной постановки диагноза, но переживать преждевременно не стоит, так как столь незначительное отклонение не может быть опасным для здоровья.
С точки зрения анатомии, трабекула является эктопическим сухожильным образованием. Оно локализовано преимущественно в левом сердечном желудочке и никак не относится к клапану. Такую аномалию очень часто путают с хордой. Отличить их можно, ориентируясь на следующие нюансы:
- Хорда представлена в виде нити, связывающей митральный (двустворчатый) клапан и желудочек.
- Трабекула – это аномальный вырост, тяж или перегородка. Она зачастую просто свисает в полости желудочка, не соединяя его с клапаном.
Некоторые специалисты не воспринимают подобных отличий и пишут в своем заключении, что у ребенка дополнительная хорда, вместо трабекулы. Особого вреда от этого не будет, но все же желательно знать, в чем между ними разница.
Основной причиной развития аномалии является генетическая предрасположенность. Она передается по наследству в более чем 90% случаях и возникает уже в эмбриональный период.